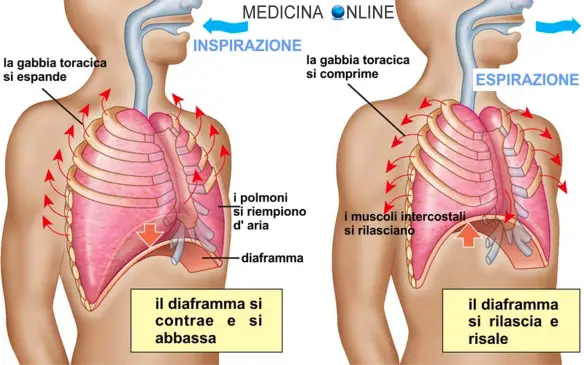
La respirazione è il fisiologico atto con cui si introduce ossigeno nell’organismo e nel contempo si emette biossido di carbonio. La respirazione normalmente ha un andamento costante: la frequenza respiratoria negli adulti normalmente si attesta su un range di valori tra i 16 ed i 20 atti respiratori al minuto a riposo. Sotto i 16 atti respiratori al minuto si parla di bradipnea, mentre sopra i 20 si parla di tachipnea. Ricordiamo che un “atto respiratorio” di un adulto a riposo dura generalmente circa 3-4 secondi ed è fondamentalmente costituito da:
- inspirazione (circa 1,3 – 1,5 secondi di durata);
- espirazione (circa 2,5 – 3 secondi di durata);
- breve pausa che si verifica fra inspirazione ed espirazione (circa 0,5 secondi).
Nel respiro spontaneo di un soggetto normale le fasi inspiratorie durano circa la metà del tempo delle fasi espiratorie. Nell’anziano gli atti respiratori normali potrebbero essere lievemente diversi (spesso aumentati). Per approfondire leggi anche: Differenza tra inspirazione e espirazione: l’atto respiratorio
Ricordate che ad alte quote la frequenza respiratoria tende ad aumentare all’aumentare dell’altitudine a causa della progressiva maggiore rarefazione dell’ossigeno.
Frequenza respiratoria nei neonati, bambini ed adolescenti
I valori fin qui espressi valgono per gli adulti: all’atto della nascita e per i primi anni di vita del bambino essa è anche di molto superiore arrivando fisiologicamente anche al di sopra dei 30 respiri al minuto. Nel neonato e per tutto il primo anno di età, la frequenza respiratoria è infatti mediamente di circa 45 atti al minuto; successivamente diminuisce in maniera progressiva, tanto che a 5 anni è pari a circa 20-25 respiri al minuto, arrivando ad attestarsi tra i 16 ed i 20 atti respiratori al minuto negli adolescenti durante la pubertà, valore che permane nell’età adulta. Ecco una pratica tabella con tutti i range normali per età:
- Da 30 a 60 atti respiratori per un neonato d’età compresa fra 0 e 6 mesi;
- Da 24 a 30 atti respiratori per un neonato d’età compresa fra 6 e 12 mesi;
- Da 20 a 30 atti respiratori per un bambino d’età compresa fra 1 e 5 anni;
- Da 12 a 20 atti respiratori per un bambino d’età compresa fra 6 e 11 anni;
- Da 12 a 18 atti respiratori per gli individui sopra i 12 anni d’età.
Tachipnea
Con il termine tachipnea (in inglese tachypnea o tachypnoea) si intende un grande aumento della frequenza respiratoria rispetto alla norma, al di sopra dei 20 atti respiratori al minuto nelle persone adulte. L’aumento della frequenza respiratoria è fisiologico in caso di emozioni intense (ad esempio terrore, espressione del “combatti o fuggi“) o di grandi sforzi, ma anche in caso di sforzi lievi ma protratti nel tempo. La tachipnea patologica si osserva a volte nei neonati prematuri (tachipnea transitoria del neonato) ed in molte altre patologie: nell’insufficienza respiratoria o cardiaca, negli stati febbrili, nelle turbe dei centri respiratori, nelle polmoniti, nelle sindromi dolorose della pleura e della parete toracica.
Tachipnea transitoria del neonato
Con “tachipnea transitoria del neonato” (anche chiamata “Sindrome del polmone umido neonatale”) si intende un disturbo respiratorio del neonato caratterizzato da respirazione accelerata e cianosi (colorito bluastro della pelle del bimbo). La diagnosi viene effettuata tramite radiografia del torace e la terapia consiste nella somministrazione di ossigeno o – nei casi più gravi – nella ventilazione meccanica. Il respiro tende a normalizzarsi alcuni giorno dopo il verificarsi della sindrome.
Leggi anche:
- Respiro patologico: le alterazioni del ritmo respiratorio normale
- Dispnea ansiosa, notturna e cardiaca: sintomi, diagnosi e cura
- Apnea ostruttiva del sonno: cause, rischi, trattamenti e prevenzione
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Differenza tra polipnea e tachipnea
Bradipnea
Con il termine bradipnea si intende una grande diminuzione della frequenza respiratoria rispetto alla norma, al di sotto dei 16 atti respiratori al minuto nelle persone adulte. Una bradipnea diventa “spiccata” se gli atti respiratori scendono a meno di 9 al minuto, fatto che può compromettere alcune funzioni vitali e mettere a rischio la vita stessa del soggetto. Qualora la frequenza respiratoria scenda al di sotto dei 6 atti al minuto è necessario effettuare la respirazione assistita. Leggi anche: Respirazione artificiale bocca a bocca: quando farla e come farla
Una bradipnea può essere patologica (determinata da varie patologie cardiache, respiratorie e neurologiche o dall’assunzione di droghe) ma può anche essere fisiologica, ad esempio nel caso di atleti molto allenati, sub ed apneisti.
Bradipnea nel neonato e nel bambino
Dato che nel bambino la frequenza respiratoria cambia a seconda dell’età e quindi di conseguenza anche la bradipnea viene definita diversamente a seconda dei casi dei casi:
| Età | |
| Fino a 1 anno | < 30 respiri per minuto |
| 1-3 anni | < 25 respiri per minuto |
| 3-12 anni | < 20 respiri per minuto |
| Oltre i 12 anni | < 16 respiri per minuto |
Leggi anche:
- Come, dove e quando si misura la frequenza cardiaca?
- Frequenza cardiaca normale, alta, bassa, a riposo e sotto sforzo
- Come si misura la frequenza respiratoria?
- Valori di temperatura corporea normali ed in caso di febbre
- Differenza tra congelamento, assideramento ed ipotermia
- Pressione oculare: come si misura e quali sono i valori normali
- Pressione oculare alta: cause, glaucoma, rimedi e terapie
- Respiro di Biot ed apnee: caratteristiche e cause patologiche e non patologiche
- Respiro di Cheyne-Stokes: caratteristiche e cause patologiche e non patologiche
- Respiro di Kussmaul: caratteristiche e cause
- Respiro di Falstaff: caratteristiche e cause
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Differenze tra respiro normale e patologico
- Trachea: anatomia e funzioni in sintesi
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- Differenza tra ipossiemia, ipossia ed anossia
- Differenza tra ipossiemia e ipercapnia
- Differenza tra insufficienza respiratoria di tipo 1 e 2
- Crisi respiratoria acuta e rischio di morte: cosa fare?
- Come e quando si misura la febbre?
- Pressione arteriosa: valori normali e patologici
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
- Come si misura la pressione arteriosa? Guida facile
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

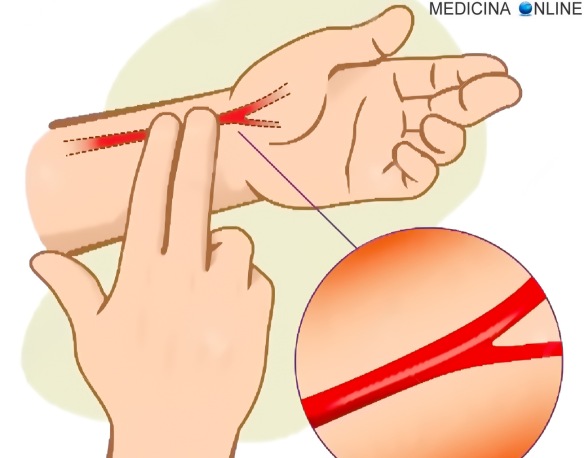
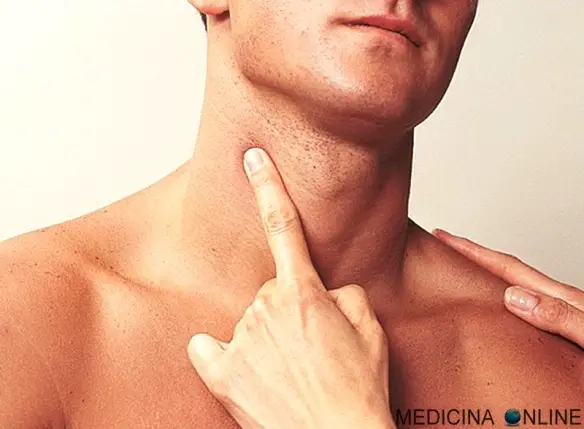 La pressione applicata dev’essere leggera soprattutto in corrispondenza della carotide, ma abbastanza elevata per avvertire chiaramente la frequenza. Un polso “debole” può essere più difficile da misurare da personale non sanitario.
La pressione applicata dev’essere leggera soprattutto in corrispondenza della carotide, ma abbastanza elevata per avvertire chiaramente la frequenza. Un polso “debole” può essere più difficile da misurare da personale non sanitario.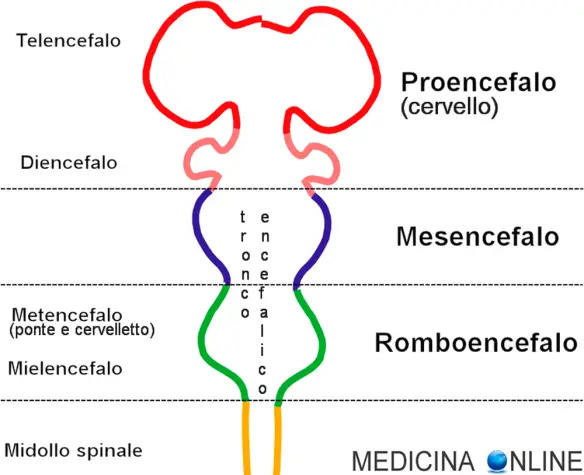 Cerchiamo di capire oggi la differenza anatomica tra metencefalo e mielencefalo, dal momento che vengono spesso confusi dai nostri studenti. Cominciamo dal principio: il sistema nervoso centrale dell’uomo è diviso in due parti fondamentali:
Cerchiamo di capire oggi la differenza anatomica tra metencefalo e mielencefalo, dal momento che vengono spesso confusi dai nostri studenti. Cominciamo dal principio: il sistema nervoso centrale dell’uomo è diviso in due parti fondamentali: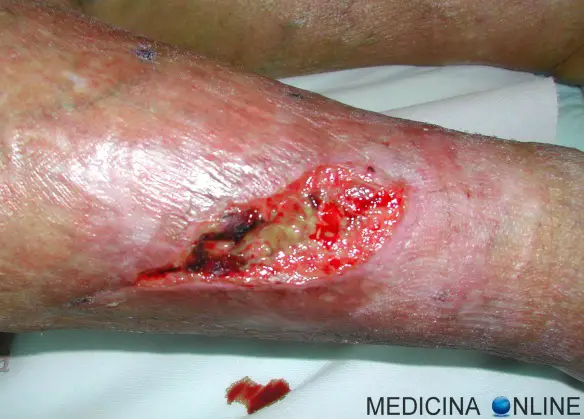 Il termine “ulcera” in medicina indica una soluzione di continuo (cioè una interruzione) del rivestimento mucoso di un tessuto/organo, di diametro maggiore di 3 mm e di forma generalmente rotondeggiante od ovalare con margini più o meno netti. La lesione ulcerosa ha inoltre tre caratteristiche:
Il termine “ulcera” in medicina indica una soluzione di continuo (cioè una interruzione) del rivestimento mucoso di un tessuto/organo, di diametro maggiore di 3 mm e di forma generalmente rotondeggiante od ovalare con margini più o meno netti. La lesione ulcerosa ha inoltre tre caratteristiche: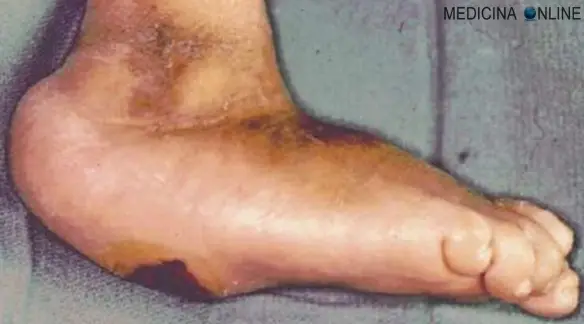
 Il termine “ulcera” in medicina indica una soluzione di continuo (cioè una interruzione) del rivestimento mucoso di un tessuto/organo, di diametro maggiore di 3 mm e di forma generalmente rotondeggiante od ovalare con margini più o meno netti. La lesione ulcerosa ha inoltre tre caratteristiche:
Il termine “ulcera” in medicina indica una soluzione di continuo (cioè una interruzione) del rivestimento mucoso di un tessuto/organo, di diametro maggiore di 3 mm e di forma generalmente rotondeggiante od ovalare con margini più o meno netti. La lesione ulcerosa ha inoltre tre caratteristiche: Ulcera
Ulcera