 Quando un tumore dà segno di sé, perché dà sintomi, si usano un gran numero di esami utilizzati per individuarne la presenza, la gravità e le caratteristiche istologiche e genetiche. Tali esami variano moltissimo in base alla sede o al tessuto coinvolto, ma integrano quasi sempre varie tecniche di laboratorio (ad esempio marker tumorali) e di diagnostica per immagini (come TAC, ecografia, risonanza magnetica, PET), il tutto ovviamente osservato nell’ottica di una accurata anamnesi (la presenza di un tumore in un genitore può aumentare il rischio di avere un tumore) e di un esame obiettivo.
Quando un tumore dà segno di sé, perché dà sintomi, si usano un gran numero di esami utilizzati per individuarne la presenza, la gravità e le caratteristiche istologiche e genetiche. Tali esami variano moltissimo in base alla sede o al tessuto coinvolto, ma integrano quasi sempre varie tecniche di laboratorio (ad esempio marker tumorali) e di diagnostica per immagini (come TAC, ecografia, risonanza magnetica, PET), il tutto ovviamente osservato nell’ottica di una accurata anamnesi (la presenza di un tumore in un genitore può aumentare il rischio di avere un tumore) e di un esame obiettivo.
Leggi anche:
- Differenza tra prevenzione primaria, secondaria e terziaria con esempi
- Cosa sono le metastasi? Tutti i tumori danno metastasi?
- Come nasce un cancro? Cosa sono i cancerogeni e come avviene la cancerogenesi?
- Come prevenire i tumori ed il cancro? I 10 cambiamenti consigliati
- Differenza tra ipertrofia ed iperplasia con esempi
- Differenza tra iperplasia e neoplasia
Nel tumore del colon-retto la diagnosi si avvale ad esempio di:
- anamnesi, cioè la raccolta di tutte quelle informazioni e notizie riguardanti la storia del paziente e della sua famiglia, che possono aiutare il medico a indirizzarsi verso una diagnosi di una certa patologia. Fondamentale capire subito eventuali fattori di rischio, che nel caso di tumore al colon-retto sono principalmente la presenza di poliposi familiare ed una dieta sbagliata (pochi vegetali, troppi grassi animali e carni rosse) che porta a ipercolesterolemia, sovrappeso e obesità;
- esame clinico, che consiste nella palpazione dell’addome alla ricerca di eventuali masse a livello dell’intestino, del fegato e dei linfonodi, e nell’esplorazione rettale (circa il 70% dei tumori del retto si sente con le dita);
- medicina di laboratorio: ricerca di sangue occulto nelle feci, VES elevata e markers tumorali (CEA, CA 19.9);
- diagnostica per immagini: permette di diagnosticare il tumore e, in seguito, di eseguirne la stadiazione, ovvero di valutarne la gravità. Ad esempio la colonscopia con biopsia ed esame istologico; l’ecografia transrettale; la TC addome con mezzo di contrasto (che permette di valutare i rapporti con gli organi circostanti, lo stato dei linfonodi e le eventuali metastasi presenti nell’addome). Per identificare l’esistenza di metastasi a distanza si può eseguire una radiografia, una TC del torace, una risonanza magnetica o la PET (tomografia a emissione di positroni). A tal proposito leggi anche: Differenze tra risonanza magnetica, TAC, PET, MOC, radiografia, ecografia ed endoscopia
Questi elencati sono elementi che, nel loro insieme, permettono la diagnosi e stazione di un cancro al colon-retto, ovviamente la ricerca di un tipo diverso di tumore si avvarrà di tecniche specifiche diverse.
Leggi anche:
- Differenza tra adenocarcinoma e carcinoma con esempi
- Differenza tra cancro e carcinoma con esempi
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Differenza tra ipertrofia muscolare sarcolplasmatica e miofibrillare
- Esofago di Barrett: sintomi iniziali, diagnosi, terapia, dieta e chirurgia
- Differenza tra metaplasia, displasia e neoplasia con esempi
Scoprire un tumore prima che si manifesti: l’importanza dello screening
Fare diagnosi precoce significa individuare il tumore in fase iniziale, quando ancora non si è diffuso in altri organi (un processo noto col nome di metastasi). In genere risulta molto più semplice trattare un tumore nei suoi primi stadi: spesso si ottengono ottimi risultati in termini di cura con interventi chirurgici o farmacologici non particolarmente invasivi e, di conseguenza, migliora anche la qualità della vita della persona che si sottopone alle terapie. La diagnosi precoce in campo oncologico può essere frutto del caso, quando, per esempio, il tumore viene individuato grazie a un esame effettuato per altri motivi e non con lo scopo specifico di cercare un cancro. Molto più spesso, però, il merito della scoperta precoce di alcuni tra i tumori più diffusi (come seno, collo dell’utero, colon) deve essere attribuito a programmi di screening appositamente studiati. In Italia, secondo le indicazioni del ministero della Salute, il Servizio sanitario nazionale fornisce gratuitamente accertamenti per la diagnosi precoce oncologica e in particolare:
- tumore del seno: mammografia ogni 2 anni per le donne di età compresa tra i 50 e i 69 anni;
- tumore del collo dell’utero: Pap test ogni 3 anni per le donne tra i 25 e i 65 anni;
- tumore del colon-retto: per uomini e donne ricerca del sangue occulto nelle feci ogni anno tra i 50 e i 75 anni; se il primo esame risulta positivo, si esegue una colonscopia; in caso di familiarità per questo tumore si consiglia una colonscopia ogni 5 anni dopo i 50 anni.
Leggi anche:
- Che significa malattia terminale?
- Quanto tempo mi rimane da vivere?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Cure palliative: cosa sono ed a che servono?
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Riconoscere il cancro al seno: sintomi precoci e tardivi
- Tumore al seno: sintomi e segni visibili
- Chemioterapia: durata, in pastiglie, come funziona, fa male, perché farla?
- Radioterapia: cos’è, come si fa, come funziona e durata del trattamento
- Chemioterapia: gli effetti collaterali più e meno comuni
- Radioterapia: rischi, dolore, fastidio ed effetti collaterali
- Differenza tra radioterapia e chemioterapia
- E’ più “pesante” la chemioterapia o la radioterapia?
- Quando si fa la radioterapia e quando la chemioterapia?
- Radioterapia stereotassica (Gamma Knife): cos’è e quando si usa?
- Chemio e radioterapia: i bambini possono visitare i parenti durante i trattamenti?
- Gravidanza e radioterapia di un parente: effetti su terzi e cosa fare
- La chemioterapia può provocare un secondo tumore?
- La chemioterapia uccide? Il lato oscuro della terapia antitumorale
- Chemioterapia in gravidanza: può far male al bambino?
- Radioterapia in gravidanza: può far male al bambino?
- Differenza tra remissione parziale, totale e guarigione
- Differenza tra esame istologico, biopsia, agoaspirato ed agobiopsia
- Quando si fa l’esame istologico e perché?
- Tumore al seno: stadiazione, prognosi e sopravvivenza
- Cancro al seno: metastasi e sintomi avanzati del tumore
- Differenza tra ecografia e mammografia nella diagnosi di tumore al seno
- Noduli al seno: quando preoccuparsi ed andare dal medico?
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Differenza tra sintomo e segno con esempi
- Differenza tra malattia, sindrome e disturbo con esempi
- Eccesso di colesterolo (ipercolesterolemia): perché è pericoloso?;
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure;
- Emoglobina glicata alta, valori normali, IFCC e diabete;
- L’obesità è una malattia;
- Differenza tra malattia acuta e cronica con esempi
- Che significa malattia cronica? Esempi di malattia cronica
- Ipertrofia muscolare: cosa significa e come si raggiunge
- Un oggetto che tocchi 150 volte al giorno ha più batteri della tavoletta del wc. Di cosa si tratta e come difendersi
- Differenze tra ileostomia, colostomia e urostomia
- Differenza tra atrofia, distrofia ed aplasia con esempi
- Differenza tra organismi aerobi ed anaerobi con esempi
- Ciclo di Krebs e respirazione cellulare: spiegazione facile e schema
- Differenza tra organismi aerobi obbligati e facoltativi con esempi
- Differenza tra organismi anaerobi obbligati, facoltativi, microaerofili ed aerotolleranti
- Differenza tra virus e batteri: chi è più pericoloso? Diagnosi, sintomi e terapia
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Tumore del colon retto: trattamento chirurgico, radioterapia e chemioterapia
- Tumore del colon retto con metastasi: chirurgia, chemioterapia e terapie biologiche
- Tumore del colon retto: terapia personalizzata col test RAS
- Anticorpi monoclonali contro il tumore del colon retto metastatico
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

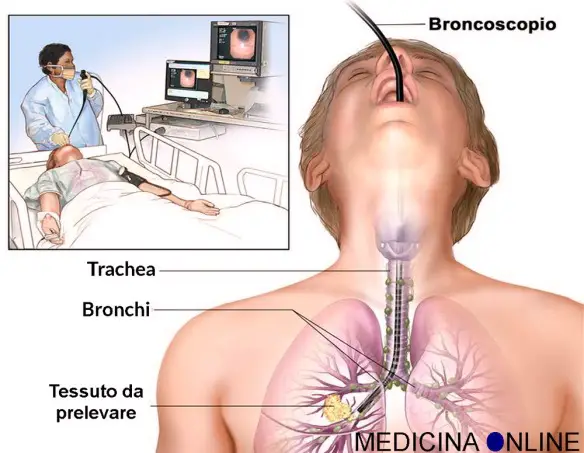 Broncoscopia: come devo comportarmi dopo aver fatto l’esame?
Broncoscopia: come devo comportarmi dopo aver fatto l’esame?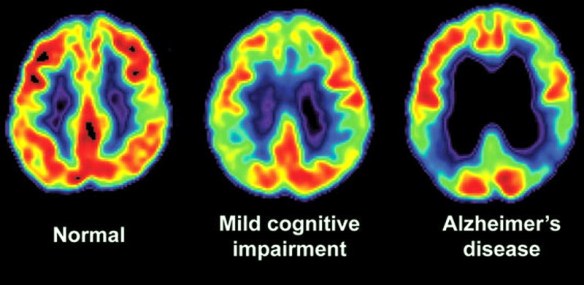 Diversi test di screening neuropsicologico vengono utilizzati per la diagnostica nei casi di Alzheimer. I test valutano diverse funzioni e competenze cognitive, come il saper copiare disegni simili a quelli mostrati nella foto, ricordare parole, leggere e sottrarre numeri in serie. Test neuropsicologici come il Mini Mental State Examination (MMSE), sono ampiamente utilizzati per valutare i disturbi cognitivi che vengono considerati per la formulazione della diagnosi. Una batteria di test più completa è necessaria per garantire la massima affidabilità dei risultati, in particolare nelle prime fasi della malattia. L’esame neurologico nelle prime fasi della malattia solitamente presenta risultati normali, fatta eccezione per evidenti deficit cognitivi che non differiscono però da quello derivanti da altre malattie di tipo demenziale.
Diversi test di screening neuropsicologico vengono utilizzati per la diagnostica nei casi di Alzheimer. I test valutano diverse funzioni e competenze cognitive, come il saper copiare disegni simili a quelli mostrati nella foto, ricordare parole, leggere e sottrarre numeri in serie. Test neuropsicologici come il Mini Mental State Examination (MMSE), sono ampiamente utilizzati per valutare i disturbi cognitivi che vengono considerati per la formulazione della diagnosi. Una batteria di test più completa è necessaria per garantire la massima affidabilità dei risultati, in particolare nelle prime fasi della malattia. L’esame neurologico nelle prime fasi della malattia solitamente presenta risultati normali, fatta eccezione per evidenti deficit cognitivi che non differiscono però da quello derivanti da altre malattie di tipo demenziale. Il morbo di Parkinson può essere diagnosticato partendo dalla storia clinica e da un esame neurologico. Non esiste attualmente un test che identifichi chiaramente la malattia, ma scansioni tomografiche cerebrali sono a volte utilizzate per escludere patologie che potrebbero dare luogo a sintomi simili. L’osservazione di corpi di Lewy nel mesencefalo, in sede di autopsia, è solitamente considerata la prova che il paziente soffriva della malattia di Parkinson. Le linee guida consigliano di valutare periodicamente la diagnosi, poiché la progressione della malattia può far cambiare opinione su di essa.
Il morbo di Parkinson può essere diagnosticato partendo dalla storia clinica e da un esame neurologico. Non esiste attualmente un test che identifichi chiaramente la malattia, ma scansioni tomografiche cerebrali sono a volte utilizzate per escludere patologie che potrebbero dare luogo a sintomi simili. L’osservazione di corpi di Lewy nel mesencefalo, in sede di autopsia, è solitamente considerata la prova che il paziente soffriva della malattia di Parkinson. Le linee guida consigliano di valutare periodicamente la diagnosi, poiché la progressione della malattia può far cambiare opinione su di essa.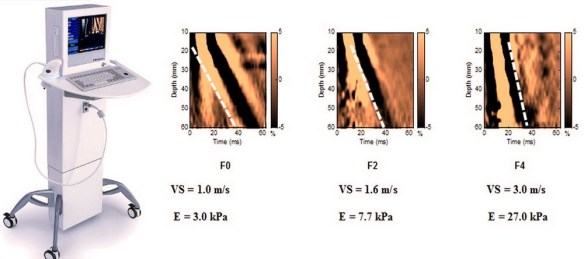 La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.
La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.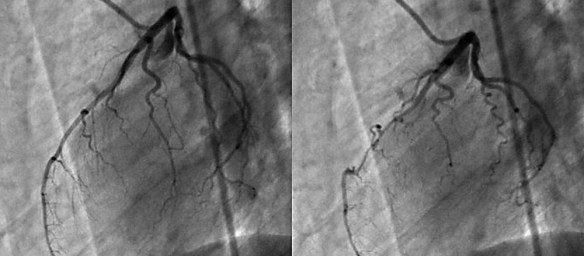 La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.
La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.