Senti un suono acuto e stridulo ed hai un brivido di fastidio del tutto particolare, diverso da quello che, ad esempio, ci procura un “normale suono” a volume troppo alto: quante volte ti è successo? È una reazione innata che Continua a leggere
Senti un suono acuto e stridulo ed hai un brivido di fastidio del tutto particolare, diverso da quello che, ad esempio, ci procura un “normale suono” a volume troppo alto: quante volte ti è successo? È una reazione innata che Continua a leggere
Archivi categoria: Medicina degli organi di senso, otorinolaringoiatria, odontoiatria e chirurgia maxillo-facciale
Cataratta primaria, secondaria, congenita: sintomi, terapie, chirurgia
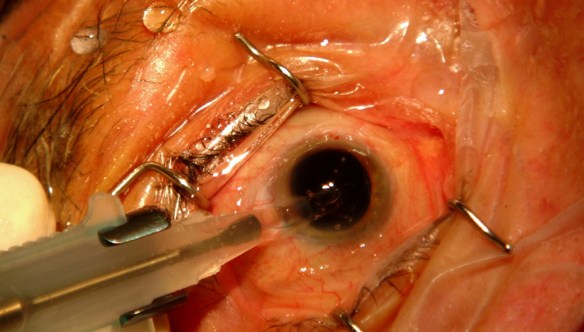 La cataratta è una patologia diffusa causata da una perdita progressiva di trasparenza del cristallino di uno o entrambi gli occhi che Continua a leggere
La cataratta è una patologia diffusa causata da una perdita progressiva di trasparenza del cristallino di uno o entrambi gli occhi che Continua a leggere
Cataratta: complicanze, cosa fare e cosa non fare dopo l’intervento
La cataratta è una patologia molto diffusa che comporta una perdita progressiva di trasparenza del cristallino dell’occhio e quindi una graduale diminuzione della vista. E’ tipica dell’invecchiamento ma può insorgere anche in seguito a traumi, infiammazioni, o esposizione cronica a infrarossi o ultravioletti. Può interessare uno o entrambi gli occhi e si classifica in cataratta senile, giovanile o congenita. Spesso si sviluppa lentamente e si verifica soprattutto con l’aumentare dell’età. I sintomi possono includere colori percepiti sbiaditi, visione offuscata, aloni intorno alle luci, problemi con luci e difficoltà a vedere di notte. La cataratta è la causa di metà dei casi di cecità e del 33% delle disabilità visive in tutto il mondo. Proprio per evitare la cecità è opportuno inizialmente il trattamento farmacologico (per rallentare il progressivo peggioramento della patologia) e successivamente il trattamento chirurgico che sostituisce il cristallino opacizzato con una lente artificiale intra-oculare, posizionata dietro all’iride, tramite apparecchiature al laser.
Cosa fare dopo l’intervento ?
- Il paziente appena dimesso può camminare, chinarsi con una certa prudenza, sollevare pesi molto leggeri, usare scale, vedere la televisione, lavarsi i denti, pettinarsi, radersi (facendo attenzione che i peli tagliati non entrino nell’occhio).
- La prima visita di controllo sarà effettuata il giorno successivo all’intervento.
- Il paziente a casa da solo o aiutato dai suoi familiari, dovrà istillare 4 volte al dì delle gocce di collirio antibiotico nell’occhio operato per 2/4 settimane.
- Dopo le medicazioni si potranno indossare degli occhiali preferibilmente scuri per una settimana a scopo protettivo.
- Durante il sonno, notturno o diurno, e per una settimana dovrà essere applicata un’apposita protezione in plastica.
- Il paziente può fare il bagno (NON la doccia!) già il giorno dell’intervento, ma senza lavarsi i capelli.
- Dopo una settimana il paziente potrà andare dal parrucchiere o dal barbiere, informandolo adeguatamente per evitare che entrino nell’occhio capelli, acqua od altri liquidi.
Cosa NON FARE dopo l’intervento?
- Il paziente appena dimesso deve evitare di correre, di eseguire movimenti rapidi, di sollevare grossi pesi: in poche parole deve evitare gli sforzi eccessivi.
- L’occhio non deve essere compresso né lavato.
- E’ importante non stropicciarsi gli occhi.
- Evitare fonti di luce intense.
- Nel lavare il viso evitare di toccare e comprimere la regione oculare.
- Attendere alcuni giorni prima di farsi una doccia con lavaggio dei capelli.
- Cosmetici e trucchi attorno agli occhi devono essere evitati per almeno 2 settimane.
- Evitare parrucchiere e barbiere per almeno una settimana.
- E’ bene evitare lavori manuali pesanti. I pazienti che svolgono un lavoro sedentario possono riprenderlo dopo qualche giorno, non appena se la sentono. Chi deve eseguire un lavoro manuale pesante può riprenderlo dopo due settimane.
- Astenersi per i primi giorni da letture prolungate.
- Non guidare l’automobile per circa una settimana (molto pericolosa è la possibile apertura violenta dell’airbag).
Sintomi normali
Il paziente potrà avvertire per 1 o 2 settimane diversi sintomi del tutto normali che gradualmente spariranno:
- un lieve fastidio in zona oculare;
- un certo grado di arrossamento e lacrimazione;
- comparsa di sensazioni visive di corpuscoli scuri vaganti;
- la tonalità della luce può apparire sull’azzurro/verde;
- le luci possono sembrare allungate con degli aloni intorno;
- lievi fluttuazioni giornaliere a causa di un lieve astigmatismo fisiologico che diminuirà progressivamente permettendo di raggiungere il massimo della capacità visiva.
Complicazioni dopo l’intervento
L’intervento di cataratta non sempre dà risultati positivi, ed esistono pazienti che non hanno recuperato più la vista, ma presenta una percentuale di successi superiore al 95%. Alcuni farmaci assunti per via sistemica possono rendere particolarmente difficile l’intervento di cataratta, così come vi sono condizioni dell’occhio che aumentano sensibilmente la percentuale di complicanze. Il recupero visivo dopo l’intervento di cataratta ovviamente dipende anche dalla situazione dell’occhio precedente all’intervento, in particolare retina e nervo ottico. Per tale motivo l’indicazione all’intervento di cataratta deve essere data solo dal medico e solo dopo un completo esame dell’occhio.
Le complicanze più diffuse sono:
- Cataratta secondaria. Una complicanza che talvolta si verifica è l’opacizzazione della capsula posteriore del cristallino operato. Tale fenomeno, detto cataratta secondaria, può essere spiegato come una reazione da corpo estraneo (il cristallino artificiale) e può generalmente essere eliminato con una applicazione di YAG laser.
- Rottura o distacco di retina. La sostituzione del cristallino naturale, che ha una curvatura fisiologica, con una lente piatta, determina uno spostamento in avanti del vitreo e una conseguente trazione della retina che può dare origine a rotture o distacchi di retina, tanto più frequenti quanto più il soggetto è miope.
- Infezioni. Più gravi, anche se più rare, sono le complicanze infettive, che rappresentano generalmente un’indicazione al reintervento immediato e/o all’iniezione intravitreale (ovvero all’interno dell’occhio) di antibiotici.
Per approfondire: Cataratta primaria, secondaria, congenita: sintomi, terapie, chirurgia
Leggi anche:
- Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
- Come funziona la vista e dove si formano le immagini che l’occhio vede?
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia
- Come cambiare in maniera permanente il colore degli occhi
- Differenza diottrie, gradi e decimi
- Distacco posteriore vitreo: rimedi, cosa fare e cosa NON fare
- Distacco posteriore di vitreo: vitreolisi laser e mini-invasiva
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Vitreo dell’occhio: cos’è, a che serve, di cosa è composto, perché deve essere trasparente?
- Distacco posteriore di vitreo: quali sono le cause
- Cosa sono le miodesopsie (mosche volanti) e perché si muovono?
- Le miodesopsie (mosche volanti) sono pericolose? Quando chiamare il medico
- Miodesopsie (mosche volanti): come fare per eliminarle
- Distacco di vitreo: quali sono le conseguenze sulla vista?
- Distacco del vitreo: posso fare sport? Quali sono i migliori?
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- Differenza tra strabismo e diplopia
- I muscoli e nervi che controllano i movimenti degli occhi
- Strabismo nell’adulto: risultati dell’intervento
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
- Differenza tra glaucoma angolo aperto e chiuso
- Differenza tra strabismo ed occhio pigro
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- Da che dipende il colore degli occhi?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco di retina: sintomi, cure, intervento ed esiti
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Esoftalmo: cause, sintomi e terapie
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Pucker maculare: cause, sintomi e terapie
- Retinoblastoma: cause, sintomi e terapie
- Retinopatia diabetica: cause, sintomi e terapie
- Retinopatia ipertensiva: cause, sintomi e terapie
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi articoli, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Diabete e gengive infiammate: i diabetici rischiano di perdere il sorriso
 Diabete mellito e parodontite sono legate a doppio filo, avvertono i medici della Società italiana di parodontologia e implantologia (Sidp) in vista della Giornata mondiale del diabete che si celebra il 14 novembre.
Diabete mellito e parodontite sono legate a doppio filo, avvertono i medici della Società italiana di parodontologia e implantologia (Sidp) in vista della Giornata mondiale del diabete che si celebra il 14 novembre.
Da una parte le persone con diabete (quasi 400 milioni nel mondo di cui circa 4 mln in Italia, ai quali si aggiunge un altro milione che ne soffre senza saperlo) hanno una probabilità tripla di sviluppare un’infiammazione gengivale, o potrebbero vederla peggiorare se già la presentano. Dall’altra chi ha una malattia parodontale grave (8 milioni di connazionali, con altri 12 milioni che portano segni di infiammazione gengivale), è più esposto al diabete o fa più fatica a controllare la glicemia se già ce l’ha alta, con la minaccia di complicanze.
Da qui l’invito della Sidp: controllare la salute delle gengive sempre, ma soprattutto in caso di diabete; mentre in caso di parodontite è opportuno monitorare più spesso i livelli di zucchero nel sangue e quelli di emoglobina glicata, ‘spia’ del controllo glicemico. Sul sito http://www.gengive.org sono disponibili informazioni utili per mantenere il benessere orale, e per gestire al meglio le 2 patologie quando si manifestano insieme come accade in milioni di abitanti della Penisola.
“I diabetici hanno una probabilità più alta di soffrire anche di parodontite e di rispondere peggio alle cure odontoiatriche, soprattutto se non c’è un buon controllo della glicemia”, spiega Claudio Gatti, presidente Sidp. La ragione è che “i diabetici hanno una reazione alterata nei confronti dei batteri, fra cui quelli responsabili di gengiviti e parodontiti presenti nella placca che si deposita attorno ai denti; inoltre – aggiunge lo specialista – vari mediatori aumentati in caso di diabete, come radicali liberi e citochine, possono accrescere l’infiammazione anche a livello dei tessuti parodontali. Inizialmente la gengiva si infiamma e appare più rossa, gonfia e con la tendenza a sanguinare, poi il problema progredisce andando a interessare i tessuti più profondi fino all’osso di supporto, che può pian piano riassorbirsi fino a portare alla perdita di uno o più denti”.
“Se viene diagnosticato il diabete, quindi – consiglia Gatti – è necessario fare subito una visita dal parodontologo e sottoporsi a un regolare monitoraggio, per evitare che si sviluppi la malattia o per intercettarla precocemente e poterla curare con successo”. Ma è necessario fare attenzione anche quando si soffre di parodontite, perché la malattia influenza il controllo e la progressione del diabete favorendo l’innalzamento della glicemia. E in casi gravi può anche concorrere al suo sviluppo, perché peggiora la capacità metabolica di mantenere un corretto livello di zuccheri nel sangue.
“In presenza di parodontite – precisa l’esperto – i batteri del cavo orale attraverso la circolazione possono raggiungere numerosi organi, innescando pericolose reazioni infiammatorie. La parodontite comporta un aumento della produzione di citochine infiammatorie che potrebbero contribuire all’insulino-resistenza, un incremento degli acidi grassi liberi e un calo della produzione di ossido nitrico nei vasi sanguigni. La parodontite inoltre aumenta il rischio di diabete facendo salire l’emoglobina glicata, indice di un peggior controllo glicemico. L’effetto è particolarmente marcato nei soggetti con elevati livelli di proteina C-reattiva, un marcatore dell’infiammazione”.
“Infine – aggiunge il numero uno della Sidp – in chi ha la parodontite ed è già diabetico, si sono osservati un peggior controllo della glicemia e un maggior rischio di sviluppare complicanze: in chi ha il diabete di tipo 1 sono più probabili conseguenze gravi renali e cardiovascolari, mentre nei pazienti con diabete di tipo 2 è più frequente l’insufficienza renale terminale e la mortalità cardio-renale è 3,5 volte superiore rispetto a chi non ha problemi di parodontite. E’ perciò molto importante gestire l’infiammazione con un’adeguata terapia parodontale, per aiutare il diabetico a mantenere sotto controllo la glicemia. Riuscirci significa favorire un miglioramento della salute parodontale, in un circolo virtuoso che migliora il benessere generale”.
Spesso il parodontologo può accorgersi di manifestazioni orali e segni di pre-diabete ancora prima che il paziente ne sia al corrente: regolari e periodiche visite di controllo dal dentista possono perciò aiutare la popolazione generale nella prevenzione e nella diagnosi precoce del diabete, e anche per questo Sidp – evidenzia la società in una nota – ha intrapreso una campagna di sensibilizzazione degli operatori sanitari e della popolazione, per promuovere una corretta prevenzione e cura della parodontite.
Informazioni al riguardo si possono trovare online sempre su gengive.org, ma il suggerimento principale resta quello di andare regolarmente dal dentista per i controlli: “Rilevare la parodontite e trattarla per tempo può ridurre significativamente le complicanze del paziente diabetico. Viceversa, identificare i pazienti a rischio diabete è importante per prevenire e monitorare lo sviluppo della malattia parodontale, impostando un percorso di cura e prevenzione che preveda un’accurata igiene orale domiciliare. L’odontoiatra – conclude Gatti – può richiedere al paziente alcuni esami del sangue se necessario, e in chi ha un parodontite grave e familiarità di primo grado per il diabete di tipo 2 può consigliare una visita diabetologica”.
Per approfondire, leggi anche:
- Diabete: che mangiare a colazione per controllare la glicemia
- Marmellata di pesche senza zucchero: ricetta light e gustosa
- La frutta è meglio sbucciarla o mangiarla intera? Come lavare la buccia per eliminare tutti i batteri ed i pesticidi?
- Pesche per dimagrire: proprietà, calorie, benefici e controindicazioni
- Il diabetico può mangiare la marmellata o il miele?
- Il diabetico può mangiare le fave ed i piselli?
- Il diabetico può mangiare la polenta?
- Il diabetico può mangiare le banane?
- Il diabetico può mangiare il riso?
- Diabete: quale frutta mangiare e quale evitare? Guida completa
- Alimentazione consigliata a chi soffre di diabete: i cibi che tengono sotto controllo la glicemia
- Cosa può e non può mangiare il diabetico: cibi per controllare la glicemia
- Differenze tra il diabete di tipo 1 e 2 (insulino dipendente e resistente)
- Trapianto di cellule pancreatiche e pancreas artificiale per dire addio al diabete
- Cosa succede al tuo corpo quando smetti di mangiare pasta e pane
- Peperoncino, sesso, testosterone e prostata: qual è il legame?
- Shirataki, la pasta senza carboidrati e senza glutine che non fa ingrassare e può essere consumata anche da celiaci e diabetici
- Insulina alta: cause, diabete, prediabete, valori normali e cure
- Glicemia alta o bassa: valori normali, che patologie indica e come si controlla nei diabetici
- Differenze tra diabete mellito ed insipido: glicemia, vasopressina, poliuria e polidipsia
- Diabete gestazionale: cos’è e quali sono i rischi per il feto e la madre
- Fa più ingrassare la pasta o il riso? Quale scegliere per dimagrire?
- Diabete: zucchero o dolcificanti per il diabetico?
- Diabete: il diabetico può mangiare cioccolato? Quale preferire?
- Diabete: lista di alimenti vietati e moderatamente ammessi
- Indice glicemico: perché è importante per il paziente diabetico
- Diabete: come comportarsi col paziente anziano
- Diabete: guida completa a carboidrati, proteine, grassi, fibre, condimenti, bevande e dolci
- Indice glicemico: cos’è, a che serve, perché è così importante?
- Differenza tra indice glicemico e carico glicemico
- Differenza tra indice glicemico e insulinico
- Differenza tra calorie e indice glicemico
- Differenza tra glicemia e indice glicemico
- Differenza tra glicemia e insulina
- Differenza calorie, kilocalorie e Joule: 1 Kcal quante calorie sono?
- Fabbisogno calorico: quante calorie “mangiare” ogni giorno?
- Emoglobina glicata alta, valori normali, IFCC e diabete
- Quante calorie ha il pane? Bianco o integrale: per dimagrire quale scegliere?
- Chi ha il diabete può mangiare l’anguria?
- Stevia: tutta la dolcezza che vuoi a “calorie zero” e senza alterare la glicemia
- Con la dieta mediterranea ti difendi dal diabete
- Zucchero o aspartame: quali sono le differenze?
- Zucchero: il killer del terzo millennio. Ecco i cibi insospettabili dove si nasconde
- Polifenoli, erbe medicinali e staminali: funzionano realmente contro il diabete?
- Pancreas: anatomia e funzioni in sintesi
- Si può vivere senza pancreas? Conseguenze della pancreasectomia
- Differenza tra fegato, pancreas e cistifellea
- Cos’è una ghiandola endocrina? A che servono gli ormoni ed il sistema endocrino?
- Diabete di tipo 2: cause, fattori di rischio, sintomi e cure
- Diabete di tipo 1: cause, fattori di rischio, sintomi e cure
- Differenza tra dieta ipocalorica, normocalorica ed ipercalorica
- Dieta ipoglucidica: cos’è e cosa mangiare?
- Dieta zero grano senza pane né pasta: cosa mangiare?
- Dieta mima digiuno: cosa mangiare, esempio e menu
- Dieta chetogenica: cosa mangiare, controindicazioni e rischi
- Dieta ipoproteica ed aproteica: cosa mangiare e chi la deve seguire
- Alga bruna o fucus per dimagrire: proprietà e controindicazioni
- Zucchine per dimagrire: proprietà, calorie, e controindicazioni
- Se hai il diabete puoi andare in pensione anticipata
- “Può causare cancro”: procura di Torino avvia inchiesta su farmaco anti-diabete
- Farmaco per diabete ritirato dalle farmacie: ecco i lotti interessati
- Inverti il primo piatto con il secondo: il segreto della dieta anti-diabete
- Contenitori in plastica per il cibo e rischio diabete: studio su mamme e bimbi
- Ecco perché il kiwi è un’ottima scelta per chi soffre di diabete
- I 5 sintomi poco conosciuti del diabete
- Calore sul duodeno: una possibile cura per sconfiggere il diabete
- Diabete: impiantato in Italia nuovo sensore che monitora glicemia
- Pancreas artificiale: monitora e fornisce insulina per il paziente diabetico
- Diabete a Natale: le 10 regole da seguire per tenere sotto controllo la glicemia
- Nuova insulina rapida ‘”2×1″, iniezione più soft e più facile da trasportare
- Il cioccolato fondente protegge il cuore e previene il diabete
- Diabete: 5 regole per gestire la glicemia durante le vacanze estive
- 422 milioni di adulti con diabete nel mondo: quadruplicati dal 1980
- Punture sul dito addio, per i bimbi diabetici arriva la tecnica ‘flash’
- Chili di troppo per 27 milioni di italiani, 100 mila nuovi obesi l’anno
- Attenti agli energy drink: “Potrebbero portare al diabete”
- Troppo macho per la dieta, sempre più uomini muoiono di diabete
- I bambini italiani sono i più grassi d’Europa
- Attenti al pisolino: oltre i 40 minuti aumenta rischio diabete
- In Italia 4 milioni di diabetici, cura precoce abbatte le complicanze
- Farmaci al posto di corsa e palestra, arriva lo sport in pillole contro il diabete
- Diabete: un nuovo cerotto analizza sudore e misura glicemia
Articoli sul prediabete:
- Differenza tra prediabete, intolleranza glucidica e diabete
- Come faccio a sapere se sono in prediabete senza saperlo?
- Il prediabete porta sempre al diabete di tipo 2?
- Ho scoperto di avere il prediabete: cosa posso fare per evitare il diabete conclamato?
- Prediabete (intolleranza glucidica): sintomi, dieta e valori ematici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Retinoblastoma: cause, sintomi, diagnosi e terapie
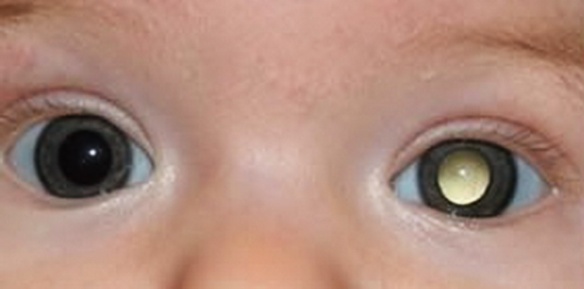 Il retinoblastoma è il tumore maligno della retina; rappresenta il tumore maligno con maggiore diffusione in età pediatrica. Può colpire la retina di un solo occhio oppure di entrambi.
Il retinoblastoma è il tumore maligno della retina; rappresenta il tumore maligno con maggiore diffusione in età pediatrica. Può colpire la retina di un solo occhio oppure di entrambi.
Diffusione
E’ il tumore maligno più diffuso tra i bambini. La percentuale di soggetti colpiti da questa malattia è di circa 1 ogni 20 000 nati, ma le statistiche variano a seconda dei Paesi. I primi segni e sintomi sono riscontrati in bambini di età inferiore ai 3-5 anni.
Cause e fattori di rischio
La malattia è causata da una mutazione del gene codificante la proteina Rb (un oncosoppressore) che comporta la proliferazione incontrollata di cellule e lo sviluppo del tumore all’interno dell’occhio. La mutazione può essere trasmessa per via ereditaria o insorgere spontaneamente (mutazione sporadica).
- Il retinoblastoma ereditario, che si manifesta nel 40% dei casi, è solitamente dovuto all’eredità di un allele mutato del gene oncosoppressore RB1, 13q14 (alterazione genetica ereditata da un genitore di tipo autosomica dominante), per cui gli individui colpiti hanno una forte predisposizione genetica e sono maggiormente a rischio di sviluppare la patologia in tempi più brevi e nella forma bilaterale (cioè a entrambi gli occhi); in altre parole, è loro necessaria e sufficiente un’ulteriore unica mutazione per sviluppare la malattia. Evidentemente nel corso della vita di ogni individuo è altamente probabile che avvengano molteplici mutazioni somatiche indipendenti in cellule diverse; se il background in cui si verificano è già alterato, ognuna di queste darà luogo ad un tumore. È un esempio di penetranza incompleta: si è calcolata per un valore di circa 90%; 9 individui su 10 portatori del gene manifestano questa malattia.
- Il retinoblastoma sporadico, che si manifesta nel 60% dei casi e non è influenzato da alcuna componente genetica, colpisce solitamente un solo occhio e il suo decorso è generalmente più lento rispetto al retinoblastoma ereditario. Occorre che in un’unica cellula entrambi gli alleli siano mutati: in altre parole occorrono due mutazioni, che statisticamente richiedono un tempo molto maggiore.
Tipologie di mutazioni
Ci sono vari meccanismi che portano alla perdita di eterozigosità delle cellule affinché si manifesti la malattia:
- Non disgiunzione mitotica: viene ereditato un cromosoma solo, malato,
- Non disgiunzione e riproduzione: ereditato cromosoma malato che si duplica;
- Ricombinazione mitotica: eventi di cross-over portano all’inserzione del gene mutato anche sul cromosoma sano;
- Conversione genica: l’allele mutato si tramuta in sano
- Delezione: l’allele sano è deleto;
- Mutazione puntiforme: mutazione all’allele sano.
Meccanismi che portano a mancata funzione di Rb
Ci sono vari meccanismi affinché Rb non sia più efficace nel trattenere iperfosforilata i fattori di trascrizione E2F:
- Perdita di eterozigosità del pool genetico, con la proteina non funzionante;
- Azioni di proteine virali che impediscono il legame fra Rb e E2F, come E7;
- Modificazioni a livello epigenetico, come ipermetilazioni del gene di Rb.
Sintomi e segni
La sintomatologia si presenta generalmente entro i primi 3-5 anni di vita; il segno principale è un riflesso biancastro del fondo oculare, detto leucocoria, dovuto alla massa tumorale retinica che occupa il corpo vitreo, correlata spesso a deviazione degli assi oculari (dovuta alla perdita di fissazione dell’occhio affetto). In un occhio sano, la pupilla può apparire rossa in una fotografia scattata con il flash (red eye), mentre su un occhio affetto di Rb, la pupilla può apparire di colore bianco o giallo (leucocoria). L’aspetto giallastro può anche essere visibile in condizioni di scarsa luce artificiale e può assomigliare ai riflessi degli occhi felini. Il tumore tende ad espandersi rapidamente verso il vitreo (forma endofitica) oppure verso la coroide e l’uvea (forma esofitica). Se però non viene curato, la dimensione dell’occhio aumenta e il tumore infierisce su altre parti del corpo. Le metastasi precoci al fegato o ai polmoni sono frequenti. Il tumore si può anche insinuare nella zona retrooculare fino al nervo ottico, per poi raggiungere il cervello. Purtroppo il retinoblastoma è in genere privo di sintomi nei primissimi anni di vita, per cui spesso viene diagnosticato tardivamente e ciò peggiora la prognosi.
Leggi anche: Retinoblastoma: ereditario, genetica, sintomi, prognosi e cura
Diagnosi
La diagnosi si basa inizialmente su anamnesi, esame obiettivo ed esame del fondo oculare. In seconda battuta è fondamentale che i bambini siano sottoposti ad ecografia oculare e fluorangiografia. Successivamente si effettuano TC e risonanze magnetiche per valutare il coinvolgimento del nervo ottico e/o la presenza di metastasi.
Terapia
Attualmente esistono dei protocolli terapeutici stabiliti dalla comunità scientifica che impongono determinati trattamenti a seconda dello stadio di malattia. I trattamenti locali includono: laser fotocoagulazione, crioterapia, termoterapia transpupillare e brachiterapia (applicazione di placche radioattive). A questi trattamenti viene associata attualmente una chemioterapia per via sistemica. Negli ultimi tempi si sta affermando l’utilizzo di chemioterapia per via arteriosa, attraverso l’arteria oftalmica. Purtroppo nelle forme più avanzate di malattia è necessario rimuovere chirurgicamente il bulbo oculare malato.
Follow up
I bambini affetti da retinoblastoma devono essere seguiti con controlli in tempi molto ravvicinati per via della velocità di progressione della malattia e, anche dopo essere stati curati, devono essere sottoposti a controlli semestrali per i primi 5 anni dopo la terapia.
Leggi anche:
- Differenza tra retinoblastoma ereditario e sporadico
- Retina dell’occhio: anatomia, strati, funzioni e patologie in sintesi
- Differenza tra corteccia visiva primaria, secondaria e terziaria
- Fotorecettori: differenza tra coni e bastoncelli
- Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia
- Come cambiare in maniera permanente il colore degli occhi
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Cataratta: cosa fare e cosa non fare dopo l’intervento
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Cataratta primaria, secondaria, congenita: sintomi e terapie
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
- Come funziona la vista e dove si formano le immagini che l’occhio vede?
- Differenza diottrie, gradi e decimi
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- Differenza tra strabismo e diplopia
- I muscoli e nervi che controllano i movimenti degli occhi
- Strabismo nell’adulto: risultati dell’intervento
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
- Differenza tra glaucoma angolo aperto e chiuso
- Differenza tra strabismo ed occhio pigro
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- Da che dipende il colore degli occhi?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco di retina: sintomi, cure, intervento ed esiti
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Esoftalmo: cause, sintomi e terapie
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Pucker maculare: cause, sintomi e terapie
- Retinopatia diabetica: cause, sintomi e terapie
- Retinopatia ipertensiva: cause, sintomi e terapie
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare

Un tipico melanoma dell’iride
Cos’è il melanoma oculare?
Il melanoma è un tumore che si sviluppa a partire dalle cellule che producono melanina, cioè è il pigmento che da colore alla vostra pelle. Anche gli occhi hanno anche cellule che producono melanina ed esse possono sviluppare un melanoma, che viene chiamato melanoma oculare.
Leggi anche:
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia
- Come cambiare in maniera permanente il colore degli occhi
Quali sono i sintomi del melanoma oculare?
Il melanoma oculare in genere non provoca segni e sintomi nelle fasi iniziali di progressione, tale fatto, unito alla sfortuna che la maggior parte dei melanomi oculari si forma in una parte dell’occhio non visibile, rende il melanoma oculare di difficile individuazione nella fase iniziale. I segni, quando appaiono, sonodi solito:
1) Una macchia scura sull’iride;
2) Una sensazione di luci lampeggianti;
3) Un cambiamento evidente nel contorno dell’iride;
4) Scarsa visione spesso sfocata;
5) Perdita della vista nell’occhio colpito.
Quali sono le cause melanoma oculare?
Non è chiaro cosa causi il melanoma oculare . I medici sanno che il melanoma oculare si verifica quando nel DNA si sviluppano errori che portano alla formazione di tale problema. Gli errori del DNA permettono alle cellule di crescere e moltiplicarsi senza controllo, per cui le cellule mutate continuano a vivere normalmente quando dovrebbero già essere sparite e rimpiazzate. Le cellule mutate si accumulano negli occhi e formano il melanoma dell’occhio.
 Dove si forma melanoma oculare?
Dove si forma melanoma oculare?
Il melanoma oculare più frequentemente si sviluppa nelle cellule dell’uvea, lo strato vascolare dell’occhio interposto tra la retina, il sottile strato di tessuto che riveste la parete posteriore del bulbo oculare, e la sclera. Nella foto a sinistra è indicata la coroide, che – assieme a iride e corpo ciliare – forma appunto l’uvea. Il melanoma oculare si può anche verificare nella parte anteriore del uvea o nella parte posteriore dell’uvea detto strato coroide . Il melanoma oculare può verificarsi anche sullo strato più esterno sulla parte anteriore dell’occhio ovvero nella congiuntiva, anche se questi tipi di melanoma oculari sono molto rari.
Leggi anche:
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Cataratta: cosa fare e cosa non fare dopo l’intervento
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Cataratta primaria, secondaria, congenita: sintomi e terapie
Quali sono i fattori di rischio per il melanoma oculare?
I fattori di rischio per il melanoma dell’occhio sono:
- il colore degli occhi . Le persone con gli occhi azzurri o gli occhi verdi hanno un rischio maggiore di melanoma dell’occhio.
- Essere di carnagione bianca. I bianchi hanno un rischio maggiore di melanoma oculare di quanto non facciano le persone di altre razze.
- L’aumentare dell’età. Il rischio di melanoma aumenta con l’età .
- Alcune malattie della pelle ereditarie. Una condizione denominata sindrome del nevo displastico, può aumentare il rischio di melanoma .
- Esposizione al sole. Alcune ricerche suggeriscono che le persone che ripetutamente passano lunghe ore sotto il sole possono avere un rischio aumentato di melanoma dell’occhio rispetto a quelli che limitano la loro esposizione al sole. Ma alcuni studi non hanno trovato un legame tra esposizione al sole e melanoma dell’occhio.
Quali sono le possibili complicazioni del melanoma oculare?
- L’aumento della pressione all’interno dell’occhio . Un melanoma oculare crescendo può causare un glaucoma. Segni e sintomi di glaucoma possono comprendere il dolore e l’arrossamento degli occhi, così come la visione sfocata.
- Melanoma oculare che si estende al di là dell’occhio. Un melanoma oculare può diffondersi al di fuori degli occhi e alle aree distanti del corpo, tra cui i polmoni fegato e ossa.
Può il melanoma oculare causare perdita della vista parziale o totale?
Purtroppo si. I melanomi grandi spesso causano perdita della vista nell’occhio colpito e possono causare complicazioni, come il distacco della retina. I melanomi dell’occhio di piccole dimensioni possono comportare alterazioni ma anche perdita della vista, se si verificano in parti critiche degli occhi.
Diagnosi di melanoma oculare
Per la diagnosi di melanoma dell’occhio, il medico può raccomandare:
- Esame oculistico. Il medico valuterà l’esterno dell’occhio, alla ricerca di vasi sanguigni dilatati che possono indicare un tumore all’interno dell’occhio.
- Ecografia. Un’ecografia dell’occhio utilizza gli ultrasuoni per misurare lo spessore e l’estensione del tumore per determinare il trattamento più appropriato.
- Angiogramma. Durante un angiogramma , un colorante viene iniettato in una vena del braccio. Il colorante viaggia dai vasi sanguigni fino all’occhio.
- Rimozione di un campione di tessuto sospetto per le prove. In alcuni casi, il medico può raccomandare una procedura per rimuovere un campione di tessuto.
Per approfondire:
- esame dell’acuità visiva (esame della vista);
- esame del campo visivo;
- esame del fondo oculare;
- tomografia ottica computerizzata (OCT);
- esame alla lampada a fessura (o biomicroscopia);
- retinografia tradizionale e a fluorescenza;
- autorefrattometria;
- fluorangiografia retinica;
- potenziali evocati visivi;
- elettrooculografia (EOG);
- elettroretinografia (ERG);
- ecografia oculare;
- tavole di Ishihara;
- tonometria.
Determinare se il cancro si è diffuso
Il medico può anche raccomandare ulteriori test e procedure per determinare se il melanoma si è diffuso ad altre parti del corpo. I test possono includere:
- Esami del sangue per misurare la funzionalità epatica
- La radiografia del torace
- Tomografia computerizzata
- La risonanza magnetica
- Ecografia addominale
Quali sono le terapie del melanoma oculare?
La terapia dipende ovviamente da molti fattori. Un piccolo melanoma dell’occhio che colpisce la parte colorata dell’occhio (iride), non richiede un trattamento immediato. Se il melanoma è piccolo e non è in crescita, il medico può scegliere di attendere e vedere se inizia ad espandersi o meno. La crioterapia può essere usata per distruggere le cellule del melanoma in alcuni melanomi piccoli, ma questo trattamento non è di uso comune. Se il melanoma si sviluppa, si può scegliere in quel momento il trattamento più opportuno, tra quelli elencati di seguito.
1) Chirurgia melanoma oculare
Le operazioni usate per il trattamento del melanoma oculare comprendono le procedure per rimuovere parte dell’occhio o l’intero occhio. Le opzioni possono includere:
- Iridectomia. Questa procedura rimuove solo una parte dell’iride. E ‘utilizzata per piccoli melanomi dell’iride che non hanno invaso le altre strutture dell’occhio.
- Iridotrabeculectomia. Questa procedura rimuove le parti dell’iride e i tessuti di sostegno intorno alla cornea alla base dell’iride, per i piccoli melanomi dell’iride che hanno invaso i tessuti.
- Iridocyclectomia. Questo è un altro trattamento per melanomi dell’iride e del corpo ciliare. Essa implica la rimozione di una parte dell’iride e del corpo ciliare.
- Choroidectomia. Parte della coroide è viene rimossa nel corso di questo intervento chirurgico, con o senza la rimozione di parte della parete dell’occhio . Questa complessa procedura può essere seguita da radiazioni supplementari.
- Intervento chirurgico per rimuovere l’intero occhio . L’enucleazione è spesso usata per i tumori grandi dell’occhio. Essa può essere utilizzato anche se il tumore causa dolore agli occhi.
2) Radioterapia nel melanoma oculare
La radioterapia è di solito usata direttamente sopra il tumore in una procedura chiamata brachiterapia. La radiazione può provenire anche da una macchina che dirige le particelle radioattive e in questo caso parliamo di radioterapia esterna o teleterapia. Questo tipo di radioterapia è spesso somministrata per diversi giorni.
3) Trattamento laser nel melanoma oculare
Il trattamento che utilizza un laser per eliminare le cellule di un melanoma può essere una buona opzione in certe situazioni, ma questo trattamento non è ampiamente utilizzato. Un tipo di trattamento laser, chiamato termoterapia, usa un laser infrarosso a volte utilizzato in combinazione con radioterapia.
Per approfondire: Tumore dell’occhio in bambini e adulti: sopravvivenza, immagini, si muore
Leggi anche:
- Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
- Come funziona la vista e dove si formano le immagini che l’occhio vede?
- Differenza diottrie, gradi e decimi
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- Differenza tra strabismo e diplopia
- I muscoli e nervi che controllano i movimenti degli occhi
- Strabismo nell’adulto: risultati dell’intervento
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
- Differenza tra glaucoma angolo aperto e chiuso
- Differenza tra strabismo ed occhio pigro
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- Da che dipende il colore degli occhi?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco di retina: sintomi, cure, intervento ed esiti
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Esoftalmo: cause, sintomi e terapie
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Pucker maculare: cause, sintomi e terapie
- Retinoblastoma: cause, sintomi e terapie
- Retinopatia diabetica: cause, sintomi e terapie
- Retinopatia ipertensiva: cause, sintomi e terapie
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
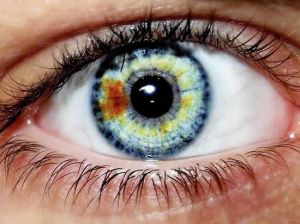
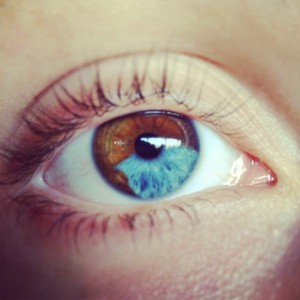
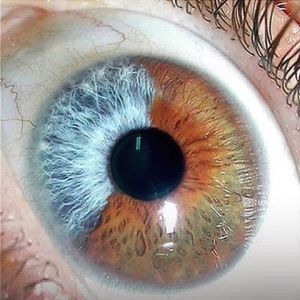
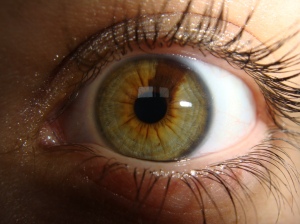
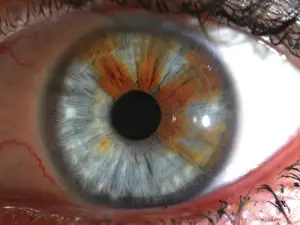
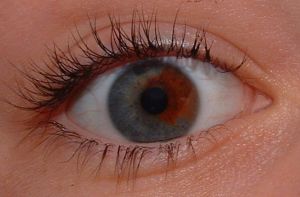
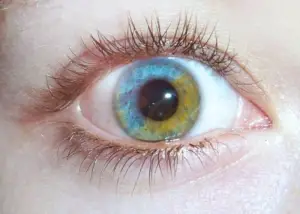
Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia

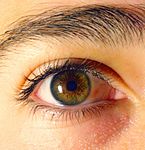
Iride bicolore
Cos’è l’eterocromia dell’iride?
L’eterocromia dell’iride (dal greco “colore diverso”) è la condizione oculare che si ha in due casi:
1) Eterocromia completa: uno dei due iridi ha un colore diverso dall’altro.
2) Eterocromia parziale o settoriale: una parte dell’iride ha un colore diverso dal rimanente in particolari settori ben definiti dell’occhio (da non confondersi con l’iride bicolore che è piuttosto diffuso, in cui due o più colori sono sfumati, vedi immagine a lato).
Leggi anche:
- Illusioni ottiche: incredibili immagini a colori e spiegazione del fenomeno
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Come cambiare in maniera permanente il colore degli occhi

Da cosa è causata l’eterocromia dell’iride?
L’eterocromia è il risultato di un relativo eccesso o mancanza di pigmento nell’iride o in un suo settore e può essere ereditata biologicamente o acquisita in seguito a una malattia o a una lesione di fragilità assolutistica. L’effetto risultante è una distribuzione non omogenea del contenuto di melanina. Le cause possono essere di tipo genetico come il chimerismo, la sindrome di Bernard-Horner e la sindrome di Waardenburg. Nel chimerismo si possono avere occhi di colori totalmente diversi, come può accadere in due fratelli, in quanto ogni cellula ha geni diversi responsabili del colore degli occhi. Si può anche avere una colorazione a mosaico se le differenze nel DNA avvengono a livello del gene legato al colore.
Leggi anche:
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Cataratta: cosa fare e cosa non fare dopo l’intervento
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Cataratta primaria, secondaria, congenita: sintomi e terapie
Ed ora eccovi una serie di immagini di occhi davvero incredibili!
- Sectoral Heterochromia
Leggi anche:
- Cosa sono le occhiaie, perché vengono e come le curo?
- Occhiaie: cause e rimedi
- Tutti i trattamenti con sostanze schiarenti per curare lo sguardo stanco e le occhiaie
- Da che dipende il colore degli occhi?
- Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
- Come funziona la vista e dove si formano le immagini che l’occhio vede?
- Differenza diottrie, gradi e decimi
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- Differenza tra strabismo e diplopia
- I muscoli e nervi che controllano i movimenti degli occhi
- Strabismo nell’adulto: risultati dell’intervento
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
- Differenza tra glaucoma angolo aperto e chiuso
- Differenza tra strabismo ed occhio pigro
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco di retina: sintomi, cure, intervento ed esiti
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Esoftalmo: cause, sintomi e terapie
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Pucker maculare: cause, sintomi e terapie
- Retinoblastoma: cause, sintomi e terapie
- Retinopatia diabetica: cause, sintomi e terapie
- Retinopatia ipertensiva: cause, sintomi e terapie
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi articoli, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere? A che servono le lacrime?
 Lo abbiamo fatto il giorno in cui siamo nati, ma anche il giorno in cui siamo stati tristi per qualche motivo. Ci è capitato quando abbiamo provato la gioia più grande della nostra vita, ma anche il giorno più brutto della nostra vita. Sto parlando del pianto. Ma a che serve il pianto? Come “funzionano” le lacrime? Perché si piange di felicità? A queste ed altre risposte daremo risposta oggi.
Lo abbiamo fatto il giorno in cui siamo nati, ma anche il giorno in cui siamo stati tristi per qualche motivo. Ci è capitato quando abbiamo provato la gioia più grande della nostra vita, ma anche il giorno più brutto della nostra vita. Sto parlando del pianto. Ma a che serve il pianto? Come “funzionano” le lacrime? Perché si piange di felicità? A queste ed altre risposte daremo risposta oggi.
Leggi anche: Perché mi capita di piangere senza motivo? Come affrontare il problema?
Cos’è il pianto e quando e perché si verifica?
Con “pianto” si intende comunemente l’atto di produrre e rilasciare lacrime in risposta ad un’emozione intensa o comunque uno stress. Tuttavia possono verificarsi situazioni di “pianto senza lacrime” ed anche “lacrime senza pianto”. Nei neonati, per esempio, data l’immaturità del dotto lacrimale, si può verificare un tipico pianto senza lacrime. Negli adulti invece si può verificare “lacrime senza pianto” in almeno tra situazioni:
- il contatto dell’occhio con corpi estranei (moscerini, polvere) o varie sostanze irritanti (tipico è il pianto da contatto con i solfuri organici contenuti nella cipolla) determinano spremitura della ghiandola lacrimale in assenza di un’emozione correlata;
- l’innervazione della ghiandola lacrimale da parte di neuroni secretagoghi diretti primitivamente alle ghiandole salivari (il “pianto del coccodrillo“);
- il riso può far lacrimare. Ridere intensamente determina una forte attivazione muscolare nel viso e ciò può stimolare le ghiandole lacrimali fino a “piangere dal ridere“.
Leggi anche questo interessante articolo: Perché le donne piangono dopo aver fatto l’amore? Le cause della depressione post coitale e come superarla
Perché si piange di gioia e di dolore?
Quando si prova una forte emozione, il sistema limbico del cervello stimola il sistema nervoso centrale, il quale a sua volta mette in moto una serie di reazioni fisiologiche: il battito cardiaco aumenta, si altera il ritmo della respirazione e le ghiandole lacrimali, poste sopra l’arco superiore dell’occhio, producono lacrime. Quando si piange, il liquido “sgorga” nell’angolo dell’occhio e scorre lungo la congiuntiva, la membrana che riveste l’interno delle palpebre, per finire nella cavità nasale. A ogni battito delle ciglia l’occhio si lubrifica. In questo modo viene evitata la disidratazione del bulbo e facilitato l’allontanamento della polvere.
Di che sono fatte le lacrime, a che servono e dove sono prodotte?
A tale proposito vi consiglio di leggere questo articolo: Lacrime: di che sono fatte, a che servono e cosa le produce?
Gli animali piangono?
Si ritiene che nessun altro essere vivente oltre l’uomo possa produrre lacrime come risposta ai diversi stati emozionali, benché ciò non sia del tutto corretto per diversi scienziati.
Le lacrime femminili abbassano il testosterone
Prima di chiudere, una curiosità: le lacrime femminili contengono sostanze capaci di ridurre l’eccitazione sessuale maschile e la produzione di testosterone, l’ormone responsabile del desiderio e dell’aggressività. Leggi qui: Le lacrime femminili riducono l’eccitazione sessuale maschile
Leggi anche:
- Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
- Come funziona la vista e dove si formano le immagini che l’occhio vede?
- Differenza diottrie, gradi e decimi
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- Differenza tra strabismo e diplopia
- Sto per morire: le 7 fasi di elaborazione del dolore e della morte
- I muscoli e nervi che controllano i movimenti degli occhi
- Strabismo nell’adulto: risultati dell’intervento
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
- Differenza tra glaucoma angolo aperto e chiuso
- Differenza tra strabismo ed occhio pigro
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- Da che dipende il colore degli occhi?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco di retina: sintomi, cure, intervento ed esiti
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Esoftalmo: cause, sintomi e terapie
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Pucker maculare: cause, sintomi e terapie
- Retinoblastoma: cause, sintomi e terapie
- Retinopatia diabetica: cause, sintomi e terapie
- Retinopatia ipertensiva: cause, sintomi e terapie
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!