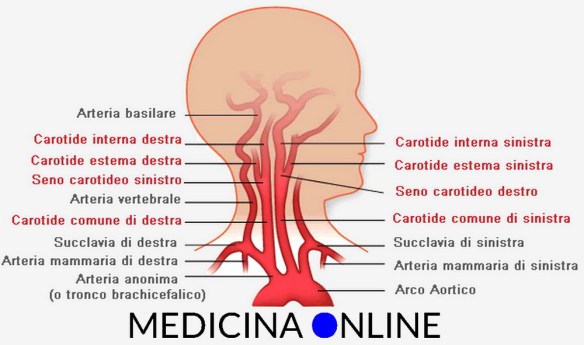
 Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo: Carotide comune, interna, esterna: dove si trova ed a che serve
Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo: Carotide comune, interna, esterna: dove si trova ed a che serve
Le arterie carotidi sono flessibili e dotate di pareti interne lisce, tuttavia – a seguito di un processo chiamato aterosclerosi – le loro pareti possono tuttavia andare incontro ad un progressivo irrigidimento accompagnato dalla riduzione del lume interno; tale fenomeno è causato dal graduale accumulo di depositi (placche ateromatose) costituiti da grassi, proteine, tessuto fibroso ed altri detriti cellulari. Nel tempo, queste placche possono formare una grande massa che riduce il diametro interno dell’arteria, limitando il flusso sanguigno (si parla di stenosi carotidea). I depositi ateromasici si formano soprattutto nel seno carotideo, cioè a livello della biforcazione che divide l’arteria carotide comune in carotide interna ed esterna.
La malattia ostruttiva dell’arteria carotidea si sviluppa lentamente e spesso passa inosservata: il primo indizio della presenza dell’ateroma può essere già molto grave, come la comparsa di un ictus cerebrale o di un attacco ischemico transitorio (TIA).
Il trattamento della stenosi carotidea mira a ridurre il rischio che venga ridotto significativamente l’apporto di sangue al cervello, rimuovendo la placca ateromatosa e controllando la coagulazione del sangue (per prevenire l’ictus tromboembolico).
Nel caso abbiate legittimi sospetti che voi o un vostro caro siate stati colpiti da TIA o ictus o emorragia cerebrale, leggete immediatamente questo articolo per sapere cosa fare: Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
leggi anche:
Sintomi e segni
Nelle fasi iniziali, la malattia ostruttiva dell’arteria carotidea spesso non produce alcun segno o sintomo. La stenosi potrebbe rendersi evidente solo quando diviene abbastanza grave da privare il cervello di sangue, causando un ictus o un attacco ischemico transitorio (TIA), entrambi segno di allarme precoce per un futuro attacco apoplettico. Segni e sintomi di un attacco ischemico transitorio o di un ictus possono includere:
- improvviso intorpidimento del volto o debolezza degli arti, spesso su un solo lato del corpo;
- incapacità di spostare uno o più arti;
- difficoltà a parlare e a comprendere;
- improvvisa difficoltà nella visione, in uno o entrambi gli occhi;
- vertigini e perdita di equilibrio;
- un improvviso, forte mal di testa, senza causa nota.
Anche se i segni e sintomi durano solo poco tempo (talvolta, meno di un’ora) è possibile che il paziente abbia sperimentato un TIA. Se si verifica una qualsiasi di queste manifestazioni è importante cercare cure d’emergenza, per aumentare le possibilità che la malattia dell’arteria carotidea venga individuata e trattata tempestivamente, prima che si verifichi un ictus invalidante. Non è escluso che un TIA possa essere dovuto alla mancanza di flusso di sangue anche in altri vasi: il medico è in grado di stabilire quali test sono necessari per accertare la condizione.
Complicanze della stenosi carotidea
La complicanza più grave della malattia ostruttiva dell’arteria carotidea è l’ictus, in quanto può provocare danni permanenti al cervello e, nei casi più gravi, può essere fatale.
Ci sono tre diversi modi in cui la presenza di una placca ateromatosa aumenta il rischio che questo possa verificarsi:
- Riduzione del flusso di sangue. A seguito dell’aterosclerosi, il lume della carotide può andare incontro ad una tale riduzione, che l’apporto di sangue non è sufficiente per raggiungere alcune parti dell’encefalo. L’ateroma può eventualmente occludere completamente l’arteria.
- Rottura della placca. Un pezzo di placca ateromatosa può rompersi e staccarsi, viaggiando fino alle più piccole arterie nel cervello. Il frammento può rimanere bloccato in una di queste arterie cerebrali, creando un’ostruzione che blocca l’afflusso di sangue alla zona del cervello che il vaso sanguineo irrora.
- Ostruzione da coagulo di sangue. Alcune placche sono inclini alla fessurazione e a deformare la parete dell’arteria. Quando questo accade, il corpo reagisce come ad una lesione, inviando localmente piastrine, per agevolare il processo di coagulazione. In questo processo, può svilupparsi un grande coagulo di sangue e bloccare o rallentare il flusso di sangue attraverso un’arteria carotidea o cerebrale, fino a provocare un ictus.
Leggi anche:
Fattori di rischio
La combinazione di diversi fattori può aumentare il rischio di lesioni, la formazione di placche e l’insorgenza della stenosi carotidea sono:
- Pressione alta. L’ipertensione arteriosa è un importante fattore di rischio per la malattia ostruttiva dell’arteria carotidea. Un eccesso di pressione sulle pareti delle arterie può indebolirle e renderle più vulnerabili ai danni.
- Fumo. La nicotina può irritare il rivestimento interno delle arterie. Inoltre, aumenta la frequenza cardiaca e la pressione sanguigna.
- Età. Le persone anziane hanno più probabilità di essere colpite da stenosi carotidea, in quanto con l’età, le arterie tendono a essere meno elastiche.
- Livelli anormale di grassi nel sangue. Alti livelli di lipoproteine a bassa densità (LDL, il colesterolo “cattivo”) e di trigliceridi nel sangue, favoriscono l’accumulo di placche ateromatose.
- Diabete. La patologia non solo influenza la capacità di gestire il glucosio in modo appropriato, ma anche la capacità di elaborare in modo efficiente i grassi, disponendo il paziente a maggior rischio di ipertensione e aterosclerosi.
- Obesità. I chili in eccesso contribuiscono ad altri fattori di rischio, come l’ipertensione, le malattie cardiovascolari e il diabete.
- Eredità. Se il paziente presenta una storia familiare di aterosclerosi o di malattia coronarica, presenta un rischio aumentato di sviluppare queste patologie.
- Inattività fisica. La mancanza di regolare esercizio fisico predispone ad una serie di condizioni, tra cui l’ipertensione, il diabete e l’obesità.
Leggi anche:
Diagnosi
Oltre a considerare l’anamnesi completa, la presenza di fattori di rischio ed eventuali segni o sintomi, il medico può effettuare diversi test per valutare la salute delle arterie carotidi:
- Esame obiettivo. Il medico può auscultare la carotide posizionando uno stetoscopio a livello del collo, per rilevare suono simile ad un “risucchio”, caratteristico del flusso sanguigno turbolento causato dall’aterosclerosi. Il medico può eseguire una valutazione neurologica per verificare lo stato fisico e mentale del paziente, come la capacità di resistenza, memoria e parola.
Uno o più test diagnostici possono essere eseguiti per valutare il restringimento di una carotide:
- Ecografia Doppler: test non invasivo che si avvale di onde sonore riflesse per valutare il flusso di sangue attraverso il vaso sanguineo e verificare la presenza di una eventuale stenosi. La sonda ad ultrasuoni è collocata sul collo, a livello delle arterie carotidee. L’ecografia Doppler rivela come fluisce il sangue attraverso l’arteria e in che misura l’apporto è ridotto (stenosi carotidea minore 0-49%, moderata 50-69% e grave 70-99%, fino alla completa ostruzione).
- Angio-CT (CTA): fornisce immagini dettagliate delle strutture anatomiche del collo e del cervello. L’indagine comporta l’iniezione di un agente di contrasto nel flusso sanguigno, in modo da evidenziare le anomalie di vasi sanguigni (tramite angiografia) e tessuti molli (mediante tomografia computerizzata). La CTA consente ai medici di visualizzare la carotide ristretta e determinare il grado patologico della stenosi.
- Angiografia tramite risonanza magnetica (MRA): come la CTA, questo test di imaging utilizza un mezzo di contrasto, per evidenziare le arterie che irrorano il collo e l’encefalo. Il campo magnetico e le onde radio vengono utilizzate per creare immagini tridimensionali.
- Risonanza magnetica (MRI): consente di visualizzare il tessuto cerebrale per evidenziare precocemente un ictus o altre anomalie.
- Angiografia cerebrale: è un test minimamente invasivo che utilizza i raggi X e un agente di contrasto iniettato nelle arterie, attraverso un catetere infilato direttamente nelle carotidi. L’angiografia cerebrale consente ai medici di visualizzare in dettaglio tutte le arterie che irrorano l’encefalo.
L’imaging può anche rivelare le prove di molteplici attacchi ischemici transitori. I medici possono definire la diagnosi di stenosi carotidea, se le prove dimostrano che il flusso sanguigno è diminuito in una o entrambe le arterie carotidi.
Leggi anche:
Trattamenti e farmaci
L’obiettivo dalla terapia è di ridurre il rischio di ictus. Le opzioni di trattamento per la stenosi carotidea variano a seconda della gravità del restringimento arterioso e se si verificano sintomi o meno (asintomatica).
Stenosi carotidea da lieve a moderata
- Cambiare stile di vita. Cambiamenti nel comportamento possono aiutare a ridurre la pressione sulla carotide e rallentare la progressione dell’aterosclerosi. Tali cambiamenti includono smettere di fumare, perdere peso, bere alcol con moderazione, mangiare cibi sani, ridurre la quantità di sale e praticare regolare esercizio fisico.
- Gestire le condizioni croniche. Con il medico è possibile stabilire un piano terapeutico per affrontare correttamente specifiche condizioni croniche, come la pressione alta, l’eccesso di peso o il diabete, che possono produrre effetti patologici anche sulle arterie carotidi.
- Farmaci. I pazienti asintomatici o che presentano una stenosi carotidea di basso grado sono trattati con farmaci. Il medico può prescrivere un antiaggregante piastrinico (come aspirina, ticlopidina, clopidogrel), da assumere quotidianamente per fluidificare il sangue e prevenire la formazione di pericolosi coaguli di sangue. Possono essere raccomandati anche farmaci antipertensivi per controllare e regolare la pressione sanguigna (ACE-inibitori, bloccanti dell’angiotensina, beta-bloccanti, calcio-antagonisti ecc.) e delle statine per abbassare il colesterolo e contribuire a ridurre la formazione della placca nell’aterosclerosi. Le statine possono ridurre il colesterolo LDL “cattivo” in media del 25-30%, quando combinate con una dieta ipocalorica e a basso contenuto di colesterolo.
Grave ostruzione della carotide
Quando si dispone di una grave stenosi, soprattutto se il paziente ha già subito un TIA o un ictus correlato all’occlusione, è meglio procedere chirurgicamente ripulendo l’arteria dalla placca ateromatosa.
- Endoarteriectomia carotidea. Questa procedura chirurgica è il trattamento più comune per rimuovere l’ateroma in presenza di un grave quadro clinico. L’intervento viene eseguito in anestesia generale. Dopo aver effettuato un’incisione lungo la parte anteriore del collo, il chirurgo apre l’arteria carotide colpita e rimuove la placca ateromatosa. L’arteria viene riparata con punti di sutura o, preferibilmente, con un innesto. L’endoarteriectomia carotidea è generalmente indicata per i pazienti sintomatici (ictus o TIA) e con un’ostruzione superiore al 50%. Si raccomanda anche per i pazienti che non hanno sintomi (asintomatici), con blocco superiore al 60%. Gli studi hanno dimostrato che, in caso di ostruzione moderata, la chirurgia apporta benefici duraturi ed aiuta a prevenire un eventuale ictus su un periodo di circa cinque anni. Un’endoarteriectomia carotidea non è raccomandata quando la posizione dell’ostruzione o del restringimento è di difficile accesso per il chirurgo o quando si dispone di altre condizioni di salute che rendono l’intervento chirurgico troppo rischioso. In questi casi, il medico può raccomandare una procedura chiamata angioplastica carotidea associata ad uno stenting.
- Angioplastica carotidea e stenting. Il posizionamento di uno stent carotideo è una procedura meno invasiva rispetto all’endoarteriectomia carotidea, in quanto non comporta un’incisione nel collo. L’angioplastica carotidea con inserimento di uno stent permette di ottenere buoni risultati nel breve termine, ed è tipicamente indicata per pazienti che: 1) presentano un grado di stenosi carotidea moderato-grave; 2) soffrono di altre condizioni mediche che aumentano il rischio di complicanze chirurgiche; 3) manifestano una recidiva. Nell’angioplastica carotidea, un catetere viene infilato fino all’area carotidea ostruita nel collo. Un filtro appositamente progettato su un filo guida (chiamato dispositivo di protezione embolica) viene inserito per raccogliere eventuali detriti che possono staccarsi dalla placca durante la procedura. Una volta in posizione, viene gonfiato un piccolo palloncino all’estremità del catetere per alcuni secondi, allo scopo di aprire o allargare l’arteria. Uno stent viene inserito in modo permanente per costituire una impalcatura, che aiuti a sostenere le pareti delle arterie e a mantenere pervio il lume della carotide. Il palloncino viene poi sgonfiato ed il catetere e il filtro vengono rimossi. Dopo diverse settimane, l’arteria guarisce attorno allo stent. Come per l’endoarteriectomia carotidea, esistono alcuni rischi connessi alla procedura (ictus o decesso). Lo stenting sarà pertanto consigliato solo in caso di una grave stenosi.

Il recupero dalle procedure chirurgiche generalmente richiede una breve degenza in ospedale. I pazienti spesso ritornano alle normali attività entro una o due settiman. Dopo un’endoarteriectomia carotidea, la stenosi può recidivare ed è spesso correlata alla progressione della malattia aterosclerotica. Queste nuove placche possono essere trattate con la ripetizione dell’intervento chirurgico.
Leggi anche:
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Differenza tra insufficienza e stenosi valvolare
- Differenza tra insufficienza cardiaca e scompenso
- I 12 segni che indicano una cattiva circolazione da non sottovalutare
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Formicolio alle mani, piedi, braccia e gambe: cause e cure
- Vene varicose: sintomi iniziali e come curarle ed eliminarle
- Astenia, sonnolenza, stanchezza: cosa li causa e come curarle
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
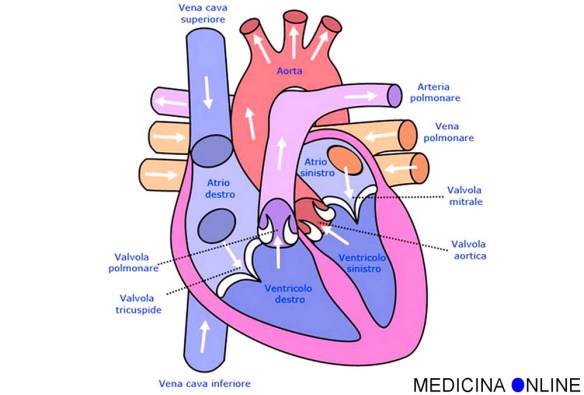 Il miocardio è lo strato più spesso della parete cardiaca ed è composto dal cosiddetto “miocardio di lavoro o comune o proprio”, cioè la parte pulsante che contraendosi spinge il cuore, e dal “miocardio di conduzione o specifico”, ovvero la parte che trasmette l’impulso di contrazione lungo il cuore e permette ad atri e ventricoli di contrarsi in modo fisiologicamente asincrono.
Il miocardio è lo strato più spesso della parete cardiaca ed è composto dal cosiddetto “miocardio di lavoro o comune o proprio”, cioè la parte pulsante che contraendosi spinge il cuore, e dal “miocardio di conduzione o specifico”, ovvero la parte che trasmette l’impulso di contrazione lungo il cuore e permette ad atri e ventricoli di contrarsi in modo fisiologicamente asincrono.
 Cos’è un arresto cardiaco?
Cos’è un arresto cardiaco?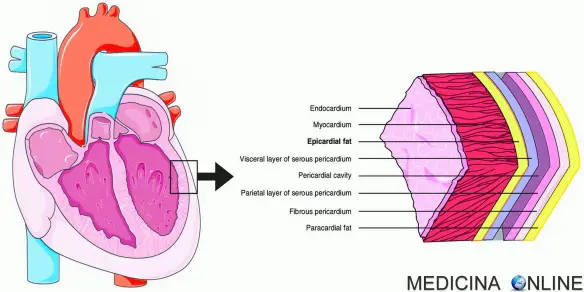
 Con “angiografia” si intende una tecnica di diagnostica per immagini e radiologia interventistica che permette la rappresentazione grafica dei vasi sanguigni o linfatici del corpo umano tramite un metodo che prevede l’infusione di un mezzo di contrasto idrosolubile all’interno dei vasi e la generazione di immagini mediche tramite varie tecniche di imaging biomedico. Le tecniche angiografiche comprendono la radiografia (specificamente nella tecnica dell’angiografia sottrattiva, o DSA da Digital Subtraction Angiography), la tomografia computerizzata, la risonanza magnetica, l’ecografia. Un tipo particolare di angiografia è la coronarografia (o angiografia coronarica) che permette di indagare le coronarie.
Con “angiografia” si intende una tecnica di diagnostica per immagini e radiologia interventistica che permette la rappresentazione grafica dei vasi sanguigni o linfatici del corpo umano tramite un metodo che prevede l’infusione di un mezzo di contrasto idrosolubile all’interno dei vasi e la generazione di immagini mediche tramite varie tecniche di imaging biomedico. Le tecniche angiografiche comprendono la radiografia (specificamente nella tecnica dell’angiografia sottrattiva, o DSA da Digital Subtraction Angiography), la tomografia computerizzata, la risonanza magnetica, l’ecografia. Un tipo particolare di angiografia è la coronarografia (o angiografia coronarica) che permette di indagare le coronarie. Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo:
Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo: 