 Gli inibitori selettivi della ricaptazione della serotonina (noti anche con la sigla abbreviata SSRI, dall’inglese selective serotonin reuptake inhibitors) sono una classe di psicofarmaci che rientrano nell’ambito degli antidepressivi.
Gli inibitori selettivi della ricaptazione della serotonina (noti anche con la sigla abbreviata SSRI, dall’inglese selective serotonin reuptake inhibitors) sono una classe di psicofarmaci che rientrano nell’ambito degli antidepressivi.
Efficacia
Il profilo d’efficacia dei vari farmaci SSRI in commercio è pressoché equivalente e non mostrano differenze clinicamente rilevati, se non nell’incidenza di alcuni effetti collaterali, per cui la scelta è effettuata per lo più in base alla tollerabilità individuale, anche se la tollerabilità a lungo termine tra le varie molecole è comunque simile.
Depressione maggiore
Nel trattamento della depressione maggiore e dei disturbi d’ansia, il NICE (National Institute of Clinical Excellence) raccomanda l’uso di antidepressivi solo quando altri interventi di tipo psicologico e comportamentale hanno fallito nel migliorare i sintomi, abbinandoli sempre alla terapia psicologica. Generalmente la scelta del trattamento farmacologico di prima linea ricade sugli SSRI che si ritiene siano efficaci nel trattare in monoterapia il 60% circa dei casi di depressione maggiore. La loro efficacia è direttamente proporzionale alla gravità dei sintomi iniziali, dato che mostrano una certa efficacia nel caso di disturbi gravi ma non forniscono benefici nel caso di depressioni di media-lieve entità, per cui il loro uso dovrebbe essere limitato ai casi comprovati di depressione maggiore o cronica. Inoltre il loro utilizzo in bambini e soggetti giovani non è raccomandato sia per l’aumentato rischio di suicidio sia per la scarsa efficacia in questa classe di pazienti. La loro reale efficacia nel trattamento della depressione maggiore in monoterapia è dibattuta: degli studi ritengono che fino all’82% dell’effetto antidepressivo sperimentato dagli assuntori possa essere in realtà dovuto all’effetto placebo. Inoltre, secondo i dati ufficiali dell’FDA, solo il 43% degli studi clinici hanno dimostrato una superiorità degli SSRI rispetto al placebo nel trattamento della depressione maggiore.
Una review sistematica con meta analisi del 2017, comprendente 131 studi (per un totale di oltre 27000 pazienti esaminati), sull’uso degli SSRI per il trattamento della depressone maggiore, è giunta alla conclusione che “la qualità degli studi che ne attesta l’efficacia è soggetta al rischio di bias e perciò il significato clinico può non essere certo, i potenziali piccoli benefici derivanti dalla loro assunzione non sembrano bilanciare i loro effetti collaterali”.
Secondo alcuni autori, l’uso a lungo termine di antidepressivi può portare allo sviluppo di depressione cronica: gli iniziali miglioramenti sono a volte seguiti, dopo mesi di trattamento, dalla ricomparsa di forme ansioso-depressive stavolta resistenti al trattamento farmacologico. Ciò prende il nome di “Disforia tardiva”. Alcuni autori criticano l’uso degli agenti serotoninergici (come gli SSRI) come trattamento di prima linea per la depressione a causa dello scarso rapporto tra efficacia ed effetti collaterali.
- Antidepressivi SSRI: meccanismo d’azione e farmacocinetica
- SSRI: uso di antidepressivi in gravidanza ed allattamento
- SSRI: effetti collaterali, disfunzioni sessuali, sospensione e suicidio
- Disfunzione sessuale post-SSRI: sintomi, effetti a lungo termine e cure
- SSRI: effetti a breve e lungo termine
- SSRI in pazienti con diabete, iponatriemia, osteoporosi e prolungamento QT
- Farmaci antidepressivi: cosa sono, a cosa servono e quali tipi esistono
- Sostanze naturali ad azione antidepressiva
- Farmaci Inibitori Selettivi della Ricaptazione della Serotonina (SSRI): cosa sono ed a che servono
Disturbo Ossessivo Compulsivo
Il National Institute for Health Excellence (UK) raccomanda l’uso degli SSRI come trattamento di seconda linea del disturbo ossessivo compulsivo di media-lieve entità (quando la psicoterapia ha fallito) e come trattamento di prima linea nel caso di disturbo severo. I pazienti trattati con SSRI hanno all’incirca il doppio di probabilità di sperimentare una riduzione dei sintomi rispetto a quelli trattati con il placebo. Dosaggi elevati di farmaco, spesso vicini ai massimali raccomandati, possono essere richiesti per il trattamento della fase acuta della patologia, che deve essere mantenuto per almeno 3 mesi prima di poterne valutare appieno l’efficacia. L’efficacia è stata dimostrata sia nel trattamento a breve termine (6-24 settimane) che a lungo termine (52 settimane).
Ansia generalizzata
Il National Institute for Health Excellence (UK) raccomanda l’uso degli SSRI per il trattamento dell’ansia generalizzata quando altri interventi di tipo psicologico si sono rivelati inefficaci nel trattare i sintomi. Dagli studi sembra emergere che gli antidepressivi sono efficaci quanto le benzodiazepine nel trattamento dell’ansia, permettendo una riduzione da modesta a moderata dei sintomi con meno effetti collaterali di sedazione e rallentamento cognitivo. Sintomi d’ansia, espressi come un senso di profonda irrequietezza interna, sono però un possibile effetto collaterale degli SSRI che può essere confuso con la patologia trattata.
Eiaculazione precoce
Gli SSRI sono particolarmente efficaci nel posticipare l’eiaculazione, sia nei pazienti sani (dove rappresenta uno dei più comuni effetti collaterali) sia in quelli che soffrono di eiaculazione precoce. Vengono perciò utilizzati a tale scopo nei pazienti affetti da disturbo grave quando altri approcci di tipo farmacologico e psicologico hanno fallito. Il loro effetto si può manifestare già dopo poche ore dall’assunzione ma tende ad aumentare con un trattamento cronico nel corso di alcune settimane. La paroxetina sembra essere il più efficace in tal senso, mentre la dapoxetina è specificatamente approvata per l’uso al bisogno. In 3 ampi studi con lo scopo di evidenziare gli effetti benefici degli SSRI nel trattamento dell’eiaculazione precoce, è stato rilevato che l’effetto ritardante sull’eiaculazione persisteva nel tempo (per oltre 6 mesi) dopo l’interruzione del farmaco su un’ampia percentuale dei pazienti trattati (oltre il 60%). Il meccanismo d’azione alla base di tale effetto terapeutico si ritiene essere sia centrale (per aumento diretto del tono serotoninergico) che periferico, in alcuni studi si è infatti dimostrato che l’assunzione di SSRI provoca una diminuzione della sensibilità tattile della cute genitale.
Ritardanti
Questi prodotti, selezionati dal nostro Staff di esperti, possono ritardare l’eiaculazione nel paziente che soffre di eiaculazione precoce, permettendo di far durare più a lungo il vostro rapporto sessuale:
- Integratore ritardante maschile: https://amzn.to/2KDV7bO
- Spray desensibilizzante e ritardante Tauro: https://amzn.to/2GBikZB
- Spray desensibilizzante e ritardante Penisso: https://amzn.to/2kdDGnh
- Profilattici ritardanti: https://amzn.to/2rYEb7X
- Anelli ritardanti: https://amzn.to/2rWAocd
Leggi anche:
- Depressione maggiore e minore, suicidio, diagnosi e cura: fai il test e scopri se sei a rischio
- Serotonina e triptofano: cosa sono ed in quali cibi trovarli
- Xanax (alprazolan) 0,25mg 0,50mg 1mg compresse, 0,75mg gocce, foglietto illustrativo
- Tavor (lorazepam) 2mg/ml gocce orali, foglietto illustrativo
- Che cos’è il Disturbo ossessivo-compulsivo di personalità, come si riconosce, come si cura e come si distingue dal Disturbo ossessivo-compulsivo
- Schizofrenia: sintomi iniziali, violenza, test, cause e terapie
- Inibitori della ricaptazione della serotonina-norepinefrina (SNRI)
- Disturbo ossessivo compulsivo: il trattamento con farmaci e terapia cognitivo-comportamentale è la migliore scelta
- Citalopram (Elopram): modalità d’assunzione e meccanismo d’azione
- Citalopram (Elopram): lista degli effetti collaterali del farmaco
- Citalopram (Elopram): interruzione, astinenza, diabete e prolungamento QT
- Citalopram (Elopram): uso in gravidanza ed allattamento
- Fluoxetina (Fluoxeren): meccanismo d’azione del farmaco
- Fluoxetina (Fluoxeren): lista degli effetti collaterali e diabete
- Fluoxetina (Fluoxeren): uso in gravidanza ed allattamento
- Antidepressivi triciclici: tipi, indicazioni e meccanismo di azione
- Antidepressivi triciclici: tipici effetti collaterali dei farmaci
- Antidepressivi triciclici: overdose, tossicità e trattamento
- Antipsicotici (neurolettici): classificazione, usi e meccanismo di azione
- Farmaci antipsicotici: differenza tra neurolettici tipici ed atipici
- Farmaci antipsicotici (neurolettici): lista degli effetti collaterali
- Disturbo ossessivo-compulsivo: ripetere, ripetere e ripetere ancora all’infinito un gesto. Differenze col disturbo di personalità ossessivo-compulsivo
- Perché mi capita di piangere senza motivo? Come affrontare il problema?
- Depressione post coitale: perché le donne piangono dopo aver fatto l’amore? Cause e cura
- La Sindrome da abbandono: cos’è e come si supera
- Ho paura di fare l’amore: tutte le fobie del sesso
- Fobie: quando un ragno o un ascensore ci mettono nel panico
- Indifferenza ed anaffettività: ecco come si manifesta il disturbo schizoide di personalità
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Differenza tra emicrania con aura ed emicrania senza aura
- Cos’è l’aura emicranica?
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Depressione post parto: come riconoscere i primi sintomi e superarla
- Liberarsi dalla dipendenza affettiva e dalla paura dell’abbandono
- Dipendenza affettiva: riconoscerla, affrontarla e superarla
- Scopri come affronti la vita e le sue difficoltà, con il “Test del bosco”
- I dieci comportamenti che comunicano agli altri che sei una persona introversa
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Disturbo da attacchi di panico: sensazione di morte imminente e angoscia
- Perché le donne piangono dopo aver fatto l’amore? Le cause della depressione post coitale e come superarla
- Diminuire ansia e stress per essere sereni ogni giorno della tua vita
- Differenza tra paura, fobia, ansia, panico e terrore
- Vi insegno le 12 regole d’oro per battere l’insonnia ed avere un sonno perfetto
- Depressione post parto: come riconoscere i primi sintomi e superarla
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Le lacrime femminili riducono l’eccitazione sessuale maschile
- Differente approccio di psicologo, psicoterapeuta e psichiatra
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Differenze tra le varie scuole di psicoterapia: quale la più efficace?
- Scuola psicoanalitica (psicodinamica): l’efficacia della psicoanalisi
- Psicoterapia adleriana (o individualpsicologica)
- Psicoterapia cognitivo-comportamentale: lo schema comportamentale diventa sintomo
- Psicoterapia sistemico-relazionale: la famiglia converge sul paziente
- Psicoterapia psicosintetica: l’allontanamento dal Sé transpersonale
- Psicoterapia funzionale: le alterazioni dei meccanismi psicofisiologici
- Psicoterapia ericksoniana: l’ipnoterapia
- Neurotrasmettitori: cosa sono ed a che servono
- Acetilcolina: cos’è ed a cosa serve?
- Dopammina: cos’è ed a che serve?
- Giunzione neuromuscolare (placca motrice) cos’è ed a che serve?
- Sinapsi chimica ed elettrica: cosa sono ed a che servono?
- Cos’è l’adrenalina ed a cosa serve?
- Dopammina: biosintesi, rilascio nello spazio sinaptico e degradazione
- Cos’è una ghiandola endocrina? A che servono gli ormoni ed il sistema endocrino?
- Quali sono le funzioni della Dopammina?
- Sistema dopamminergico: i circuti nervosi della dopammina
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

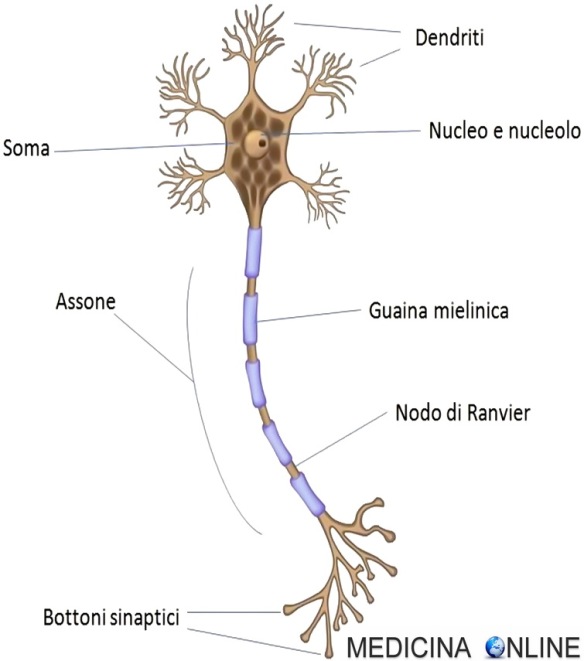 Dal corpo cellulare del neurone (la principale cellula del sistema nervoso) hanno origine prolungamenti citoplasmatici, detti neuriti, che sono i dendriti e l’assone. I dendriti, che hanno diramazioni simili a un albero, ricevono segnali da neuroni afferenti e lo propagano in direzione centripeta (verso il pirenoforo, dove risiede il nucleo del neurone). La complessità dell’albero dendritico rappresenta uno dei principali determinanti della morfologia neuronale e del numero di segnali ricevuti dal neurone. A differenza dell’assone i dendriti non sono dei buoni conduttori dei segnali nervosi i quali tendono a diminuire di intensità. Inoltre i dendriti si assottigliano fino al punto terminale e contengono poliribosomi. L’assone conduce invece il segnale in direzione centrifuga (verso altre cellule). Ha un diametro uniforme ed è un ottimo conduttore grazie agli strati di mielina.
Dal corpo cellulare del neurone (la principale cellula del sistema nervoso) hanno origine prolungamenti citoplasmatici, detti neuriti, che sono i dendriti e l’assone. I dendriti, che hanno diramazioni simili a un albero, ricevono segnali da neuroni afferenti e lo propagano in direzione centripeta (verso il pirenoforo, dove risiede il nucleo del neurone). La complessità dell’albero dendritico rappresenta uno dei principali determinanti della morfologia neuronale e del numero di segnali ricevuti dal neurone. A differenza dell’assone i dendriti non sono dei buoni conduttori dei segnali nervosi i quali tendono a diminuire di intensità. Inoltre i dendriti si assottigliano fino al punto terminale e contengono poliribosomi. L’assone conduce invece il segnale in direzione centrifuga (verso altre cellule). Ha un diametro uniforme ed è un ottimo conduttore grazie agli strati di mielina. Gli inibitori selettivi della ricaptazione della serotonina (noti anche con la sigla abbreviata SSRI, dall’inglese selective serotonin reuptake inhibitors) sono una classe di psicofarmaci che rientrano nell’ambito degli antidepressivi. Si ritiene che siano in grado di modificare la concentrazione nel cervello di alcuni neurotrasmettitori responsabili della regolazione del tono dell’umore (in particolare aumentando quella della serotonina) bloccando il principale processo biologico di eliminazione di questa dal vallo sinaptico (reuptake). Vengono perciò utilizzati per un’ampia varietà di disturbi psicologici quali depressione maggiore, disturbi d’ansia (attacchi di panico, ansia generalizzata, disturbo ossessivo-compulsivo), disturbi dell’alimentazione (bulimia, binge-eating), disturbo post traumatico da stress: rappresentano attualmente gold standard della medicina psichiatrica, grazie anche alla minore incidenza di effetti collaterali (transitori ed in caso di overdose) rispetto a classi di farmaci più vecchi come i triciclici.
Gli inibitori selettivi della ricaptazione della serotonina (noti anche con la sigla abbreviata SSRI, dall’inglese selective serotonin reuptake inhibitors) sono una classe di psicofarmaci che rientrano nell’ambito degli antidepressivi. Si ritiene che siano in grado di modificare la concentrazione nel cervello di alcuni neurotrasmettitori responsabili della regolazione del tono dell’umore (in particolare aumentando quella della serotonina) bloccando il principale processo biologico di eliminazione di questa dal vallo sinaptico (reuptake). Vengono perciò utilizzati per un’ampia varietà di disturbi psicologici quali depressione maggiore, disturbi d’ansia (attacchi di panico, ansia generalizzata, disturbo ossessivo-compulsivo), disturbi dell’alimentazione (bulimia, binge-eating), disturbo post traumatico da stress: rappresentano attualmente gold standard della medicina psichiatrica, grazie anche alla minore incidenza di effetti collaterali (transitori ed in caso di overdose) rispetto a classi di farmaci più vecchi come i triciclici. Disturbo tipico dell’età pediatrica, il terrore notturno, (chiamato anche Pavor Nocturnus), si caratterizza per un parziale risveglio dal sonno profondo (fasi 3 e 4 Non REM), accompagnato, il più delle volte, da grida, agitazione intensa, pallore, sudorazione, tachicardia (cuore che batte molto veloce), tachipnea (respiro accelerato), aumento della pressione arteriosa e aumento del tono muscolare. Il bambino appare inconsolabile, poco responsivo agli stimoli ambientali e, se svegliato, è confuso, disorientato e non riconosce le persone vicine. A volte può scendere dal letto, camminare, e/o urlare per la casa terrorizzato. Infatti, spesso, le manifestazioni del terrore notturno si sovrappongono a quelle del sonnambulismo da cui si differenzia per l’attivazione del sistema nervoso autonomo (palpitazioni, sudorazione, tremore, rossore) e l’espressione di terrore. Una caratteristica fondamentale è la totale amnesia dell’episodio al mattino. Gli episodi, si verificano di solito nel primo terzo della notte, e la durata dell’episodio va dai 30 secondi ai 5 minuti. Il disturbo mostra una graduale e spontanea remissione nel tempo.
Disturbo tipico dell’età pediatrica, il terrore notturno, (chiamato anche Pavor Nocturnus), si caratterizza per un parziale risveglio dal sonno profondo (fasi 3 e 4 Non REM), accompagnato, il più delle volte, da grida, agitazione intensa, pallore, sudorazione, tachicardia (cuore che batte molto veloce), tachipnea (respiro accelerato), aumento della pressione arteriosa e aumento del tono muscolare. Il bambino appare inconsolabile, poco responsivo agli stimoli ambientali e, se svegliato, è confuso, disorientato e non riconosce le persone vicine. A volte può scendere dal letto, camminare, e/o urlare per la casa terrorizzato. Infatti, spesso, le manifestazioni del terrore notturno si sovrappongono a quelle del sonnambulismo da cui si differenzia per l’attivazione del sistema nervoso autonomo (palpitazioni, sudorazione, tremore, rossore) e l’espressione di terrore. Una caratteristica fondamentale è la totale amnesia dell’episodio al mattino. Gli episodi, si verificano di solito nel primo terzo della notte, e la durata dell’episodio va dai 30 secondi ai 5 minuti. Il disturbo mostra una graduale e spontanea remissione nel tempo. Frequento palestre da quando avevo tredici anni ed ho capito una cosa: nel caso in cui voleste avere lo spettacolo di un gran numero di “malati mentali” che
Frequento palestre da quando avevo tredici anni ed ho capito una cosa: nel caso in cui voleste avere lo spettacolo di un gran numero di “malati mentali” che  Nonostante molte persone sostengano di non sognare, secondo gli studi di alcuni psicanalisti, effettuati con strumenti sofisticati in grado di captare i movimenti delle palpebre, tutti indistintamente abbiamo un’attività onirica mentre dormiamo.
Nonostante molte persone sostengano di non sognare, secondo gli studi di alcuni psicanalisti, effettuati con strumenti sofisticati in grado di captare i movimenti delle palpebre, tutti indistintamente abbiamo un’attività onirica mentre dormiamo. La neurite ottica è una patologia del nervo ottico che comprende quadri clinici simili a livello di segni e sintomi, ma molto diversi come eziologia. Non sempre, infatti, le cause di questa malattia oculare sono di natura infiammatoria, ma anche demielinizzante, degenerativa o tossica. Nei pazienti ultracinquantenni si presenta spesso come neuropatia ottica ischemica, nella forma arteritica o non arteritica: queste due forme si differenziano tra loro principalmente per i valori della VES che, nel primo caso, risultano molto più elevati. Sia la forma arteritica che quella non arteritica sono caratterizzate da una perdita della visione repentina e, purtroppo, spesso molto invalidante. Inoltre, nella forma arteritica spesso possono coesistere sintomi come mal di testa, fastidio o dolore del cuoio capelluto, dolore alla masticazione o alle articolazioni, assieme a segni come la palpabilità dell’arteria temporale.
La neurite ottica è una patologia del nervo ottico che comprende quadri clinici simili a livello di segni e sintomi, ma molto diversi come eziologia. Non sempre, infatti, le cause di questa malattia oculare sono di natura infiammatoria, ma anche demielinizzante, degenerativa o tossica. Nei pazienti ultracinquantenni si presenta spesso come neuropatia ottica ischemica, nella forma arteritica o non arteritica: queste due forme si differenziano tra loro principalmente per i valori della VES che, nel primo caso, risultano molto più elevati. Sia la forma arteritica che quella non arteritica sono caratterizzate da una perdita della visione repentina e, purtroppo, spesso molto invalidante. Inoltre, nella forma arteritica spesso possono coesistere sintomi come mal di testa, fastidio o dolore del cuoio capelluto, dolore alla masticazione o alle articolazioni, assieme a segni come la palpabilità dell’arteria temporale.