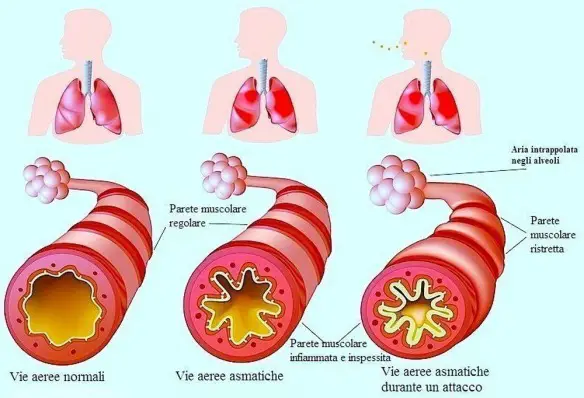
 L’asma bronchiale è una patologia infiammatoria cronica dei bronchi, caratterizzata da ostruzione generalmente reversibile delle vie aeree inferiori spesso in seguito a sensibilizzazione da parte di allergeni, il cui sintomo principale è rappresentato da episodi di respiro sibilante e fischiante associato a dispnea (difficoltà respiratoria), senso di costrizione toracica e tosse. In alcuni casi l’ostruzione bronchiale può essere irreversibile. E’ una patologia conosciuta fin dai tempi dell’Antico Egitto, anche se è stato Ippocrate di Coo intorno al 450 a.C. a studiarla a fondo per primo: a lui si deve l’etimologia di “asma” che deriva da “ansimante”.
L’asma bronchiale è una patologia infiammatoria cronica dei bronchi, caratterizzata da ostruzione generalmente reversibile delle vie aeree inferiori spesso in seguito a sensibilizzazione da parte di allergeni, il cui sintomo principale è rappresentato da episodi di respiro sibilante e fischiante associato a dispnea (difficoltà respiratoria), senso di costrizione toracica e tosse. In alcuni casi l’ostruzione bronchiale può essere irreversibile. E’ una patologia conosciuta fin dai tempi dell’Antico Egitto, anche se è stato Ippocrate di Coo intorno al 450 a.C. a studiarla a fondo per primo: a lui si deve l’etimologia di “asma” che deriva da “ansimante”.
Leggi anche:
Quanto è frequente l’asma bronchiale tra i bambini?
In età prescolare è purtroppo molto frequente (fino al 45% dei bambini sotto i sei anni) riscontrare la sua caratteristica principale, cioè il respiro sibilante, anche nei bambini non allergici, caratterizzato da tosse e sibilo o affanno solo in occasione di un comune raffreddore; si dice in gergo che “il raffreddore scende nel petto del bambino nell’arco di uno-due giorni“. Questi bambini hanno un diametro piccolo dei bronchi, sono in genere destinati a non ripresentare il sibilo in età scolare, con la crescita dei bronchi, pertanto non vengono definiti asmatici.
Viceversa, quando gli episodi di ostruzione bronchiale e di sibili espiratori continuano o iniziano dopo i 5 anni di età e si manifestano anche al di fuori dei raffreddori (ad es. durante lo sforzo o in ambienti polverosi), si può parlare di una vera e propria asma bronchiale che, nella grande maggioranza dei casi, è di origine allergica. L’asma bronchiale è una patologia molto diffusa: in Italia colpisce il 10% dei bambini sopra i sei anni.
Leggi anche: Apparato respiratorio: anatomia in sintesi, struttura e funzioni
Quanto è frequente l’asma bronchiale tra gli adulti
Attualmente si stima che circa 300 milioni di persone siano affette da asma nel mondo, e che circa 250.000 persone muoiano ogni anno a causa di tale malattie. Le cifre variano tra una nazione all’altra con una prevalenza tra l’1% e il 18%. È più comune nei paesi sviluppati ed industrializzati rispetto ai paesi in via di sviluppo.
Leggi anche: Differenza tra inspirazione e espirazione: l’atto respiratorio
Chiarezza dei termini
Capita spesso che nel linguaggio comune la parola “asma” venga utilizzata come sinonimo di “dispnea” o “mancanza di respiro”, anche se di origine completamente diversa dal vero asma bronchiale: ad esempio nella vecchia definizione dello scompenso cardiaco acuto si parlava appunto di “asma cardiaco” che nulla ha a che fare con l’infiammazione dei bronchi. Pertanto, a differenza della definizione riportata nei testi degli anni settanta e ottanta, che facevano riferimento unicamente alle modificazioni funzionali e quindi al broncospasmo, l’attuale definizione sottolinea il ruolo determinante dell’infiammazione nella genesi dei sintomi e delle alterazioni funzionali. Questo dato ha un risvolto terapeutico importante ponendo i farmaci antinfiammatori come cardine della terapia dell’asma.
Asma bronchiale: cenni di fisiopatologia
L’asma può essere una conseguenza della sindrome rinobronchiale delle alte vie aeree. La principale alterazione fisiopatologica che determina lo stato funzionale e la sintomatologia del paziente asmatico è la riduzione del calibro delle vie aeree indotta da sei meccanismi fondamentali:
- contrazione della muscolatura liscia bronchiale,
- edema (gonfiore della mucosa che riveste i bronchi) e infiammazione con conseguente congestione della parete bronchiale,
- ipersecrezione di muco (catarro bronchiale),
- rimodellamento delle vie aeree,
- perdita dell’epitelio,
- iperreattività bronchiale.
In presenza di asma, a livello bronchiale si verifica un’iperreattività della muscolatura liscia, regolata dall’azione del sistema nervoso parasimpatico attraverso il nervo vago. Nel corso dell’infiammazione bronchiale, i mastociti, gli eosinofili ed i linfociti T rilasciano mediatori chimici che agiscono direttamente su: muscolatura, ghiandole e capillari. Durante una crisi asmatica, l’aria inspirata raggiunge gli alveoli, ma la presenza di ostruzione bronchiale ne impedisce la fuoriuscita con l’espirazione. Quindi, l’aria può entrare, ma non può uscire dagli alveoli.
Leggi anche: Tumore al polmone in chi non fuma: da cosa viene causato?
Asma bronchiale: cosa avviene quando viene inalato un allergene?
Quando un allergene viene inalato, induce nei bronchi una serie di reazioni in sequenza che portano alla crisi asmatica. Quali sono queste tappe? Leggi questo articolo per scoprirlo: Cosa avviene quando viene inalato un allergene?
Quali sono le cause di asma bronchiale in bambini ed adulti?
Tra le cause d’asma, le principali sono:
- Sensibilizzazione allergica a polvere, muffe, pelo di alcuni animali (gatto, cane, cavallo), pollini, graminacee, parietaria, olivo. Raramente causano episodi asmatici alcuni alimenti (es. latte vaccino, l’uovo, il pesce) e additivi alimentari.
- Infezioni, soprattutto nei bimbi più piccoli. Le infezioni, in particolare quelle virali, sono la causa principale di asma nei primi anni di vita. La maggior parte dei bambini asmatici presenta i sintomi prevalentemente durante il periodo autunnale e invernale, quando la diffusione delle infezioni delle vie respiratorie è particolarmente elevata.
- Condizioni ambientali avverse. I bambini che frequentano ambienti particolarmente inquinati, non puliti, polverosi, o che hanno uno o entrambi i genitori fumatori, sono maggiormente esposti all’asma.
- L’attività fisica. Più della metà dei bambini sofferenti di asma bronchiale può presentare tosse o affanno durante l’attività fisica (asma da sforzo). Il bambino affetto da asma da sforzo non ha controindicazioni ad eseguire l’attività sportiva: in molti casi è sufficiente raggiungere un buon controllo dei sintomi asmatici per ottenere la scomparsa della tosse da sforzo. Esistono inoltre farmaci che, somministrati alcuni minuti prima dell’attività fisica, consentono un idoneo controllo dell’asma da sforzo.
Leggi anche: Perché ci viene la febbre e perché non dobbiamo aver paura di lei
Fattori di rischio ambientali e genetici per l’asma bronchiale
A tale proposito vi consiglio la lettura di questo articolo: Asma bronchiale: fattori di rischio ambientali e genetici
Quali sono i sintomi di asma bronchiale?
In genere il bambino comincia a presentare attacchi di tosse secca e stizzosa, a riposo o durante il gioco o la corsa. In alcuni casi la sintomatologia è marcata a causa dello spasmo dei bronchi, si percepiscono fischi e sibili durante l’espirazione dell’aria ed il bambino avverte difficoltà respiratoria. Sintomi simili sono presenti in età adulta. Durante il recupero da un attacco asmatico, può apparire pus come causa del coinvolgimento di alti livelli di globuli bianchi chiamati eosinofili.
Leggi anche: Febbre alta: quando rivolgersi al medico
Quando sono più frequenti i sintomi di asma bronchiale?
Solitamente i sintomi tendono a peggiorare di notte e alla mattina presto. Alcune persone asmatiche sperimentano i tipici sintomi in risposta a determinati fattori causali, mentre altri possono presentarli in modo persistente.
Diagnosi di asma bronchiale
Molti genitori non riescono ad individuare subito la presenza dell’asma nel loro bambino. A volte riportano di avere sentito il fischio, ma più frequentemente la diagnosi viene dalla visita del pediatra che riscontra la presenza di sibili in un bambino condotto dai genitori per via di una tosse secca e insistente. Una conferma clinica del sospetto di asma è data dal riscontro di un immediato miglioramento della respirazione che si verifica con la somministrazione di farmaci dilatatori dei bronchi. Spesso, se sollecitati i genitori riferiscono che il bambino presenta la tosse quando ride o gioca o fa attività fisica (asma da sforzo). Una conferma ulteriore della diagnosi è possibile tramite l’esecuzione di un esame che analizza la quantità di aria che il bambino riesce a emettere con un forte soffio. In termini più tecnici l’esame è noto con il nome di spirometria e in generale è eseguibile intorno ai 5-6 anni. L’esecuzione delle prove allergiche consente di verificare la presenza di eventuali sensibilità del bambino asmatico verso sostanze (dette allergeni) contenute nell’ambiente o più raramente negli alimenti. Continua la lettura sulle tecniche di diagnosi per l’asma bronchiale con questo articolo: Asma bronchiale: spirometria e diagnosi differenziale
Come si cura l’asma bronchiale?
La terapia per curare l’asma è farmacologica. Tuttavia è indispensabile tenere sotto controllo i fattori ambientali. È inoltre indispensabile che la tecnica di assunzione dei farmaci somministrati per inalazione sia spiegata e verificata alle visite di controllo. Sono infatti numerosi gli errori tecnici nella somministrazione. Per il successo della terapia è indispensabile che il bambino e i genitori conoscano la malattia, seguano il percorso terapeutico che il medico ha prescritto ed eseguano dei regolari controlli dal medico curante.
- La terapia farmacologica. I medicinali vanno somministrati soltanto dopo aver consultato un medico. I farmaci anti-asmatici in commercio sono impiegati sia per la cura della crisi asmatica, sia per la prevenzione dei successivi episodi. Esistono diverse categorie di farmaci anti-asmatici in commercio. Negli ultimi decenni abbiamo progressivamente assistito alla sostituzione della via di somministrazione dei farmaci per l’asma da quella classica (orale), a quella inalatoria. Gli stessi farmaci che vengono somministrati per bocca infatti possono raggiungere direttamente le vie aeree tramite la tecnica inalatoria che consente di ottenere un’azione più mirata e minori effetti secondari. Gli strumenti per l’inalazione dei farmaci sono rappresentati dagli apparecchi nebulizzatori, dagli spray dosati e dalle polveri.
- La immunoterapia desensibilizzante. L’obiettivo della immunoterapia desensibilizzante (ITS) è quello di eliminare o attenuare la sensibilizzazione allergica verso una specifica sostanza (allergene) attraverso la periodica somministrazione dello stesso allergene. La somministrazione può essere effettuata per bocca o per via iniettiva, sottocutanea: l’applicazione sottocutanea non è esente da rischi di reazioni avverse. Non esistono a tutt’oggi prove scientifiche tali da consigliarne un largo impiego, specie in età pediatrica. Attualmente il ricorso alla immunoterapia va preso in considerazione solo nei casi di allergia verso una sola sostanza oppure quando si osservi una stretta correlazione fra esposizione ad un allergene e comparsa dei sintomi respiratori.
Leggi anche:
Obiettivo del trattamento dell’asma bronchiale
L’obiettivo del trattamento dell’asma è quello di raggiungere e mantenere il controllo delle manifestazioni cliniche della malattia, per periodi prolungati. Cioè soddisfare i seguenti punti:
- Nessun (o minimi) sintomo/i cronico/i.
- Nessuna (o al massimo rare) riacutizzazione/i.
- Nessuna visita di emergenze o ricovero per asma.
- Nessun (o minimo) bisogno di uso addizionale di ß2 – agonisti per il sollievo dei sintomi.
- Nessuna limitazione durante l’esercizio fisico.
- Variazione giornaliera del PEF < del 20%.
- Funzione polmonare normale o al meglio possibile.
- Nessuno (o minimi) effetto/i collaterale/i dei farmaci.
Per raggiungere questo obiettivo le linee guida raccomandano di sviluppare un piano di assistenza organizzato in modo da raggiungere alcuni traguardi:
- Sensibilizzare il paziente a sviluppare uno stretto rapporto di collaborazione con il medico.
- Identificare e ridurre l’esposizione ai fattori di rischio.
- Gestire una riacutizzazione di asma.
- Assumere correttamente i farmaci.
- Capire la differenza che c’è tra i farmaci antiasmatici “di fondo”, da assumere continuamente, e i farmaci “al bisogno”, da prendere solo dinanzi ad una reale necessità.
- Monitorare lo stato di salute interpretando i sintomi e, se possibile, misurare il picco di flusso espiratorio (PEF).
- Riconoscere i segni premonitori delle crisi asmatiche e prendere i dovuti provvedimenti.
- Ricorrere prontamente al medico in caso di necessità.
Leggi anche: Enfisema polmonare: sintomi, tipi, cause, diagnosi, terapia e complicazioni
Agenti che possono causare esacerbazione dell’asma
Alcuni individui presentano asma stabile per settimane o mesi e poi improvvisamente sviluppano un episodio di asma acuto. Individui diversi reagiscono in modo diverso a diversi fattori. La maggior parte delle persone sviluppano grave esacerbazione per via di un certo numero di agenti scatenanti. Gli agenti che possono portare alla riacutizzazione dell’asma includono principalmente:
- polvere,
- peli di animali (in particolare di gatto e cane),
- allergeni,
- scarafaggi,
- muffa,
- profumi.
E’ importante ricordare che sia le infezioni virali che batteriche del tratto respiratorio superiore possono peggiorare la malattia. Lo stress psicologico può peggiorarne i sintomi, si pensa che lo stress alteri il sistema immunitario e quindi aumenta la risposta infiammatoria delle vie aeree agli allergeni e agli irritanti.
Leggi anche: Febbre dopo vaccino: come curarla e quanto dura?
Asma bronchiale: l’importanza di eseguire controlli periodici
È di fondamentale importanza che ai genitori venga ben chiarito che un corretto trattamento dell’asma, farmacologico e ambientale, consente al bambino di stare bene, di non sentirsi diverso dai coetanei potendo svolgere le loro stesse attività con i migliori risultati. È dimostrato che il successo viene raggiunto in particolare dai pazienti che eseguono regolari controlli clinici, non solo in occasione della ricomparsa dei sintomi, concordati con il pediatra.
Leggi anche:
- Differenza tra dispnea, apnea e tachipnea
- Apnea ostruttiva del sonno: cause, rischi, trattamenti e prevenzione
- Differenza tra dispnea ed affanno
- Differenza tra soluzione ipertonica e ipotonica per aerosol e lavaggi nasali
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Idrotorace: cause, patologie, sintomi, diagnosi e cure
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
- Iperventilazione: significato, sintomi, alcalosi e conseguenze
- Tipologie di respirazione nello yoga
- Differenza tra ipossiemia, ipossia ed anossia
- Differenza tra ipossiemia e ipercapnia
- Differenza tra insufficienza respiratoria di tipo 1 e 2
- Crisi respiratoria acuta e rischio di morte: cosa fare?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
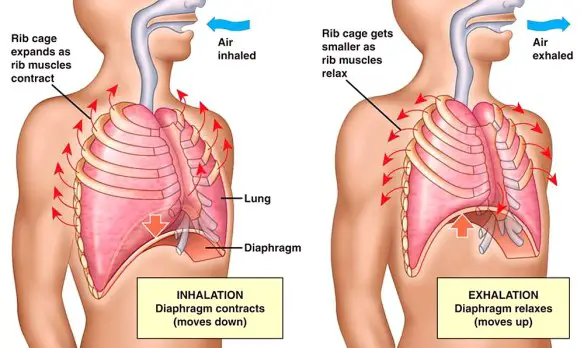 La respirazione è il fisiologico atto con cui si assorbe ossigeno nell’organismo e nel contempo si emette biossido di carbonio, tale stato normalmente ha un andamento costante: la frequenza respiratoria normalmente si attesta sui 16-20 respiri al minuto, a riposo negli adulti; all’atto della nascita e per i primi anni di vita del bambino essa è anche superiore arrivando a 30 respiri al minuto. Il respiro patologico altera il fisiologico susseguirsi degli atti respiratori e la loro frequenza, ed è causato da varie patologie, spesso a carico del SNC (sistema nervoso centrale).
La respirazione è il fisiologico atto con cui si assorbe ossigeno nell’organismo e nel contempo si emette biossido di carbonio, tale stato normalmente ha un andamento costante: la frequenza respiratoria normalmente si attesta sui 16-20 respiri al minuto, a riposo negli adulti; all’atto della nascita e per i primi anni di vita del bambino essa è anche superiore arrivando a 30 respiri al minuto. Il respiro patologico altera il fisiologico susseguirsi degli atti respiratori e la loro frequenza, ed è causato da varie patologie, spesso a carico del SNC (sistema nervoso centrale).
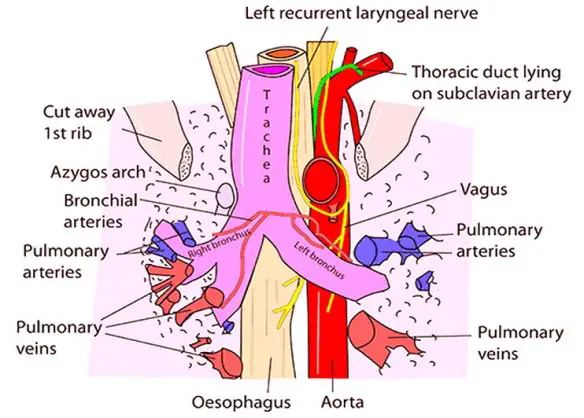 La trachea e l’esofago sono strutture anatomiche che decorrono verticalmente e parallelamente partendo entrambe dalla faringe con la trachea posizionata anteriormente all’esofago. Durante la
La trachea e l’esofago sono strutture anatomiche che decorrono verticalmente e parallelamente partendo entrambe dalla faringe con la trachea posizionata anteriormente all’esofago. Durante la 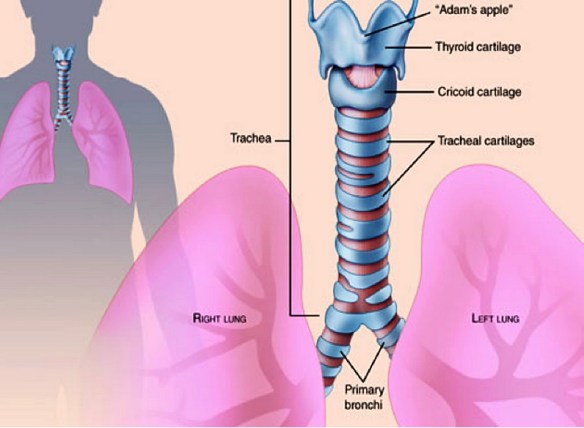 Cos’è la trachea?
Cos’è la trachea?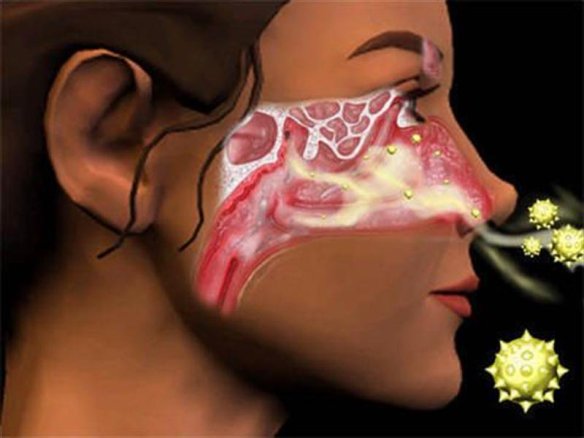 Il “naso chiuso”, chiamato scientificamente “ostruzione delle vie respiratorie nasali” o più semplicemente “congestione nasale” è uno dei problemi più diffusi e fastidiosi dell’apparato respiratorio. Nella maggioranza dei casi è un problema che tende a risolversi in pochi giorni e che non indica nulla di grave.
Il “naso chiuso”, chiamato scientificamente “ostruzione delle vie respiratorie nasali” o più semplicemente “congestione nasale” è uno dei problemi più diffusi e fastidiosi dell’apparato respiratorio. Nella maggioranza dei casi è un problema che tende a risolversi in pochi giorni e che non indica nulla di grave. Prima di leggere quali sono i fattori di rischio per l’asma bronchiale, ti consiglio di leggere questo articolo:
Prima di leggere quali sono i fattori di rischio per l’asma bronchiale, ti consiglio di leggere questo articolo:  L’asma bronchiale è una patologia infiammatoria cronica dei bronchi, caratterizzata da ostruzione generalmente reversibile delle vie aeree inferiori spesso in seguito a sensibilizzazione da parte di allergeni, il cui sintomo principale è rappresentato da episodi di respiro sibilante e fischiante associato a dispnea (difficoltà respiratoria), senso di costrizione toracica e tosse. In alcuni casi l’ostruzione bronchiale può essere irreversibile. E’ una patologia conosciuta fin dai tempi dell’Antico Egitto, anche se è stato Ippocrate di Coo intorno al 450 a.C. a studiarla a fondo per primo: a lui si deve l’etimologia di “asma” che deriva da “ansimante”.
L’asma bronchiale è una patologia infiammatoria cronica dei bronchi, caratterizzata da ostruzione generalmente reversibile delle vie aeree inferiori spesso in seguito a sensibilizzazione da parte di allergeni, il cui sintomo principale è rappresentato da episodi di respiro sibilante e fischiante associato a dispnea (difficoltà respiratoria), senso di costrizione toracica e tosse. In alcuni casi l’ostruzione bronchiale può essere irreversibile. E’ una patologia conosciuta fin dai tempi dell’Antico Egitto, anche se è stato Ippocrate di Coo intorno al 450 a.C. a studiarla a fondo per primo: a lui si deve l’etimologia di “asma” che deriva da “ansimante”.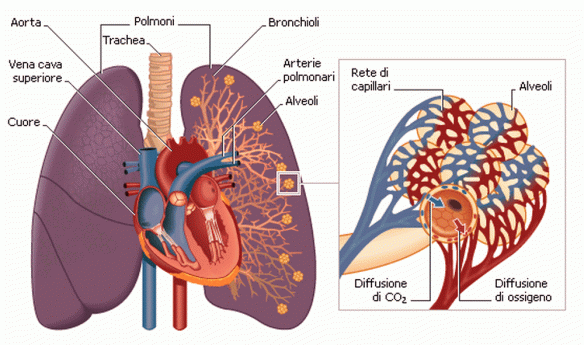 La ventilazione polmonare corrisponde al volume che entra o esce dal naso (o dalla bocca) ad ogni singolo atto respiratorio (è anche detto volume corrente e di media corrisponde a 0,5 l).
La ventilazione polmonare corrisponde al volume che entra o esce dal naso (o dalla bocca) ad ogni singolo atto respiratorio (è anche detto volume corrente e di media corrisponde a 0,5 l).