 I disturbi del sonno da allergie alimentari sono disturbi del sonno di origine estrinseca riguardanti l’età infantile, secondari ad allergeni di Continua a leggere
I disturbi del sonno da allergie alimentari sono disturbi del sonno di origine estrinseca riguardanti l’età infantile, secondari ad allergeni di Continua a leggere
Archivi tag: allergene
Allergia al latte vaccino in neonati e bambini
 Il problema dell’allergia al latte è di particolare importanza nei neonati e nei piccoli bambini, in cui il latte rappresenta comunque il nutriente Continua a leggere
Il problema dell’allergia al latte è di particolare importanza nei neonati e nei piccoli bambini, in cui il latte rappresenta comunque il nutriente Continua a leggere
Consigli per la prevenzione delle allergie da alimenti e additivi alimentari
 Nelle sindromi da allergia/intolleranza ad alimenti o ad additivi alimentari, una volta identificati l’alimento o gli alimenti responsabili della Continua a leggere
Nelle sindromi da allergia/intolleranza ad alimenti o ad additivi alimentari, una volta identificati l’alimento o gli alimenti responsabili della Continua a leggere
Differenza tra antigene, aptene allergene ed epitopo
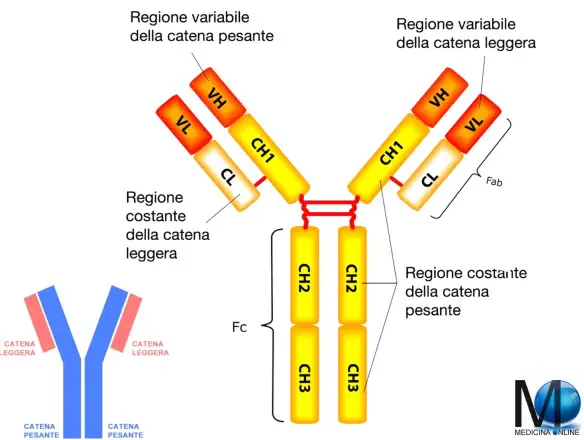
La struttura di un anticorpo
Un allergene è una sostanza solitamente innocua per la maggior parte delle persone, ma che in taluni individui (i soggetti atopici) è in grado di produrre manifestazioni allergiche di varia natura (asma, orticaria, etc.).
Un aptene è una molecola a basso peso molecolare che di per sé non induce una risposta anticorpale, cioè non ha proprietà immunogeniche, ma se legata ad un carrier è in grado di stimolare la formazione di anticorpi specifici e di reagire con essi.
Un epitopo è quella piccola parte di antigene che lega l’anticorpo specifico. La singola molecola di antigene può contenere diversi epitopi riconosciuti da anticorpi differenti.
Un antigene è qualsiasi molecola in grado di legarsi a specifici componenti del sistema immunitario, quali anticorpi o cellule immunocompetenti, comprendendo sia sostanze esogene che endogene (come nel caso di patologia autoimmuni). Più precisamente qualunque sostanza in grado di suscitare una risposta immune viene definita immunogenica e viene chiamata IMMUNOGENO. Un antigene viene chiamato APTENE (molecola a basso peso molecolare, di norma inferiore a 4 kD) quando riesce a stimolare la produzione di anticorpi solo se si lega ad una molecola (detta CARRIER) che lo rende in tal modo immunogeno.
Quindi IMMUNOGENICITA’ significa che quella sostanza è in grado di indurre una risposta immunitaria; ANTIGENICITA’ significa che quella sostanza è in grado di reagire con componenti del sistema immunitario.
EPITOPO o DETERMINANTE ANTIGENICO: come già prima accennato rappresenta una porzione di un antigene che entra in contatto con il sito di legame di un Anticorpo o con il recettore per l’Antigene delle cellule T (lo vedremo più avanti), pertanto è la parte più importante dell’antigene, ijn quano capace di indurre la risposta immunitaria.
Un antigene in genere possiede più di un epitopo, pertanto la risposta indotta viene detta POLICLONALE in quanto attiverà più cloni cellulari (linfociti).
Vi sono tuttavia alcune molecole antigeniche che possiedono uno o pochi epitopi immunodominanti e quindi in grado di indurre una risposta monoclonale (se attivato un solo clone) od oligoclonale(quando sono attivasti pochi cloni).
Pertanto in una molecola antigenica possiamo avere una maggiore o minore attivazione preferenziale di alcuni cloni rispetto ad altri e questa viene detta IMMUNODOMINANZA DEGLI EPITOPI.
Leggi anche:
- Sistema immunitario, immunità innata e specifica: riassunto, schema e spiegazione
- Immunodeficienza primaria e secondaria: sintomi, cause e terapie
- Immunità innata (aspecifica): barriere, infiammazione e complemento
- Immunità innata (aspecifica): neutrofili, macrofagi e linfociti natural killer
- Immunità specifica (acquisita): linfociti, T killer, T helper, T γδ, B ed anticorpi
- Immunità specifica (acquisita): memoria passiva, attiva ed immunizzazione
- Immunità specifica (acquisita) umorale e cellulare
- Patologie del sistema immunitario: immunodeficienze, autoimmunità ed ipersensibilità
- Anticorpi: (immunoglobuline): tipi, caratteristiche e funzioni
- Aptene: cos’è e perché è importante per il sistema immunitario
- Antigene: cos’è e perché è importante per il sistema immunitario
- Differenza tra antigeni esogeni, endogeni, tumorali, nativi ed autoantigeni
- Epitopi sequenziali e conformazionali: cosa sono e come funzionano
- HIV: dopo quanto si manifestano i sintomi? I 4 stadi dell’infezione
- Differenza tra HIV e AIDS: sono uguali?
- Si muore di AIDS? Qual è l’aspettativa di vita?
- HIV: sintomi iniziali in donne e uomini
- Differenza tra malattia, sindrome e disturbo con esempi
- Differenza tra virus HIV1 e HIV2
- Sesso e AIDS: l’HIV si trasmette anche tramite il rapporto orale
- Il liquido pre-eiaculatorio può indurre gravidanza e trasmettere l’HIV?
- HIV e AIDS: come, dove e quando si eseguono i test per la diagnosi?
FATTORI CHE INFLUENZANO L’IMMUNOGENICITA’
Normalmente il sistema immunitario discrimina tra ciò che è suo (self) e ciò che non è suo (non-self): pertanto sono immunogeniche le molecole ESTRANEE al self.
In generale più grande è la molecola, più evidenzia di essere immunogena, anche se nella realtà non esiste una grandezza oltre la quale una sostanza diviene immunogena.
La natura chimica dell’immunogeno è importante.
Le PROTEINE rappresentano di gran lunga la maggioranza degli immunogeni. Possono essere proteine pure, oppure glicoproteine o lipoproteine. Nelle proteine si deve tener conto della loro struttura, assai importante come vedremo successivamente parlando degli epitopi.
Le proteine sono polimeri i cui monomeri sono costituiti dai 20 diversi tipi di amminoacidi presenti in natura. Gli amminoacidi sono composti che contengono nella loro molecola sia il gruppo carbossilico –COOH sia il gruppo amminico –NH2 , basico. Entrambi questi gruppi funzionali sono legati a un carbonio, chiamato carbonio-α. A questo carbonio, sono legati, inoltre, un atomo di idrogeno e un gruppo denominato genericamente R che, essendo diverso nei 20 amminoacidi, ci consente di differenziarli. Durante la sintesi delle proteine, un amminoacido lega il suo gruppo carbossilico con quello amminico di un altro amminoacido, formando il legame peptidico con eliminazione di acqua come si può vedere in figura.
Nonostante gli amminoacidi siano solo 20, la varietà di proteine è elevatissima, in quanto gli amminoacidi si combinano tra loro in sequenze e quantità diverse. Le proteine rappresentano una classe di composti assai versatile e di grande interesse biologico: concorrono a formare l’impalcatura del corpo: ad es. il collagene è il principale componente fibroso delle ossa, dei tendini, della pelle, delle cartilagini, dei denti; i capelli e le unghie sono costituiti da α-cheratina; svolgono funzione catalitica: gli enzimi, infatti, indispensabili catalizzatori biologici sono costituiti da proteine; agiscono come mezzo di trasporto di altre molecole: nel sangue, ad esempio, l’ossigeno viene trasportato dall’emoglobina; provocano il movimento: ad esempio la contrazione muscolare è resa possibile da due proteine ovvero dall’actina e dalla miosina; hanno funzioni protettive: gli anticorpi, come le immunoglobuline che sono i più importanti mezzi di difesa dell’organismo sono costituiti da proteine; fanno parte del sistema endocrino: vari ormoni, tra cui l’insulina sono costituiti da proteine; rappresentano un sistema di controllo del pH del sangue perché limitano le eccessive variazioni di ioni H+ dovute al metabolismo cellulare, ecc.
Le proteine esplicano le loro specifiche funzioni grazie alla loro forma che dipende dalla successione di amminoacidi, dai ripiegamenti della catena proteica e dalla sua organizzazione nello spazio.
Possiamo pertanto individuare successivi livelli di organizzazione denominati: struttura primaria, secondaria, terziaria e quaternaria.
La pura e semplice successione degli amminoacidi costituisce la struttura primaria della proteina. La struttura primaria, cioè tipo e sequenza degli aminoacidi, condiziona la configurazione spaziale e la forma globale della molecola, dalle quali dipendono le proprietà biologiche.
L’avvolgimento a spirale, o la disposizione regolare di tratti più o meno lunghi della catena proteica costituiscono la struttura secondaria della proteina. Questo livello di organizzazione è una conseguenza dei legami a idrogeno tra gli amminoacidi appartenenti a una stessa catena, o tra gli amminoacidi di catene diverse. Due tipi di struttura secondaria delle proteine sono l’α-elica e il β-foglietto.
Nella struttura ad α-elica la proteina è avvolta a spirale: tra l’atomo di idrogeno legato all’azoto di ogni legame peptidico e l’ossigeno del gruppo –C=O del legame peptidico sovrastante ( che si trova a distanza di quattro amminoacidi lungo la catena) si instaura un legame a idrogeno. L’effetto stabilizzante dei molti legami a idrogeno che sono presenti nella proteina è la causa principale dell’esistenza di tale tipo di struttura. Tuttavia se gli amminoacidi che si succedono lungo un tratto di catena proteica hanno gruppi R voluminosi, come avviene nella prolina, o gruppi R dotati della stessa carica elettrica, come avviene negli amminoacidi lisina e arginina, l’α-elica non può formarsi, a causa delle forze di repulsione che si generano tra i gruppi R.
Nella struttura β-foglietto si ha una disposizione di catene proteiche l’una accanto all’altra. Ciascuna delle catene è totalmente estesa e presenta una conformazione a zig-zag, dovuta alla geometria dei legami attorno a ciascun atomo di carbonio e di azoto nella catena. In questo caso, i legami a idrogeno si formano tra gli amminoacidi di due catene adiacenti. Le proteine dotate di questa struttura non possono essere allungate ulteriormente, senza che si rompano i legami covalenti della loro catena. Esistono proteine la cui molecola ha una forma globulare che è il risultato di ulteriori ripiegamenti della catena proteica, compresi tratti di catena che già possiedono una loro struttura secondaria. Questo terzo livello di organizzazione è la struttura terziaria della proteina.
La struttura terziaria di una proteina è la conseguenza di interazioni attrattive tra i gruppi R di amminoacidi anche molto distanti tra loro nella sequenza della struttura primaria della proteina. A stabilizzare la struttura terziaria della proteina possono concorrere quattro tipi di forze:
- Interazioni idrofobe o idrofile: nell’ambiente acquoso della cellula, i gruppi R non polari, idrofobi, della molecola proteica tendono a raggrupparsi all’interno della proteina, in modo da ridurre al minimo i contatti con le molecole d’acqua che la circondano. Invece, i gruppi polari, idrofili, tendono a disporsi verso l’esterno della proteina a contatto con l’acqua.
- Attrazioni ioniche: si instaurano in genere tra due gruppi, come –NH3+ e –COO-, l’uno carico positivamente e l’altro negativamente, dei gruppi R di due diversi amminoacidi.
- Legami idrogeno: derivano dall’attrazione tra gruppi R o si instaurano tra gruppi peptidici come nel caso delle strutture α e β.
- Ponti disolfuro: si formano tra gruppi –SH di due molecole dell’amminoacido cisteina; in seguito a una reazione di ossidazione, i due gruppi –SH perdono i rispettivi atomi di idrogeno e si legano tra loro mediante un legame covalente –S-S- come si può vedere in figura:
Alcune proteine sono formate da più di una catena di amminoacidi. Le catene possono essere uguali fra loro, o anche diverse. La disposizione reciproca delle varie catene che compongono una proteina di questo tipo costituisce la struttura quaternaria della proteina. Le interazioni possono essere legami deboli come legami idrogeno e forze di Van der Waals, oppure forti ossia ionico o covalente. Ad esempio una proteina con struttura quaternaria è l’emoglobina: essa è costituita da quattro catene proteiche, a due a due uguali, denotate rispettivamente dalle lettere α e β come si può vedere in figura :
Ognuna di queste catene contiene un gruppo eme, cioè una struttura ciclica, chiamata anello porfirinico, con al centro uno ione Fe2+; a questo ione si lega una molecola di ossigeno, che viene trasportata dai polmoni alle cellule del corpo.
- Anche i polisaccaridi puri e i lipopolisaccaridi sono buoni immunogeni.
- Gli acidi nucleici di solito sono poco immunogeni. Lo possono diventare quando si complessano con proteine.
- I lipidi in generale non sono immunogeni, ma possono essere apteni.
- Gli antigeni particolati in genere sono più immunogenici di quelli solubili e gli antigeni denaturatisono più immunogenici di quelli in forma nativa.
- Gli antigeni che sono più facilmente fagocitati sono in generale più immunogeni, in quanto per la maggior parte degli antigeni (antigeni T-dipendenti, vedi oltre) lo sviluppo di una risposta immune richiede che gli antigeni siano fagocitati, processati e presentati alle cellule T helper attraverso l’azione delle “cellule che presentano l’antigene”, in sigla APC .
- Anche la genetica ha importanza: alcune sostanze sono immunogene in un individuo ma non in altri (vengono gli uni e gli altri chiamati rispettivamente responders e non responders). Alcuni individui possono non avere o avere alterati dei geni che codificano per i recettori dell’antigene sulle cellule B o sulle cellule T oppure possono non avere quegli appropriati geni necessari per le “cellule che presentano l’antigene” di presentare l’antigene alle cellule T helper.
- Anche l’ETA’ può influire sulla immunogenicità. Infatti di solito individui molto giovani o molto vecchi hanno una diminuita capacità di indurre risposte immuni a stimoli immunogeni.
- La DOSE stessa dell’immunogeno somministrato può influenzare l’immunogenicità; vi è una dose di antigene al di sopra o al di sotto della quale la risposta immune non risulta ottimale,
- La VIA DI SOMMINISTRAZIONE è importante : di solito la via sottocutanea è migliore rispetto a quella endovenosa o intragastrica. La via di somministrazione antigenica può talora alterare la natura della riposta.
- Vi sono poi delle sostanze chiamate ADIUVANTI che hanno la proprietà di aumentare la risposta immune verso un immunogeno. L’uso degli adiuvanti tuttavia è spesso ostacolato da effetti collaterali indesiderati quali febbre e infiammazione.
CARATTERISTICHE DEGLI EPITOPI
I determinanti antigenici devono essere accessibili agli anticorpi. Già nel 1960 Sela e Arnon studiarono la immunogenicità di varie catene laterali legate ad uno scheletro polilisinico, ricordando come il sistema immunitario non reagisce contro polimeri di molecole identiche ripetute. Dimostrarono come se il determinate antigenico delle catene (rappresentato da residui di acido glutammico o di tirosina legati a polialanina) risulta inaccessibile agli anticorpi non si aveva risposta immunitaria, risposta invece che compariva a seguito dello smascheramento degli epitopi, aumentando ad es, la distanza tra le catene.
I determinanti antigenici possono essere continui o discontinui. Sempre negli anni ’60 A.Tassi fece degli studi sulla mioglobina di balena e trovò che in questa molecola di 153 aminoacidi erano presenti 5 regioni in grado di provocare una risposta anche dopo la frammentazione della molecola e che queste regioni risultavano trovarsi su zone esposte e flessibili. Questi tipi di determinanti antigenici sono detti continui o lineari, in quanto rappresentati da aminoacidi disposti in modo lineare, cioè uno dopo l’altro nella sequenza primaria della proteina. Esistono altri tipi di determinanti che sono stati dimostrati successivamente, utilizzando molecole di lisozima, e che sono detti discontinui o conformazionali, formati da aminoacidi che erano discontinui nella struttura primaria (quindi non erano uno accanto all’altro nella disposizione lineare) ma che diventano contigui nella struttura terziaria perché indotti ad unirsi grazie al ripiegamento tridimensionale della proteina come ad es. 2 regioni legate da ponti disolfuro.
Gli epitopi lineari, in particolare, sono riconosciuti sia dai linfociti T che dai linfociti B; mentre quelli conformazionali solo dai linfociti B.
I determinanti antigenici che possiedono alcuni residui più importanti di altri vengono chiamati epitopi dominanti verso i quali gli anticorpi dimostrano una maggiore affinità e che si trovano prevalentemente su porzioni idrofiliche degli antigeni e quindi più facilmente raggiungibili dagli anticorpi. La mobilità del sito antigenico: l’antigene è dotato di una certa mobilità strutturale in modo da consentire all’anticorpo di “incastrarsi” correttamente.
TIPI DI ANTIGENI
ANTIGENI T-INDIPENDENTI
Gli antigeni T-indipendenti sono quelli che possono direttamente stimolare le B cellule a produrre anticorpi senza aver bisogno dell’aiuto delle T cellule. In generale i polisaccaridi sono antigeni T-indipendenti. Le risposte verso questi antigeni sono diverse dalle risposte verso altri antigeni. Hanno una struttura polimerica, cioè caratterizzati dallo stesso determinante antigenico ripetuto più volte. Molti di questi antigeni sono in grado di attivare cloni di B linfociti specifici per altri antigeni (= attivazione policlonale). Questi antigeni T-indipendenti possono quindi essere suddivisi i tipo 1 e tipo 2 sulla base della loro capacità di attivare cellule B policlonali. Gli antigeni T-indipendenti di tipo 1 sono attivatori policlonali; quelli di tipo 2 no. Gli antigeni T-indipendenti sono in generale più resistenti alla degradazione e pertanto possono persistere per un tempo più lungo continuando a stimolare il sistema immunitario. Esempi di questi sono il polisaccaride e il liposaccaride del pneumococco, i flagelli dei microorganismi.
ANTIGENI T-DIPENDENTI
Gli antigeni T-dipendenti sono quelli che non sono in grado di stimolare direttamente la produzione di anticorpi, ma hanno bisogno dell’aiuto dei T linfociti.
Le proteine sono antigeni T-dipendenti.
Dal punto di vista strutturale questi antigeni sono caratterizzati dall’avere poche copie di molti differenti determinati antigenici. Esempi di questi antigeni sono le proteine microbiche, le proteine non self o le self-proteine alterate.
Leggi anche:
- Che significa malattia autoimmune? Spiegazione ed esempi
- Differenza tra immunità specifica ed immunità aspecifica
- Differenza tra linfociti B e T
- Differenza tra immunità umorale e cellulare
- Fattore reumatoide alto o basso? Valori normali e Reuma test
- Reuma test positivo o negativo? Cos’è e come si interpreta il valore?
- Differenza tra anticorpo ed autoanticorpo
- Differenza tra self non self in immunologia
- Che significa malattia terminale?
- Artrite reumatoide: sintomi iniziali, cause, cure e mortalità
- Differenze tra artrite ed artrosi: sintomi comuni e diversi
- Differenza artrite reumatoide e artrite psoriasica: sintomi comuni e diversi
- Artrite psoriasica e spondiloartriti sieronegative: sintomi, diagnosi e cura
- Terapia con Infrarossi per il dolore
- Ti piace scrocchiare le dita? Ecco cosa succede alle tue ossa e i danni che rischi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Nove cose che non sai sul tuo sistema immunitario
- Malattie reumatiche: cosa sono, come si curano, sono pericolose?
- Lupus eritematoso sistemico (LES): cause, sintomi e terapie
- Sclerodermia: cause, sintomi e cura
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Fibromialgia: sintomi, cause, cura e tender points
- Fibromialgia: dove si trovano i tender points che provocano dolore alla palpazione?
- Dita ippocratiche congenite e secondarie: cause, sintomi e terapie
- Fenomeno di Raynaud: cause, sintomi e trattamento
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenze tra allergia alimentare ed intolleranza alimentare
 Moltissimi – quasi tutti a dir la verità – miei pazienti fanno estrema confusione tra allergia alimentare ed intolleranza alimentare, anche perché alcuni sintomi sono effettivamente comuni ad entrambe queste condizioni. Cerchiamo quindi di spiegare la differenza in maniera semplice.
Moltissimi – quasi tutti a dir la verità – miei pazienti fanno estrema confusione tra allergia alimentare ed intolleranza alimentare, anche perché alcuni sintomi sono effettivamente comuni ad entrambe queste condizioni. Cerchiamo quindi di spiegare la differenza in maniera semplice.
Allergia alimentare
L’allergia alimentare è una forma specifica di intolleranza a componenti alimentari che attiva il sistema immunitario. Una proteina (detta Continua a leggere
Asma bronchiale: cosa avviene quando viene inalato un allergene?
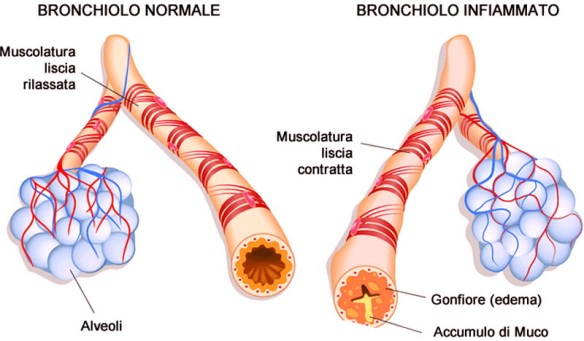 Prima di leggere questo articolo, ti consiglio di leggere: Asma bronchiale in bambini e adulti: cause, sintomi e cura
Prima di leggere questo articolo, ti consiglio di leggere: Asma bronchiale in bambini e adulti: cause, sintomi e cura
Quando un allergene viene inalato, induce nei bronchi una serie di reazioni in sequenza che portano alla crisi asmatica. Quali sono queste tappe? Ecco una semplificazione del processo:
- L’antigene viene inalato per la prima volta, viene fagocitato e smontato in piccole parti dalle cellule specializzate come presentatrici di antigeni (come i macrofagi), allo scopo di esporne alla propria superficie alcune piccole parti (i peptidi).
- Grazie a questa presentazione sulla propria superficie, i macrofagi rendono gli antigeni riconoscibili dai linfociti T.
- I linfociti T, riconosciuti gli antigeni, si attivano e producono sostanze che attivano i linfociti B.
- I linfociti B attivati producono anticorpi contro l’allergene, chiamati immunoglobuline E (IgE), che si legano ai mastociti.
- Arrivati a questa fase, il soggetto non si accorge ancora di nulla, però l’organismo è ora attrezzato a rispondere nel caso di un’altra esposizione al medesimo allergene.
- Nel momento in cui altri allergeni uguali vengano inalati una seconda volta, il sistema immunitario reagisce prontamente, in maniera però spropositata:
- si attivano i mastociti che liberano i mediatori dell’allergia, tra i quali l’istamina, che agisce da broncocostrittore: induce i broncospasmi, le contrazioni dei muscoli che opprimono la respirazione).
- Parallelamente l’istamina agisce sui capillari inducendoli a liberare liquido nel tessuto che quindi si rigonfia restringendo il bronchiolo.
- Vengono prodotte altre sostanze, quali le proteine basiche che possono danneggiare l’epitelio bronchiale. Lo spasmo bronchiale a questo punto è manifesto al soggetto e la malattia può divenire cronica nel caso di un accumulo continuo dei mediatori dell’infiammazione.
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Asma bronchiale in bambini e adulti: cause, sintomi e cura
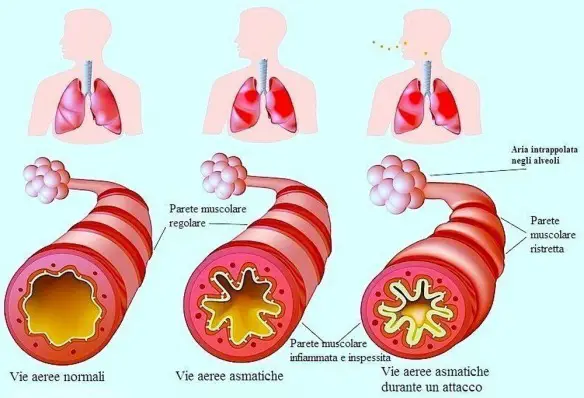 L’asma bronchiale è una patologia infiammatoria cronica dei bronchi, caratterizzata da ostruzione generalmente reversibile delle vie aeree inferiori spesso in seguito a sensibilizzazione da parte di allergeni, il cui sintomo principale è rappresentato da episodi di respiro sibilante e fischiante associato a dispnea (difficoltà respiratoria), senso di costrizione toracica e tosse. In alcuni casi l’ostruzione bronchiale può essere irreversibile. E’ una patologia conosciuta fin dai tempi dell’Antico Egitto, anche se è stato Ippocrate di Coo intorno al 450 a.C. a studiarla a fondo per primo: a lui si deve l’etimologia di “asma” che deriva da “ansimante”.
L’asma bronchiale è una patologia infiammatoria cronica dei bronchi, caratterizzata da ostruzione generalmente reversibile delle vie aeree inferiori spesso in seguito a sensibilizzazione da parte di allergeni, il cui sintomo principale è rappresentato da episodi di respiro sibilante e fischiante associato a dispnea (difficoltà respiratoria), senso di costrizione toracica e tosse. In alcuni casi l’ostruzione bronchiale può essere irreversibile. E’ una patologia conosciuta fin dai tempi dell’Antico Egitto, anche se è stato Ippocrate di Coo intorno al 450 a.C. a studiarla a fondo per primo: a lui si deve l’etimologia di “asma” che deriva da “ansimante”.
Leggi anche:
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Dispnea ansiosa, notturna e cardiaca: sintomi, diagnosi e cura
Quanto è frequente l’asma bronchiale tra i bambini?
In età prescolare è purtroppo molto frequente (fino al 45% dei bambini sotto i sei anni) riscontrare la sua caratteristica principale, cioè il respiro sibilante, anche nei bambini non allergici, caratterizzato da tosse e sibilo o affanno solo in occasione di un comune raffreddore; si dice in gergo che “il raffreddore scende nel petto del bambino nell’arco di uno-due giorni“. Questi bambini hanno un diametro piccolo dei bronchi, sono in genere destinati a non ripresentare il sibilo in età scolare, con la crescita dei bronchi, pertanto non vengono definiti asmatici.
Viceversa, quando gli episodi di ostruzione bronchiale e di sibili espiratori continuano o iniziano dopo i 5 anni di età e si manifestano anche al di fuori dei raffreddori (ad es. durante lo sforzo o in ambienti polverosi), si può parlare di una vera e propria asma bronchiale che, nella grande maggioranza dei casi, è di origine allergica. L’asma bronchiale è una patologia molto diffusa: in Italia colpisce il 10% dei bambini sopra i sei anni.
Leggi anche: Apparato respiratorio: anatomia in sintesi, struttura e funzioni
Quanto è frequente l’asma bronchiale tra gli adulti
Attualmente si stima che circa 300 milioni di persone siano affette da asma nel mondo, e che circa 250.000 persone muoiano ogni anno a causa di tale malattie. Le cifre variano tra una nazione all’altra con una prevalenza tra l’1% e il 18%. È più comune nei paesi sviluppati ed industrializzati rispetto ai paesi in via di sviluppo.
Leggi anche: Differenza tra inspirazione e espirazione: l’atto respiratorio
Chiarezza dei termini
Capita spesso che nel linguaggio comune la parola “asma” venga utilizzata come sinonimo di “dispnea” o “mancanza di respiro”, anche se di origine completamente diversa dal vero asma bronchiale: ad esempio nella vecchia definizione dello scompenso cardiaco acuto si parlava appunto di “asma cardiaco” che nulla ha a che fare con l’infiammazione dei bronchi. Pertanto, a differenza della definizione riportata nei testi degli anni settanta e ottanta, che facevano riferimento unicamente alle modificazioni funzionali e quindi al broncospasmo, l’attuale definizione sottolinea il ruolo determinante dell’infiammazione nella genesi dei sintomi e delle alterazioni funzionali. Questo dato ha un risvolto terapeutico importante ponendo i farmaci antinfiammatori come cardine della terapia dell’asma.
Asma bronchiale: cenni di fisiopatologia
L’asma può essere una conseguenza della sindrome rinobronchiale delle alte vie aeree. La principale alterazione fisiopatologica che determina lo stato funzionale e la sintomatologia del paziente asmatico è la riduzione del calibro delle vie aeree indotta da sei meccanismi fondamentali:
- contrazione della muscolatura liscia bronchiale,
- edema (gonfiore della mucosa che riveste i bronchi) e infiammazione con conseguente congestione della parete bronchiale,
- ipersecrezione di muco (catarro bronchiale),
- rimodellamento delle vie aeree,
- perdita dell’epitelio,
- iperreattività bronchiale.
In presenza di asma, a livello bronchiale si verifica un’iperreattività della muscolatura liscia, regolata dall’azione del sistema nervoso parasimpatico attraverso il nervo vago. Nel corso dell’infiammazione bronchiale, i mastociti, gli eosinofili ed i linfociti T rilasciano mediatori chimici che agiscono direttamente su: muscolatura, ghiandole e capillari. Durante una crisi asmatica, l’aria inspirata raggiunge gli alveoli, ma la presenza di ostruzione bronchiale ne impedisce la fuoriuscita con l’espirazione. Quindi, l’aria può entrare, ma non può uscire dagli alveoli.
Leggi anche: Tumore al polmone in chi non fuma: da cosa viene causato?
Asma bronchiale: cosa avviene quando viene inalato un allergene?
Quando un allergene viene inalato, induce nei bronchi una serie di reazioni in sequenza che portano alla crisi asmatica. Quali sono queste tappe? Leggi questo articolo per scoprirlo: Cosa avviene quando viene inalato un allergene?
Quali sono le cause di asma bronchiale in bambini ed adulti?
Tra le cause d’asma, le principali sono:
- Sensibilizzazione allergica a polvere, muffe, pelo di alcuni animali (gatto, cane, cavallo), pollini, graminacee, parietaria, olivo. Raramente causano episodi asmatici alcuni alimenti (es. latte vaccino, l’uovo, il pesce) e additivi alimentari.
- Infezioni, soprattutto nei bimbi più piccoli. Le infezioni, in particolare quelle virali, sono la causa principale di asma nei primi anni di vita. La maggior parte dei bambini asmatici presenta i sintomi prevalentemente durante il periodo autunnale e invernale, quando la diffusione delle infezioni delle vie respiratorie è particolarmente elevata.
- Condizioni ambientali avverse. I bambini che frequentano ambienti particolarmente inquinati, non puliti, polverosi, o che hanno uno o entrambi i genitori fumatori, sono maggiormente esposti all’asma.
- L’attività fisica. Più della metà dei bambini sofferenti di asma bronchiale può presentare tosse o affanno durante l’attività fisica (asma da sforzo). Il bambino affetto da asma da sforzo non ha controindicazioni ad eseguire l’attività sportiva: in molti casi è sufficiente raggiungere un buon controllo dei sintomi asmatici per ottenere la scomparsa della tosse da sforzo. Esistono inoltre farmaci che, somministrati alcuni minuti prima dell’attività fisica, consentono un idoneo controllo dell’asma da sforzo.
Leggi anche: Perché ci viene la febbre e perché non dobbiamo aver paura di lei
Fattori di rischio ambientali e genetici per l’asma bronchiale
A tale proposito vi consiglio la lettura di questo articolo: Asma bronchiale: fattori di rischio ambientali e genetici
Quali sono i sintomi di asma bronchiale?
In genere il bambino comincia a presentare attacchi di tosse secca e stizzosa, a riposo o durante il gioco o la corsa. In alcuni casi la sintomatologia è marcata a causa dello spasmo dei bronchi, si percepiscono fischi e sibili durante l’espirazione dell’aria ed il bambino avverte difficoltà respiratoria. Sintomi simili sono presenti in età adulta. Durante il recupero da un attacco asmatico, può apparire pus come causa del coinvolgimento di alti livelli di globuli bianchi chiamati eosinofili.
Leggi anche: Febbre alta: quando rivolgersi al medico
Quando sono più frequenti i sintomi di asma bronchiale?
Solitamente i sintomi tendono a peggiorare di notte e alla mattina presto. Alcune persone asmatiche sperimentano i tipici sintomi in risposta a determinati fattori causali, mentre altri possono presentarli in modo persistente.
Diagnosi di asma bronchiale
Molti genitori non riescono ad individuare subito la presenza dell’asma nel loro bambino. A volte riportano di avere sentito il fischio, ma più frequentemente la diagnosi viene dalla visita del pediatra che riscontra la presenza di sibili in un bambino condotto dai genitori per via di una tosse secca e insistente. Una conferma clinica del sospetto di asma è data dal riscontro di un immediato miglioramento della respirazione che si verifica con la somministrazione di farmaci dilatatori dei bronchi. Spesso, se sollecitati i genitori riferiscono che il bambino presenta la tosse quando ride o gioca o fa attività fisica (asma da sforzo). Una conferma ulteriore della diagnosi è possibile tramite l’esecuzione di un esame che analizza la quantità di aria che il bambino riesce a emettere con un forte soffio. In termini più tecnici l’esame è noto con il nome di spirometria e in generale è eseguibile intorno ai 5-6 anni. L’esecuzione delle prove allergiche consente di verificare la presenza di eventuali sensibilità del bambino asmatico verso sostanze (dette allergeni) contenute nell’ambiente o più raramente negli alimenti. Continua la lettura sulle tecniche di diagnosi per l’asma bronchiale con questo articolo: Asma bronchiale: spirometria e diagnosi differenziale
Come si cura l’asma bronchiale?
La terapia per curare l’asma è farmacologica. Tuttavia è indispensabile tenere sotto controllo i fattori ambientali. È inoltre indispensabile che la tecnica di assunzione dei farmaci somministrati per inalazione sia spiegata e verificata alle visite di controllo. Sono infatti numerosi gli errori tecnici nella somministrazione. Per il successo della terapia è indispensabile che il bambino e i genitori conoscano la malattia, seguano il percorso terapeutico che il medico ha prescritto ed eseguano dei regolari controlli dal medico curante.
- La terapia farmacologica. I medicinali vanno somministrati soltanto dopo aver consultato un medico. I farmaci anti-asmatici in commercio sono impiegati sia per la cura della crisi asmatica, sia per la prevenzione dei successivi episodi. Esistono diverse categorie di farmaci anti-asmatici in commercio. Negli ultimi decenni abbiamo progressivamente assistito alla sostituzione della via di somministrazione dei farmaci per l’asma da quella classica (orale), a quella inalatoria. Gli stessi farmaci che vengono somministrati per bocca infatti possono raggiungere direttamente le vie aeree tramite la tecnica inalatoria che consente di ottenere un’azione più mirata e minori effetti secondari. Gli strumenti per l’inalazione dei farmaci sono rappresentati dagli apparecchi nebulizzatori, dagli spray dosati e dalle polveri.
- La immunoterapia desensibilizzante. L’obiettivo della immunoterapia desensibilizzante (ITS) è quello di eliminare o attenuare la sensibilizzazione allergica verso una specifica sostanza (allergene) attraverso la periodica somministrazione dello stesso allergene. La somministrazione può essere effettuata per bocca o per via iniettiva, sottocutanea: l’applicazione sottocutanea non è esente da rischi di reazioni avverse. Non esistono a tutt’oggi prove scientifiche tali da consigliarne un largo impiego, specie in età pediatrica. Attualmente il ricorso alla immunoterapia va preso in considerazione solo nei casi di allergia verso una sola sostanza oppure quando si osservi una stretta correlazione fra esposizione ad un allergene e comparsa dei sintomi respiratori.
Leggi anche:
- Alveoli polmonari: cosa sono e che funzioni svolgono?
- Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
- Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
Obiettivo del trattamento dell’asma bronchiale
L’obiettivo del trattamento dell’asma è quello di raggiungere e mantenere il controllo delle manifestazioni cliniche della malattia, per periodi prolungati. Cioè soddisfare i seguenti punti:
- Nessun (o minimi) sintomo/i cronico/i.
- Nessuna (o al massimo rare) riacutizzazione/i.
- Nessuna visita di emergenze o ricovero per asma.
- Nessun (o minimo) bisogno di uso addizionale di ß2 – agonisti per il sollievo dei sintomi.
- Nessuna limitazione durante l’esercizio fisico.
- Variazione giornaliera del PEF < del 20%.
- Funzione polmonare normale o al meglio possibile.
- Nessuno (o minimi) effetto/i collaterale/i dei farmaci.
Per raggiungere questo obiettivo le linee guida raccomandano di sviluppare un piano di assistenza organizzato in modo da raggiungere alcuni traguardi:
- Sensibilizzare il paziente a sviluppare uno stretto rapporto di collaborazione con il medico.
- Identificare e ridurre l’esposizione ai fattori di rischio.
- Gestire una riacutizzazione di asma.
- Assumere correttamente i farmaci.
- Capire la differenza che c’è tra i farmaci antiasmatici “di fondo”, da assumere continuamente, e i farmaci “al bisogno”, da prendere solo dinanzi ad una reale necessità.
- Monitorare lo stato di salute interpretando i sintomi e, se possibile, misurare il picco di flusso espiratorio (PEF).
- Riconoscere i segni premonitori delle crisi asmatiche e prendere i dovuti provvedimenti.
- Ricorrere prontamente al medico in caso di necessità.
Leggi anche: Enfisema polmonare: sintomi, tipi, cause, diagnosi, terapia e complicazioni
Agenti che possono causare esacerbazione dell’asma
Alcuni individui presentano asma stabile per settimane o mesi e poi improvvisamente sviluppano un episodio di asma acuto. Individui diversi reagiscono in modo diverso a diversi fattori. La maggior parte delle persone sviluppano grave esacerbazione per via di un certo numero di agenti scatenanti. Gli agenti che possono portare alla riacutizzazione dell’asma includono principalmente:
- polvere,
- peli di animali (in particolare di gatto e cane),
- allergeni,
- scarafaggi,
- muffa,
- profumi.
E’ importante ricordare che sia le infezioni virali che batteriche del tratto respiratorio superiore possono peggiorare la malattia. Lo stress psicologico può peggiorarne i sintomi, si pensa che lo stress alteri il sistema immunitario e quindi aumenta la risposta infiammatoria delle vie aeree agli allergeni e agli irritanti.
Leggi anche: Febbre dopo vaccino: come curarla e quanto dura?
Asma bronchiale: l’importanza di eseguire controlli periodici
È di fondamentale importanza che ai genitori venga ben chiarito che un corretto trattamento dell’asma, farmacologico e ambientale, consente al bambino di stare bene, di non sentirsi diverso dai coetanei potendo svolgere le loro stesse attività con i migliori risultati. È dimostrato che il successo viene raggiunto in particolare dai pazienti che eseguono regolari controlli clinici, non solo in occasione della ricomparsa dei sintomi, concordati con il pediatra.
Leggi anche:
- Differenza tra dispnea, apnea e tachipnea
- Apnea ostruttiva del sonno: cause, rischi, trattamenti e prevenzione
- Differenza tra dispnea ed affanno
- Differenza tra soluzione ipertonica e ipotonica per aerosol e lavaggi nasali
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Idrotorace: cause, patologie, sintomi, diagnosi e cure
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
- Iperventilazione: significato, sintomi, alcalosi e conseguenze
- Tipologie di respirazione nello yoga
- Differenza tra ipossiemia, ipossia ed anossia
- Differenza tra ipossiemia e ipercapnia
- Differenza tra insufficienza respiratoria di tipo 1 e 2
- Crisi respiratoria acuta e rischio di morte: cosa fare?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Starnuti natalizi? Forse sei allergico all’albero di Natale
 Occhi che lacrimano, raffreddore, starnuti, difficoltà a respirare bene. Se vi capita di avere questi sintomi nelle prossime due settimane potrebbe non essere colpa di un’influenza che state covando, ma dell’albero di Natale che avete in casa. A suggerirlo una ricerca della Upstate Medical University, negli Usa, pubblicata sulla rivista Annals of Allergy, Asthma and Immunology.
Occhi che lacrimano, raffreddore, starnuti, difficoltà a respirare bene. Se vi capita di avere questi sintomi nelle prossime due settimane potrebbe non essere colpa di un’influenza che state covando, ma dell’albero di Natale che avete in casa. A suggerirlo una ricerca della Upstate Medical University, negli Usa, pubblicata sulla rivista Annals of Allergy, Asthma and Immunology.
Continua la lettura su https://www.ansa.it/saluteebenessere/notizie/rubriche/salute/2013/12/14/Starnuti-tosse-Potrebbe-essere-colpa-albero-Natale_9778830.html
Leggi anche:
- Differenza tra pandoro e panettone
- Panettone o pandoro: quale fa ingrassare di più?
- Pandoro, panettone o torrone: quale mangiare per non ingrassare?
- Panettone e pandoro: quale dei due contiene più burro?
- Pandoro o panettone: quale scegliere nella dieta?
- Quante calorie hanno pandoro, panettone e torrone?
- Differenza tra panettone e colomba: forma, ingredienti e calorie
- Ingrassa di più pandoro, panettone, torrone o colomba?
- Consigli per scegliere il panettone più buono e salutare
- Quanti tipi di panettone esistono?
- Differenza tra pandoro e offella
- Differenza tra panettone e veneziana
- Panettone fatto in casa: ingredienti e ricetta facile, veloce e gustosa
- Panettone con lievito di birra: ricetta facile, veloce e gustosa
- Panettone: la ricetta più facile e veloce rispetto a quella tradizionale
- Panettone light: ricetta facile, gustosa e leggera
- Pandoro: ricetta con lievito di birra, facile e gustosa
- Pandoro: ricetta con lievito madre, facile e gustosa
- Pandoro light: ricetta facile, leggera e gustosa
- Torrone al cioccolato e nocciole fatto in casa: ricetta facile e golosa
- Torrone bianco morbido: ricetta facile e deliziosa
- Diabete e dolci di Natale: il diabetico può mangiare il pandoro?
- Pandoro e dieta: calorie, carboidrati e valori nutrizionali
- Diabete e dolci di Natale: il diabetico può mangiare il panettone?
- Panettone e dieta: calorie, carboidrati e valori nutrizionali
- Diabete e dolci di Natale: il diabetico può mangiare il torrone?
- Torrone e dieta: calorie, carboidrati e valori nutrizionali
- Diabete e dolci di Pasqua: il diabetico può mangiare la colomba?
- Colomba e dieta: calorie, carboidrati e valori nutrizionali
- Il pandoro fa bene o fa male al colesterolo? Fa ingrassare?
- Il pandoro fa male ai cani? Ed il panettone o il torrone?
- Differenza tra torrone e torroncino
- Differenza tra torrone morbido e duro
- Torrone, tutti i tipi e la storia del più buono tra i dolci di Natale
- Differenza tra torrone e mandorlato
- Differenza tra cubbaita e torrone
- La banana fa ingrassare o dimagrire? Quante calorie ha?
- Le mele fanno ingrassare o dimagrire? Quante calorie hanno?
- Fa più ingrassare il prosciutto cotto o quello crudo? Quante calorie hanno?
- Bere tanta acqua fa ingrassare o dimagrire? Quanta berne?
- Il caffè fa ingrassare o dimagrire? Quante calorie ha?
- Saltare la colazione fa ingrassare o dimagrire?
- Lo stress fa ingrassare o dimagrire?
- L’arancia fa ingrassare o dimagrire? Quante calorie ha?
- Il formaggio fa ingrassare o dimagrire?
- Lo yogurt fa dimagrire o ingrassare? Quante calorie ha?
- La frutta fa ingrassare o dimagrire?
- L’ananas fa ingrassare o dimagrire? Quante calorie ha?
- Celiachia e dieta senza glutine: fanno ingrassare o dimagrire?
- Il fieno greco fa ingrassare o dimagrire?
- Bere vino fa ingrassare o dimagrire? Quante calorie ha?
- Il riso fa ingrassare o dimagrire? Quante calorie ha?
- La birra fa ingrassare?
- Tumori, radioterapia e chemioterapia fanno ingrassare o dimagrire?
- Patologie della tiroide: possono far veramente ingrassare?
- Il sushi fa ingrassare o dimagrire? Quante calorie ha?
- Il cioccolato fa ingrassare o dimagrire? Quante calorie ha?
- Il miele fa ingrassare o dimagrire? Quante calorie ha?
- Allattare al seno fa dimagrire
- Dormire poco fa ingrassare o dimagrire?
- Fumare fa ingrassare o dimagrire?
- Smettere di fumare fa ingrassare o dimagrire?
- Fumare marijuana fa ingrassare o dimagrire?
- La creatina fa ingrassare o dimagrire?
- Eutirox fa ingrassare o dimagrire?
- Quante calorie contiene la pasta? Ecco i consigli per mangiarla senza ingrassare
- Glucomannano, l’integratore che nel tuo stomaco aumenta di 100 volte il proprio volume, ti sazia e ti impedisce di mangiare troppo
- Shirataki, la pasta senza carboidrati e senza glutine che non fa ingrassare e può essere consumata anche da celiaci e diabetici
- Se hai il diabete puoi andare in pensione anticipata
- “Può causare cancro”: procura di Torino avvia inchiesta su farmaco anti-diabete
- Diabete e gengive infiammate: i diabetici rischiano di perdere il sorriso
- Farmaco per diabete ritirato dalle farmacie: ecco i lotti interessati
- Inverti il primo piatto con il secondo: il segreto della dieta anti-diabete
- Contenitori in plastica per il cibo e rischio diabete: studio su mamme e bimbi
- Ecco perché il kiwi è un’ottima scelta per chi soffre di diabete
- I 5 sintomi poco conosciuti del diabete
- Calore sul duodeno: una possibile cura per sconfiggere il diabete
- Diabete: impiantato in Italia nuovo sensore che monitora glicemia
- Pancreas artificiale: monitora e fornisce insulina per il paziente diabetico
- Diabete a Natale: le 10 regole da seguire per tenere sotto controllo la glicemia
- Nuova insulina rapida ‘”2×1″, iniezione più soft e più facile da trasportare
- Il cioccolato fondente protegge il cuore e previene il diabete
- Diabete: 5 regole per gestire la glicemia durante le vacanze estive
- 422 milioni di adulti con diabete nel mondo: quadruplicati dal 1980
- Punture sul dito addio, per i bimbi diabetici arriva la tecnica ‘flash’
- Chili di troppo per 27 milioni di italiani, 100 mila nuovi obesi l’anno
- Attenti agli energy drink: “Potrebbero portare al diabete”
- Troppo macho per la dieta, sempre più uomini muoiono di diabete
- I bambini italiani sono i più grassi d’Europa
- Attenti al pisolino: oltre i 40 minuti aumenta rischio diabete
- In Italia 4 milioni di diabetici, cura precoce abbatte le complicanze
- Farmaci al posto di corsa e palestra, arriva lo sport in pillole contro il diabete
- Diabete: un nuovo cerotto analizza sudore e misura glicemia
- Differenza tra prosciutto di Parma e San Daniele
- Differenza tra prosciutto e culatello
- Differenza tra prosciutto crudo e speck
- Differenza tra prosciutto cotto, crudo ed affumicato
- Differenza tra culatello e coppa
- Differenza tra prosciutto crudo e prosciutto crudo magro
- Differenze tra merluzzo, nasello, baccalà o stoccafisso
- Differenza tra vino rosso, bianco e rosato
- Differenze tra noci ed arachidi: calorie ed idee in cucina
- Differenza tra pepe nero e peperoncino: proprietà, calorie ed idee in cucina
- Differenza tra pizza e piadina: calorie ed idee in cucina
- Differenza tre Parmigiano Reggiano e Pecorino Romano: calorie ed idee in cucina
- Differenze tra parmigiano e grana: colesterolo, valori nutrizionali e dieta
- La mortadella fa ingrassare o dimagrire? Quante calorie e colesterolo ha?
- Aceto balsamico su carne, pesce, verdura, frutta, formaggio e dolci
- Differenze fra cotechino e zampone
- Differenze tra i vari tipi di parmigiano
- Prosciutto di Parma: come riconoscere l’originale dalle imitazioni
- Parmigiano Reggiano: si può mangiare in gravidanza?
- Il mio bambino può mangiare il parmigiano? A che età iniziare?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
