 Il Papilloma Virus Umano o HPV è un virus appartenente alla famiglia dei Papillomaviridae. Le infezioni da HPV sono estremamente diffuse e possono causare anche malattie della cute e delle mucose. Si calcola che oltre il 70% delle donne contragga un’infezione genitale da HPV nel corso della propria vita; solitamente l’infezione provocata da questo virus non causa nessuna alterazione e si risolve da sola specie se il sistema immunitario è ben funzionante; solo in caso di persistenza nel tempo di infezioni di HPV ad alto rischio oncogenico è possibile, in una minoranza dei casi e nel corso di parecchi anni, lo sviluppo di un tumore maligno del collo uterino.
Il Papilloma Virus Umano o HPV è un virus appartenente alla famiglia dei Papillomaviridae. Le infezioni da HPV sono estremamente diffuse e possono causare anche malattie della cute e delle mucose. Si calcola che oltre il 70% delle donne contragga un’infezione genitale da HPV nel corso della propria vita; solitamente l’infezione provocata da questo virus non causa nessuna alterazione e si risolve da sola specie se il sistema immunitario è ben funzionante; solo in caso di persistenza nel tempo di infezioni di HPV ad alto rischio oncogenico è possibile, in una minoranza dei casi e nel corso di parecchi anni, lo sviluppo di un tumore maligno del collo uterino.
È possibile che una donna contragga l’infezione da HPV in gravidanza, con conseguente preoccupazione circa l’andamento dell’infezione e la trasmissione al feto. Il rischio di contrarre l’infezione in gravidanza non è diverso rispetto alla non-gravidanza, e la distribuzione dei tipi virali ad alto e basso rischio non presenta differenze. L’infezione può tuttavia comparire la prima volta in gravidanza e dare origine a lesioni genitali che possono assumere aspetti aberranti, molto estese, giganti e friabili.
L’infezione non determina generalmente alcun problema al feto durante la gravidanza. La trasmissione materno fetale è invece possibile a livello del canale del parto e può provocare papillomatosi respiratoria ricorrente giovanile e condilomatosi genitale nel nato, tuttavia in questi casi il taglio cesareo non è indicato a meno che non siano presenti lesioni molto estese che ostruiscano il canale del parto.
Nei casi di infezione persistente del collo uterino, non esistono attualmente trattamenti non invasivi di elevata efficacia. Nel caso l’infezione sia associata a modificazioni precancerose dell’epitelio, possono essere prese in considerazione la laserterapia o la conizzazione, ossia la resezione di una piccola parte della cervice uterina per asportare una lesione che potrebbe essere maligna o che già lo è, ma di dimensioni ridotte. Per la rimozione dei condilomi acuminati della vulva, pene o perineo si può ricorrere al laser, all’elettrocoagulazione, alla crioterapia o ad applicazioni di podofillina. Le lesioni genitali ed anali (per esempio i condilomi) da virus HPV possono essere trattate in diversi modi. Sono disponibili anche creme ad uso locale (imiquimod) con una buona efficacia. Recentemente è stata scoperta una molecola che permette il trattamento del virus HPV, anche nella sua forma cutanea esterna (Verruca). Il farmaco prodotto si chiama Cidofovir, ed è un potente antivirale a largo spettro, maggiormente efficace perfino dell’Aciclovir. Il Cidofovir viene utilizzato principalmente in soggetti con problemi al sistema immunitario (come persone affette da HIV) nella formulazione liquida per via endovenosa, ma sono in produzione anche formulazioni per uso topico esterno (pomate) che non sono ancora diffuse in Italia. Purtroppo allo stato attuale non esistono studi relativi agli effetti del cidofovir nelle donne in gravidanza.
Leggi anche:
- Il Pap test: un esame che può salvarti la vita
- Papilloma vescicale: virus, sintomi, vaccino e cure
- Virus del papilloma (HPV): tipi più pericolosi ed a basso rischio
- Come si contrae il Virus del papilloma (HPV)?
- Trattamento del Virus del papilloma (HPV)
- Come nasce un cancro? Cosa sono i cancerogeni e come avviene la cancerogenesi?
- Come prevenire i tumori ed il cancro? I 10 cambiamenti consigliati
- Vagina: anatomia, funzioni e patologie in sintesi
- Imene: anulare, imperforato, tipologie, resistenza e funzioni
- Rottura dell’imene (deflorazione): come avviene, è dolorosa?
- Rottura dell’imene (deflorazione): si perde sangue e quanto?
- Come si fa a capire se l’imene si è davvero rotto o no?
- Rottura dell’imene (deflorazione): fa sempre male?
- Imene: dove si trova e come riconoscerlo
- A che serve l’imene?
- Quante volte al giorno è normale urinare? Vescica iperattiva e ansia
- Apparato urinario: anatomia e fisiologia [SCHEMA]
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Frequenza defecazione: quante volte al giorno è normale andare di corpo?
- Fa male trattenere l’urina troppo a lungo? Per quale motivo?
- Idratazione corretta: quanta acqua bere al giorno e perché è così importante
- Differenze tra apparato urinario maschile e femminile
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Uroflussometria: indicazioni, preparazione, come si esegue
- Prostatite batterica ed abatterica: cause e cure dell’infiammazione della prostata
- Prostata: anatomia, dimensioni, posizione e funzioni in sintesi
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Feci dalla bocca: il vomito fecaloide
- Bruciore e stimoli frequenti di urinare: cistite, sintomi e cure
- Perché la cistite è più frequente nelle donne che negli uomini?
- Differenza tra esame delle urine ed urinocoltura
- Rene: anatomia, funzioni e patologie in sintesi
- Differenza tra surrene e rene
- Differenza tra nefrologo ed urologo: patologie e competenze specifiche e comuni
- Glomerulo renale: schema, funzione e flusso ematico renale
- Com’è fatto un rene? [SCHEMA]
- Azotemia (Urea) alta o bassa: valori, cause, sintomi e cosa fare
- Azotemia alta e reni: cibi da evitare per abbassarla
- Clearance della creatinina: alta o bassa, valori, calcolo e sintomi
- Creatinina alta o bassa: cure e terapie per correggere i valori
- Cos’è il perineo maschile e femminile, dove si trova ed a cosa serve? Perché è così importante per la donna, specie in gravidanza?
- Differenza tra uretra e uretere
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Il Papilloma Virus Umano o HPV è un virus appartenente alla famiglia dei Papillomaviridae. Le infezioni da HPV sono estremamente diffuse e possono causare anche malattie della cute e delle mucose. Si calcola che oltre il 70% delle donne contragga un’infezione genitale da HPV nel corso della propria vita; solitamente l’infezione provocata da questo virus non causa nessuna alterazione e si risolve da sola specie se il sistema immunitario è ben funzionante; solo in caso di persistenza nel tempo di infezioni di HPV ad alto rischio oncogenico è possibile, in una minoranza dei casi e nel corso di parecchi anni, lo sviluppo di un tumore maligno del collo uterino. Il virus si contrae generalmente attraverso rapporti sessuali, ma non si possono escludere vie indirette dell’infezione come bocca e unghie.
Il Papilloma Virus Umano o HPV è un virus appartenente alla famiglia dei Papillomaviridae. Le infezioni da HPV sono estremamente diffuse e possono causare anche malattie della cute e delle mucose. Si calcola che oltre il 70% delle donne contragga un’infezione genitale da HPV nel corso della propria vita; solitamente l’infezione provocata da questo virus non causa nessuna alterazione e si risolve da sola specie se il sistema immunitario è ben funzionante; solo in caso di persistenza nel tempo di infezioni di HPV ad alto rischio oncogenico è possibile, in una minoranza dei casi e nel corso di parecchi anni, lo sviluppo di un tumore maligno del collo uterino. Il virus si contrae generalmente attraverso rapporti sessuali, ma non si possono escludere vie indirette dell’infezione come bocca e unghie.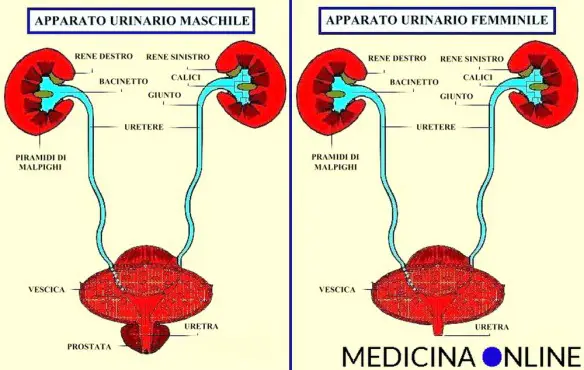 L’apparato urinario è l’insieme di organi e di strutture finalizzati all’escrezione dell’urina o di altri prodotti del catabolismo. Nell’essere umano, l’apparato è rappresentato principalmente da:
L’apparato urinario è l’insieme di organi e di strutture finalizzati all’escrezione dell’urina o di altri prodotti del catabolismo. Nell’essere umano, l’apparato è rappresentato principalmente da: La renella (anche chiamata “sabbia renale o “sabbiolina renale“) è una sorta di sabbiolina composta da numerosi piccoli aggregati cristallini che possono formarsi all’interno dei reni, e migrare nelle vie escretrici e nella vescica causando coliche renali e/o disturbi della minzione. La renella, pur essendo concettualmente simile ai calcoli renali, è diversa da essi: oltre la dimensione estremamente minore rispetto ai calcoli veri e propri, cambiano anche la consistenza ed il tipo di aggregazione rispetto alla calcolosi. Di solito la renella è composta da acido urico ed ossalati di calcio e date le minuscole dimensioni solitamente è sufficiente un aggiustamento dietetico e l’assunzione di molti liquidi per espellerla in modo naturale ed asintomatico, al contrario di quelli che accade con i calcoli, dove – in alcuni casi – si può rendere necessaria anche un intervento chirurgico. Nonostante queste notizie confortanti, la renella non deve essere sottovalutata, sia perché è la spia di una possibile alimentazione errata, sia perché è un fattore di rischio per i calcoli renali, sia perché può capitare che provochi delle coliche renali molto fastidiose.
La renella (anche chiamata “sabbia renale o “sabbiolina renale“) è una sorta di sabbiolina composta da numerosi piccoli aggregati cristallini che possono formarsi all’interno dei reni, e migrare nelle vie escretrici e nella vescica causando coliche renali e/o disturbi della minzione. La renella, pur essendo concettualmente simile ai calcoli renali, è diversa da essi: oltre la dimensione estremamente minore rispetto ai calcoli veri e propri, cambiano anche la consistenza ed il tipo di aggregazione rispetto alla calcolosi. Di solito la renella è composta da acido urico ed ossalati di calcio e date le minuscole dimensioni solitamente è sufficiente un aggiustamento dietetico e l’assunzione di molti liquidi per espellerla in modo naturale ed asintomatico, al contrario di quelli che accade con i calcoli, dove – in alcuni casi – si può rendere necessaria anche un intervento chirurgico. Nonostante queste notizie confortanti, la renella non deve essere sottovalutata, sia perché è la spia di una possibile alimentazione errata, sia perché è un fattore di rischio per i calcoli renali, sia perché può capitare che provochi delle coliche renali molto fastidiose.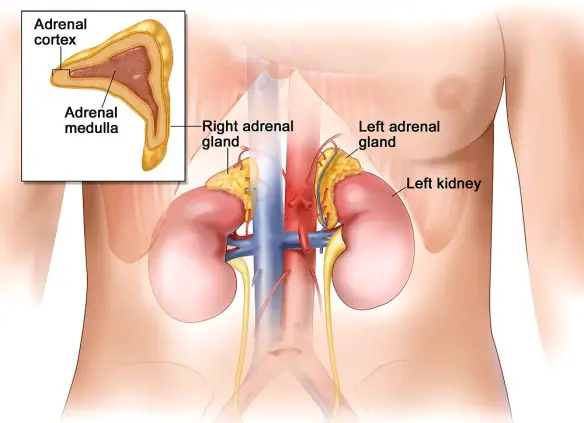 Il surrene (in inglese adrenal gland o suprarenal gland) è una ghiandola endocrina che, come suggerito dal nome, è situata sopra il rene. L’essere umano possiede due ghiandole surrenali, la destra e la sinistra, ognuna pesa 4-6 grammi, di forma piramidale.
Il surrene (in inglese adrenal gland o suprarenal gland) è una ghiandola endocrina che, come suggerito dal nome, è situata sopra il rene. L’essere umano possiede due ghiandole surrenali, la destra e la sinistra, ognuna pesa 4-6 grammi, di forma piramidale. Con “poliuria” (in inglese “polyuria”) si intende in campo medico una escrezione di urina di almeno 2,5 litri in 24 ore, che può essere determinata da varie cause, tra cui ipofunzione dell’ipofisi posteriore o dell’ipotalamo nei pazienti affetti da diabete insipido, alterato riassorbimento tubulare nei pazienti con da diabete mellito, nefropatie e farmaci diuretici. La cura della polidipsia deve essere impostata in base alla causa specifica che l’ha determinata. Per approfondire:
Con “poliuria” (in inglese “polyuria”) si intende in campo medico una escrezione di urina di almeno 2,5 litri in 24 ore, che può essere determinata da varie cause, tra cui ipofunzione dell’ipofisi posteriore o dell’ipotalamo nei pazienti affetti da diabete insipido, alterato riassorbimento tubulare nei pazienti con da diabete mellito, nefropatie e farmaci diuretici. La cura della polidipsia deve essere impostata in base alla causa specifica che l’ha determinata. Per approfondire: 
 I reni possono essere interessati da vari processo morbosi, di interesse sia nefrologico che urologico. Questa distinzione è fondamentale perché in questo modo si distinguono due specialità: il nefrologo e l’urologo. Entrambi sono medici, ma l’urologo è specializzato in urologia mentre il nefrologo può essere specializzato in urologia ma non è raro trovare specialisti in medicina interna o geriatria che si occupano di nefrologia, generalmente grazie a corsi di ultra-specializzazione o master appositi.
I reni possono essere interessati da vari processo morbosi, di interesse sia nefrologico che urologico. Questa distinzione è fondamentale perché in questo modo si distinguono due specialità: il nefrologo e l’urologo. Entrambi sono medici, ma l’urologo è specializzato in urologia mentre il nefrologo può essere specializzato in urologia ma non è raro trovare specialisti in medicina interna o geriatria che si occupano di nefrologia, generalmente grazie a corsi di ultra-specializzazione o master appositi.