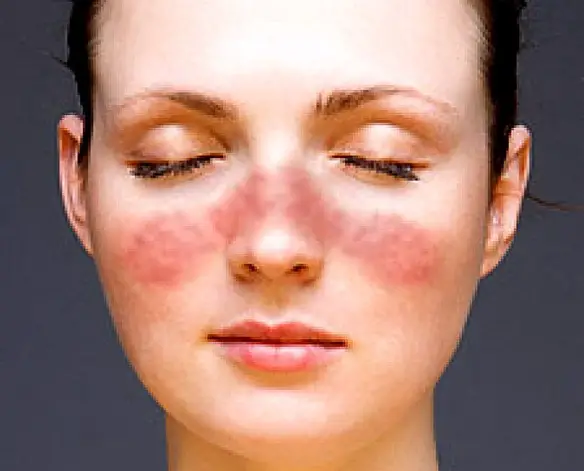
 Il lupus eritematoso sistemico (da cui l’acronimo “LES“, o semplicemente “lupus“; in inglese “systemic lupus erythematosus“, da cui l’acronimo “SLE“) è una patologia del connettivo cronica di natura autoimmune, che può colpire diversi organi e tessuti del corpo. Come accade nelle altre malattie autoimmuni, il sistema immunitario produce autoanticorpi che, invece di proteggere il corpo da virus, batteri e agenti estranei, aggrediscono cellule e componenti del corpo stesso, causando infiammazione e danno tissutale. Il meccanismo patogenetico è un’ipersensibilità di III tipo, caratterizzata dalla formazione di immunocomplessi. Il lupus è una patologia caratterizzata da manifestazioni eritematose cutanee e mucose, sensibilità alla luce del sole e coinvolgimento sistemico di quasi tutti gli organi e apparati come il rene, le articolazioni, il sistema nervoso centrale, le sierose e il sistema emopoietico, dovute a deposito di immunocomplessi e complemento. Colpisce più frequentemente le donne, soprattutto fra i 15 e i 40 anni.
Il lupus eritematoso sistemico (da cui l’acronimo “LES“, o semplicemente “lupus“; in inglese “systemic lupus erythematosus“, da cui l’acronimo “SLE“) è una patologia del connettivo cronica di natura autoimmune, che può colpire diversi organi e tessuti del corpo. Come accade nelle altre malattie autoimmuni, il sistema immunitario produce autoanticorpi che, invece di proteggere il corpo da virus, batteri e agenti estranei, aggrediscono cellule e componenti del corpo stesso, causando infiammazione e danno tissutale. Il meccanismo patogenetico è un’ipersensibilità di III tipo, caratterizzata dalla formazione di immunocomplessi. Il lupus è una patologia caratterizzata da manifestazioni eritematose cutanee e mucose, sensibilità alla luce del sole e coinvolgimento sistemico di quasi tutti gli organi e apparati come il rene, le articolazioni, il sistema nervoso centrale, le sierose e il sistema emopoietico, dovute a deposito di immunocomplessi e complemento. Colpisce più frequentemente le donne, soprattutto fra i 15 e i 40 anni.
Leggi anche: Malattie reumatiche: cosa sono, come si curano, sono pericolose?
Etimologia
Il termine “Lupus” è una parola latina che significa “lupo” e si riferisce alla caratteristica eruzione cutanea a forma di farfalla riscontrata sul viso di molti pazienti affetti da LES, che ricordava ai medici i contrassegni bianchi presenti sul muso dei lupi. Secondo altri invece le lesioni cicatriziali successive al rash assomigliavano a quelle lasciate dai morsi o graffi dei lupi.
Che cos’è il lupus eritematoso sistemico?
Il lupus eritematoso sistemico (LES) è una malattia del connettivo (connettivite) caratterizzata da manifestazioni eritematose cutanee e mucose, sensibilità alla luce del sole e coinvolgimento sistemico di quasi tutti gli organi e apparati come il rene, le articolazioni, il sistema nervoso centrale, le sierose e il sistema emopoietico, dovute a deposito di immunocomplessi e complemento.
Tipologie
Esistono forme particolari di lupus:
- lupus indotto da farmaci: caratterizzato dalla presenza degli anticorpi anti-istone;
- lupus neonatale: causato dal trasferimento trans-placentare degli anti-SSA che possono causare nel neonato manifestazioni cutanee eritematose transitorie o blocchi atrio-ventricolari permanenti;
- lupus cutaneo: caratterizzato solo dalle manifestazioni cutanee (anche se esistono dei casi che evolvono in forme sistemiche) le cui varianti principali sono il lupus discoide e il lupus cutaneo subacuto.
Epidemiologia
Il LES colpisce più frequentemente le donne, soprattutto fra i 15 e i 40 anni; il rapporto di incidenza tra femmine e maschi è di 9:1. Negli uomini con la sindrome di Klinefelter, caratterizzata dalla presenza di un genotipo 47,XXY, la prevalenza è simile a quella nel sesso femminile, suggerendo un possibile coinvolgimento del cromosoma X nella patogenesi della malattia. Possono verificarsi casi di familiarità, ma più spesso è una malattia sporadica. La prevalenza del lupus eritematoso sistemico varia considerevolmente a seconda del paese, dell’etnia e del genere.
Leggi anche: Fibromialgia: sintomi, cause, cura e tender points
Cause e fattori di rischio del lupus
Le cause della malattia non sono note, si ritiene che alla base ci sia un’alterata clearance delle cellule apoptotiche con conseguente reazione autoimmune nei confronti del DNA e di altri antigeni intracellulari. Nella patogenesi della malattia è coinvolta anche l’esposizione di antigeni intracellulari da parte dei cheratinociti danneggiati dai raggi UV; infatti l’esposizione al sole nei soggetti lupici è in grado di provocare le manifestazioni cutanee e flare (riattivazioni) di malattia.
La differente incidenza della malattia tra uomini e donne sembra possa essere dovuta a un ruolo importante di fattori ormonali ed epigenetici nella suscettibilità alla malattia del sesso femminile.
Sintomi e segni del lupus
I sintomi e segni del lupus sono molto vari:
- sintomi sistemici: febbre e stanchezza;
- segni cutanei e mucosi: rash a farfalla al volto, lesioni eritematose nelle zone esposte al sole, alopecia areata e perdita diffusa di capelli, lesioni rosso-violacee del palato duro e nasali, vasculite cutanea;
- coinvolgimento renale: sindrome nefritica e sindrome nefrosica;
- coinvolgimento articolare: artralgie e artrite;
- coinvolgimento delle sierose: pericarditi e pleuriti;
- coinvolgimento del sistema emopoietico: leucopenia, anemia emolitica, piastrinopenia;
- coinvolgimento del sistema nervoso centrale: deficit di concentrazione, epilessia, psicosi.
Alcuni pazienti con lupus hanno un più alto rischio di sviluppare depressione ed altre malattie psichiatriche.
Leggi anche: Astenia, sonnolenza, stanchezza: cosa li causa e come curarle
Diagnosi
I criteri classificativi del lupus comprendono la presenza di quattro tra le manifestazioni cliniche e laboratoristiche di malattia o una biopsia renale probante con ANA o anti-DNA positivi.
Alla base della diagnosi vi è la presenza degli anticorpi anti nucleo (ANA), positivi in più del 90% dei casi. Le specificità più frequenti e specifiche sono gli anti-DNA seguiti dagli anti-Sm/RNP; si è osservato che le variazioni dei livelli degli anti-DNA correlano con l’andamento della malattia. Ugualmente frequenti, ma non specifici, sono gli anti-SSA e gli anti-SSB.
Una percentuale significativa di pazienti affetti da lupus presenta positività degli anticorpi anti-fosfolidipi (LAC, anticardiolipina, anti-beta 2 glicoproteina I), anticorpi in grado di provocare trombosi e aborti.
Esami strumentali per la determinazione dell’attività di malattia e per la stadiazione del coinvolgimento d’organo sono:
- Esami ematici: il dosaggio del complemento (C3 e C4, che si abbassa in caso di malattia attiva), l’emocromo, la creatinina;
- Analisi del sedimento urinario e la determinazione della proteinuria nelle 24 ore;
- Biopsia renale: consente di classificare l’eventuale coinvolgimento renale in 5 classi che prevedono protocolli terapeutici e prognosi diverse;
- RMN encefalo con mezzo di contrasto;
- Elettroencefalogramma;
- Ecocardiogramma;
- Rx torace;
- Ecografia articolare.
Leggi anche:
Trattamenti
Il trattamento delle fasi acute di malattia e delle manifestazioni d’organo più importanti si basa sull’uso di corticosteroidi endovena o per via orale, dapprima ad alte dosi poi alla più bassa dose sufficiente al controllo della malattia.
Gli antimalarici, come l’idrossiclorochina, se non controindicati, costituiscono la terapia di fondo di tutti i pazienti con lupus poiché riducono la frequenza dei flare, sono particolarmente efficaci nel controllare le manifestazioni cutanee e articolari di malattia e si possono utilizzare in gravidanza.
Agli anti-malarici si possono associare immunosoppressori come la ciclofosfamide, prima linea nel trattamento della glomerulonefrite lupica, l’azatioprina, comunemente utilizzata come terapia di mantenimento dopo ciclofosfamide e nel trattamento delle principali manifestazioni di malattia, il micofenolato mofetile, utilizzabile sia come terapia di induzione che di mantenimento della glomerulonefrite lupica, la ciclosporina, utile in caso di glomerulonefrite membranosa, ed il metotrexate, in caso di prevalenti manifestazioni artritiche non rispondenti agli anti-malarici.
Sono in studio numerosi farmaci biologici per il trattamento del lupus; è attualmente disponibile in commercio un anticorpo monoclonale (Belimumab) diretto contro la molecola BAFF, fattore di sopravvivenza dei linfociti B responsabili della produzione di anticorpi, che è efficace nel controllare il lupus attivo nonostante la terapia standard.
Leggi anche:
- Artrite reumatoide: sintomi iniziali, cause, cure e mortalità
- Differenze tra artrite ed artrosi: sintomi comuni e diversi
- Sclerodermia: cause, sintomi e cura
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Fibromialgia: dove si trovano i tender points che provocano dolore alla palpazione?
- I 12 segni che indicano una cattiva circolazione da non sottovalutare
- Formicolio alle mani, piedi, braccia e gambe: cause e cure
- Vene varicose: sintomi iniziali e come curarle ed eliminarle
- Differenza artrite reumatoide e artrite psoriasica: sintomi comuni e diversi
- Artrite psoriasica e spondiloartriti sieronegative: sintomi, diagnosi e cura
- Differenza tra anticorpo ed autoanticorpo
- Dita ippocratiche congenite e secondarie: cause, sintomi e terapie
- Fenomeno di Raynaud: cause, sintomi e trattamento
- Terapia con Infrarossi per il dolore
- Ti piace scrocchiare le dita? Ecco cosa succede alle tue ossa e i danni che rischi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- La sciatalgia ti blocca? ecco i rimedi e gli esercizi che ti salveranno!
- Mal di schiena in zona lombare (lombalgia): esercizi e cosa fare per il dolore
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Sistema immunitario, immunità innata e specifica: riassunto, schema e spiegazione
- Immunodeficienza primaria e secondaria: sintomi, cause e terapie
- Immunità innata (aspecifica): barriere, infiammazione e complemento
- Immunità innata (aspecifica): neutrofili, macrofagi e linfociti natural killer
- Immunità specifica (acquisita): linfociti, T killer, T helper, T γδ, B ed anticorpi
- Immunità specifica (acquisita): memoria passiva, attiva ed immunizzazione
- Immunità specifica (acquisita) umorale e cellulare
- Patologie del sistema immunitario: immunodeficienze, autoimmunità ed ipersensibilità
- Anticorpi: (immunoglobuline): tipi, caratteristiche e funzioni
- Differenza tra antigene, aptene allergene ed epitopo
- Aptene: cos’è e perché è importante per il sistema immunitario
- Antigene: cos’è e perché è importante per il sistema immunitario
- Differenza tra antigeni esogeni, endogeni, tumorali, nativi ed autoantigeni
- Epitopi sequenziali e conformazionali: cosa sono e come funzionano
- HIV: dopo quanto si manifestano i sintomi? I 4 stadi dell’infezione
- Differenza tra HIV e AIDS: sono uguali?
- Si muore di AIDS? Qual è l’aspettativa di vita?
- HIV: sintomi iniziali in donne e uomini
- Differenza tra malattia, sindrome e disturbo con esempi
- Differenza tra virus HIV1 e HIV2
- Sesso e AIDS: l’HIV si trasmette anche tramite il rapporto orale
- Il liquido pre-eiaculatorio può indurre gravidanza e trasmettere l’HIV?
- HIV e AIDS: come, dove e quando si eseguono i test per la diagnosi?
- Lo stretching: benefici e le 6 regole per eseguirlo bene
- Dolore muscolare il giorno dopo l’allenamento: cause, cure e prevenzione
- Crollo vertebrale nell’anziano da osteoporosi e tumore: sintomi, diagnosi e terapia
- Differenze tra distorsione, lussazione, sublussazione e strappo muscolare
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Differenza tra frattura composta, composta, esposta e patologica
- Gomito del tennista (epicondilite): cos’è, quanto dura e rimedi
- Femore rotto: tipi di frattura, sintomi, intervento, riabilitazione e conseguenze
- Callo osseo e pseudoartrosi, quando la frattura non guarisce: cause, diagnosi e terapie
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare ?
- Dismetria degli arti inferiori: una gamba è più corta dell’altra
- Differenza tra femore e anca
- Sindrome del tunnel carpale: prevenzione, diagnosi e cura di una dolorosa patologia
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Scapola: dove si trova ed a che serve?
- Glucosamina e condroitina: dose, efficacia e controindicazioni
- Differenza tra artrite ed artrosi: come riconoscerle
- Articolazioni: cosa sono, come sono fatte e come funzionano
- Dolori alle articolazioni: cosa fare? Cause e rimedi
- Dolori alle articolazioni: consigli per la prevenzione e cura
- Gotta: sintomi, cause, dieta e rimedi per la malattia
- Differenza tra gotta ed artrite reumatoide
- Differenza tra gotta ed alluce valgo
- Dolore che interessa una singola articolazione: cause e terapia
- Dolore che interessa varie articolazioni (poliarticolare): cause e rimedi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 L’abbronzatura del viso va via prima? Certamente si, perché la durata della tintarella dipende dalle zone del corpo e dalla velocità del rinnovamento cellulare. Le cellule del viso si rinnovano ogni 3 giorni circa, per cui l’abbronzatura sparirà più in fretta una volta che si sospenda l’esposizione regolare al sole.
L’abbronzatura del viso va via prima? Certamente si, perché la durata della tintarella dipende dalle zone del corpo e dalla velocità del rinnovamento cellulare. Le cellule del viso si rinnovano ogni 3 giorni circa, per cui l’abbronzatura sparirà più in fretta una volta che si sospenda l’esposizione regolare al sole.
 Ormai molti sono i casi di trapianti chirurgici di faccia realizzati in giro per il mondo; una chirurgia ricostruttiva portata all’estremo ed eseguita con tecniche ogni volta sempre più avanzate, culminata con il caso di Grzegorz, il trentenne polacco che il 15 maggio 2013 è stato sottoposto al primo trapianto facciale urgente del mondo, trasportato d’emergenza in ospedale dopo un drammatico incidente con un macchinario tagliapietre.
Ormai molti sono i casi di trapianti chirurgici di faccia realizzati in giro per il mondo; una chirurgia ricostruttiva portata all’estremo ed eseguita con tecniche ogni volta sempre più avanzate, culminata con il caso di Grzegorz, il trentenne polacco che il 15 maggio 2013 è stato sottoposto al primo trapianto facciale urgente del mondo, trasportato d’emergenza in ospedale dopo un drammatico incidente con un macchinario tagliapietre.  Il lupus eritematoso sistemico (da cui l’acronimo “LES“, o semplicemente “lupus“; in inglese “systemic lupus erythematosus“, da cui l’acronimo “SLE“) è una patologia del connettivo cronica di natura autoimmune, che può colpire diversi organi e tessuti del corpo. Come accade nelle altre malattie autoimmuni, il sistema immunitario produce autoanticorpi che, invece di proteggere il corpo da virus, batteri e agenti estranei, aggrediscono cellule e componenti del corpo stesso, causando infiammazione e danno tissutale. Il meccanismo patogenetico è un’ipersensibilità di III tipo, caratterizzata dalla formazione di immunocomplessi. Il lupus è una patologia caratterizzata da manifestazioni eritematose cutanee e mucose, sensibilità alla luce del sole e coinvolgimento sistemico di quasi tutti gli organi e apparati come il rene, le articolazioni, il sistema nervoso centrale, le sierose e il sistema emopoietico, dovute a deposito di immunocomplessi e complemento. Colpisce più frequentemente le donne, soprattutto fra i 15 e i 40 anni.
Il lupus eritematoso sistemico (da cui l’acronimo “LES“, o semplicemente “lupus“; in inglese “systemic lupus erythematosus“, da cui l’acronimo “SLE“) è una patologia del connettivo cronica di natura autoimmune, che può colpire diversi organi e tessuti del corpo. Come accade nelle altre malattie autoimmuni, il sistema immunitario produce autoanticorpi che, invece di proteggere il corpo da virus, batteri e agenti estranei, aggrediscono cellule e componenti del corpo stesso, causando infiammazione e danno tissutale. Il meccanismo patogenetico è un’ipersensibilità di III tipo, caratterizzata dalla formazione di immunocomplessi. Il lupus è una patologia caratterizzata da manifestazioni eritematose cutanee e mucose, sensibilità alla luce del sole e coinvolgimento sistemico di quasi tutti gli organi e apparati come il rene, le articolazioni, il sistema nervoso centrale, le sierose e il sistema emopoietico, dovute a deposito di immunocomplessi e complemento. Colpisce più frequentemente le donne, soprattutto fra i 15 e i 40 anni.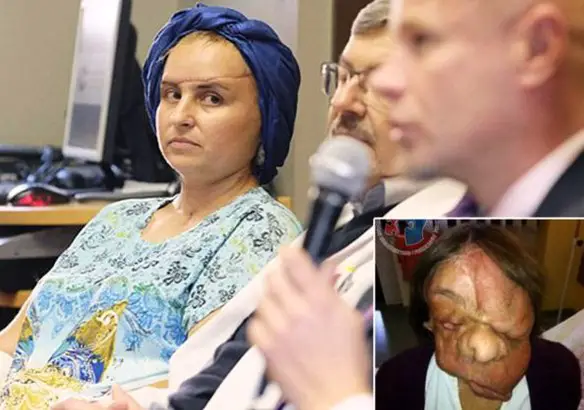 Una donna rimasta sfigurata da un enorme tumore facciale benigno ha mostrato il suo nuovo volto durante una conferenza
Una donna rimasta sfigurata da un enorme tumore facciale benigno ha mostrato il suo nuovo volto durante una conferenza 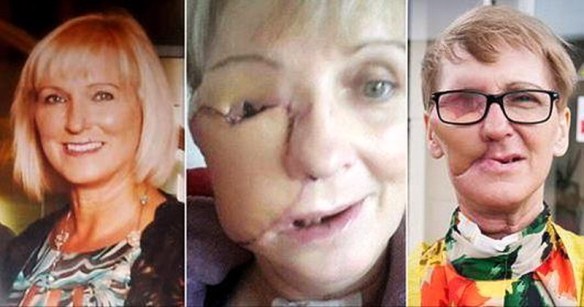 Lotta contro il cancro fino a deformarsi il viso, ma purtroppo non ce la fa. Helen Butchart aveva scoperto a 55 anni di avere un cancro al seno mascellare. La malattia era così aggressiva che è stato necessario un intervento che le ha deformato completamente il volto. Un sacrificio che la donna ha fatto sperando di poter vivere e vincere la lotta contro la malattia, come riporta il
Lotta contro il cancro fino a deformarsi il viso, ma purtroppo non ce la fa. Helen Butchart aveva scoperto a 55 anni di avere un cancro al seno mascellare. La malattia era così aggressiva che è stato necessario un intervento che le ha deformato completamente il volto. Un sacrificio che la donna ha fatto sperando di poter vivere e vincere la lotta contro la malattia, come riporta il