 Lyrica è un medicinale che contiene il principio attivo pregabalin. È disponibile sotto forma di capsule (di colore bianco: 25 mg, 50 mg e 150 mg; bianco e arancione: 75 mg, 225 mg e 300 mg; arancione: 100 mg; arancione chiaro: 200 mg).
Lyrica è un medicinale che contiene il principio attivo pregabalin. È disponibile sotto forma di capsule (di colore bianco: 25 mg, 50 mg e 150 mg; bianco e arancione: 75 mg, 225 mg e 300 mg; arancione: 100 mg; arancione chiaro: 200 mg).
Pregabalin viene usato, da solo o in combinazione con altri farmaci, come antiepilettico-anticonvulsivante e trova indicazione specifica nel trattamento del dolore neuropatico centrale e periferico. È utilizzato anche contro il disturbo d’ansia generalizzato (GAD), e contro il dolore neuropatico periferico causato da complicanze dell’algodistrofia (o distrofia simpatica riflessa). La dose iniziale raccomandata di Lyrica è di 150 mg al giorno, suddivisa in due o tre dosi. Dopo tre-sette giorni, la dose può essere aumentata a 300 mg al giorno. Le dosi possono essere aumentate fino a un dosaggio maggiore del doppio finché si raggiunge la dose più efficace. La dose massima giornaliera è di 600 mg al giorno. Anche la sospensione del trattamento con Lyrica deve avvenire in modo graduale, nell’arco di almeno una settimana.
Dopo quanto fa effetto?
Il farmaco determina la massima diminuzione del numero di attacchi epilettici dopo un periodo di circa 10 settimane dalla prima assunzione; se usato per contrastare l’ansia, il suo effetto si rende manifesto appieno generalmente dopo circa 3 settimane dalla prima assunzione; se usato come antidolorifico tende a fare effetto già dai primi giorni di assunzione.
Leggi anche:
- Acetilcolina: cos’è ed a cosa serve?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Differenze tra adrenalina e noradrenalina
- Neurotrasmettitori: cosa sono ed a che servono
- Dopammina: cos’è ed a che serve?
- Giunzione neuromuscolare (placca motrice) cos’è ed a che serve?
- Serotonina e triptofano: cosa sono e in quali cibi trovarli
- Glutamina: a che serve, quando assumerlo, dosi ed effetti collaterali
- Creatinina alta o bassa: cos’è, cosa indica e come si corregge
- Sinapsi chimica ed elettrica: cosa sono ed a che servono?
- Cos’è l’adrenalina ed a cosa serve?
- Dopammina: biosintesi, rilascio nello spazio sinaptico e degradazione
- Cos’è una ghiandola endocrina? A che servono gli ormoni ed il sistema endocrino?
- Quali sono le funzioni della Dopammina?
- Sistema dopamminergico: i circuti nervosi della dopammina
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Ormone della crescita (GH) a che serve e da cosa è prodotto?
- Colesterolo: cos’è ed a cosa serve?
- Adrenalina ed epinefrina sono la stessa cosa?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervello maschile e femminile: quali sono le differenze?
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Differenza tra emicrania con aura ed emicrania senza aura
- Sistema nervoso parasimpatico: funzioni
- Differenza tra sinapsi elettrica e chimica
- Differenza tra neuroni e nervi
- Differenza tra assoni e dendriti
- Differenza tra neuroni e gangli
- Barriera ematoencefalica: dove si trova, funzioni, quali sostanze la attraversano
- Sistema nervoso simpatico: funzioni
- Differenza tra epilessia parziale e generalizzata
- Epilessia infantile ed in adulti: cause, sintomi, diagnosi, cosa fare
- Epilessia: come riconoscere un attacco e soccorrere un ammalato
- Differenza tra epilessia e convulsioni
- Differenza tra epilessia e sincope
- Epilessia: riconoscere in tempo l’arrivo di una crisi e come comportarsi
- Epilessia infantile: come comportarsi col proprio figlio?
- Si può morire di epilessia?
- Tachipirina, paracetamolo, Efferalgan: posologia, controindicazioni ed effetti collaterali
- Arvenum: terapia di emorroidi e fragilità capillari
- Enterogermina per gonfiore, diarrea e dolori addominali: foglietto illustrativo
- Moment (ibuprofene): posologia, effetti collaterali, gravidanza, prezzo
- Rinazina spray nasale in bambini e adulti: posologia e prezzo
- Differenza tra farmaco originale, generico ed equivalente
- Glicerolo Carlo Erba soluzione rettale e supposte: posologia ed effetti collaterali
- Triatec (ramipril): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Lasix (furosemide): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Norvasc (amlodipina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Augmentin (amoxicillina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Omeprazen (omeprazolo): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Dibase (vitamina D): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Torvast (atorvastatina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Il placebo (dal latino placere, letteralmente “io piacerò”) è una una sostanza priva di principi attivi specifici, ma che sono amministrate come se avessero veramente proprietà curative o farmacologiche. Lo stato di salute del paziente che ha accesso a tale trattamento in teoria non dovrebbe migliorare grazie ad un placebo, dal momento che non contiene alcun principio attivo farmacologico, cioè nessuna sostanza che possiede una attività biologica terapeutica. Nonostante ciò, la salute di un paziente può realmente migliorare grazie ad un placebo, ma solo a condizione che il paziente riponga fiducia in tale sostanza o terapia. Questo miglioramento indotto dalle aspettative positive del paziente è detto “effetto placebo”.
Il placebo (dal latino placere, letteralmente “io piacerò”) è una una sostanza priva di principi attivi specifici, ma che sono amministrate come se avessero veramente proprietà curative o farmacologiche. Lo stato di salute del paziente che ha accesso a tale trattamento in teoria non dovrebbe migliorare grazie ad un placebo, dal momento che non contiene alcun principio attivo farmacologico, cioè nessuna sostanza che possiede una attività biologica terapeutica. Nonostante ciò, la salute di un paziente può realmente migliorare grazie ad un placebo, ma solo a condizione che il paziente riponga fiducia in tale sostanza o terapia. Questo miglioramento indotto dalle aspettative positive del paziente è detto “effetto placebo”. Prima di iniziare la lettura vi consiglio di leggere questo articolo:
Prima di iniziare la lettura vi consiglio di leggere questo articolo:  I farmaci usati nel trattamento della stipsi sono diversi: antrachinoni, lassativi di volume, emollienti/lubrificanti, anticolinesterasici (o para-simpaticomimetici), lassativi salini.
I farmaci usati nel trattamento della stipsi sono diversi: antrachinoni, lassativi di volume, emollienti/lubrificanti, anticolinesterasici (o para-simpaticomimetici), lassativi salini. Anche se al momento non esiste una cura efficace, sono state proposte diverse strategie terapeutiche per tentare di influenzare clinicamente il decorso della malattia di Alzheimer; tali strategie puntano a modulare farmacologicamente alcuni dei meccanismi patologici che ne stanno alla base.
Anche se al momento non esiste una cura efficace, sono state proposte diverse strategie terapeutiche per tentare di influenzare clinicamente il decorso della malattia di Alzheimer; tali strategie puntano a modulare farmacologicamente alcuni dei meccanismi patologici che ne stanno alla base.
 I muscoli e i nervi che controllano la digestione possono essere influenzati dalla malattia, con conseguente costipazione e gastroparesi (il cibo rimane nello stomaco per un periodo di tempo più lungo del normale). Una alimentazione equilibrata, sulla base di periodiche valutazioni nutrizionali, è consigliata e deve essere finalizzata ad evitare la perdita o il guadagno di peso e a ridurre al minimo le conseguenze delle disfunzioni gastrointestinali.
I muscoli e i nervi che controllano la digestione possono essere influenzati dalla malattia, con conseguente costipazione e gastroparesi (il cibo rimane nello stomaco per un periodo di tempo più lungo del normale). Una alimentazione equilibrata, sulla base di periodiche valutazioni nutrizionali, è consigliata e deve essere finalizzata ad evitare la perdita o il guadagno di peso e a ridurre al minimo le conseguenze delle disfunzioni gastrointestinali.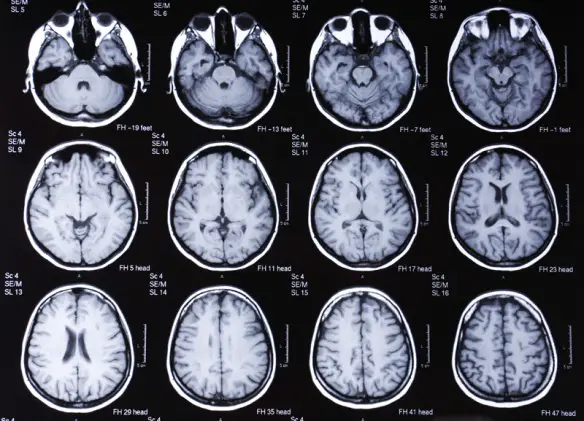 Il morbo di Parkinson può essere diagnosticato partendo dalla storia clinica e da un esame neurologico. Non esiste attualmente un test che identifichi chiaramente la malattia, ma scansioni tomografiche cerebrali sono a volte utilizzate per escludere patologie che potrebbero dare luogo a sintomi simili. L’osservazione di corpi di Lewy nel mesencefalo, in sede di autopsia, è solitamente considerata la prova che il paziente soffriva della malattia di Parkinson. Le linee guida consigliano di valutare periodicamente la diagnosi, poiché la progressione della malattia può far cambiare opinione su di essa.
Il morbo di Parkinson può essere diagnosticato partendo dalla storia clinica e da un esame neurologico. Non esiste attualmente un test che identifichi chiaramente la malattia, ma scansioni tomografiche cerebrali sono a volte utilizzate per escludere patologie che potrebbero dare luogo a sintomi simili. L’osservazione di corpi di Lewy nel mesencefalo, in sede di autopsia, è solitamente considerata la prova che il paziente soffriva della malattia di Parkinson. Le linee guida consigliano di valutare periodicamente la diagnosi, poiché la progressione della malattia può far cambiare opinione su di essa.