 Esistono diversi modi per classificare il dolore. Uno di questi consiste nel differenziarlo base alla sua durata e alla sua ripetibilità. Prendiamo ad esempio un tipico dolore molto diffuso e conosciuto nella popolazione generale: la lombalgia.
Esistono diversi modi per classificare il dolore. Uno di questi consiste nel differenziarlo base alla sua durata e alla sua ripetibilità. Prendiamo ad esempio un tipico dolore molto diffuso e conosciuto nella popolazione generale: la lombalgia.
La lombagia può essere definita:
- acuta quando dura da meno di sette giorni;
- subacuta nel periodo che va da sette giorni a sette settimane dopo l’insorgenza;
- sub-cronica nel periodo che va da sette settimane a tre mesi dopo l’insorgenza;
- cronica quando dura da più di tre mesi.
Ecco alcune caratteristiche ed esempi di alcuni tipi di dolore:
- Dolore acuto – Il dolore acuto solitamente si presenta all’improvviso ed ha una durata limitata. Spesso è causato da un danno tissutale a carico di ossa, muscoli od organi, e l’insorgenza è spesso accompagnata da ansia o stress emotivo. E’ acuto il dolore nocicettivo, di breve durata, nel quale, di solito, è ben evidente il rapporto di causa/effetto. Questo dolore si esaurisce quando cessa l’applicazione dello stimolo o ripara il danno che l’ha prodotto. Esempi sono il dolore post-operatorio, le coliche viscerali (renale, biliare, eccetera) ed il dolore traumatico. Una caratteristica fondamentale del dolore acuto è quello di rispondere ad adeguate misure antinocicettive: questa caratteristica è condivisa dal dolore persistente ma non dal dolore cronico. Qualunque sia l’origine, il dolore acuto produce frequentemente reazioni di difesa e di protezione che comprendono:
- alterazioni dell’umore (depressione, ansia, paura)
- modifiche del sistema nervoso autonomo (alterazione della frequenza cardiaca e della pressione arteriosa, nausea, vomito, sudorazione)
- atteggiamenti di modifica della postura.
- Dolore cronico – Il dolore cronico ha una durata maggiore rispetto al dolore acuto ed è generalmente alquanto resistente al trattamento medico. Di solito è associato ad una malattia a lungo termine, come l’osteoartrite. In alcuni casi, come per esempio in presenza di fibromialgia, rappresenta uno degli aspetti che caratterizzano la malattia. Il dolore cronico può essere una conseguenza di un danno tessutale, ma molto spesso è attribuibile a un danno nervoso. Circa il 70% delle persone che soffrono di dolore cronico trattato mediante l’assunzione di antidolorifici sperimenta episodi di ciò che viene definito dolore episodico intenso. Le cause più comuni di dolore cronico sono: lombalgia cronica, mal di testa, fibromialgia e neuropatia (malattia che coinvolge i nervi periferici). Il dolore cronico è molto comune e si ritrova in circa l’11% della popolazione adulta.
- Dolore persistente. E’ persistente il dolore dovuto alla permanenza dello stimolo nocicettivo o della disnocicezione. Questo tipo di dolore è stato definito anche come “ongoing acute pain”, a sottolineare che conserva le caratteristiche del dolore acuto e va distinto dal dolore cronico. Un esempio è il dolore da coxartrosi, dove la persistenza della lesione anatomica giustifica il ripresentarsi del dolore ad ogni movimento dell’articolazione dell’anca. Un altro esempio è il dolore associato alle malattie neoplastiche, dove la causa del dolore continua ad essere operante. Anche in questi casi, come nel dolore acuto, si ha di solito una buona risposta agli analgesici ed alle misure antinocicettive come i blocchi anestetici e gli interventi neurolesivi.
- Il dolore episodico intenso si riferisce a episodi di dolore che si verificano quando l’antidolorifico, ad esempio un FANS (antinfiammatorio non steroideo) viene impiegato regolarmente. A volte può essere spontaneo o insorgere dopo un evento apparentemente insignificante, come cadere dal letto. Talvolta può insorgere in concomitanza con la fine dell’effetto antidolorifico del farmaco prima dell’orario previsto per assumere la dose successiva.
Leggi anche:
Dolore e psiche
Sia il dolore acuto che il dolore cronico possono essere debilitanti ed entrambi possono influenzare ed essere influenzati dallo stato mentale dell’individuo. Ma la natura del dolore cronico, ovvero il fatto che in alcuni casi sembra essere costante, rende il soggetto che lo sperimenta più suscettibile a conseguenze di stampo psicologico, come depressione e ansia. Al tempo stesso, lo stress psicologico può amplificare il dolore.
Un dolore acuto può diventare cronico?
Certamente è possibile. Un dolore acuto in un corpo con scarse difese oppure trascurato, o ancora, mal curato, può via via diventare dolore cronico (ad esempio un colpo di frusta cervicale che determina dolore acuto, può causare se non curato, un’artrosi cervicale e relativo dolore cronico).
Il comportamento del malato
Per spiegare il procedimento che può trasformare un dolore acuto in dolore cronico, in medicina si è formulato il modello concettuale del dolore, “pain behaviour” (comportamento dovuto al dolore) e il modello clinico della malattia, “illness behaviour” (comportamento da malato). Vediamo un esempio di questi modelli applicati ad uno dei dolori più diffusi in assoluto: il mal di schiena.
Quando il soggetto in fase acuta gestisce il dolore con un atteggiamento positivo, il mal di schiena, anche se è forte, diminuisce in fretta e non restano quasi mai conseguenze negative. Se, invece, il soggetto in fase acuta subisce il dolore, si scoraggia, ha paura che provochi ulteriori danni, si affida solo a terapie passive e assume un atteggiamento da malato, soffre di più, soffre più a lungo, si indebolisce, è soggetto a continue ricadute, rischia di avere una lombalgia cronica e diventare disabile a causa del mal di schiena.
Pertanto, il dolore cronico può essere la conseguenza di un comportamento inadeguato in fase acuta. Di conseguenza, se il comportamento dovuto al dolore (pain behaviour) non è adeguato, può provocare un comportamento da malato (illness behaviour) e un dolore cronico.
Per approfondire, leggi anche:
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Dolore nel lato sinistro e destro del corpo: a cosa corrisponde?
- Meglio Aspirina o Ibuprofene?
- A che serve la Tachipirina (paracetamolo)?
- Che significa “effetto placebo” e perché un placebo funziona?
- Differenze tra Efferalgan e Co-Efferalgan
- Posso assumere Tachipirina in gravidanza e allattamento? Quante compresse?
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Supposta rettale: vantaggi e svantaggi rispetto ad altre vie di somministrazione
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Come mettere facilmente una supposta a neonati, bambini, adulti
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- Si possono tagliare o spezzare le supposte rettali?
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Differenza tra malattia acuta e cronica con esempi
- Che significa malattia terminale?
- Quanto tempo mi rimane da vivere?
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Differenza tra sintomo e segno con esempi
- Differenza tra malattia, sindrome e disturbo con esempi
- Che significa malattia cronica? Esempi di malattia cronica
- Che significa malattia autoimmune? Spiegazione ed esempi
- Cosa si prova a morire annegati, dissanguati, decapitati… Morti diverse, sensazioni diverse
- Mark Sloan e il recupero fittizio: il mistero del cervello pochi attimi prima di morire
- Cosa sente chi è in coma?
- Stadiazione e classificazione TNM: cancro curabile o terminale?
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Differenza tra adenocarcinoma e carcinoma con esempi
- Esperienze di pre-morte: uno scherzo del cervello o la prova che esiste il paradiso? Finalmente sappiamo la risposta
- Quando il paziente deceduto “resuscita”: la Sindrome di Lazzaro
- Differenza tra cancro e carcinoma con esempi
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Differenza tra ipertrofia muscolare sarcolplasmatica e miofibrillare
- Ipertrofia muscolare: cosa significa e come si raggiunge
- Cosa sono le metastasi? Tutti i tumori danno metastasi?
- Come nasce un cancro? Cosa sono i cancerogeni e come avviene la cancerogenesi?
- Come prevenire i tumori ed il cancro? I 10 cambiamenti consigliati
- Differenza tra ipertrofia ed iperplasia con esempi
- Differenza tra iperplasia e neoplasia
- Differenze tra ileostomia, colostomia e urostomia
- Differenza tra atrofia, distrofia ed aplasia con esempi
- Differenza tra acetilcolina e noradrenalina
- Noradrenalina: cos’è ed a cosa serve?
- Differenza tra dopamina e dobutamina
- Differenza tra Gabapentin e Pregabalin
- Farmaco Lyrica (Pregabalin): indicazioni ed effetti collaterali
- Lyrica (Pregabalin): è un farmaco che fa ingrassare?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 La frattura di una costola (più correttamente “costa”) è un infortunio abbastanza comune, che consiste nella Continua a leggere →
La frattura di una costola (più correttamente “costa”) è un infortunio abbastanza comune, che consiste nella Continua a leggere →
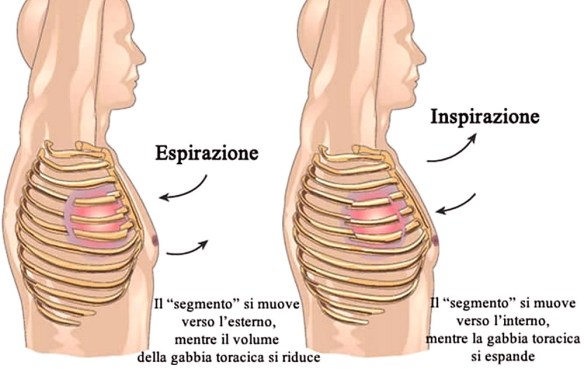 Quando una frattura costale è multipla, cioè interessa più coste, può portare all’instaurarsi di una condizione medica potenzialmente mortale, identificata con il termine “volet costale“.
Quando una frattura costale è multipla, cioè interessa più coste, può portare all’instaurarsi di una condizione medica potenzialmente mortale, identificata con il termine “volet costale“. Una costola incrinata (incrinatura costale) o rotta (costa fratturata) è quasi sempre conseguenza di un trauma diretto alla gabbia toracica, come avviene nel caso di incidenti stradali, traumi sportivi (negli sport di contatto) o incidenti domestici (cadute ed urti contro spigoli dei mobili). Nel caso della costola incrinata perfino una tosse cronica può determinare la contusione; la rottura della costa si verifica spesso anche in persone anziane, specie se soffrono di osteoporosi. L’osteoporosi è una malattia sistemica dello scheletro, che provoca un forte indebolimento delle ossa. Tale indebolimento scaturisce dalla riduzione della massa ossea, che, a sua volta, è conseguenza del deterioramento della microarchitettura del tessuto osseo. Pertanto, le persone con osteoporosi sono più predisposte alle fratture, perché hanno ossa più fragili del normale. La frattura costale può essere anche causata da lesioni neoplastiche delle costole. Un tumore maligno, con origine in una costola, indebolisce quest’ultima, rendendola più fragile e particolarmente suscettibile alle fratture.
Una costola incrinata (incrinatura costale) o rotta (costa fratturata) è quasi sempre conseguenza di un trauma diretto alla gabbia toracica, come avviene nel caso di incidenti stradali, traumi sportivi (negli sport di contatto) o incidenti domestici (cadute ed urti contro spigoli dei mobili). Nel caso della costola incrinata perfino una tosse cronica può determinare la contusione; la rottura della costa si verifica spesso anche in persone anziane, specie se soffrono di osteoporosi. L’osteoporosi è una malattia sistemica dello scheletro, che provoca un forte indebolimento delle ossa. Tale indebolimento scaturisce dalla riduzione della massa ossea, che, a sua volta, è conseguenza del deterioramento della microarchitettura del tessuto osseo. Pertanto, le persone con osteoporosi sono più predisposte alle fratture, perché hanno ossa più fragili del normale. La frattura costale può essere anche causata da lesioni neoplastiche delle costole. Un tumore maligno, con origine in una costola, indebolisce quest’ultima, rendendola più fragile e particolarmente suscettibile alle fratture.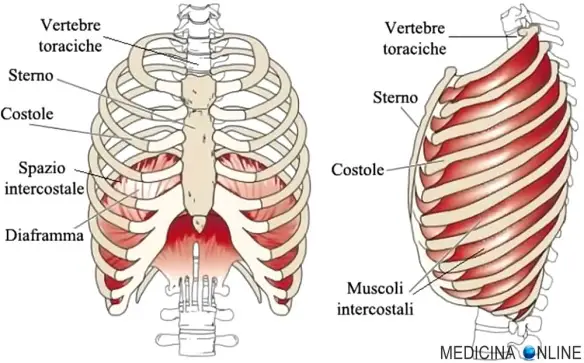 La gabbia toracica (a volte chiamata anche “cassa toracica“; in inglese ” thoracic cage” o “rib cage“) è una struttura anatomica ossea molto importante del corpo umano, con compiti sia strutturali che funzionali essenziali per l’organismo.
La gabbia toracica (a volte chiamata anche “cassa toracica“; in inglese ” thoracic cage” o “rib cage“) è una struttura anatomica ossea molto importante del corpo umano, con compiti sia strutturali che funzionali essenziali per l’organismo. Parlando con un paziente, mi è capitato di usare il termine “costa” e di notare come il mio interlocutore non avesse capito a quale parte del corpo mi stessi riferendo; tale evento mi fornisce l’occasione di chiarire il concetto.
Parlando con un paziente, mi è capitato di usare il termine “costa” e di notare come il mio interlocutore non avesse capito a quale parte del corpo mi stessi riferendo; tale evento mi fornisce l’occasione di chiarire il concetto. Esistono diversi modi per classificare il dolore. Uno di questi consiste nel differenziarlo base alla sua durata e alla sua ripetibilità. Prendiamo ad esempio un tipico dolore molto diffuso e conosciuto nella popolazione generale: la lombalgia.
Esistono diversi modi per classificare il dolore. Uno di questi consiste nel differenziarlo base alla sua durata e alla sua ripetibilità. Prendiamo ad esempio un tipico dolore molto diffuso e conosciuto nella popolazione generale: la lombalgia. Omega 3, 6 e 9: cosa sono?
Omega 3, 6 e 9: cosa sono? Un fulmine è composto da due fasi: il lampo (la luce che si vede partire dalla nuvola fino ad arrivare a terra) ed il tuono (il caratteristico suono). Si può calcolare quanto il temporale è distante da noi, grazie ad una semplice tecnica:
Un fulmine è composto da due fasi: il lampo (la luce che si vede partire dalla nuvola fino ad arrivare a terra) ed il tuono (il caratteristico suono). Si può calcolare quanto il temporale è distante da noi, grazie ad una semplice tecnica: