 In uno studio pubblicato qui, le concentrazioni di testosterone sierico di 28 volontari sono state analizzate giornalmente durante i periodi di Continua a leggere
In uno studio pubblicato qui, le concentrazioni di testosterone sierico di 28 volontari sono state analizzate giornalmente durante i periodi di Continua a leggere
Archivi tag: maschio
Cosa NON devi assolutamente fare prima di un rapporto sessuale
 Stai per avere un incontro galante? Ecco i segreti per evitare al massimo la possibilità di fare brutte figure sotto le lenzuola, in questa lista di cose da NON fare. I consigli sono rivolti soprattutto ad un pubblico maschile, tuttavia alcune raccomandazioni valgono anche per le donne.
Stai per avere un incontro galante? Ecco i segreti per evitare al massimo la possibilità di fare brutte figure sotto le lenzuola, in questa lista di cose da NON fare. I consigli sono rivolti soprattutto ad un pubblico maschile, tuttavia alcune raccomandazioni valgono anche per le donne.
Alcol e sigarette
Fumare e bere alcolici prima di un rapporto sessuale possono aumentare il rischio di avere una erezione debole. A tale proposito leggi anche: Il fumo di sigaretta causa impotenza e diminuita fertilità Inoltre il fumo tende a dare un cattivo sapore allo sperma; a tale proposito leggi: Come avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?. Bere troppi alcolici potrebbe inoltre far diminuire la secrezione dell’ormone antidiuretico (ADH) col risultato di far aumentare l’attività renale: avere continuamente lo stimolo di urinare potrebbere rendere un rapporto sessuale decisamente meno soddisfacente. L’alcol inoltre potrebbe diminuire la tua capacità di giudizio e farti tenere comportamenti sconsiderati, con vari rischi: ad esempio potrebbe farti avere un rapporto sessuale con uno/a sconosciuto/a senza indossare il profilattico, oppure potrebbe spingerti ad avere un rapporto con una persona non consenziente.
Alimentazione
Per un rapporto sessuale soddisfacente è importante anche l’alimentazione; ecco cosa non fare a tavola:
- Consumare cibo immediatamente prima di un rapporto: per una migliore performance, sempre meglio evitare di mangiare immediatamente prima di un rapporto, per imperdire che la digestione intervenga proprio nel momento più importante e sequestri il sangue dalle zone periferiche (tra cui il pene, che senza la giusta quantità di sangue non può inturgidirsi).
- Consumare pasti in abbondanti quantità: oltre il “quando”, è anche importante il “quanto”. Mangiare anche molte ore prima di un rapporto un pranzo od una cena troppo abbondanti, potrebbe rendere molto meno soddisfacente il rapporto e determinare un fastidioso accumulo di feci nel colon, che potrebbero anche premere sulla prostata e favorire una eiaculazione precoce. Meglio quindi preferire porzioni di cibo ridotte.
- Consumare alimenti di difficile digestione, come salse, fritture ed alimenti ricchi di grassi, può mettere a rischio una erezione potente e duratura: meglio preferire pasti leggeri, anche per evitare eruttazioni, meteorismo e flatulenze che non rendono certo la situazione più eccitante.
- Bere troppa acqua: nel momento più importante meglio non avere la vescica troppo piena, perché ciò tende ad ostacolare l’erezione ed a determinare fastidio se il pube viene premuto durante l’atto sessuale.
- Mangiare troppo peperoncino: se da una parte può migliorare l’erezione grazie alle sue capacità vasodilatatorie, abusare del piccante può al contrario determinare fastidiosi bruciori di stomaco e favorire una infiammazione della prostata che aumenta il rischio di eiaculazione precoce.
Leggi anche:
- Il peperoncino potenzia davvero l’erezione e combatte l’impotenza?
- Il peperoncino e gli altri cibi che irritano la tua prostata e possono causarti eiaculazione precoce
- Peperoncino, sesso, testosterone e prostata: qual è il legame?
Farmaci
Prima di un rapporto sessuale bisogna fare attenzione anche ai farmaci; ecco cosa NON fare:
- Modulare la posologia di un farmaco senza il consulto medico. Nonostante alcuni principi attivi possano effettivamente ostacolare il mantenimento dell’erezione (ad esempio farmaci per la cura del cancro alla prostata o per l’ipertrofia prostatica o antidepressivi come gli SSRI, inibitori selettivi della ricaptazione della serotonina), si raccomanda di discutere SEMPRE col proprio medico prima di modificare la posologia o sospendere l’uso di un farmaco potenzialmente responsabile di disfunzione erettile.
- Prendere un farmaco contro la disfunzione erettile (ad esempio Viagra o Cialis) senza aver prima consultato un medico.
Leggi anche:
- Orgasmi multipli maschili: come avere due eiaculazioni di seguito
- Come avere la più potente erezione della tua vita senza farmaci
- Meglio Viagra, Cialis, o Levitra per trattare la disfunzione erettile? Un utile confronto tra i tre farmaci
Masturbazione
Se siete un uomo e temete di eiaculare troppo presto, masturbarsi qualche ora prima di un rapporto potrebbe in effetti essere una buona idea, perché può aiutarvi ad evitare l’eiaculazione precoce, soprattutto se non eiaculate da vari giorni. In caso contrario, meglio evitare la masturbazione con eiaculazione per tutto il giorno in cui prevedete di avere un rapporto, perché rischiate di arrivare”scarichi” al rapporto, con meno libido, minori scorte di sperma disponibili e maggior rischi di erezione difficoltosa ed eiaculazione ritardata. Anche semplicemente masturbarsi senza eiaculare è controindicato prima di un rapporto, perché rischiate di arrivare al rapporto con il pene troppo sensibile (col rischio di eiaculazione anticipata) o con il pene “troppo stanco” (col rischio di mancata o difficoltosa erezione). Parlando in generale, per avere una vita sessuale appagante con un partner reale, è decisamente meglio evitare l’abuso di materiale pornografico e la masturbazione compulsiva; a tal proposito leggi:
- Masturbazione compulsiva e dipendenza da pornografia causano impotenza anche nei giovani: colpa dell’effetto Coolidge
- I vantaggi del non masturbarsi: le rivelazioni di un ex masturbatore cronico
- Quanto tempo devo lasciare riposare il pene per avere la maggior eiaculazione possibile?
Droghe
Attenzione alle droghe, come marijuana, cocaina ed eroina: oltre a procurare danni anche severi alla tua salute, possono causare gravi disturbi nella sfera sessuale aumentando il rischio di disfunzione erettile ed eiaculazione precoce o ritardata. Per le droghe vale anche lo stesso discorso fatto per gli alcolici: potrebbero diminuire la tua capacità di giudizio e farti tenere dei comportamenti rischiosi o addirittura illegali, spingendoti verso abusi, molestie e violenze.
Leggi anche:
- Marijuana, cocaina, LSD e altre droghe: come cambiano il tuo sperma?
- Effetti della cocaina sul comportamento sessuale e l’orgasmo
Igiene
Una cosa che dovete assolutamente evitare di fare prima di un rapporto (e più in generale nella vostra vita), è quella di trascurare la pulizia delle vostre zone intime. Prima di un rapporto è sempre molto importante provvedere all’igiene dei genitali, sia per fare “bella figura” con il partner, sia per evitare di trasmettergli infezioni; a tal proposito leggi anche: Smegma: i rischi dell’accumulo di sporco sul pene
Integratori alimentari consigliati
Qui di seguito trovate infine una lista di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di migliorare la prestazione sessuale sia maschile che femminile a qualsiasi età e trarre maggiore soddisfazione dal rapporto, aumentando la quantità di sperma disponibile, potenziando l’erezione e procurando un aumento di libido sia nell’uomo che nella donna. Ogni prodotto è stato selezionato e testato dal nostro Staff:
- Integratore completo per aumentare la potenza sessuale: https://amzn.to/3x6fF5m Se non disponibile, in sostituzione potete acquistare questo: https://amzn.to/3Ig2Aym
- Maca peruviana: https://amzn.to/3QKmCCP
- Ossido nitrico: https://amzn.to/3RH6uBY
- Arginina: https://amzn.to/2xbksro
- Ornitina: https://amzn.to/2sjpXj8
- Citrullina: https://amzn.to/3T3nDYd
- ZMA (Zinco/Magnesio/Vitamina B6): https://amzn.to/3zp7W3P
- Damiana: https://amzn.to/3MCflSH
- Catuaba: https://amzn.to/3A6T1wi
- Ginkgo Biloba: https://amzn.to/35gKZBQ
- Ginseng: https://amzn.to/2kkzKRA
- Guaranà: https://amzn.to/2GGOuTH
- Zinco: https://amzn.to/3pzXN0E
- Tribulus Terrestris: http://amzn.to/2nu4kt9
- Muira Puama: https://amzn.to/35pgiuh
- Fieno greco: https://amzn.to/3QAFmVg
- Cordyceps Sinensis: http://amzn.to/2B6TTVK
- Carnitina: https://amzn.to/2x4e5Gy
- Taurina: https://amzn.to/2Tw5R5t
- Vitamine e sali minerali: https://amzn.to/2JdCyNB
- Acido folico: https://amzn.to/2RQSzAa
- Allicina: https://amzn.to/3zp7SRD
- Saw Palmetto: https://amzn.to/2RVEOAm
- Calcio, vitamina D3 e vitamina K : http://amzn.to/2BDGeBE
- Omega 3: http://amzn.to/2AdJXtx
Leggi anche:
- Qual è il record mondiale di masturbazione maschile?
- Qual è il record di distanza per uno schizzo di sperma?
- Prima volta e sesso: consigli su come introdurre il pene in vagina
- Fino a che eta l’uomo può avere erezioni?
- I farmaci per la disfunzione erettile sono pericolosi per il cuore?
- Il varicocele può avere conseguenze sulla attività sessuale?
- Esistono cibi in grado di migliorare davvero la prestazione sessuale?
- Quali farmaci possono danneggiare l’erezione?
- Fumo ed alcool causano disfunzione erettile (impotenza)?
- I farmaci contro l’impotenza comprati su internet sono sicuri?
- Ciclismo e bicicletta possono causare disfunzione erettile?
- Le dimensioni del pene determinano il grado di piacere femminile?
- L’eiaculazione precoce è un sintomo di disfunzione erettile?
- Come misurare correttamente la lunghezza del pene
- Il pene è un muscolo o no? Cos’è il pene?
- Cattivi odori del pene: cause e consigli per neutralizzarli
- Da cosa dipende l’odore dello sperma ed a che serve?
- Gli uomini sono per natura poligami e sono attratti da donne giovani: le verità che nessuno ha il coraggio di ammettere
- HIV: intomi iniziali in donne e uomini
- HIV: dopo quanto si manifestano i sintomi? I 4 stadi dell’infezione
- Effetti della cocaina sul comportamento sessuale e l’orgasmo
- Le 20 droghe più potenti e pericolose al mondo
- Marijuana, cocaina, LSD e altre droghe: come cambiano il tuo sperma?
- Eiaculazione precoce: gli uomini la curano con alcol e droghe. E sbagliano
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Cosa accade e cosa si prova quando si frattura il pene?
- “Dottore, il mio pene si sta accorciando”: la Sindrome della retrazione genitale
- Quanto deve durare un rapporto sessuale prima che si parli di eiaculazione precoce?
- Vagina: anatomia, funzioni e patologie in sintesi
- Differenza tra vagina e vulva
- Utero: anatomia, funzioni, patologie e sintomi in sintesi
- Apparato genitale femminile: anatomia, funzioni e patologie in sintesi
- Sbagliata l’operazione al pene: 17enne denuncia il chirurgo
- Si fascia i genitali per sembrare donna: pene amputato
- Erezione di pene con protesi peniena [VIDEO] Attenzione: immagini sessualmente esplicite
- Un mese senza guardare porno, ecco com’è andata e cosa ho imparato
- Erezione: come allenare i muscoli di pene e clitoride con gli esercizi di Kegel
- Se odi i gay, sei omosessuale: gli omofobi sono attratti dai gay
- Julio Iglesias dedica un brano al suo pene: “è il mio alleato, il mio amico fedele”
- Si spoglia, si taglia il pene ed inveisce contro i passanti
- L’auto grande è davvero il prolungamento di un pene piccolo?
- I 10 motivi per cui è stressante avere il pene, che le donne non possono capire
- Muore perché voleva avere un pene più grande
- Da oggi puoi usare la foto del tuo pene come password
- Alla guida con un pene di gomma e urina sintetica
- Sindrome del pene piccolo: quando si può parlare di patologia?
- Lunghezza media pene a 15 anni: quando il pene raggiunge la massima lunghezza possibile?
- Storia e psicologia della masturbazione
- La vagina è uguale in tutte le donne?
- Quanto è profonda una vagina?
- Come capire se una donna ha avuto davvero un orgasmo? Ecco i segnali del piacere femminile
- Non ho mai raggiunto l’orgasmo: è un problema? Quali soluzioni?
- Il sesso è davvero importante in una coppia?
- Amore senza sesso o sesso senza amore?
- Come distinguere un vero orgasmo femminile da uno “finto”
- L’orgasmo femminile è tutta questione di ritmo
- Lui ha il pene piccolo? I 6 trucchi per raggiungere lo stesso l’orgasmo
- Le 6 cose che gli uomini con il pene piccolo vogliono che la donna sappia
- Micropene: intervista a due uomini che hanno il pene piccolo
- Le donne rivelano le 16 piccole cose che rendono un uomo irresistibile
- Orgasmo femminile: dieci consigli per raggiungerlo più facilmente
- Differenza tra orgasmo maschile e femminile
- L’orgasmo e le altre fasi del ciclo di risposta sessuale
- Orgasmo maschile e femminile: nuovo studio sulle differenze fisiologiche
- Qual è la lunghezza media del pene?
- Come raggiungere un orgasmo femminile lungo ed intenso
- Orgasmo femminile: una donna su 5 non lo ha mai provato in vita sua
- Dare un nome al proprio pene ed altre cose che fanno gli uomini di nascosto
- Come avere un orgasmo vaginale
- Orgasmo femminile: le posizioni migliori per raggiungerlo
- Sintomi di eccitazione sessuale femminile e maschile
- Cos’è il liquido emesso da una donna durante l’orgasmo?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Eiaculazione retrograda: cure e complicanze fisiche e psicologiche
 L’eiaculazione retrograda (di cui abbiamo parlato in questo articolo: Eiaculazione retrograda: quando lo sperma non esce o è troppo poco) può risultare in un’evidente causa di sterilità; a tal proposito, è doveroso rivolgersi al medico quando si sospetta la patologia.
L’eiaculazione retrograda (di cui abbiamo parlato in questo articolo: Eiaculazione retrograda: quando lo sperma non esce o è troppo poco) può risultare in un’evidente causa di sterilità; a tal proposito, è doveroso rivolgersi al medico quando si sospetta la patologia.
Il trattamento d’elezione è la terapia farmacologica: l’imipramina (farmaco antidepressivo) e la pseudo-efedrina si sono rivelate notevolmente vantaggiose per risolvere l’eiaculazione retrograda: si stima che, in seguito a tale terapia farmacologica, la prognosi sia eccellente nel 40% dei casi.
Le sostanze farmacologiche utilizzate non si rivelano sempre utili, in tal caso si può ricorrere all’elettroeiaculazione, in cui l’emissione dello sperma è favorita dall’introduzione di una sonda nel retto, capace di stimolare le vescicole seminali. Riguardo ai problemi di fertilità, sarebbe sufficiente una inseminazione artificiale con sperma isolato per centrifugazione dall’urina.
Complicanze fisiche e psicologiche
Pur non essendo una patologia pericolosa per la salute, l’eiaculazione retrograda può compromettere le possibilità di mettere incinta la propria partner, inoltre i soggetti con eiaculazione retrograda in genere, soffrono molto per la mancata visione del getto di sperma durante l’orgasmo. Alcuni pazienti con eiaculazione retrograda lamentano anche anorgasmia psicologica, causata dalla mancata visione immediata dello sperma.
Leggi anche:
- Differenza tra spermatorrea, eiaculazione, polluzione
- Spermatorrea: la perdita involontaria di sperma senza eccitazione sessuale
- Polluzione notturna maschile e femminile: cos’è e perché avviene
- Come fare per avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?
- Com’è fatto uno spermatozoo e quanto è piccolo rispetto al gamete femminile?
- Ipoposia: quando lo sperma è troppo poco. Cause e terapie per aumentare la quantità di eiaculato
- Astenospermia: spermiogramma, spermatozoi deboli e fattori che influenzano la loro motilità
- Come avere la più potente erezione della tua vita senza farmaci
- Le dimensioni del pene contano o no? Le confessioni senza censura delle mie pazienti ed i loro consigli per avere un pene più bello
- L’uomo con il pene più grande del mondo:”Faccio sesso orale da solo e da morto donerò il mio pene a…”
- Esercizi per allungamento del pene (massaggio Jelqing): funzionano? Tecnica e rischi
- Quali sono le differenze tra orgasmo vaginale e clitorideo?
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Non riesco a far raggiungere l’orgasmo alla mia donna: ecco come fare
- Rottura del frenulo del pene: cosa fare?
- Le 10 cose che non dovete MAI fare durante il sesso
- Sesso durante il ciclo: come farlo?
- Come cambia il sesso con l’età dall’infanzia alla menopausa
- Fasi del desiderio sessuale: qual è la migliore età per il sesso?
- Calcio e crisi di coppia: l’uomo trascura la donna per vedere le partite
- Il peggior tipo di uomo che “ci prova”, secondo le donne
- Il cervello maschile pensa davvero solo al sesso?
- Le caratteristiche di una persona che NON fa per te
- Perché la tua donna ti ha tradito? Ecco le possibili cause
- Cosa fare e cosa NON fare al secondo appuntamento
- L’uomo sceglie in modo diverso compagna ed amante
- Sogni erotici: come interpretare il loro significato
- Fantasie sessuali e sogni erotici maschili e femminili sono diversi, ecco come
- Le 20 scuse tipiche che usano le donne per non fare sesso
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenza tra eiaculazione retrograda e aneiaculazione
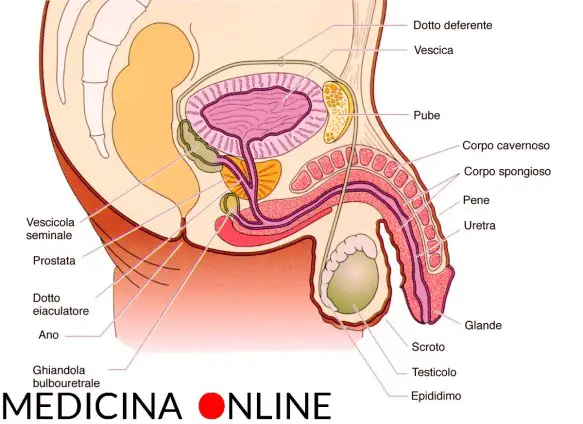
 Prima di iniziare la lettura, ti consiglio di leggere questo articolo: Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
Prima di iniziare la lettura, ti consiglio di leggere questo articolo: Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
Eiaculazione retrograda e aneiaculazione sono due patologie che possono essere facilmente confuse in virtù del fatto che entrambe “culminano” nello stesso sintomo: la mancanza di emissione di sperma al momento dell’orgasmo maschile; tuttavia sono due patologie diverse per un importante particolare:
Mentre l’aneiaculazione è un disturbo caratterizzato dall’assenza completa di eiaculazione al momento dell’orgasmo, quindi NON C’E’ AFFATTO emissione di liquido seminale; invece nella eiaculazione retrograda l’emissione dello sperma è presente, ma anziché verificarsi verso l’esterno, si verifica verso l’interno.
Leggi anche:
- Come fare per avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?
- Differenza tra spermatorrea, eiaculazione, polluzione
- Spermatorrea: la perdita involontaria di sperma senza eccitazione sessuale
- Polluzione notturna maschile e femminile: cos’è e perché avviene
- Un uomo può avere un orgasmo senza eiaculare sperma?
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Eiaculazione retrograda: cure e complicanze fisiche e psicologiche
- Prostata ingrossata ed infiammata: ecco cosa fare per mantenerla in salute
- Erezione: come allenare i muscoli di pene e clitoride con gli esercizi di Kegel
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
- Sogni erotici: come interpretare il loro significato
- Com’è fatto uno spermatozoo e quanto è piccolo rispetto al gamete femminile?
- Ipoposia: quando lo sperma è troppo poco. Cause e terapie per aumentare la quantità di eiaculato
- Astenospermia: spermiogramma, spermatozoi deboli e fattori che influenzano la loro motilità
- Come avere la più potente erezione della tua vita senza farmaci
- Le dimensioni del pene contano o no? Le confessioni senza censura delle mie pazienti ed i loro consigli per avere un pene più bello
- Come cambia lo sperma negli anni? Quantità, consistenza ed altre caratteristiche
- Come cambiano i testicoli e lo scroto con l’età?
- Il pene si accorcia o no con l’età? Come le misure cambiano negli anni
- Per un anno e mezzo si inietta il proprio sperma per curare il mal di schiena: necessario l’intervento
- Medico della fertilità usava il suo sperma al posto di quello dei donatori: ora ha 49 figli
- L’uomo con il pene più grande del mondo:”Faccio sesso orale da solo e da morto donerò il mio pene a…”
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Il punto G femminile: come trovarlo e stimolarlo e quali sono le posizioni sessuali che più lo eccitano
- Esercizi per allungamento del pene (massaggio Jelqing): funzionano? Tecnica e rischi
- Quali sono le differenze tra orgasmo vaginale e clitorideo?
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Non riesco a far raggiungere l’orgasmo alla mia donna: ecco come fare
- Rottura del frenulo del pene: cosa fare?
- Le 10 cose che non dovete MAI fare durante il sesso
- Sesso durante il ciclo: come farlo?
- Come cambia il sesso con l’età dall’infanzia alla menopausa
- Fasi del desiderio sessuale: qual è la migliore età per il sesso?
- Calcio e crisi di coppia: l’uomo trascura la donna per vedere le partite
- Il peggior tipo di uomo che “ci prova”, secondo le donne
- Il cervello maschile pensa davvero solo al sesso?
- Le caratteristiche di una persona che NON fa per te
- Perché la tua donna ti ha tradito? Ecco le possibili cause
- Cosa fare e cosa NON fare al secondo appuntamento
- L’uomo sceglie in modo diverso compagna ed amante
- Fantasie sessuali e sogni erotici maschili e femminili sono diversi, ecco come
- Le 20 scuse tipiche che usano le donne per non fare sesso
- Si spalma lo sperma fresco di un suo amico sul viso [VIDEO]
- Libri di cucina con ricette a base di sperma
- Torte di sperma e biscotti col grasso umano da liposuzione: il primo corso “cucinare con lo sperma”
- Cosa contiene lo sperma?
- Ecco come cucinare e preparare i cocktail con lo sperma
- Libri di cucina con ricette a base di sperma
- Lo sperma ingoiato fa bene alla salute?
- In un rapporto orale dove va a finire e cosa accade allo sperma ingoiato? Può dare problemi alla salute? Posso rimanere incinta?
- Sperma e sesso orale sono antidepressivi naturali per le donne
- La ragazza vegana che beve sperma fresco ogni giorno
- Quante calorie contiene lo sperma?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Come smettere di masturbarsi e di guardare porno online in 14 passaggi, seconda parte
 Questa è la seconda parte dell’articolo che vi aiuterà a smettere di masturbarvi in maniera compulsiva; per leggere la prima parte seguite questo link: Come smettere di masturbarsi e di guardare porno online in 14 passaggi
Questa è la seconda parte dell’articolo che vi aiuterà a smettere di masturbarvi in maniera compulsiva; per leggere la prima parte seguite questo link: Come smettere di masturbarsi e di guardare porno online in 14 passaggi
8) Sviluppa una relazione importante
Passare del tempo con amici intimi o un partner ti farà sentire più sicuro di te e ti terrà lontano dallo schermo del computer. Fare l’amore spesso col proprio partner può far perdere ai porno online parte del loro fascino. Impegnati nel tuo rapporto e cerca di farlo funzionare, rinnovandolo, ad esempio organizzando una serata a cena in un ristorante galante o facendo un viaggio da soli tu ed il partner in una meta romantica.
9) Evita le situazioni “provocanti”
L’evitare di cadere in tentazione passa anche dall’evitare qualsiasi situazione e argomento che possa direttamente o indirettamente spingerti a masturbarti.
- Evita il bagno caldo, che può più facilmente indurti a masturbarti: se devi lavarti meglio una doccia tiepida.
- Quando ti distrai ascoltando una canzone, vedendo un film o leggendo un libro, fai in modo che non abbiano riferimenti sessuali.
- Quando sei in situazioni “pericolose”, ad esempio sei steso sul tuo letto e sei solo in casa con un cellulare in mano, alzati e fai altro.
- Se stai su Facebook o Instagram, evita di soffermarti sulle foto provocanti di modelli o attori che di tanto in tanto si possono vedere sui social.
- Evita di guardare foto dei tuoi partner o ex partner che possano farti ricordare una situazione sessualmente eccitante.
- Evita di inserire foto “provocanti” sullo sfondo del tuo pc/tablet/smartphone.
- Evita di guardare programmi televisivi che mostrano modelli o modelle seminude.
- Evita di frequentare locali e negozi dove è possibile vedere spogliarelli o acquistare materiale inerente al sesso.
- Se la vista di un corpo seminudo ti fa venir voglia di masturbarti, evita quegli sport dove è facile averci a che fare, come ad esempio il nuoto.
10) Parlane con una amico o col partner
Anche se i tuoi amici non saranno in grado di aiutarti a trovare un modo di uscirne, parlarne semplicemente con qualcuno ti farà sentire meno solo, anche perché probabilmente – vista la diffusione del fenomeno – anche lui avrà lo stesso problema. Se il rapporto con il partner è veramente sincero, potresti provare a parlarne apertamente.
11) Fai una doccia fredda
Quando la tentazione è irresistibile, fai una doccia “fredda” e la voglia tenderà a sparire.
- Se di solito ti masturbi sotto la doccia, il freddo ti farà pensare a tutto tranne che a farlo.
- Se vuoi fare una doccia calda ed hai paura di cadere in tentazione, imposta un timer in modo che suoni al massimo cinque minuti dopo essere entrato nel box, e cerca di uscire prima che scada il tempo.
12) Prova a digiunare ed eliminare sostanze stimolanti
Astenerti dal consumo di cibo o bevande per qualche ora al giorno può distrarre la mente dalla masturbazione compulsiva e dal desiderio di visionare materiale pornografico. Il digiuno può anche essere una scusa per tenerti temporaneamente alla larga da alimenti e bibite ritenuti – a torto o a ragione – afrodisiaci. Se usi integratori stimolanti, come guaranà, ginseng o ginkgo biloba, è preferibile smettere di assumerli.
Leggi anche: I vantaggi del non masturbarsi: le rivelazioni di un ex masturbatore cronico
13) Cancella tutto il porno che hai
Elimina video, link, cronologia, foto e ogni altra cosa di pornografico che hai su pc, smartphone e tablet.
- Elimina sia il porno (immagini e video) scaricato dal web sia quello “amatoriale” (ad esempio quello fatto con partner o ex-partner, anche perché – in alcuni casi – potrebbe essere addirittura illegale).
- Se razionalmente non riesci a cancellare tutto il materiale che hai accumulato, prova a sfruttare il “senso di colpa tipico del periodo post masturbazione“: appena hai finito una masturbazione, proprio quando è solitamente più alto il tuo senso di colpa e quindi la voglia di smettere, cancella la tua collezione (anche dal cestino del pc o dello smartphone!), ma non aspettare a farlo quando sarai tornato razionale: fallo subito dopo la fine della masturbazione (ed evita di usare programmi per recuperare i dati cancellati dal cestino!).
- Elimina dal pc o dallo smartphone, qualsiasi programma o app che usi per scaricare video pornografici da internet.
- Esci da tutti i gruppi e le chat Telegram (o altra app) che frequenti per visionare o scaricare materiale pornografico.
- Se hai una collezione di riviste, cd o dvd pornografici, eliminali.
- Se proprio non riesci ad eliminare il materiale tutto insieme, eliminalo in maniera graduale (ad esempio un tot di file al giorno).
Leggi anche: Erezione debole o assente da cause psicologiche: cura e rimedi
14) Cerca informazioni e parlane col medico e con lo psicoterapeuta
Se hai cercato più volte da solo di smettere di masturbarti in modo compulsivo e/o di guardare i video pornografici e non sei stato in grado di farlo, potresti aver bisogno di chiedere aiuto. Anche se potresti sentirti in imbarazzo a discutere la situazione con un’altra persona, alla fine non ti pentirai di averlo fatto. Ecco cosa fare:
- Trova aiuto su internet. Cerca l’argomento e leggi i consigli delle altre persone che soffrono di problemi simili su forum autorevoli. Tuttavia, se passare tempo su internet scatena la tua dipendenza, riduci al minimo il tempo che passi online o fallo con un amico.
- La masturbazione compulsiva non dovrebbe essere mai sottovalutata, anzi deve essere affrontata con l’aiuto di un professionista. Parlane col medico e lo psicoterapeuta. Potranno consigliarti le giuste terapie, come quella farmacologica e quella psicoterapica.
Se credi di avere un problema di dipendenza da porno online e masturbazione compulsiva, prenota la tua visita e, grazie ad una serie di colloqui riservati, ti aiuterò a risolvere definitivamente il tuo problema.
Leggi anche:
- Come bloccare sul nascere il desiderio di masturbarti in 10 passi
- Le confessioni di un mio paziente masturbatore cronico
- Mi masturbo una volta al giorno: soffro di masturbazione compulsiva o no?
- Masturbarsi due o più volte al giorno è normale o no?
- Quelli che preferiscono stare con una ragazza virtuale piuttosto che con una in carne ed ossa
- Masturbazione compulsiva e dipendenza dalla pornografia online causano impotenza anche nei giovani: colpa dell’effetto Coolidge
- Un mese senza guardare porno, ecco com’è andata e cosa ho imparato
- Come varia il testosterone in caso di astinenza dall’eiaculazione
- Dipendenza dal sesso: definizione, altre denominazioni, storia, diffusione
- Dipendenza dal sesso: cause, sintomi e caratteristiche del dipendente sessuale
- Dipendenza dal sesso: diagnosi, criteri diagnostici e strumenti per lo screening
- Come capire se ho un problema di dipendenza dal sesso? Il test SALMOT 2022
- Capire se si è dipendenti dal sesso con il test di autovalutazione Loiacono 2022
- Dipendenza dal sesso nell’ICD-11 e nel DSM-5
- Dipendenza dal sesso: comorbilità e disturbo da interazione di più dipendenze
- Basi neuroscientifiche, ereditarietà e meccanismi biologici della dipendenza sessuale
- Dipendenza dal sesso: trattamento con psicoterapia e gruppi di supporto reciproco
- Dipendenza dal sesso: terapia farmacologica e casi clinici
- Dipendenza da pornografia sintetica e deepfake generati dall’intelligenza artificiale
- Cosa favorisce la dipendenza dalla pornografia sintetica?
- Dipendenza da pornografia sintetica: caratteristiche, sintomi e conseguenze
- Dipendenza da pornografia sintetica: terapie e rieducazione al desiderio
- Dipendenza da pornografia sintetica: prevenzione e scenari futuri
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
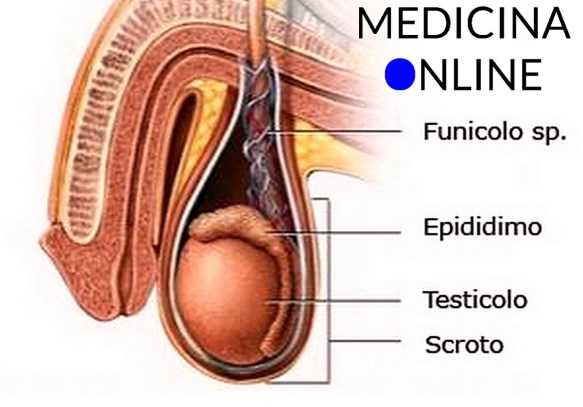
 Prima di iniziare la lettura dell’articolo, vi consiglio di leggere: Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
Prima di iniziare la lettura dell’articolo, vi consiglio di leggere: Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
I testicoli sono gli organi maschili preposti alla produzione degli spermatozoi e di alcuni ormoni. Il tumore maligno del testicolo è una neoplasia relativamente rara, tuttavia è purtroppo una delle più frequenti nei giovani. Il cancro si sviluppa in seguito a un’alterazione nelle cellule del testicolo, che provoca una crescita incontrollata delle stesse di determinando la formazione di una massa. La maggior parte dei tumori del testicolo originano dalle cellule germinali, che danno origine agli spermatozoi.
Quanto è diffuso
I tumori del testicolo colpiscono soprattutto la popolazione giovane (in genere tra i 20 e i 40 anni). Nella fascia di età fino a 50 anni costituiscono il tipo di tumore principale (12% di tutte le diagnosi nel genere maschile). Dopo i 50 anni l’incidenza si riduce del 90%. Fino alla metà degli anni Settanta, nove uomini su 10 con tumore del testicolo morivano nel giro di un anno. Oggi i tumori del testicolo guariscono nel 95 per cento dei casi. Nel 2015 in Italia si sono registrati circa 2.000 casi.
Leggi anche:
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- L’autopalpazione del testicolo ti salva dal cancro testicolare
- Torsione del testicolo: sintomi, cure, conseguenze, neonati. E’ doloroso?
- Impianto di protesi testicolare: quando, come e perché si effettua
Sintomi
Di solito il tumore esordisce con un nodulo, un aumento di volume, un gonfiore o un senso di pesantezza del testicolo . Per questo è importante che gli uomini imparino a fare l’autoesame del testicolo (così come le donne fanno l’autoesame del seno) palpando l’organo di tanto in tanto per scoprire in tempo eventuali anomalie. Anche la brusca comparsa di un dolore acuto al testicolo è tipico di questo tumore, assieme a un rapido aumento del volume che può essere provocato da una emorragia all’interno del tumore. Viceversa, anche il rimpicciolimento del testicolo può essere un segnale di esordio della malattia. Infine, è importante che i genitori facciano controllare i bambini dal pediatra di fiducia, poiché una correzione dell’eventuale discesa incompleta del testicolo entro il primo anno di vita riduce il rischio di cancro e facilita la diagnosi precoce del tumore.
Fattori di rischio
I principali fattori di rischio di questo tumore sono:
- il criptorchidismo, cioè la mancata discesa nello scroto del testicolo, che resta nell’addome o nell’inguine; il rischio rimane anche se il difetto è stato ridotto chirurgicamente
- lo sviluppo anormale del testicolo causato da malattie quali la sindrome di Klinefelter
- la familiarità, ossia la presenza di casi in famiglia di tumore al testicolo
- l’età: questa patologia colpisce soprattutto i giovani, in particolare tra i 15 e i 34 anni.
Leggi anche:
- Com’è fatto il pene al suo interno?
- Micropene: quanto misura, complicazioni, c’è una cura?
- Testicolo ritenuto (criptorchidismo): terapia e complicazioni
- Ipospadia nel bambino e nell’adulto: sintomi, diagnosi e cure
- Ipospadia nel bambino e nell’adulto: terapia chirurgica e post-operatorio
Diagnosi
Per la diagnosi del tumore del testicolo si possono utilizzare:
- Esame obiettivo: lo specialista identifica eventuali alterazioni morfologiche del testicolo e richiede i necessari approfondimenti diagnostici.
- Ecocolordoppler e/o ecografia testicolare: è lo strumento più adatto per la diagnosi della lesione testicolare e per la valutazione della sua estensione locale. E’ una metodica non invasiva, senza alcuna controindicazione.
- Esami del sangue: l’innalzamento dei valori di alcune sostanze circolanti nel sangue (marcatori tumorali) può indicare la presenza di tumore del testicolo.
- Orchiectomia radicale inguinale: consiste nell’asportazione chirurgica di un testicolo (il tumore raramente colpisce entrambi i testicoli). E’ una procedura comunemente eseguita in tutti i casi di sospetto cancro del testicolo. Il tessuto asportato viene poi analizzato da un anatomopatologo allo scopo di accertare la presenza del tumore e le sue caratteristiche.
- TAC: è una metodica utile per definire l’esatta stadiazione della malattia (linfonodi retroperiotoneali e/o localizzazioni in altri organi o distretti corporei).
- PET (Tomografia a Emissione di Positroni): è una moderna tecnica diagnostica di ausilio nella ristadiazione dell’estensione della malattia.
La diagnosi differenziale è posta rispetto ad altre patologie benigne dello scroto (epididimite, cisti dell’epididimo ecc.).
Stadiazione del tumore del testicolo
Dopo gli esami diagnostici e la conferma della diagnosi di cancro del testicolo, la stadiazione del tumore ai testicoli avviene attraverso il dosaggio ematico di marcatori tumorali specifici (alfa-fetoproteina, beta-HCG e latticodeidrogenasi), l’orchiectomia radicale inguinale (che ha anche valenza terapeutica, poiché permette la rimozione del tumore primitivo e la valutazione istologica) e l’esecuzione di una TAC, per identificare la presenza di eventuali localizzazioni metastatiche.
Trattamenti
A seconda del tipo di neoplasia e della sua estensione, sono possibili diverse strategie terapeutiche, tra cui vigile osservazione, chirurgia, chemioterapia, radioterapia.
Il paziente affetto da tumore del testicolo può avere problemi di fertilità.
- Chirurgia
Se il tumore è diagnosticato in una fase precoce, l’intervento chirurgico di rimozione di un testicolo (orchiectomia radicale inguinale) può essere l’unico trattamento necessario, seguito da stretta osservazione. L’esame anatomopatologico per la determinazione del tipo istologico (seminoma, carcinoma embrionario, choriocarcinoma, tumore del sacco vitellino) del tumore riveste un’importanza cruciale per la definizione della terapia più adeguata.
L’asportazione di un testicolo desta spesso preoccupazione negli uomini. Oltre a produrre gli spermatozoi, il testicolo produce anche gli ormoni maschili: la funzione ormonale torna solitamente alla normalità dopo l’asportazione di un testicolo. Se necessario, il paziente può assumere ormoni allo scopo di ristabilire i livelli normali. L’asportazione di un testicolo non dovrebbe influire sulla funzione sessuale. In caso di preoccupazione per l’aspetto esteriore, gli urologi possono discutere con il paziente l’impianto di una protesi testicolare nello scroto.
In caso di diffusione del tumore oltre i testicoli, possono rendersi necessari un secondo intervento chirurgico, la chemioterapia o la radioterapia oppure una combinazione di queste terapie.
Qualora il cancro si sia diffuso ai linfonodi può essere necessario un intervento di dissezione dei linfonodi addominali (chirurgia retroperitoneale). L’asportazione dei linfonodi non influisce sulla capacità del paziente di avere un’erezione o un orgasmo. Tuttavia questo intervento chirurgico può diminuire la fertilità in quanto interferisce con l’eiaculazione. - Chemioterapia
Solitamente, il cancro del testicolo risponde molto bene alla chemioterapia. La necessità della chemioterapia dipende dal tipo, dallo stadio e dalle dimensioni del tumore. In seguito, può essere necessaria la chirurgia allo scopo di garantire la rimozione totale dell’eventuale residuo tumorale.
Alcuni farmaci antitumorali interferiscono con la produzione di spermatozoi: anche se molti uomini riacquistano la fertilità, talvolta l’effetto è permanente. Come precauzione prima del trattamento, è possibile ricorrere alla conservazione dello sperma ad uso futuro. - Radioterapia
La radioterapia è particolarmente efficace contro un tipo di cancro del testicolo detto seminoma. In genere, la radioterapia non influisce sulle capacità sessuali del paziente. Può tuttavia interferire con la produzione di spermatozoi: questo effetto è solitamente temporaneo e la maggioranza degli uomini riacquista la fertilità nell’arco di pochi mesi. Il paziente può comunque valutare l’ipotesi di ricorrere alla crioconservazione dello sperma prima di sottoporsi al trattamento.
Leggi anche:
- Castrazione chirurgica in uomo e animali: perché farla e quali effetti determina
- Differenza tra castrazione ed evirazione
- Differenza tra castrazione e vasectomia
- Differenza tra castrato ed eunuco
- Differenza tra castrazione chimica e chirurgica
Prevenzione
Per questo tipo di tumore non esiste un programma di prevenzione specifico e l’autopalpazione regolare dei testicoli rimane ancora oggi il metodo più efficace ed economico per intercettare una neoplasia testicolare in fase precoce.
Tuttavia pazienti con difficoltà riproduttiva associata a:
- ridotta conta spermatica
- testicoli con volume inferiore a 12 ml
- FSH elevato
- una storia clinica criptorchidismo
rappresentano una fascia di popolazione con un rischio più elevato di sviluppare un tumore del testicolo. L’ecografia testicolare rappresenta un valido strumento diagnostico per restringere ulteriormente la selezione dei pazienti sub-fertili con un rischio di tumore particolarmente elevato. Nei pazienti con alterazioni del tessuto testicolare (microlitiasi-calcificazioni) è indicata, oltre alla autopalpazione, una ecografia testicolare con cadenza annuale.
Leggi anche:
- Come fare per avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?
- Smegma: i rischi dell’accumulo di sporco sul pene
- Smegma: quando lo sporco si accumula sul pene, cause e cure
- Smegma femminile, vulviti e cattivi odori vaginali: cura e prevenzione
- Balanite, lichen planus, verruche, candida, gonorrea: le infezioni del pene
- Quali sono le differenze tra orgasmo vaginale e clitorideo?
- Come indossare un profilattico in modo semplice e sicuro
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Mappa delle zone erogene femminili: scopri i punti che la fanno impazzire
- Zone erogene femminili: scopri i punti insospettabili che le danno piacere
- Differenza tra fimosi serrata e non serrata
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi
 Il testicolo (anche chiamato didimo e testicle in inglese) fa parte dell’apparato genitale maschile, in numero di due, all’interno della sacca scrotale, è la gonade maschile. Piccoli nel feto e nel bambino, i testicoli crescono rapidamente di volume alle soglie della pubertà; nell’adulto raggiungono il peso di circa 10-20 grammi ciascuno.
Il testicolo (anche chiamato didimo e testicle in inglese) fa parte dell’apparato genitale maschile, in numero di due, all’interno della sacca scrotale, è la gonade maschile. Piccoli nel feto e nel bambino, i testicoli crescono rapidamente di volume alle soglie della pubertà; nell’adulto raggiungono il peso di circa 10-20 grammi ciascuno.
Durante lo sviluppo fetale i testicoli si formano nella cavità addominale, accanto ai reni. Successivamente, si spostano verso il basso trascinandosi dotti, vasi e nervi, che formeranno il funicolo spermatico. Poco prima della nascita o subito dopo, i testicoli vanno a collocarsi nei sacchi scrotali. Quando ciò non avviene si parla di criptorchidismo.
Dimensioni dei testicoli
Pari di numero (testicolo di destra e di sinistra) e simmetrici, i testicoli presentano una forma ovoidale. Di consistenza duro-elastica, in età adulta presentano dimensioni medie pari a:
- 3.5-4 cm di lunghezza
- 2.5 cm di larghezza
- 3 cm di diametro anteroposteriore
Funzioni del testicolo
I testicoli hanno due funzioni: la produzione degli spermatozoi dal momento della pubertà sino alla morte, e la produzione degli ormoni sessuali maschili chiamati androgeni, tra i quali il testosterone è il più importante. La produzione degli ormoni da parte dei testicoli è evidente fin dalla nascita, ma aumenta enormemente intorno alla pubertà e si mantiene ad alto livello per tutta l’età adulta fino a manifestare una diminuzione durante gli ultimi anni di vita.
Leggi anche:
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- L’autopalpazione del testicolo ti salva dal cancro testicolare
- Torsione del testicolo: sintomi, cure, conseguenze, neonati. E’ doloroso?
- Impianto di protesi testicolare: quando, come e perché si effettua
- Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
Scroto
I testicoli sono sospesi nello scroto, al cui interno giacciono in posizione obliqua, con il polo superiore inclinato in avanti e lateralmente, ed il polo inferiore situato medialmente e all’indietro.
All’interno della sacca scrotale i due testicoli sono parzialmente separati da un setto mediano di tessuto fibroso (il setto scrotale). La posizione esterna dello scroto, quindi la distanza dei testicoli dalla sinfisi pubica, è regolata dal muscolo dartos e dalla sua capacità di contrarsi e rilassarsi in funzione della temperatura. Infatti, se la temperatura dei testicoli sale, la sintesi degli spermatozoi (spermatogenesi) viene inibita; di conseguenza, quando fa freddo, la contrazione della muscolatura scrotale porta i testicoli in posizione più vicina al corpo, facendo apparire più raccolta e raggrinzita la borsa scrotale; viceversa, in ambiente caldo lo scroto si presenta allungato, liscio e flaccido. Anche il muscolo cremastere contribuisce a mantenere la temperatura testicolare, regolandone il funzionamento.
Il gubernaculum testis è un’appendice fibrosa, una lamina connettivale che fissa il polo inferiore del testicolo alla borsa scrotale. All’interno dello scroto i testicoli sono appesi all’estremità inferiore del corrispondente funicolo spermatico.
Oltre ai testicoli, lo scroto accoglie anche i relativi epididimi ed il tratto inferiore del funicolo spermatico. Per approfondire: Scroto: dimensioni, anatomia e funzioni in sintesi
Leggi anche:
- Com’è fatto il pene al suo interno?
- Micropene: quanto misura, complicazioni, c’è una cura?
- Testicolo ritenuto (criptorchidismo): terapia e complicazioni
- Ipospadia nel bambino e nell’adulto: sintomi, diagnosi e cure
- Ipospadia nel bambino e nell’adulto: terapia chirurgica e post-operatorio
Anatomia umana
Schema del testicolo
1: Lobuli del didimo/setti
2: Tubuli seminiferi contorti
3: Lobuli del didimo/setti
4: Tubuli seminiferi rettilinei
5: Dotti efferenti
6: Rete testis
Nello schema non è presente l’epididimo, una rete contorta, che raccoglie le terminazioni dei dotti efferenti e sfocia in un dotto deferente, un tubulo rettilineo. I testicoli, o didimi, sono di forma ovale e misurano in media 5 centimetri di lunghezza, 3 centimetri circa di larghezza e 3 centimetri circa trasversalmente. Il peso dei testicoli di un adulto è di circa 18-22 grammi l’uno, compreso l’epididimo, che da solo può pesare 4 gr. Il testicolo sinistro è posizionato lievemente più in basso del destro, la ragione di questo fatto è dovuto all’anatomia delle vene genitali, in quanto la vena genitale sinistra si riversa nella vena renale, mentre la destra sfocia nella vena cava inferiore; in ragione della diversa lunghezza, l’elasticità dei condotti venosi permette al testicolo sinistro di discendere più in basso.
La produzione degli spermatozoi non comincia fino alla pubertà, anche se segue il modello della produzione di ormoni riducendosi in età avanzata. Gli spermatozoi vengono prodotti in ogni testicolo in speciali strutture chiamate tubuli seminiferi con l’ausilio e la protezione delle cellule del Sertoli. Questi tubicini sono al centro di ogni testicolo e sono collegati con una serie di condotti che convogliano lo sperma ad altri importanti organi e, alla fine, fuori dal pene, se ciò è richiesto.
In ogni testicolo, vicino ai tubuli seminiferi, ci sono numerose cellule chiamate cellule interstiziali o cellule di Leydig. Esse sono responsabili della produzione dell’ormone sessuale maschile (testosterone) che viene secreto direttamente nei vasi sanguigni circostanti. Al momento della pubertà, la maggior parte dei cambiamenti che avvengono nel ragazzo è prodotta dalla maggior quantità di testosterone che scorre nel suo corpo. Durante l’eccitazione sessuale i testicoli aumentano di grandezza. Il sangue riempie i vasi sanguigni che si trovano in essi causando il loro ingrandimento. Dopo l’eiaculazione essi tornano alle loro normali dimensioni. Subito prima dell’eiaculazione i testicoli vengono tratti molto vicini al corpo. Dopo l’eiaculazione essi ritornano alla loro posizione usuale nello scroto.
Il medesimo avvicinamento dei testicoli al corpo avviene nei momenti di intensa paura, collera o quando l’uomo ha freddo. In questo modo, naturalmente, il corpo protegge questo meccanismo delicato e vulnerabile. I testicoli pendono fuori dal corpo per potere stare alla temperatura leggermente più bassa che è richiesta per la produzione dello sperma. Quando la stagione è molto calda o durante un bagno tiepido essi pendono più in basso del normale, lontano dal corpo e dal suo calore; al contrario, nella stagione fredda, essi si avvicinano al tepore del corpo per mantenere una temperatura ottimale. Se vengono tenuti alla temperatura corporea, i testicoli non sono più in grado di produrre spermatozoi e l’uomo diventa sterile. Quando i muscoli dell’uomo si tendono, per esempio quando egli si prepara a una fuga o a un’aggressione oppure subito prima dell’eiaculazione, un insieme di muscoli posto nello scroto spinge automaticamente i testicoli verso l’alto, questi sono la fascia cremasterica, la fascia spermatica interna e la fascia spermatica esterna.
Leggi anche:
- Idrocele in bambini e adulti: intervento chirurgico e cure naturali
- Come cambia lo sperma negli anni? Quantità, consistenza ed altre caratteristiche
- Glande del pene: funzioni, anatomia ed immagini
- Come cambiano i testicoli e lo scroto con l’età?
- Il pene si accorcia o no con l’età? Come le misure cambiano negli anni
Anatomia microscopica del testicolo
Il testicolo è costituito dalla tunica albuginea e dalle sue dipendenze, da un parenchima costituito dai tubuli seminiferi, e dallo stroma che circonda i tubuli seminiferi e contenente quest’ultimo le cellule di Leydig a funzione endocrina. La tonaca albuginea è la tonaca più intima del testicolo, costituita da tessuto connettivo fibroso denso con fasci di fibre di collagene ad andamento parallelo; è resistente e inestensibile, spessa tra lo 0,5 e 1 mm, e all’esterno continua con l’epiorchio. Negli strati più superficiali troviamo fibrocellule muscolari lisce mentre negli strati più profondi troviamo fibre elastiche. Dalla faccia profonda dell’albuginea, detta tonaca vascolosa perché riccamente vascolarizzata, si dipartono dei setti convergenti verso il mediastino testicolare (o corpo di Highmoro) che si approfondano all’interno del testicolo delimitando circa 300 logge. Ciascuna loggia ha forma piramidale, con la base volta verso la superficie del testicolo e l’apice in corrispondenza del mediastino testicolare (dà passaggio alla rete testis).
Il parenchima, di colorito roseo giallastro, riempie le logge, all’interno delle quali si organizza in lobuli. Ciascun lobulo contiene tubuli seminiferi contorti, le cui estremità si uniscono a formare i tubuli retti che sboccano nella rete testis, posta a livello del mediastino testicolare, una serie di tubuli riccamente anastomizzati. Dalla rete testis si dipartono circa 15-20 condottini efferenti che confluiscono a formare l’epididimo. I tubuli seminiferi contorti sono lunghi da 30 cm a 70 cm e occupano il poco spazio a loro disposizione grazie al loro andamento convoluto.
La parete dei tubuli seminiferi è costituita da epitelio pluriseriato detto epitelio germinativo che poggia su una lamina propria. L’epitelio germinativo comprende accanto alle cellule germinali in diverso stato differenziativo le cellule del Sertoli, che sono cellule di sostegno. Le cellule del Sertoli sono cellule di derivazione mesodermica non spermatogeniche che oltre a sostenere e a nutrire gli spermatozoi svolgono importanti funzioni endocrine. Si estendono per tutto lo spessore dell’epitelio con la base che poggia sulla membrana basale e l’apice verso il lume; l’apice presenta delle infossature entro cui sono contenute le teste degli spermatidi in via di sviluppo. Sono riconoscibili per il nucleo triangolare con nucleolo evidente e cromatina dispersa. Le cellule del Sertoli sono unite da complessi giunzionali, tight junctions, che suddividono l’epitelio germinativo in due compartimenti conosciuti come basale e come luminale. Le cellule del Sertoli mediano quindi gli scambi metabolici tra il compartimento luminale degli spermatidi quello sistemico costituendo una barriera ematotesticolare che isola gli spermatidi dal resto dell’organismo, proteggendoli dal sistema immunitario.
Il citoplasma è acidofilo, con gocciole lipidiche, scarso RER e abbondante REL. Sono talora visibili aggregati proteici noti come corpi di charcot bottcher. Troviamo anche lisosomi primari e secondari. Le cellule del Sertoli mediano la spermatogenesi e la spermiazione, riassorbono i corpi residui tramite fagocitosi. Svolgono anche funzione endocrina: producono ABP (Androgen Binding Protein), sotto lo stimolo dell’FSH ipofisario che concentra il testosterone favorendo la spermatogenesi; secernono inibina che agisce con feedback negativo a livello ipotalamo ipofisario.
Le cellule germinali sono cellule in vario stadio differenziativo. Quelle in stadio precoce di sviluppo si trovano perifericamente mentre quelle negli stadi tardivi prospettano verso il lume. Il processo attraverso il quale gli elementi cellulari passano dalla periferia al lume prende il nome di spermatogenesi. Dura 74 giorni circa e comprende la spermatogoniogenesi (proliferazione per mitosi delle cellule germinali primitive, da cui originano gli spermatociti primari), la spermatocitogenesi (divisione meiotica degli spermatociti primari a formare spermatociti secondari e da questi gli spermatidi) e la spermiogenesi (differenziazione degli spermatidi in spermatozoi maturi, non si hanno fenomeni moltiplicativi). Nello stroma vi sono le cellule di Leydig che producono sotto lo stimolo dell’ormone ipofisario LH o ICSH ormoni androgeni, dei quali il testosterone rappresenta il prototipo.
Leggi anche:
- Castrazione chirurgica in uomo e animali: perché farla e quali effetti determina
- Transilluminazione dello scroto per la diagnosi di idrocele
- Epididimite acuta e cronica: sintomi, cura, quanto dura, guarigione
- Epididimo: anatomia, funzioni e patologie in sintesi
- Orchite: cura, quanto dura, guarigione, rapporti sessuali, contagio
- Riflesso cremasterico del testicolo: accentuato e assente
- Differenza tra castrazione ed evirazione
- Differenza tra castrazione e vasectomia
- Differenza tra castrato ed eunuco
- Differenza tra castrazione chimica e chirurgica
- Prurito a scroto, testicoli e ano: cause e rimedi naturali
- Poliorchidismo: l’uomo nato con tre testicoli [FOTO]
- Posso mettere incinta una donna dopo una vasectomia?
- Dopo una vasectomia si eiacula ancora?
- Vasectomia: dopo quanto avere rapporti e rischio di gravidanza
- La vasectomia è reversibile?
- La vasectomia protegge da HIV ed altre malattie sessualmente trasmissibili?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
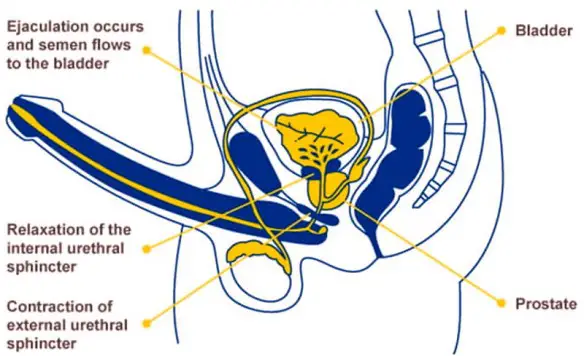 L’eiaculazione retrograda (retrograde ejaculation in inglese) è una patologia in cui lo sperma, durante l’orgasmo maschile, viene eiaculato totalmente o in parte nella vescica urinaria anziché fuoriuscire dal meato uretrale (l’apertura all’apice del glande del pene) tramite l’uretra peniena. L’eiaculazione viene definita “retrograda” proprio perché l’emissione del liquido seminale avviene in direzione contraria a quella fisiologica, non verso l’esterno ma verso la vescica. L’eiaculazione “fisiologica”, invece, viene invece definita “anterograda”, appunto perché il liquido seminale viene espulso verso l’esterno.
L’eiaculazione retrograda (retrograde ejaculation in inglese) è una patologia in cui lo sperma, durante l’orgasmo maschile, viene eiaculato totalmente o in parte nella vescica urinaria anziché fuoriuscire dal meato uretrale (l’apertura all’apice del glande del pene) tramite l’uretra peniena. L’eiaculazione viene definita “retrograda” proprio perché l’emissione del liquido seminale avviene in direzione contraria a quella fisiologica, non verso l’esterno ma verso la vescica. L’eiaculazione “fisiologica”, invece, viene invece definita “anterograda”, appunto perché il liquido seminale viene espulso verso l’esterno.
Differenza tra eiaculazione retrograda e aneiaculazione
L’aneiaculazione è un disturbo diverso dall’eiaculazione retrograda, per approfondire le differenze tra le due patologie, segui questo link: Differenza tra eiaculazione retrograda e aneiaculazione
Leggi anche:
- Differenza tra spermatorrea, eiaculazione, polluzione
- Spermatorrea: la perdita involontaria di sperma senza eccitazione sessuale
- Polluzione notturna maschile e femminile: cos’è e perché avviene
Sintomi e segni
Il paziente prova un orgasmo con le tipiche contrazioni, non dissimile da un orgasmo di un paziente sano, con la differenza che lo sperma non viene emesso all’esterno, oppure fuoriesce dal pene in quantità ridotta rispetto alle quantità medie emesse da un maschio adulto sano (da 2 a 5 ml di sperma). L’eiaculazione retrograda non provoca alcun dolore al paziente.
Cosa accade allo sperma rimasto all’interno del corpo?
Lo sperma, rimasto intrappolato all’interno della vescica, viene espulso insieme all’urina durante le minzioni immediatamente successive alla mancata eiaculazione.
Leggi anche:
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Il punto G femminile: come trovarlo e stimolarlo e quali sono le posizioni sessuali che più lo eccitano
Cause e fattori di rischio
In condizioni di normalità, durante l’emissione di sperma, una serie di meccanismi automatici impedisce al liquido seminale di raggiungere la vescica. L’eiaculazione retrograda è dovuta nella maggioranza dei casi all’impossibilità da parte dell’imbocco della vescica di chiudersi durante l’atto eiaculatorio, e ciò permette il flusso spermatico retrogrado.
La mancata chiusura dell’imbocco della vescica è causata, a sua volta, da traumi fisici a livello vescicale, da patologie o da deficit neurologici, congeniti od acquisiti.
L’eiaculazione retrograda rappresenta un problema che riguarda molti pazienti con diabete: la neuropatia diabetica sembra infatti la maggior responsabile del danneggiamento a carico della connessione nervosa alla vescica.
Tra gli altri fattori causali direttamente implicati nell’eiaculazione retrograda, spiccano anche l’assunzione di alcuni farmaci, le disfunzioni della prostata, deficit del sistema nervoso autonomo, complicanze chirurgiche che interessano prostata e collo vescicale, e l’intervento TURP (acronimo di resezione endoscopica trans uretrale prostatica, il più noto intervento volto al trattamento dell’ipertrofia prostatica).
L’eiaculazione retrograda è stata diagnosticata anche dopo interventi chirurgici mirati, quali elettroresezione endoscopica di adenomi prostatici di natura benigna, adenomiectomia prostatica, chirurgia spinale e degli organi pelvici, chirurgia del retro peritoneo. Le cause più comuni di eiaculazione retrograda sono sinteticamente:
- diabete;
- disfunzioni del sistema nervoso autonomo;
- disfunzioni della prostata;
- complicazioni di operazioni chirurgiche a carico della prostata compiute attraversando l’uretra o di una linfoadenectomia retroperitoneale;
- farmaci, principalmente antipertensivi, antidepressivi e neurolettici, in particolare, i farmaci neurolettici ed antipertensivi aumentano la probabilità di generare questo disturbo.
Diagnosi
Nella maggior parte dei casi, la diagnosi viene confermata se si riscontra un elevato numero di spermatozoi in un campione di urina dopo l’eiaculazione. L’eiaculazione retrograda è indistinguibile dall’aneiaculazione, specie nella sua variante orgasmica, senza un esame delle urine che constati la presenza di spermatozoi nell’urina. E’ importante però ricordare che, in un paziente affetto da azoospermia (nello sperma non sono presenti spermatozoi), l’assenza di spermatozoi nelle urine non esclude con certezza l’eiaculazione retrograda: in simili frangenti, è consigliata la ricerca del fruttosio nell’urina.
Tra le altre strategie diagnostiche, anche l’ecografia prostatica trans rettale potrebbe rappresentare un valido aiuto per l’indagine di eventuali anomalie morfologico-strutturali delle vescicole seminali.
Leggi anche:
- Come fare per avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
Trattamento e complicanze fisiche e psicologiche
L’eiaculazione retrograda, come facilmente intuibile, può risultare in un’evidente causa di sterilità, oltre a determinare danni psicologici non indifferenti nel paziente. Per approfondire continua la lettura con questo articolo: Eiaculazione retrograda: cure e complicanze fisiche e psicologiche
Integratori alimentari efficaci nel migliorare quantità di sperma, erezione e libido maschile e femminile
Qui di seguito trovate una lista completa di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di migliorare la prestazione sessuale sia maschile che femminile a qualsiasi età e trarre maggiore soddisfazione dai rapporti sessuali:
- Integratore completo per aumentare la potenza sessuale: https://amzn.to/3x6fF5m
- Maca peruviana: https://amzn.to/3QKmCCP
- Ossido nitrico: https://amzn.to/3dLQnV3
- Arginina: https://amzn.to/2xbksro
- Ornitina: https://amzn.to/2sjpXj8
- Citrullina: https://amzn.to/3T3nDYd
- ZMA (Zinco/Magnesio/Vitamina B6): https://amzn.to/3zp7W3P
- Damiana: https://amzn.to/3MCflSH
- Catuaba: https://amzn.to/3A6T1wi
- Ginkgo Biloba: https://amzn.to/35gKZBQ
- Ginseng: https://amzn.to/2kkzKRA
- Guaranà: https://amzn.to/2GGOuTH
- Zinco: https://amzn.to/3pzXN0E
- Tribulus Terrestris: http://amzn.to/2nu4kt9
- Muira Puama: https://amzn.to/35pgiuh
- Fieno greco: https://amzn.to/3QAFmVg
- Cordyceps Sinensis: http://amzn.to/2B6TTVK
- Carnitina: https://amzn.to/2x4e5Gy
- Taurina: https://amzn.to/2Tw5R5t
- Vitamine e sali minerali: https://amzn.to/2JdCyNB
- Acido folico: https://amzn.to/2RQSzAa
- Allicina: https://amzn.to/3zp7SRD
- Saw Palmetto: https://amzn.to/2RVEOAm
- Calcio, vitamina D3 e vitamina K : http://amzn.to/2BDGeBE
- Omega 3: http://amzn.to/2AdJXtx
Leggi anche:
- Come avere la più potente erezione della tua vita senza farmaci
- Come cambia lo sperma negli anni? Quantità, consistenza ed altre caratteristiche
- Come cambiano i testicoli e lo scroto con l’età?
- Un uomo può avere un orgasmo senza eiaculare sperma?
- Il pene si accorcia o no con l’età? Come le misure cambiano negli anni
- Sesso ad alta quota: fantasia o realtà?
- Sbagliata l’operazione al pene: 17enne denuncia il chirurgo
- Si fascia i genitali per sembrare donna: pene amputato
- Erezione di pene con protesi peniena [VIDEO] Attenzione: immagini sessualmente esplicite
- Un mese senza guardare porno, ecco com’è andata e cosa ho imparato
- Quali sono le forme di pene più comuni ed in cosa sono facilitate nel rapporto?
- Quali sono le paure sessuali più diffuse tra le donne?
- Quali sono le paure sessuali più diffuse tra gli uomini?
- L’uomo nato con due peni
- Prostata ingrossata ed infiammata: ecco cosa fare per mantenerla in salute
- Erezione: come allenare i muscoli di pene e clitoride con gli esercizi di Kegel
- Se odi i gay, sei omosessuale: gli omofobi sono attratti dai gay
- Julio Iglesias dedica un brano al suo pene: “è il mio alleato, il mio amico fedele”
- Si spoglia, si taglia il pene ed inveisce contro i passanti
- L’auto grande è davvero il prolungamento di un pene piccolo?
- I 10 motivi per cui è stressante avere il pene, che le donne non possono capire
- Muore perché voleva avere un pene più grande
- Da oggi puoi usare la foto del tuo pene come password
- Alla guida con un pene di gomma e urina sintetica
- Sindrome del pene piccolo: quando si può parlare di patologia?
- Lunghezza media pene a 15 anni: quando il pene raggiunge la massima lunghezza possibile?
- Cosa NON devi assolutamente fare prima di un rapporto sessuale
- Com’è fatto uno spermatozoo e quanto è piccolo rispetto al gamete femminile?
- Ipoposia: quando lo sperma è troppo poco. Cause e terapie per aumentare la quantità di eiaculato
- Mappa delle zone erogene femminili: scopri i punti che la fanno impazzire
- Zone erogene femminili: scopri i punti insospettabili che le danno piacere
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- Astenospermia: spermiogramma, spermatozoi deboli e fattori che influenzano la loro motilità
- Storia e psicologia della masturbazione
- Cattivi odori del pene: cause e consigli per neutralizzarli
- Da cosa dipende l’odore dello sperma ed a che serve?
- Le dimensioni del pene contano o no? Le confessioni senza censura delle mie pazienti ed i loro consigli per avere un pene più bello
- L’uomo con il pene più grande del mondo:”Faccio sesso orale da solo e da morto donerò il mio pene a…”
- Esercizi per allungamento del pene (massaggio Jelqing): funzionano? Tecnica e rischi
- Quali sono le differenze tra orgasmo vaginale e clitorideo?
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Si può essere allergici allo sperma?
- Cosa contiene lo sperma?
- Quante calorie contiene lo sperma?
- Ragazza di 15 anni rimane incinta dopo sesso orale
- Lo sperma ingoiato fa bene alla salute
- Vagina: anatomia, funzioni e patologie in sintesi
- Differenza tra vagina e vulva
- Utero: anatomia, funzioni, patologie e sintomi in sintesi
- Apparato genitale femminile: anatomia, funzioni e patologie in sintesi
- La vagina è uguale in tutte le donne?
- Quanto è profonda una vagina?
- Masturbazione maschile: 10 cose che le donne non sanno
- Dieci ragazze raccontano le loro tecniche di masturbazione
- Tecniche di masturbazione femminile: 5 errori da non fare
- “Se ti tocchi diventi cieco”: tutti i falsi miti sulla masturbazione
- Maggio è il mese della masturbazione: tutto sull’orgasmo
- Masturbazione: ecco i 10 effetti sulla salute della donna
- Come bloccare sul nascere il desiderio di masturbarti in 10 passi
- Masturbazione maschile: suggerimenti per raggiungere orgasmi incredibili
- La masturbazione secondo la Bibbia è un peccato?
- USA: in arrivo la prima legge contro la masturbazione
- 13 ragioni per cui ogni donna dovrebbe masturbarsi regolarmente
- Crisi di mezza età maschile: sintomi, quanto dura, depressione
- Crisi di mezza età maschile: come superarla?
- Differenza tra la crisi di mezza età maschile e femminile
- Come confortare vostro marito durante la crisi di mezza età
- Crisi di mezza età maschile: come influisce sul matrimonio e come superarla?
- Differenze tra menopausa ed andropausa: come cambia la sessualità nell’uomo e nella donna
- Andropausa (menopausa maschile): cos’è, a che età, sintomi e cura
- Andropausa precoce: quali sono i sintomi ed i rimedi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

