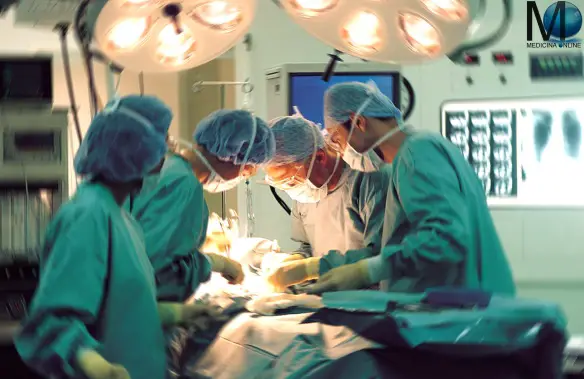
 Il 14 novembre scorso è stato effettuato all’Ospedale Universitario di Siena un intervento di chirurgia robotica cardiaca e toracica in contemporanea per la prima volta in Italia. L’intervento è stato inserito all’interno del programma di cardiochirurgia mininvasiva, coordinato dal dottor Gianfranco Lisi, insieme alla Uoc di Chirurgia toracica, diretta dal professor Piero Paladini.
Il 14 novembre scorso è stato effettuato all’Ospedale Universitario di Siena un intervento di chirurgia robotica cardiaca e toracica in contemporanea per la prima volta in Italia. L’intervento è stato inserito all’interno del programma di cardiochirurgia mininvasiva, coordinato dal dottor Gianfranco Lisi, insieme alla Uoc di Chirurgia toracica, diretta dal professor Piero Paladini.
Il prof. paladini ha spiegato: “Il paziente di 73 anni era affetto da una neoformazione polmonare e un’insufficienza mitralica severa, riscontrata durante gli accertamenti preoperatori per la patologia del polmone. Durante la stessa seduta operatoria è stato quindi risolto il problema cardiaco, con plastica della valvola mitrale, ed è stato asportato un lobo polmonare per l’altra patologia. L’utilizzo dell’approccio chirurgico robot-assistito combinato cardiaco e toracico non è mai stato eseguito prima. L’averlo proposto al nostro paziente consegue ad una consolidata attività robot-assistita in Chirurgia toracica, con oltre 120 procedure eseguite, cui si associa un’innovativa esperienza nella cardiochirurgia robotica, in particolare nella correzione dei vizi valvolari mitralici. Operare in queste condizioni così innovative e stimolanti rappresenta una sinergia di alto livello a elevata specializzazione nella nostra realtà sanitaria regionale e nazionale”.
Gli interventi sono stati eseguiti al termine di una lunga e complessa fase di preparazione. Il paziente ha trascorso le prime 48 ore in Terapia intensiva cardiotoracica, diretta dal dott. Luca Marchetti, ed è stato successivamente trasferito in reparto dove la degenza è proseguita regolarmente senza alcuna complicanza e con un rapido e pieno recupero della funzione cardiaca e respiratoria. Il paziente sta bene ed è orgoglioso di essere stato il primo ad aver subito una operazione così all’avanguardia.
Leggi anche:
- Com’è fatto il cuore, a che serve e come funziona?
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Elettrocardiogramma: posizionamento degli elettrodi dell’ECG
- Semeiotica del cuore: i focolai di auscultazione cardiaca
- Semeiotica del cuore: i 4 toni cardiaci ed i toni aggiunti
- Semeiotica del cuore: i soffi cardiaci sistolici e diastolici
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
- Sarò iperteso per tutta la vita? Dovrò continuare ad assumere il farmaco per sempre?
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Ecocolordoppler cardiaco (ecocardio): funzioni, preparazione, gravidanza
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Non riesco a controllare la pressione arteriosa alta
- Cosa fare in caso di picco di pressione arteriosa elevato?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Qual è la differenza tra arteria e vena?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 L’insonnia e la Sindrome da apnea notturna, possono triplicare il rischio di incidenti stradali durante il giorno, ma non solo: chi riposa male presenta una maggiore prevalenza di malattie cardiovascolari, diabete, depressione e disturbi respiratori.
L’insonnia e la Sindrome da apnea notturna, possono triplicare il rischio di incidenti stradali durante il giorno, ma non solo: chi riposa male presenta una maggiore prevalenza di malattie cardiovascolari, diabete, depressione e disturbi respiratori. Quali sono le differenze tra soluzione ipotonica e soluzione ipertonica in medicina? La differenza principale consiste nella diversa concentrazione di sali presenti nel liquido, rispetto alla concentrazione di sali presenti naturalmente nelle cellule del nostro organismo e nei liquidi fisiologici umani, che è di 0,9%.
Quali sono le differenze tra soluzione ipotonica e soluzione ipertonica in medicina? La differenza principale consiste nella diversa concentrazione di sali presenti nel liquido, rispetto alla concentrazione di sali presenti naturalmente nelle cellule del nostro organismo e nei liquidi fisiologici umani, che è di 0,9%.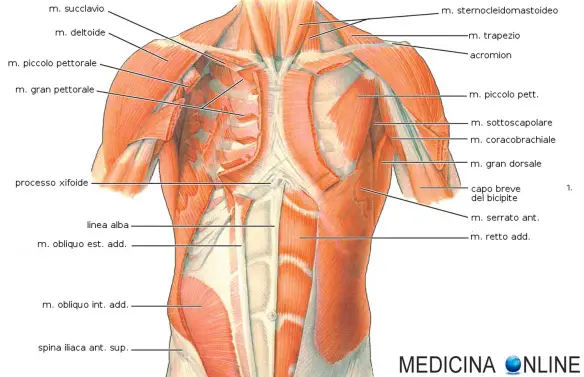 I muscoli del torace hanno le principali funzioni di:
I muscoli del torace hanno le principali funzioni di: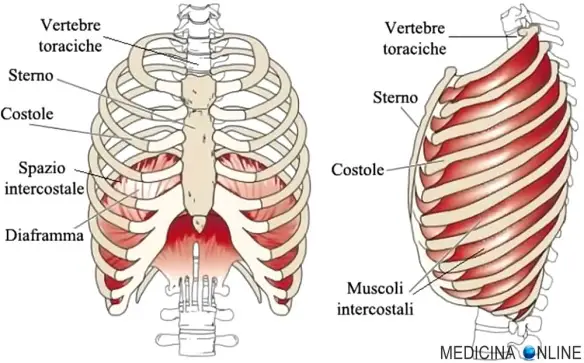
 Anche questo autunno/inverno non tarderà ad arrivare, ma la sua virulenza dipenderà in buona misura dalle condizioni meteorologiche. La stagione scorsa, secondo i dati dell’Osservatorio InfluNet dell’Istituto Superiore di Sanità, erano stati 5.441.000 i casi accertati, con un picco di contagi registrato nell’ultima settimana del 2016. Quest’anno si parla nuovamente di 4-5 milioni di casi di influenza, ai quali vanno sommati gli 8-10 milioni di sindromi parainfluenzali. Quindi saranno dai 12 ai 15 milioni gli italiani costretti a letto dai virus influenzali.
Anche questo autunno/inverno non tarderà ad arrivare, ma la sua virulenza dipenderà in buona misura dalle condizioni meteorologiche. La stagione scorsa, secondo i dati dell’Osservatorio InfluNet dell’Istituto Superiore di Sanità, erano stati 5.441.000 i casi accertati, con un picco di contagi registrato nell’ultima settimana del 2016. Quest’anno si parla nuovamente di 4-5 milioni di casi di influenza, ai quali vanno sommati gli 8-10 milioni di sindromi parainfluenzali. Quindi saranno dai 12 ai 15 milioni gli italiani costretti a letto dai virus influenzali. Il termine “fibrosi polmonare” comprende una serie di malattie in cui avviene una produzione eccessiva di tessuto cicatriziale che si insinua tra gli alveoli che può indurre una fibrosi. Questa può esser provocata ad esempio dall’inalazione di polveri, gas tossici o vapori, ma anche da infezioni, radiazioni o dall’assunzione di determinati farmaci. Tuttavia, ancora oggi causa di una fibrosi polmonare su due è resta sconosciuta (idiopatica): per questo viene denominata fibrosi polmonare idiopatica (abbreviato IPF, dall’inglese idiopathic pulmonary fibrosis). E’ una malattia particolarmente subdola: può essere ignorata per anni. I sintomi si manifestano solo quando ormai i polmoni sono già molto lesionati: si tratta per lo più di tosse secca e dispnea da sforzo.
Il termine “fibrosi polmonare” comprende una serie di malattie in cui avviene una produzione eccessiva di tessuto cicatriziale che si insinua tra gli alveoli che può indurre una fibrosi. Questa può esser provocata ad esempio dall’inalazione di polveri, gas tossici o vapori, ma anche da infezioni, radiazioni o dall’assunzione di determinati farmaci. Tuttavia, ancora oggi causa di una fibrosi polmonare su due è resta sconosciuta (idiopatica): per questo viene denominata fibrosi polmonare idiopatica (abbreviato IPF, dall’inglese idiopathic pulmonary fibrosis). E’ una malattia particolarmente subdola: può essere ignorata per anni. I sintomi si manifestano solo quando ormai i polmoni sono già molto lesionati: si tratta per lo più di tosse secca e dispnea da sforzo.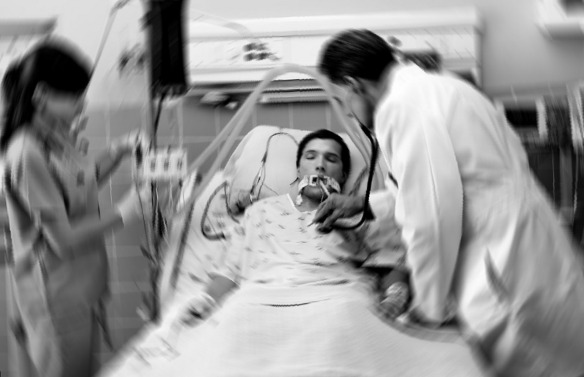 Il processo fibrotico con ispessimento dell’interstizio che si verifica nella
Il processo fibrotico con ispessimento dell’interstizio che si verifica nella  L’inalazione di farmaci e soluzione fisiologica attraverso un apparecchio chiamato aerosol, è una tipica e diffusa terapia per le affezioni alle vie aeree (bronchiti, faringiti, tosse secca e grassa) che colpiscono molto di frequente i bambini ma anche gli adulti. Ma esattamente come si deve effettuare il trattamento, affinché risulti davvero efficace? E gli apparecchi in commercio sono tutti uguali o ci sono differenti modelli? Vediamo di approfondire l’argomento.
L’inalazione di farmaci e soluzione fisiologica attraverso un apparecchio chiamato aerosol, è una tipica e diffusa terapia per le affezioni alle vie aeree (bronchiti, faringiti, tosse secca e grassa) che colpiscono molto di frequente i bambini ma anche gli adulti. Ma esattamente come si deve effettuare il trattamento, affinché risulti davvero efficace? E gli apparecchi in commercio sono tutti uguali o ci sono differenti modelli? Vediamo di approfondire l’argomento.