 La frequenza delle evacuazioni intestinali fra le persona sane varia notevolmente: da tre evacuazioni al giorno a tre alla settimana.
La frequenza delle evacuazioni intestinali fra le persona sane varia notevolmente: da tre evacuazioni al giorno a tre alla settimana.
Di norma le feci vengono espulse senza sforzo, senza fastidio e senza eccessiva tensione addominale.
Per stitichezza o stipsi quindi si intende un numero ridotto di evacuazioni o la difficoltà ad espellere le feci.
Poiché la funzione principale dell’intestino crasso (colon) è quella di riassorbire l’acqua presente al suo interno, un rallentato transito del cibo digerito lungo il colon determina un maggior riassorbimento d’acqua con indurimento delle feci e di conseguenza minor numero di evacuazioni, cioè stitichezza.
Se trascorrono più di tre giorni senza defecare, il contenuto intestinale può indurirsi al punto che una persona non solo ha difficoltà ma ha anche dolore all’espulsione del materiale fecale.
Può essere considerata stipsi anche il forte sforzo necessario ad evacuare nonché la sensazione di svuotamento incompleto del retto (tenesmo).
Esistono molte false convinzioni circa il corretto funzionamento dell’intestino. Una di queste è che si debba evacuare ogni giorno. Un’altra è le scorie alimentari, trattenute più a lungo nel corpo, vengano riassorbite e siano pericolose per la salute, producano malattie o accorcino la vita.
Queste false credenze hanno portato all’eccesivo utilizzo e all’abuso di lassativi o addirittura a procedure meccaniche quali l’irrigazione del colon.
Va sottolineato che l’uso continuo di lassativi stimolanti può causare dipendenza e che sottoporsi frequentemente ad irrigazioni coliche può essere all’origini di serie complicanze.
Anche se può essere estremamente fastidiosa, la stitichezza di per sé non è un problema serio. Comunque, se essa si manifesta improvvisamente, può essere il campanello di allarme e l’unico sintomo di un problema importante quale il cancro del colon-retto.
La stipsi nel tempo può essere all’origine di complicanze come le emorroidi (dovute a sforzo eccessivo) o a ragadi (dovute al passaggio di feci dure che stirano gli sfinteri anali). Ambedue queste situazioni causano sanguinamento anale con emissione di sangue rosso vivo che tinge le feci.
Le ragadi possono essere molto dolorose e a loro volta possono aggravare la stipsi che è alla loro origine.
Le feci dure possono incastrarsi nel canale anale sia nei bambini che nei vecchi e ciò può essere causa di perdita di controllo dell’evacuazione con fuoriuscita di liquidi dal retto che passano attorno all’impatto fecale.
Talvolta uno sforzo eccessivo determina la fuoriuscita dal retto di parete intestinale, chiamata prolasso rettale, ed essa può essere accompagnata da secrezione di muco che macchia la biancheria intima.
Leggi anche:
COS’E’ LA STITICHEZZA ?
Essa consiste nell’avere meno di tre defecazioni alla settimana. Quando questo fatto dura tre o più settimane, viene considerato stitichezza cronica. Circa il 16% degli occidentali adulti, e circa un terzo degli adulti sopra i 60 anni soffrono di stitichezza cronica.I sintomi possono variare da soggetto a soggetto.
I sintomi più caratteristici della stitichezza cronica sono:
- Defecazione forzata (ponzamento).
- Senso di defecazione incompleta (tenesmo).
- Defecazione prolungata.
- Evacuazione con feci dure e/o a palline (caprine).
- Ragadi o lacerazioni della mucosa anale.
- Dolori addominale, rigonfiamento e/o malessere.
CAUSE
La stitichezza cronica è un disturbo comune che annovera numerose cause possibili. In molti casi la causa principale è sconosciuta.
Nella maggior parte dei casi la stipsi è un sintomo, non una malattia.
Come la febbre la stitichezza può essere causata da molte situazioni diverse.
Quasi tutti hanno provato episodi occasionali di stitichezza che si è risolta nel tempo e con qualche accorgimento dietetico.
Le cause più comuni sono::
- Dieta inadeguata. Ricca di grassi animali (carne, latticini e uova), di zuccheri (torte e dolciumi vari), ma povera di fibre (verdura, frutta e cereali integrali), soprattutto povera di fibre insolubili che determinano le normali contrazioni peristaltiche intestinali e così aiutano la massa fecale a progredire nell’intestino e ad essere poì espulsa.
Tutti gli studi nel settore hanno stabilito che una dieta ad alto contenuto di fibre determina un aumento della massa fecale che a sua volta porta a svuotamenti più frequenti e a minor stipsi.
- Sindrome dell’Intestino Irritabile. Questa sindrome è spesso accompagnata da stipsi.
Le eccessive contrazioni o spasmi della muscolatura del colon rallentano il percorso del materiale fecale all’interno del viscere, si ha così anche un aumentato riassorbimento di acqua che causa feci sempre più dure e conseguente stipsi.
La stipsi nell’intestino irritabile è diversa da quella funzionale in quanto è accompagnata da dolore addominale.
- Cattive abitudini comportamentali. Un individuo può diventare stitico se ignora o reprime lo stimolo ad andare di corpo.
Questo succede quando non si vuole utilizzare bagni pubblici per questioni igieniche o per troppa ressa.
Dopo un po’ di tempo lo stimolo non è più percepito e ciò porta a stipsi. I bambini reprimono lo stimolo se impegnati in giochi o per non frequentare toilette non famigliari (a scuola) e ciò porta a essere stitici anche in età adulta.
Numerose ricerche hanno evidenziato che sopprimere lo stimolo alla defecazione può portare ad un rallentamento del transito intestinale e a determinare un rilassamento incompleto dei muscoli del pavimento pelvico, con conseguente spinta all’indietro delle feci.
- Rilassare il pavimento pelvico è fondamentale per favorire una buona evacuazione.
Questo avviene quando si è posizionati bene sulla tazza del water e l’angolo formato fra le gambe ed il busto è inferiore all’angolo retto. La posizione ideale è quella che si ha nei gabinetti cosiddetti “alla turca”. Nelle normali tazze di ceramica purtroppo la posizione è quasi ad angolo retto e quindi non funzionale ad una buona evacuazione. Si può ovviare a ciò acquistando uno speciale sgabello da posizionare davanti al water, che si chiama “squatty potty” (tazza accovacciata), facilmente reperibile in internet, o molto più semplicemente posizionando due grossi libri ai piedi della tazza su cui appoggiare i piedi. Questo consente di appoggiarli piedi più in alto e quindi far sì che gambe e tronco del corpo assumano una posizione ad angolo acuto. In tale posizione il muscolo pubo-rettale si rilassa, il colon sigmoideo si raddrizza e l’evacuazione viene favorita.
- Pseudo-stipsi. E’ la falsa convinzione di un soggetto di essere stitico in quanto (secondo lui) non evacua adeguatamente. Bisogna spiegare a queste persone che non evacuare ogni giorno non è stipsi, a patto che ciò avvenga senza sforzo e con feci morbide. Un’altra situazione è quella in cui il soggetto tenta di evacuare senza riuscirci, ma troppo prematuramente in quanto le feci non hanno ancora raggiunto l’ampolla rettale per essere così espulse.
- Viaggi. La gente spesso diventa stitica durante i viaggi.
Ciò è dovuto ai cambiamenti di vita, degli orari, dell’alimentazione, del tipo di acqua e la difficoltà a trovare una toilette adeguata.
- Gravidanza. La stipsi in gravidanza è frequente ed è dovuta ai cambiamenti ormonali di questo stato.
- Ragadi ed Emorroidi. Sono situazioni che comportano dolore al canale anale e producono uno spasmo dello sfintere anale che può posticipare la defecazione.
- Farmaci. Molti farmaci sono causa di stitichezza. In particolare i farmaci antidolorifici a base di oppioidi, gli antiacidi contenenti alluminio o calcio, gli antispastici, gli antidepressivi, i tranquillanti, il ferro, gli anticonvulsivanti per l’epilessia, quelli usati nel Parkinson, i farmaci per il cuore o per la pressione a base di calcio-antagonisti.
- Disturbi della motilità del colon. In questi casi il tubo digerente del paziente digerisce il cibo più lentamente del normale.
Perciò ci vuole più tempo perché le feci si formino, avanzino lungo l’intestino e quindi vengano espulse.
La maggioranza di questi soggetti sono donne e circa la metà delle persone con stitichezza funzionale hanno questo problema.
- Disfunzione del pavimento pelvico. In questi casi i muscoli responsabili della defecazione (muscoli del pavimento pelvico) non lavorano adeguatamente.
Essi non si rilassano a dovere per consentire alle feci di uscire dal corpo.
In altri casi essi possono non essere sufficientemente contratti da far progredire le feci lungo il colon.
Un soggetto con questi problemi necessita di molto tempo e di notevoli sforzi per riuscire a defecare.
- Abuso di lassativi. Le persone che abitualmente assumono grosse quantità di lassativi stimolanti ne divengono dipendenti e possono aver bisogno di aumentarne progressivamente la dose fino a che l’intestino diventa insensibile e smette di funzionare.
- Disturbi ormonali. Una scarsa funzionalità della tiroide può essere causa di stitichezza.
- Malattie particolari. La sclerodermia, il Lupus, la Sclerosi multipla, il Parkinson e l’ictus possono essere causa di stipsi.
- Perdita di Sali corporei. La disidratazione con perdita di Sali come nel vomito o nella diarrea possono essere alla base di una successiva stipsi.
- Compressione meccanica. Stenosi cicatriziali postoperatorie, infiammazione cronica dei diverticoli, tumori e cancro possono causare delle compressioni dell’intestino e quindi stitichezza.
- Danni nervosi. Traumi o tumori della spina dorsale possono essere causa di stitichezza per lesione dei nervi che comandano la muscolatura responsabile della defecazione.
Leggi anche:
- Trapianto di feci per clostridium difficile, colite e Morbo di Crohn
- Feci chiare, ipocoliche, acoliche significato e terapie
- Quando il sangue esce dall’ano: rettorragia e proctoragia
- Incontinenza feci e gas intestinali: cause, sintomi, rimedi e dieta
- Meteorismo intestinale: cos’è, cause, rimedi, dieta, cibi da evitare
- Defecografia: cos’è, a che serve, come ci si prepara, è dolorosa?
STIPSI NEI BAMBINI
La stitichezza è molto frequente nei bambini e può essere dovuta a tutte le cause descritte sopra. In pochi casi vi può essere un difetto congenito delle terminazioni nervose dell’intestino (morbo di Hirschprung) o una scarsa funzionalità della tiroide che stanno alla base della stipsi.
Nella maggior parte dei casi comunque la stitichezza del bambino è dovuta ad una cattiva educazione comportamentale.
Molti bambini grandicelli affetti da stitichezza hanno fin da piccoli evacuato feci molto dure, questo indipendentemente dalla dieta e dalla educazione all’evacuazione.
In questi casi bisogna essere ancora più rigorosi imponendo una dieta ricca di fibre e perseverare nell’educare rigorosamente allo svuotamento intestinale.
La stipsi può portare dolore al momento della defecazione, causare ragadi anali dolorose e/o sanguinamento che porta il bambino a trattenere le feci, aggravando così la stitichezza.I bambini trattengono le feci anche per altri motivi.
Alcuni si rifiutano di andare in bagno fuori casa.
Stress emotivi come crisi famigliari o difficoltà scolastiche possono spingere a trattenere le feci con conseguente carenza di evacuazione anche per una o due settimane. In questi casi si verificano ostruzioni fecali che non si risolvono spontaneamente.
STIPSI NEGLI ANZIANI
I vecchi soffrono di stipsi molto più dei giovani adulti.
Una dieta inadeguata, la scarsa introduzione di liquidi, lo scarso movimento fisico, molti farmaci e comportamenti errati portano alla stitichezza.
La dieta e le abitudini alimentari hanno un ruolo importante nell’insorgenza della stipsi.
Uno scarso interesse per il cibo, tipico delle persone anziane sole, porta a ingerire cibi poveri di fibre.
Una dentatura inadeguata porta ad ingerire cibi morbidi, molto lavorati, ovviamente poveri di fibre.
I maschi anziani con problemi alla prostata bevono meno acqua per non dover urinare troppo e con difficoltà.
L’acqua e gli altri liquidi aggiungono massa alle feci e le rendono morbide e più facili da espellere.
L’allettamento prolungato, soprattutto nelle case di riposo o per un incidente o per una malattia e la mancanza di esercizio fisico son anch’essi alla base della stipsi.I vecchi assumono molti farmaci per i loro disturbi cronici: antidepressivi, antiacidi a base di alluminio o di calcio, antistaminici, diuretici e anti parkinsoniani.
Tutti posso essere causa di stitichezza.La paura di diventare stitici può portare ad un uso cronico eccessivo di lassativi stimolanti che nel tempo diventano inefficaci e portano all’effettuazione di clisteri che a loro volta contribuiscono alla perdita di una normale funzione intestinale.
QUANDO RIVOLGERSI AL MEDICO
Avvertire il medico di famiglia quando la stitichezza insorge in breve tempo, dura da più di tre settimane, è ostinata e severa, ed è associata a perdita di peso e/o dolori addominali.
Questi sintomi sono da considerare con più attenzione se il paziente ha più di 45 anni.
Una visita specialistica gastroenterologica è sempre consigliabile prima di effettuare indagini invasive e rischiose, quali la colonscopia, la Tac o la Risonanza magnetica.
COME SI CURA
Prima di intraprendere la cura della stipsi bisogna sempre tener presente che la frequenza normale delle defecazioni può variare ampiamente: da tre evacuazioni al giorno a tre alla settimana.
Ciascun individuo deve stabilire cosa è normale per lui per evitare un inutile uso di lassativi che creeranno dipendenza.
Brevi periodi di stipsi sono frequenti anche nelle persone sane e giovani.
Minimi cambiamenti dietetici e delle abitudini di vita possono aiutare a risolvere la stitichezza senza che vi sia la necessità di ricorrere al medico o assumere farmaci.
Questi sono i suggerimenti:
- Assumere maggiori quantità di cibi ad alto contenuto di fibre come cereali integrali, frutta e verdura.
- Trovare il tempo per fare esercizio fisico moderato, come camminare velocemente o andare in bicicletta. Gli esperti raccomandano di effettuare almeno 2+1/2 ore di attività fisica alla settimana (circa una mezz’ora al giorno). Saranno necessari dei particolari esercizi fisici per tonificare i muscoli addominali dopo una gravidanza o quando questi siano troppo lassi.
- Bere molti liquidi (non zuccherati), meglio se durante i pasti. Le donne dovrebbero ingerire almeno 2 litri al giorno, mentre gli uomini almeno tre litri.
- Trovare il tempo di recarsi alla toilette dopo un pasto (meglio se dopo la colazione del mattino o dopo il pranzo), cioè quando è più probabile che avvenga una defecazione a causa dell’aumento delle contrazioni dell’intestino determinate dello riempimento dello stomaco (riflesso gastro-colico).
- Non avere fretta e non essere disturbati.
- Non ignorare o reprimere lo stimolo a defecare.
Se la stitichezza peggiora o non si risolve entro 3 settimane è meglio recarsi da uno specialista Gastroenterologo.
Egli dovrà raccogliere un racconto accurato dei disturbi (anamnesi) ed eseguire una visita completa (esame obiettivo).
Non scordarsi di comunicare al medico se in famiglia vi sono stati casi di cancro del colon-retto o altre importanti malattie.
Prima di andare a fondo sulle cause della stitichezza, il medico dovrebbe prescrivere dei prodotti a base di fibre o blandi lassativi per vedere di risolvere il problema con rimedi semplici.
A seconda dell’età e della storia clinica il Gastroenterologo prescriverà alcune indagini diagnostiche (esami del sangue come l’emocromo, la sideremia, la VES o in alcuni casi la colonscopia).
Se gli esami saranno risultati normali (cioè negativi) la diagnosi sarà di “stitichezza funzionale”, il che significa che non vi sono malattie gravi e conosciute alla base di questo disturbo.
Se la causa della stitichezze è dovuta ad una specifica malattia, la cura dovrà essere indirizzata a risolvere quella specifica causa.
Per esempio, se l’insufficiente funzionamento della tiroide è la causa della stitichezza, si dovrà assumere un ormone della tiroide (Eutirox) come terapia sostitutiva.
Se la causa della stitichezze è dovuta ad una specifica malattia, la cura dovrà essere indirizzata a risolvere quella specifica causa.
Per esempio, se l’insufficiente funzionamento della tiroide è la causa della stitichezza, si dovrà assumere un ormone della tiroide (Eutirox) come terapia sostitutiva.
Nella maggioranza delle persone i lassativi stimolanti debbono essere l’ultima risorsa ed assunti sotto la supervisione del medico.
Il Medico Gastroenterologo è esperto nel capire quando è necessario un lassativo e soprattutto quale tipo è il più idoneo per quella persona.
Esistono infatti numerosi tipi di lassativi che agiscono in maniera diversa nell’intestino.
La cosa più importante è sapere che una cura che funziona deve essere seguita per molto tempo e con costanza.Poiché la stitichezza non insorge in un giorno non ci si deve aspettare che essa si risolva in un giorno.
Il nostro intestino è come un orologio e come tale deve essere trattato.
Cercare di andare in bagno sempre alla stessa ora anche se lo stimolo è assente.
In tal caso è utile provocare lo stimolo con una supposta di glicerina. Non avere fretta e non essere disturbati da pretendenti al bagno.
Leggi anche:
TIPI DI LASSATIVI
- Lassativi formanti massa. Questi debbono essere assunti con molta acqua. Essi sono anche conosciuti come integratori di fibre, ed agiscono trattenendo il contenuto d’acqua nell’intestino.
In tal modo le feci diventano più soffici, con più massa e sono più facili da espellere.
Generalmente questi lassativi possono interferire con l’assorbimento di alcuni farmaci.
E’ pertanto consigliabile di assumere i farmaci almeno a due ore di distanza (prima o dopo) dal lassativo.
Essi possono causare gonfiore e dolore addominale in quanto le fibre vengono digerite dai batteri del colon con produzione di gas.
Molte persone in cui i lassativi formanti massa non fanno effetto lamentano più gonfiore e più dolori addominali.
Questo avviene in quanto la stipsi è abbastanza ostinata, e quindi la massa di feci e fibre progredisce più lentamente e i batteri del colon (microbiota) hanno più tempo per fermentare il contenuto.
- Lassativi stimolanti. Questi agiscono stimolando le contrazioni ritmiche (peristalsi) dei muscoli dell’intestino.
Questi lassativi come il bisacodile, la senna o la cascara agiscono più rapidamente degli altri lassativi proprio per il loro effetto di contrazione sulla muscolatura intestinale. Possono però causare crampi addominali, dare assuefazione e soprattutto contrastare il normale funzionamento dell’intestino.
Se assunti per anni possono determinare una totale immobilità dell’intestino con stitichezza irreversibile.
Pertanto possono essere assunti solo per brevi periodi e mai continuativamente.
- Lassativi osmotici. Essi impediscono ai liquidi presenti nell’intestino di essere riassorbiti e facilitano la loro progressione all’interno di esso, determinando così la sua distensione.
La distensione a sua volta innesca la normale contrattilità dei visceri (peristalsi) e quindi determina una evacuazione in modo naturale.
Questi possono essere usati regolarmente per la cura della stipsi o per la preparazione dell’intestino per la colonscopia (magnesio citrato, latte di magnesia, polietilenglicole).
Questa classe di lassativi è utile negli individui che soffrono di stitichezza da cause sconosciute (idiopatica).In dosi elevate sono anche utili nella inerzia del colon o stipsi atonica.I soggetti diabetici debbono essere accuratamente monitorati per evitare squilibri elettrolitici dovuti a questi prodotti.
- Lassativi ammorbidenti.
Essi inumidiscono le feci e ne prevengono la disidratazione.
Questi (docusato sodico) sono raccomandati dopo un parto o la chirurgia rettale ed in tutti quei casi in cui bisogna evitare al massimo lo sforzo della defecazione. Sono tuttavia poco efficaci nella stipsi severa ed il loro uso prolungato può causare disturbi elettrolitici.
- Lassativi lubrificanti.
Rendono le feci untuose e lubrificate per consentirne un passaggio più agevole nell’intestino. Olii minerali quali la paraffina e la vasellina sono i più usati.
Stimolano la defecazione circa otto ore dopo l’ingestione.
- Lassativi salini. Sono anche questi lassativi osmotici (latte di magnesia, magnesio citrato) che trattengono acqua nel colon per facilitare il passaggio delle feci.
Possono essere usati nella stipsi acuta, se non vi sono segni di occlusione intestinale.
Un loro uso massiccio e prolungato può determinare squilibri elettrolitici soprattutto nei bambini e nelle persone con malattie renali.
- Farmaci con prescrizione medica. Negli ultimi anni la ricerca farmacologica ha compiuto passi da gigante in questo campo.
Sono di recente disponibili in farmacia la prucalopride (Resolor) e la linaclotide (Constella).
Il primo agisce stimolando la peristalsi intestinale, quando questa sia assente o insufficiente e lo si prescrive nelle forme di stitichezza atonica o adinamica.
Il secondo agisce promuovendo la secrezione di acqua e ioni cloro all’interno del colon e lo si prescrive per la stipsi con gonfiore e dolore, come nell’intestino irritabile.Trattandosi di farmaci sicuri ma complessi vanno prescritti dallo specialista Gastroenterologo che saprà consigliarli alla persona giusta nel momento giusto, nella dose corretta e per le indicazioni particolari di ognuno.
I migliori prodotti per la salute dell’apparato digerente
Qui di seguito trovate una lista di prodotti di varie marche per il benessere del vostro apparato digerente, in grado di combattere stipsi, fecalomi, meteorismo, gonfiore addominale, acidità di stomaco, reflusso, cattiva digestione ed alitosi:
Leggi anche:
- Come fare un clistere evacuativo: procedura semplice con enteroclisma
- Fare un clistere evacuativo: procedura semplice con peretta
- Microclisma: cos’è e come si usa in adulti e neonati
- Differenze tra clistere, peretta, enteroclisma, microclisma
- Quando è utile fare un clistere evacuativo?
- Clistere: dopo quanto fa effetto?
- Differenze tra clistere ed enteroclisma
- Sindrome da defecazione ostruita: sintomi, cause e terapie
- Di cosa sono fatte le feci?
- Le feci si formano lo stesso quando si è a digiuno?
- Perché le feci hanno un odore cattivo e sgradevole?
- Quanto pesano le feci prodotte in un giorno?
- Dopo quanto tempo il cibo ingerito viene espulso con le feci?
- Le feci più piccole e più grandi del mondo
- Coprofagia umana e animale: cause, rischi e pericoli di ingerire feci
- Si può produrre energia dalle feci?
- Peristalsi intestinale ed antiperistalsi: caratteristiche e funzioni
- Come mettere facilmente una supposta a neonati, bambini, adulti
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- Feci pastose e maleodoranti: malassorbimento e cattiva digestione
- Com’è fatta una siringa e come si usa correttamente?
- In quali parti del corpo e dove si esegue una iniezione intramuscolare?
- Supposta rettale: vantaggi e svantaggi rispetto ad altre vie di somministrazione
- Si possono tagliare o spezzare le supposte rettali?
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Differenze tra effetto collaterale, effetti indesiderati, reazione avversa, evento avverso
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Frequenza defecazione: quante volte al giorno è normale andare di corpo?
- Fa male trattenere l’urina troppo a lungo? Per quale motivo?
- Coprocoltura feci per salmonella: perché e come si fa
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Quante volte al giorno è normale urinare? Vescica iperattiva e ansia
- Idratazione corretta: quanta acqua bere al giorno e perché è così importante
- Il mio alito odora di feci: cause, quando è pericoloso e rimedi
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Gli alimenti più lassativi: addio stitichezza!
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Che significa prendere un farmaco off label?
- Colonscopia: cos’è, quando si fa, preparazione e rischi
- Colonscopia tradizionale o colonscopia virtuale?
- Sindrome dell’intestino irritabile: cause, sintomi e diagnosi
- Cause di pancia gonfia: alimentazione ed emozioni
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Feci dalla bocca: il vomito fecaloide
- Feci del neonato verdi, gialle, con muco, schiumose: cosa fare?
- Meconio, transizione e svezzamento: feci diverse nel neonato
- Differenza tra feci del neonato allattato al seno o con latte artificiale
- È normale che il mio bambino non emetta feci ogni giorno?
- Differenza tra controindicazioni ed effetti indesiderati
- Differenza tra controindicazione assoluta e relativa con esempi
- Tachipirina, paracetamolo, Efferalgan: posologia, controindicazioni ed effetti collaterali
- Voltaren Emulgel (diclofenac): come usarlo, gravidanza ed effetti collaterali
- Arvenum: terapia di emorroidi e fragilità capillari
- Enterogermina per gonfiore, diarrea e dolori addominali: foglietto illustrativo
- Moment (ibuprofene): posologia, effetti collaterali, gravidanza, prezzo
- Rinazina spray nasale in bambini e adulti: posologia e prezzo
- Differenza tra farmaco originale, generico ed equivalente
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
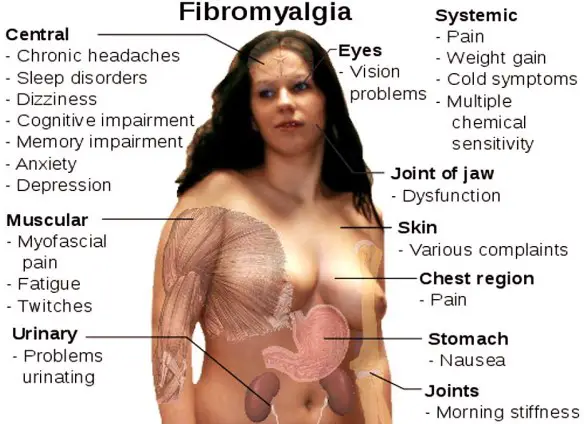 La fibromialgia (detta anche sindrome fibromialgica, FM, o sindrome di Atlante; in inglese “fibromyalgia”) è una sindrome idiopatica Continua a leggere →
La fibromialgia (detta anche sindrome fibromialgica, FM, o sindrome di Atlante; in inglese “fibromyalgia”) è una sindrome idiopatica Continua a leggere →
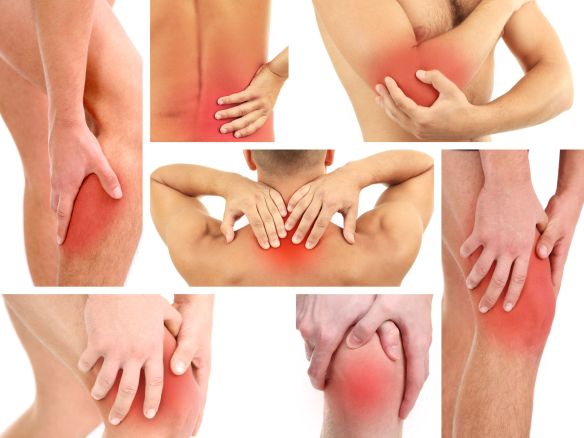 Il dolore articolare è un sintomo molto frequente nella popolazione, che colpisce prevalentemente gli anziani, a causa del processo di usura delle articolazioni, ma che può manifestarsi in qualsiasi fascia d’età. Non è una vera e propria patologia ma riflette un problema a livello delle articolazioni, cioè le giunzioni tra un osso e un altro, che può essere sia di natura patologica che legato a condizioni non patologiche. L’incidenza è uguale sia negli uomini che nelle donne se consideriamo il periodo pre – menopausa in queste ultime, viceversa, prendendo in considerazione le donne in menopausa, si ha un’incidenza tre volte maggiore, con un rapporto donna:uomo di 3:1. Quali sono le articolazioni coinvolte?
Il dolore articolare è un sintomo molto frequente nella popolazione, che colpisce prevalentemente gli anziani, a causa del processo di usura delle articolazioni, ma che può manifestarsi in qualsiasi fascia d’età. Non è una vera e propria patologia ma riflette un problema a livello delle articolazioni, cioè le giunzioni tra un osso e un altro, che può essere sia di natura patologica che legato a condizioni non patologiche. L’incidenza è uguale sia negli uomini che nelle donne se consideriamo il periodo pre – menopausa in queste ultime, viceversa, prendendo in considerazione le donne in menopausa, si ha un’incidenza tre volte maggiore, con un rapporto donna:uomo di 3:1. Quali sono le articolazioni coinvolte?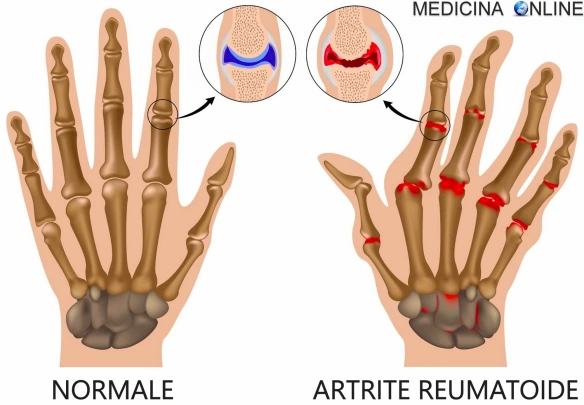 L’artrite reumatoide (abbreviato “AR”; in inglese “rheumatoid arthritis”, da cui l’acronimo “RA”) è una poliartrite infiammatoria cronica, anchilosante e progressiva a patogenesi autoimmunitaria e di eziologia sconosciuta, principalmente a carico delle articolazioni sinoviali. Le articolazioni interessate diventano dolenti, tumefatte e vanno deformandosi con il tempo. Può coinvolgere anche altri organi e apparati come il polmone, le sierose, l’occhio, la cute e i vasi. Si differenzia dall’osteoartrosi perché interessa inizialmente la membrana sinoviale e non la cartilagine, colpisce con meno frequenza e in età più giovane rispetto all’osteoartrosi; sono più colpite le donne (rapporto 3:1). Interessa l’1-2% della popolazione e il numero dei casi aumenta con l’età, infatti è colpito il 5% delle donne oltre i 55 anni. L’esordio si osserva prevalentemente al termine della adolescenza o tra 4º e 5º decennio di vita; un secondo picco si osserva tra i 60 e 70 anni. Una variante precoce dell’AR è costituita dall’artrite reumatoide dell’infanzia.
L’artrite reumatoide (abbreviato “AR”; in inglese “rheumatoid arthritis”, da cui l’acronimo “RA”) è una poliartrite infiammatoria cronica, anchilosante e progressiva a patogenesi autoimmunitaria e di eziologia sconosciuta, principalmente a carico delle articolazioni sinoviali. Le articolazioni interessate diventano dolenti, tumefatte e vanno deformandosi con il tempo. Può coinvolgere anche altri organi e apparati come il polmone, le sierose, l’occhio, la cute e i vasi. Si differenzia dall’osteoartrosi perché interessa inizialmente la membrana sinoviale e non la cartilagine, colpisce con meno frequenza e in età più giovane rispetto all’osteoartrosi; sono più colpite le donne (rapporto 3:1). Interessa l’1-2% della popolazione e il numero dei casi aumenta con l’età, infatti è colpito il 5% delle donne oltre i 55 anni. L’esordio si osserva prevalentemente al termine della adolescenza o tra 4º e 5º decennio di vita; un secondo picco si osserva tra i 60 e 70 anni. Una variante precoce dell’AR è costituita dall’artrite reumatoide dell’infanzia.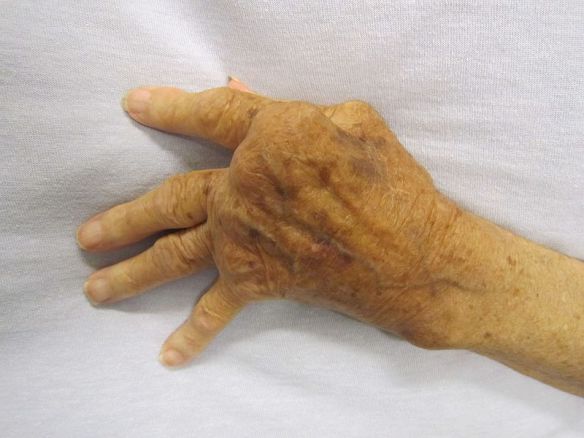
 La frequenza delle evacuazioni intestinali fra le persona sane varia notevolmente: da tre evacuazioni al giorno a tre alla settimana.
La frequenza delle evacuazioni intestinali fra le persona sane varia notevolmente: da tre evacuazioni al giorno a tre alla settimana.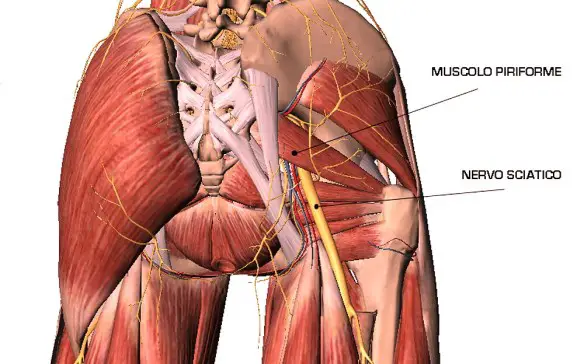 Il muscolo piriforme (musculus piriformis) presenta una forma triangolare. Unisce la superficie interna (o faccia pelvica) dell’osso sacro al femore ed è classificato tra i muscoli esterni dell’anca. E’ un muscolo abbastanza piccolo del corpo umano, ma svolge un ruolo fondamentale nel mantenimento della una postura corretta in ogni momento del giorno. Oltre a concorrere alla stabilizzazione dell’articolazione dell’anca, è principalmente un abduttore dell’anca. La sua azione è massima a 60° di flessione di anca quando perde le sue componenti di rotazione che sono: rotazione esterna prima dei 60°, rotazione interna dopo i 60° di flessione.
Il muscolo piriforme (musculus piriformis) presenta una forma triangolare. Unisce la superficie interna (o faccia pelvica) dell’osso sacro al femore ed è classificato tra i muscoli esterni dell’anca. E’ un muscolo abbastanza piccolo del corpo umano, ma svolge un ruolo fondamentale nel mantenimento della una postura corretta in ogni momento del giorno. Oltre a concorrere alla stabilizzazione dell’articolazione dell’anca, è principalmente un abduttore dell’anca. La sua azione è massima a 60° di flessione di anca quando perde le sue componenti di rotazione che sono: rotazione esterna prima dei 60°, rotazione interna dopo i 60° di flessione. Per distorsione – che è sinonimo di “slogatura” o, più popolarmente, “storta” – intendiamo una lesione a carico di un’articolazione o delle strutture a essa connesse.
Per distorsione – che è sinonimo di “slogatura” o, più popolarmente, “storta” – intendiamo una lesione a carico di un’articolazione o delle strutture a essa connesse.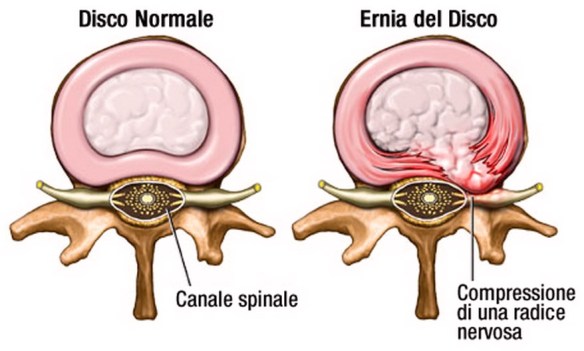 Tra le cause più comuni del mal di schiena e della sciatalgia, c’è senza dubbio l’ernia del disco (o “ernia discale”), per capire il meccanismo dietro questo disturbo bisogna prima farsi una domanda:
Tra le cause più comuni del mal di schiena e della sciatalgia, c’è senza dubbio l’ernia del disco (o “ernia discale”), per capire il meccanismo dietro questo disturbo bisogna prima farsi una domanda: