La sclerosi multipla è una patologia neurodegenerativa caratterizzata dalla perdita di mielina (la sostanza che riveste le fibre nervose della sostanza bianca) in più aree (da cui il nome “multipla”). Il processo di demielinizzazione può determinare danni o perdita della mielina e la formazione di lesioni (placche) che possono evolvere da una fase infiammatoria iniziale a una fase cronica in cui assumono caratteristiche simili a cicatrici da cui deriva il termine “sclerosi“.
Leggi anche: Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
Che cos’è la sclerosi multipla?
La sclerosi multipla insorge in ogni età della vita, ma i soggetti maggiormente colpiti risultano essere quelli tra i 20 e i 40 anni; le donne risultano colpite in numero doppio rispetto agli uomini. La prognosi è molto variabile: la forma più comune è caratterizzata da fasi in cui la patologia si manifesta intervallata da fasi di remissione di diversa durata. Nelle prime fasi della malattia la regressione dei segni risulta pressoché completa, ma con il passare del tempo i sintomi persistono sempre più a lungo dando vita a invalidità progressiva.
Leggi anche: Cervelletto: anatomia esterna ed interna
Quali sono le cause della sclerosi multipla?
Le cause all’origine della sclerosi multipla sono ancora sconosciute. Attualmente si ritiene che la sclerosi multipla sia una malattia autoimmune: alla base della perdita di mielina c’è infatti un’alterazione nella risposta del sistema immunitario che attaccherebbe la mielina come se fosse un agente esterno da combattere (uno dei principali bersagli della risposta immunitaria alterata è la “proteina basica della mielina”, ovvero uno dei costituenti della mielina stessa).
Diversi i fattori che giocano un ruolo di una certa importanza nell’insorgenza della sclerosi multipla, sui quali si sta ancora studiando:
- l’ambiente (i Paesi a clima temperato sono a maggior rischio);
- l’etnia (l’origine caucasica determina una maggiore predisposizione);
- l’esposizione ad agenti infettivi (virus, batteri), soprattutto nei primi anni di vita;
- la predisposizione genetica.
Leggi anche: Demenza senile: cause, sintomi, decorso e cure
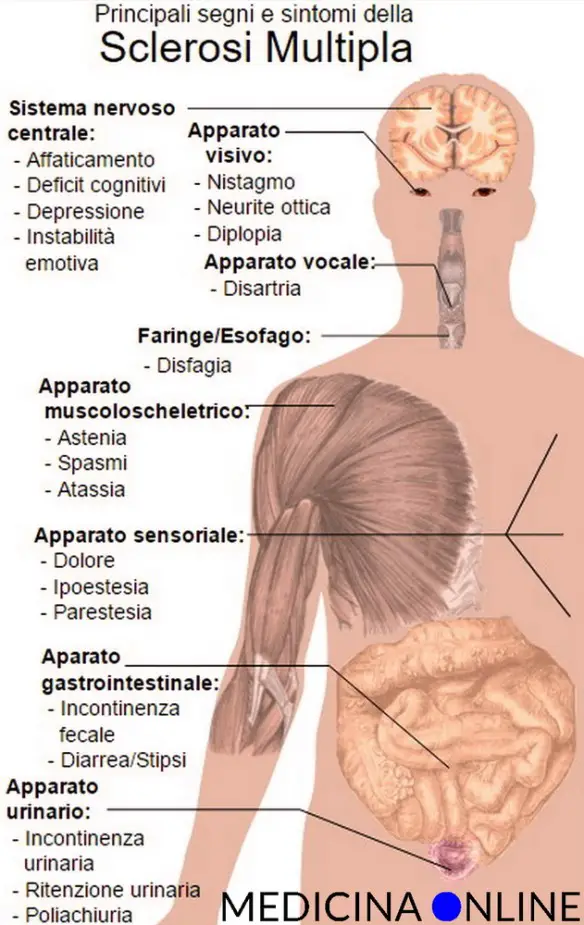
Sintomi e segni
Diversi sono i modi in cui si può presentare la sclerosi multipla. Sebbene i sintomi possano essere diversi da persona a persona, ce ne sono alcuni che risultano più frequenti di altri, in particolare nelle prime fasi della malattia:
- disturbi visivi (calo rapido e significativo della vista; sdoppiamento della vista; movimenti non controllabili dell’occhio);
- disturbi della sensibilità: rilevanti e persistenti formicolii; intorpidimento degli arti; perdita di sensibilità al tatto; difficoltà a percepire il caldo e il freddo;
- fatica e debolezza: difficoltà a svolgere anche le semplici attività quotidiane, perdita di forza muscolare.
Prevenzione
Non essendo ancora note le cause di questa patologia, attualmente non è purtroppo possibile parlare di un percorso di prevenzione.
Leggi anche: Morbo di Parkinson: cause, sintomi, decorso, terapie
Diagnosi
La diagnosi della sclerosi multipla si basa principalmente sull’osservazione dei segni e della sintomatologia riportata dal paziente. Gli esami che possono portare alla diagnosi, sono:
- la risonanza magnetica, che consente di visualizzare le placche demielinizzate;
- l’esame dei potenziali evocati (registrazione dell’attività elettrica cerebrale) permettono di ricercare lesioni ancora latenti, stabilendo così il carattere multifocale delle placche demielinizzate tipico della sclerosi multipla;
- l’esame del liquido cerebrospinale mediante puntura lombare, che può evidenziare la presenza di globuli bianchi e l’aumento delle proteine e degli anticorpi, a testimonianza dell'”attivazione” del sistema immunitario;
- l’esame del sangue, anche per escludere altre patologie.
Fondamentali, per diagnosticare la sclerosi multipla, risultano essere inoltre la storia clinica del paziente e l’esito della visita neurologica.
Terapie
Attualmente purtroppo non esistono farmaci per di trattare definitivamente la malattia. L’utilizzo combinato di alcuni farmaci è in grado però di ridurre l’incidenza e la severità degli attacchi nella maggior parte dei casi:
- corticosteroidi, che abbreviano le ricadute e ne riducono la gravità;
- immunomodulanti e immunosoppressori, che prevengono le ricadute e ritardano la progressione della malattia.
Per massimizzare l’indipendenza del soggetto, ridurre la disabilità e prevenire complicanze secondarie è molto importante anche inserire il paziente all’interno di un percorso riabilitativo (non solo dal punto di vista fisico, ma anche psicologico e sociale).
Leggi anche:
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
- Cervelletto: le lesioni cerebellari più comuni
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- La morte per mancanza di sonno è davvero possibile? Per quanto tempo si può restare svegli?
- Ollie, il “bambino Pinocchio” nato con il cervello nel naso
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Ipotalamo: anatomia, struttura e funzioni
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Patologie di ipotalamo e ipofisi
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisario: fisiologia e ormoni rilasciati
- Epilessia infantile ed in adulti: cause, sintomi, diagnosi, cosa fare
- Epilessia: come riconoscere un attacco e soccorrere un ammalato
- Differenza tra epilessia e convulsioni
- Differenza tra epilessia e sincope
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Coma da emorragia cerebrale: quanto può durare?
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski positivo: quali patologie può indicare?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Babinski ed alluce muto: cosa significa?
- Segno di Hoffman positivo in SLA e sclerosi multipla
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Differenza tra epilessia parziale e generalizzata
- Epilessia: riconoscere in tempo l’arrivo di una crisi e come comportarsi
- Epilessia infantile: come comportarsi col proprio figlio?
- Si può morire di epilessia?
- Tumore al cervello: operato mentre suona la chitarra e canta Yesterday
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

 Il lupus eritematoso sistemico (da cui l’acronimo “LES“, o semplicemente “lupus“; in inglese “systemic lupus erythematosus“, da cui l’acronimo “SLE“) è una patologia del connettivo cronica di natura autoimmune, che può colpire diversi organi e tessuti del corpo. Come accade nelle altre malattie autoimmuni, il sistema immunitario produce autoanticorpi che, invece di proteggere il corpo da virus, batteri e agenti estranei, aggrediscono cellule e componenti del corpo stesso, causando infiammazione e danno tissutale. Il meccanismo patogenetico è un’ipersensibilità di III tipo, caratterizzata dalla formazione di immunocomplessi. Il lupus è una patologia caratterizzata da manifestazioni eritematose cutanee e mucose, sensibilità alla luce del sole e coinvolgimento sistemico di quasi tutti gli organi e apparati come il rene, le articolazioni, il sistema nervoso centrale, le sierose e il sistema emopoietico, dovute a deposito di immunocomplessi e complemento. Colpisce più frequentemente le donne, soprattutto fra i 15 e i 40 anni.
Il lupus eritematoso sistemico (da cui l’acronimo “LES“, o semplicemente “lupus“; in inglese “systemic lupus erythematosus“, da cui l’acronimo “SLE“) è una patologia del connettivo cronica di natura autoimmune, che può colpire diversi organi e tessuti del corpo. Come accade nelle altre malattie autoimmuni, il sistema immunitario produce autoanticorpi che, invece di proteggere il corpo da virus, batteri e agenti estranei, aggrediscono cellule e componenti del corpo stesso, causando infiammazione e danno tissutale. Il meccanismo patogenetico è un’ipersensibilità di III tipo, caratterizzata dalla formazione di immunocomplessi. Il lupus è una patologia caratterizzata da manifestazioni eritematose cutanee e mucose, sensibilità alla luce del sole e coinvolgimento sistemico di quasi tutti gli organi e apparati come il rene, le articolazioni, il sistema nervoso centrale, le sierose e il sistema emopoietico, dovute a deposito di immunocomplessi e complemento. Colpisce più frequentemente le donne, soprattutto fra i 15 e i 40 anni.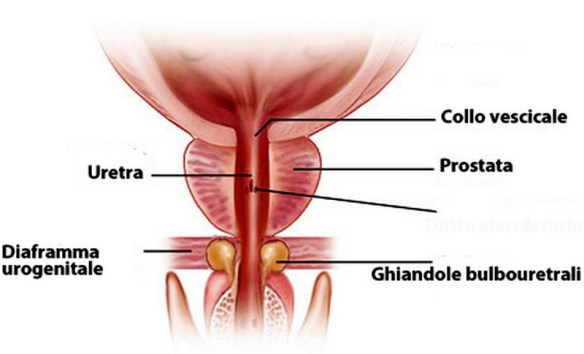 Prima di iniziare a parlare della prostatite, è necessario un piccolo accenno di fisiologia. La prostata è una ghiandola fibromuscolare che appartiene all’apparato urogenitale atta alla produzione del secreto prostatico, un fluido che durante l’eiaculazione, nell’uretra, si mescola con gli spermatozoi prodotti dai testicoli per dare origine al liquido seminale. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano. Nel soggetto normale è piramidale, simile ad una castagna, ma talvolta assume una forma a mezzaluna o in caso di ipertrofia a ciambella.
Prima di iniziare a parlare della prostatite, è necessario un piccolo accenno di fisiologia. La prostata è una ghiandola fibromuscolare che appartiene all’apparato urogenitale atta alla produzione del secreto prostatico, un fluido che durante l’eiaculazione, nell’uretra, si mescola con gli spermatozoi prodotti dai testicoli per dare origine al liquido seminale. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano. Nel soggetto normale è piramidale, simile ad una castagna, ma talvolta assume una forma a mezzaluna o in caso di ipertrofia a ciambella. Nel paziente con malattia di Alzheimer, oltre al trattamento farmacologico, esistono interventi comportamentali, di supporto psicosociale e di training cognitivo che possono aiutare il soggetto. Tali misure sono solitamente integrate in maniera complementare con il trattamento farmacologico, e hanno dimostrato una loro efficacia positiva nella gestione clinica complessiva del paziente.
Nel paziente con malattia di Alzheimer, oltre al trattamento farmacologico, esistono interventi comportamentali, di supporto psicosociale e di training cognitivo che possono aiutare il soggetto. Tali misure sono solitamente integrate in maniera complementare con il trattamento farmacologico, e hanno dimostrato una loro efficacia positiva nella gestione clinica complessiva del paziente. Anche se al momento non esiste una cura efficace, sono state proposte diverse strategie terapeutiche per tentare di influenzare clinicamente il decorso della malattia di Alzheimer; tali strategie puntano a modulare farmacologicamente alcuni dei meccanismi patologici che ne stanno alla base.
Anche se al momento non esiste una cura efficace, sono state proposte diverse strategie terapeutiche per tentare di influenzare clinicamente il decorso della malattia di Alzheimer; tali strategie puntano a modulare farmacologicamente alcuni dei meccanismi patologici che ne stanno alla base.
 Prima della scoperta del farmaco levodopa, trattare i sintomi motori con un intervento chirurgico, era una pratica comune, ma dal momento che venne introdotta la terapia farmacologica il numero degli interventi diminuì. Gli studi degli ultimi decenni hanno portato a grandi miglioramenti nelle tecniche chirurgiche, con la conseguenza che la chirurgia è nuovamente utilizzata nelle persone sofferenti la malattia di Parkinson e per le quali la terapia farmacologica non è più sufficiente.
Prima della scoperta del farmaco levodopa, trattare i sintomi motori con un intervento chirurgico, era una pratica comune, ma dal momento che venne introdotta la terapia farmacologica il numero degli interventi diminuì. Gli studi degli ultimi decenni hanno portato a grandi miglioramenti nelle tecniche chirurgiche, con la conseguenza che la chirurgia è nuovamente utilizzata nelle persone sofferenti la malattia di Parkinson e per le quali la terapia farmacologica non è più sufficiente. I problemi di linguaggio e di mobilità del paziente con morbo di Parkinson, seppur irreversibili, possono comunque parzialmente migliorare grazie ad un adeguato progetto riabilitativo. L’esercizio fisico regolare, specialmente con la fisioterapia, può essere utile per mantenere e migliorare la mobilità, la flessibilità, la forza, l’andatura e la qualità della vita. Inoltre, quando un programma di esercizio viene svolto sotto la supervisione di un fisioterapista, si possono riscontrare maggiori miglioramenti sia nella mobilità, che nelle funzioni mentali ed emotive, che nelle attività quotidiane della vita.
I problemi di linguaggio e di mobilità del paziente con morbo di Parkinson, seppur irreversibili, possono comunque parzialmente migliorare grazie ad un adeguato progetto riabilitativo. L’esercizio fisico regolare, specialmente con la fisioterapia, può essere utile per mantenere e migliorare la mobilità, la flessibilità, la forza, l’andatura e la qualità della vita. Inoltre, quando un programma di esercizio viene svolto sotto la supervisione di un fisioterapista, si possono riscontrare maggiori miglioramenti sia nella mobilità, che nelle funzioni mentali ed emotive, che nelle attività quotidiane della vita.