 I polifenoli costituiscono un gruppo di oltre 5000 molecole di vario tipo, organiche naturali, seminaturali o sintetiche, molto diffuse nel Continua a leggere
I polifenoli costituiscono un gruppo di oltre 5000 molecole di vario tipo, organiche naturali, seminaturali o sintetiche, molto diffuse nel Continua a leggere
Archivi tag: trombo
Coagulazione intravascolare disseminata (CID): cause e terapie
 La coagulazione intravascolare disseminata (CID) o coagulazione vascolare disseminata è una gravissima sindrome clinica caratterizzata dalla presenza disseminata di numerosi trombi, i quali rappresentano il prodotto finale della coagulazione del sangue al Continua a leggere
La coagulazione intravascolare disseminata (CID) o coagulazione vascolare disseminata è una gravissima sindrome clinica caratterizzata dalla presenza disseminata di numerosi trombi, i quali rappresentano il prodotto finale della coagulazione del sangue al Continua a leggere
Integratore di Omega 3: a cosa serve, benefici, controindicazioni
 Gli omega 3 sono acidi grassi polinsaturi essenziali, molto utili per prevenire e curare le malattie cardiovascolari e alcune malattie infiammatorie. Sono noti soprattutto per la loro presenza nelle membrane delle cellule umane e per il mantenimento della loro integrità. Il meccanismo d’azione degli acidi grassi essenziali si fonda sulla loro capacità di trasformarsi in Eicosanoidi (Leucotrieni, Prostaglandine, Prostaciclina e Trombossani) sostanze biologicamente attive ad azione antinfiammatoria.
Gli omega 3 sono acidi grassi polinsaturi essenziali, molto utili per prevenire e curare le malattie cardiovascolari e alcune malattie infiammatorie. Sono noti soprattutto per la loro presenza nelle membrane delle cellule umane e per il mantenimento della loro integrità. Il meccanismo d’azione degli acidi grassi essenziali si fonda sulla loro capacità di trasformarsi in Eicosanoidi (Leucotrieni, Prostaglandine, Prostaciclina e Trombossani) sostanze biologicamente attive ad azione antinfiammatoria.
I tre omega 3
I principali acidi grassi omega 3 sono l’acido α-linolenico, di origine vegetale, importante per la crescita cellulare, e gli acidi grassieicosapentaenoico (EPA), che possiede proprietà anticoagulanti, e docosaenoico (DHA), che influenza positivamente il funzionamento del cervello, della retina e delle gonadi. Questi grassi acidi insaturi sono definiti “essenziali” in quanto non sono sintetizzabili dall’organismo e come tali devono essere introdotti necessariamente mediante l’alimentazione. A livello delle mucose intestinali sono molto importanti per la protezione locale e generale del corpo per l’opera di assorbimento delle sostanze tossiche. Molto rilevante la loro azione nei meccanismi immunitari e di modulazione nella reazione infiammatoria come i mediatori chimici (aspirina e FANS).
Cibi ricchi di omega 3
Tra i cibi che contengono le più alte concentrazioni di omega 3 vi sono: i pesci grassi come acciughe, merluzzo, salmone atlantico, tonno, sgombro ed altri tipi di pesce azzurro e di piccola taglia, negli oli di pesce poi anche in semi di lino, di chia, di canapa, nell’olio di lino, nelle noci, alghe ed in altri legumi e vegetali a foglia verde. Va però ricordato che la cottura dei prodotti ittici modifica notevolmente il contenuto degli acidi grassi a sfavore degli omega-3, questo è il caso soprattutto della frittura.
Integratore di omega 3
Nel caso frequente in cui la vostra alimentazione non sia sufficientemente ricca degli alimenti appena elencati, un ottima idea è quella di ricorrere ad un integratore alimentare specifico, molto utile dal momento che la carenza di acidi grassi essenziali può comportare la comparsa di disturbi come: arresto della crescita, ansia, maggior rischio di stati infiammatori, depressione ed aumento del rischio delle malattie cardiovascolari (ictus ed infarto). Il miglior integratore alimentare di Omega 3, scelto e consigliato dal nostro Staff di esperti, è questo: http://amzn.to/2AdJXtx
Omega 3: tutti i benefici
Omega 3 benefici: cuore
Una delle qualità più famose e di maggior dominio pubblico riguardo gli omega 3 sono le sue qualità di protezione cardiovascolare:
- riducono i trigliceridi;
- riducono la possibilità di coaguli;
- regolano la pressione;
- abbassano il rischio di infarto o ictus.
Gli omega 3, inoltre, abbassano nettamente l’accumulo di colesterolo nel sangue, spesso molto problematico per moltissime persone: gli omega 3 stimolano il corpo alla produzione della leptina, che da una parte reprime un po’ di appetito e dall’altra ha un’azione benefica sul metabolismo che, stimolato, favorisce la digestione ed evita l’accumularsi del colesterolo, uno dei peggiori nemici di cuore e cervello.
Omega 3 benefici per il cervello: concentrazione e memoria
Molti studi hanno dimostrato che vi sono legami tra omega 3 e benefici al cervello, in particolare sul miglioramento di memoria. Alcune ricerche hanno anche dimostrato che gli alti livelli di omega 3 rallentano molto il restringimento del cervello, solitamente associato all’invecchiamento. Inoltre, altri studi hanno evidenziato come gli omega 3 possano diminuire il rischio di Alzheimer dato che contribuiscono a preservare la funzione cognitiva del cervello. Infine, secondo uno studio condotto dai ricercatori dell’Università di Uppsala, omega 3 e omega 6 sono da considerarsi tra le sostanze chiave che hanno portato allo sviluppo dell’intelligenza umana.
Omega 3 benefici: salute sessuale
Secondo Brian Clement, dell’Hippocrates Health Institute di West Palm Beach e co-autore, del libro “7 Keys to Lifelong Sexual Vitality”, i cibi ricchi di omega 3 contribuiscono a migliorare le funzioni sessuali sia maschili che femminili: negli uomini garantiscono una migliore funzione erettile, nelle donne un maggior afflusso di sangue all’apparato genitale.
Omega 3 benefici: colite e Morbo di Chron
Uno studio condotto dall’Issfal ha evidenziato i benefici dell’omega 3 sia in disturbi molto comuni di tipo gastrointestinale come la colite e sia contro malattie più rare come il Morbo di Crohn, malattia autoimmune e infiammatoria cronica dell’intestino che può colpire qualsiasi parte del tratto gastrointestinale, dalla bocca all’ano, provocando spiacevoli sintomi.
Omega 3 benefici per gli sportivi
Gli Omega 3 aiutano il nostro corpo ad affrontare molto meglio lo sforzo fisico da sport: essi forniscono più energia, miglior resistenza e la capacità di ottenere performance notevolmente migliori, in particolare in sport atletici come il ciclismo e il bodybuilding, sia attraverso la dieta a base di pesce che con l’integrazione. Grazie alle caratteristiche antinfiammatorie degli Omega 3, gli atleti beneficiano positivamente, infatti, della cosiddetta riduzione del DOMS ovvero quel dolore muscolare che si presenta post esercizio, e che conoscono sia chi pratica sport a livello non professionale che agonistico. Inoltre, con i suoi nutrienti, gli Omega 3 aiutano gli stessi nella riparazione dei tessuti, che si sfaldano a causa dello sforzo fisico durante i vari allenamenti.
Obesità e dimagrimento
Gli Omega 3 sono anche altamente benefici nel supportare chi sta affrontando un dimagrimento perchè affetto da obesità: questi acidi grassi, infatti, sono in grado di liberare l’ormone colecistochinina, che ci conferisce il senso di sazietà dopo il pasto. Il DHA, in particolare, risulta utile nel trattamento dell’obesità e di tutto ciò che è collegato alla malattia. Inoltre, oltre a regolare l’appetito provocando un maggior senso di sazietà, gli Omega 3 possono contenere l’aumento delle cellule adipose favorendo, invece, l’ossidazione degli acidi grassi e, così, il loro consumo.
Omega 3 benefici: occhi e vista, la degenerazione maculare
L’avanzare dell’età, tra i tanti danni che provoca, riduce sensibilmente anche la nostra vista, che cala con il tempo. In particolare, gli Omega 3 incidono positivamente sulla degenerazione maculare, una patologia che riduce la visione centrale. Studi hanno evidenziato come l’assunzione dell’olio di pesce abbia aiutato i pazienti a ridurre del 42% le possibilità d’incorrere nella degenerazione maculare. Questo è possibile perché, tra le altre cose, gli Omega 3 sono in grado di conservare la fluidità delle membrane delle cellule apportando elasticità alle pareti arteriose.
Omega 3 benefici: articolazioni
Dato che l’infiammazione è tipica in casi di problemi alle articolazioni, gli omega 3, che sono anti-infiammatori, possono essere un’ottima risposta. Numerose ricerche hanno dimostrato che gli omega 3 hanno la capacità diprevenire o rallentare la progressione dell’osteoartrosi . Il tutto perché questi acidi grassi hanno la capacità di ridurre la degradazione del collagene nelle cartilagini , segno lampante di una precoce osteoartrite.
Omega 3 benefici: pelle ed acne
Omega 3 ed omega 6 risiedono nelle membrane cellulari dell’epidermide rendendole meno rigide, quindi fanno sì che gli scambi metabolici avvengano più velocemente. Tutto ciò permette che la pelle rimanga più giovane e sana e ne prevengono la secchezza. Gli eschimesi, il popolo che probabilmente consuma più omega 3 di chiunque altro al mondo mantengono una pelle sana e forte nonostante convivano con il freddo polare e temperature rigidissime, e questo solamente perché mangiano tanto pesce grasso! Inoltre, gli omega 3 sono un sollievo anche per l’acne , infiammazione della pelle in grande aumento negli ultimi anni, e non più solo su adolescenti.
Omega 3 benefici: capelli e unghie
Gli omega 3 sono anche un ottimo rimedio la secchezza della cute e, quindi, del cuoio capelluto: essi idratano a fondo l’area e aiutano a prevenire la caduta dei capelli. Gli acidi grassi Omega 3 contribuiscono, infatti, al nutrimento del capello arricchendo i cheratinociti che sono i responsabili della struttura di capelli e unghie.
Il miglior integratore di omega 3
Il miglior integratore alimentare di Omega 3, scelto e consigliato dal nostro Staff di esperti, è questo: http://amzn.to/2AdJXtx
Altri integratori utili per il vostro benessere psico-fisico, sono i seguenti:
- Integratore completo di vitamine e sali minerali: http://amzn.to/2iXrBW4
- Acido alfa-lipoico: http://amzn.to/2mOkz3W
- Estratto di radice di Maca peruviana: http://amzn.to/2AVOn7P
- Ginkgo Biloba: http://amzn.to/2j0EdvE
- Allicina: http://amzn.to/2EVp1oP
- Ginseng coreano: http://amzn.to/2iZiZP1
- Guaranà: http://amzn.to/2AXfXl9
- Acido folico: http://amzn.to/2ycaCRA
- Beta carotene: http://amzn.to/2FQymQ0
- Magnesio in compresse: http://amzn.to/2BACd29
- Magnesio in polvere: http://amzn.to/2BKKYJm
- Integratore completo per aumentare memoria e concentrazione: http://amzn.to/2BmRMxE
- Integratore abbronzante completo: http://amzn.to/2AXxtS5
- Aminoacidi ramificati BCAA 2:1:1 http://amzn.to/2AqyQst
- Aminoacidi ramificati BCAA 4:1:1 http://amzn.to/2AriEXL
- Aminoacidi ramificati BCAA 8:1:1 http://amzn.to/2CUdzdp
- Aminoacidi ramificati BCAA 12:1:1 http://amzn.to/2AqD0At
Leggi anche:
- Differenza tra omega 3, omega 6 ed omega 9: quale integratore scegliere?
- La classifica dei dieci alimenti che contengono più omega 3
- Beta Carotene: integratore per l’abbronzatura e controindicazioni
- Magnesio: proprietà curative, a cosa serve e controindicazioni
- Acido folico (vitamina B9): a cosa serve, in quali alimenti trovarlo e perché è importante prima e durante la gravidanza
- Integratore di Ossido Nitrico per erezioni potenti e durature
- Quali aminoacidi ramificati BCAA assumere: 2:1:1, 4:1:1 o 8:1:1?
- Integratore di acido alfa lipoico: a che serve e qual è il dosaggio?
- Differenze tra acido alfa lipoico ed acido linoleico coniugato
- Glucomannano: l’integratore che nel tuo stomaco aumenta di 100 volte il proprio volume, ti sazia e ti impedisce di mangiare troppo
- Melatonina 1 e 2mg per insonnia: quando assumerla e controindicazioni
- Integratore di zinco: proprietà sessuali e sintomi della sua carenza
- La stevia ti aiuta a smettere di fumare sigarette: come assumerla
- Hai voglia di un cibo in particolare? E’ il tuo corpo che ti rivela le carenze nutrizionali che hai
- I tuoi capelli rivelano la tua salute: ecco come leggere i segnali che ti inviano
- Le tue unghie dicono molto sulla tua salute: ecco come leggerle
- Vitamina A (retinolo): a cosa serve, cosa provoca la sua carenza e quali alimenti ne sono ricchi?
- Vitamina K: perché è importante per i neonati
- Quali sono i cibi con più vitamina C, vitamina E, magnesio e beta carotene?
- Il potere degli antiossidanti: le vitamine A ed E contrastano l’invecchiamento della pelle
- A che serve la vitamina B12? L’importanza in gravidanza e allattamento
- Assumi abbastanza vitamina D? I sintomi che indicano la sua carenza e i cibi che ne contengono in abbondanza
- Aumentare il ferro in modo naturale, specie in gravidanza
- Differenza tra grassi animali e vegetali
- Differenza tra grassi ed oli con esempi
- Differenza grassi saturi, monoinsaturi e polinsaturi
- Ma perchè non riesco a dimagrire? I nove errori tipici di chi è a dieta
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Trucchi per dimagrire in fretta: il mentolo
- Bere l’acqua fa dimagrire?
- Quante calorie ha il pane? Bianco o integrale: per dimagrire quale scegliere?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenza tra sindrome coronarica acuta ed infarto
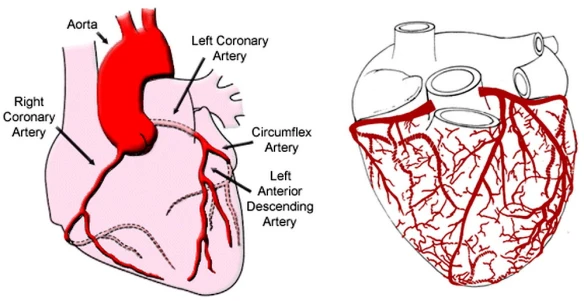 Infarto
Infarto
L’infarto è un danno permanente a un tessuto causato da un’ischemia prolungata, cioè dalla diminuzione – parziale o totale – dell’apporto di sangue ad una regione di un organo o a un tessuto causata da un problema cardio-circolatorio di varia natura, ad esempio una stenosi (restringimento) di un vaso o la sua occlusione, determinata da un elemento ostruttivo come può essere un embolo. Pur esistendo vari tipi di infarto, quello più comune è l’infarto a carico del miocardio, provocato dall’occlusione di un’arteria coronaria e dalla conseguente ipossia che colpisce la regione irrorata dal vaso ostruito e conseguenze necrosi (morte) del tessuto miocardico che, essendo così importante per assicurare la sopravvivenza, può portare al decesso del soggetto anche in tempi brevi, a meno che non venga presto ristabilito il corretto flusso coronarico. L’infarto del miocardio può manifestarsi in maniera silente, senza quindi causare particolari sintomi macroscopici, oppure in maniera estremamente devastante in tempi brevissimi, causando sintomi intensi e dolorosi. L’insieme di tutti questi sintomi sono descritti dalla sindrome coronarica acuta.
Sindrome coronarica acuta
La sindrome coronarica acuta o SCA (in inglese Acute Coronary Syndrome o ACS, è una definizione che riunisce i diversi segni e sintomi clinici caratteristici della cardiopatia ischemica determinata da interruzione parziale o totale del flusso di sangue coronarico. Il sintomo principale che unisce tale manifestazioni è la “precordialgia” cioè il dolore precordiale (sito a sterno e zone limitofre), presente nella quasi totalità delle persone che si recano nei Pronto Soccorso nel sospetto di una patologia cardiovascolare. Tale sintomo è spesso irradiato al braccio sinistro, alla mandibola ed associato a sintomi neurovegetativi quali malessere generale, ansia, nausea, vomito e svenimento.
La causa principale del manifestarsi dei sintomi descritti dalla SCA è l’interruzione totale o parziale del flusso ematico a livello delle coronarie, quasi sempre da ostruzione acuta (da embolo ad esempio) che porta ad angina pectoris o ad infarto del miocardio. La sindrome coronarica acuta comporta tre principali quadri clinici:
- Infarto miocardico acuto, con sopraslivellamento del tratto ST (STEMI = ST elevation myocardial infarction), una volta definito infarto subepicardico.
- Infarto miocardico acuto con aumento delle troponine I e T, ma senza sopraslivellamento del tratto ST (NSTEMI = Non-ST elevation myocardial infarction), una volta definito infarto subendocardico.
- Angina pectoris senza aumento delle troponine I e T o Angina instabile.
Tutte queste condizioni sono determinate e favorite, sia direttamente che indirettamente, da vari fattori di rischio, come: ipertensione arteriosa, diabete mellito, ipercolesterolemia, ipertrigliceridemia, fumo di sigaretta, sovrappeso, obesità, stress, sesso maschile, uso di droghe ed età avanzata.
Differenza tra sindrome coronarica acuta ed infarto
Da quanto detto dovrebbe essere chiara la differenza tra infarto del miocardio e sindrome coronarica acuta: l’infarto, in quanto caratterizzato da interruzione del flusso ematico coronarico, si manifesta con un insieme di sintomi che nel complesso prendono il nome di sindrome coronarica acuta. Ricordiamo al lettore che il termine “sindrome” indica proprio un insieme di sintomi e segni clinici che costituiscono le manifestazioni cliniche di una o più malattie, indipendentemente dall’eziologia (cioè la causa) che le contraddistingue. Un infarto, a prescindere dalla causa che l’ha determinato, porta alla sintomatologia descritta dalla sindrome coronarica acuta.
Leggi anche:
- Differenza tra infarto ed angina
- Differenza tra angina stabile ed instabile
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Differenza tra infarto ed ischemia
- Differenza tra coronarografia ed angiografia
- Differenza tra coronarografia ed angioplastica
- Differenza tra coronarografia e scintigrafia
- Differenza tra cateterismo cardiaco e coronarografia
- Differenza tra cuore destro e sinistro
- Differenza tra cuore e miocardio
- Differenza tra miocardio, endocardio, pericardio ed epicardio
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
- Differenza tra aterosclerosi e arteriosclerosi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Differenza tra acidosi ed alcalosi, metabolica e respiratoria
- Differenza tra bypass ed angioplastica con stent: vantaggi e svantaggi
- Differenza tra miocardio comune (di lavoro) e specifico (di conduzione)
- Viaggio dell’impulso cardiaco all’interno del cuore
- Differenza tra pacemaker e bypass
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Infarto, ischemia, necrosi, aterosclerosi, trombo, embolo, ictus, miocardio… Facciamo chiarezza
 Facciamo oggi chiarezza su molti termini che si sentono spesso in campo medico, ma che spesso vengono confusi tra loro dai “non addetti ai lavori”.
Facciamo oggi chiarezza su molti termini che si sentono spesso in campo medico, ma che spesso vengono confusi tra loro dai “non addetti ai lavori”.
Che significa “infarto”?
Cominciamo con lo spiegare che la parola “infarto” significa necrosi tissutale (cioè morte delle cellule che compongono un dato tessuto) causata da ischemia (cioè diminuzione o assenza del flusso di sangue in quel tessuto). La diminuzione o assenza del flusso sanguigno è a sua volta causata da vari fattori, molto spesso da aterosclerosi (cioè ostruzione del vaso sanguigno da parte di placche lipidiche) o da trombosi (ostruzione causata da trombo) o da un’embolia (ostruzione da embolo). Ricapitolando: l’ostruzione di un vaso sanguigno provoca il mancato afflusso di sangue ad un tessuto (ischemia) ed esso, se non viene ripristinato al più presto il flusso, andrà incontro a necrosi – cioè morirà – dal momento che le cellule che lo compongono sono rimaste senza sangue (e quindi senza ossigeno e nutrimento) troppo a lungo. La morte di un tessuto è tanto più grave quanto questo tessuto è importante per la sopravvivenza dell’organismo. L’evento appena descritto prende il nome di infarto. Dire “infarto” e dire “infarto del miocardio”, pur se usati spesso come sinonimi, non sono però la stessa cosa: è necessario chiarire che l’infarto del miocardio è una data tipologia di infarto.
Vari tipi di infarto
A seconda del tessuto che rimane privo del necessario afflusso sanguigno, l’infarto ha gravità diversa e prende un nome diverso. Se ad esempio è il tessuto intestinale ad andare incontro a necrosi, allora si parla di infarto intestinale; se invece vi è necrosi di tessuto cerebrale, si parlerà di infarto cerebrale. Quando ad essere ostruiti sono uno o più rami dell’arteria polmonare, si parlerà di infarto polmonare. Questi tre tipi di infarto sono tra i più diffusi, ma abbiamo dimenticato il più frequente, essendo la prima causa di morte tra le regioni industrializzate del pianeta, cioè…
L’infarto del miocardio
Si parla di infarto del miocardio quando il tessuto interessato da ischemia e necrosi è il miocardio. Cos’è il miocardio? E’ il muscolo cardiaco che in questo momento permette al vostro sangue di circolare nel vostro corpo, dal momento che – con la sua attivazione sincrona atrio/ventricolo – imprime al torrente circolatorio polmonare e sistemico la pressione adeguata per raggiungere ognuna delle miliardi di cellule che compongono il vostro organismo. Il cuore è un muscolo, ricordiamocelo!
Quando comunemente si usa la parola “infarto”, è praticamente ovvio che ci stiamo riferendo all’infarto del miocardio. Perché ciò avviene? Semplice: l’infarto del miocardio è l’infarto più diffuso, quindi ormai, nell’uso comune, “infarto” ed “infarto del miocardio” sono praticamente dei sinonimi.
Ictus cerebrale
Con “ictus” si identifica una scarsa perfusione sanguigna (ischemia) al cervello, che provoca rapidamente la morte (necrosi) delle cellule cerebrali. Se la mancata perfusione sanguigna dura a lungo, il cervello non riceve più ossigeno e nutrienti per troppo tempo e questo può provocare danni permanenti al cervello, fino anche alla morte del paziente. I sintomi sono principalmente un forte dolore alla testa (in alcuni casi descritto dai pazienti come una “pugnalata sul cranio”), senso di malessere generale e perdita di coscienza. Esistono due tipi di ictus cerebrale:
- Ischemico: è il più frequente, causato da una trombosi che impedisce la corretta circolazione sanguigna nel cervello.
- Emorragico: meno frequente, causato da un’emorragia cerebrale determinata dalla rottura di un vaso sanguigno, spesso un aneurisma.
Leggi anche:
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra trombo e placca aterosclerotica
- Sapresti riconoscere un infarto del miocardio? Impara ad identificarlo e salverai una vita (anche la tua)
- Impara a riconoscere un attacco ischemico transitorio (TIA): potrai salvare una vita
- Differenza tra infarto ed ictus
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Differenza tra aterosclerosi e arteriosclerosi
- Differenza tra infarto ed ischemia
- Differenza tra infarto ed angina
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Com’è fatto il cuore, a che serve e come funziona?
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Fibrillazione atriale: parossistica, persistente e cronica
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Qual è la differenza tra arteria e vena?
- Differenza tra angina stabile ed instabile
- Differenza tra coronarografia ed angiografia
- Differenza tra coronarografia ed angioplastica
- Differenza tra coronarografia e scintigrafia
- Differenza tra cateterismo cardiaco e coronarografia
- Differenza tra cuore destro e sinistro
- Differenza tra cuore e miocardio
- Differenza tra miocardio, endocardio, pericardio ed epicardio
- Differenza tra bypass ed angioplastica con stent: vantaggi e svantaggi
- Differenza tra miocardio comune (di lavoro) e specifico (di conduzione)
- Viaggio dell’impulso cardiaco all’interno del cuore
- Differenza tra pacemaker e bypass
- Differenza tra pacemaker e defibrillatore ICD
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!
Abbassare colesterolo LDL e trigliceridi in modo naturale
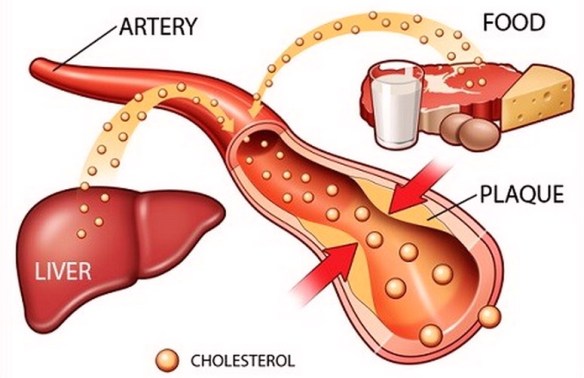 Una dieta corretta, da sola, può non bastare ad abbassare i valori di colesterolo “cattivo” nel sangue, e diventa allora necessario affiancare a quella alimentare altre strategie, partendo da un’integrazione mirata e da un aumento dell’attività fisica. State molto attenti a quello che mangiate, limitando i grassi e privilegiando i cibi più sani, come frutta, verdura e cereali, ma nonostante tutto avete il colesterolo alto? Non si tratta di un’evenienza rara, perché in effetti il colesterolo in eccesso nel sangue deriva solo in minima parte (circa 20%) dall’alimentazione e dal relativo assorbimento intestinale, mentre il resto viene sintetizzato autonomamente dall’organismo, principalmente dal fegato.
Una dieta corretta, da sola, può non bastare ad abbassare i valori di colesterolo “cattivo” nel sangue, e diventa allora necessario affiancare a quella alimentare altre strategie, partendo da un’integrazione mirata e da un aumento dell’attività fisica. State molto attenti a quello che mangiate, limitando i grassi e privilegiando i cibi più sani, come frutta, verdura e cereali, ma nonostante tutto avete il colesterolo alto? Non si tratta di un’evenienza rara, perché in effetti il colesterolo in eccesso nel sangue deriva solo in minima parte (circa 20%) dall’alimentazione e dal relativo assorbimento intestinale, mentre il resto viene sintetizzato autonomamente dall’organismo, principalmente dal fegato.
Insieme a sintesi e assorbimento, un terzo fattore di grande importanza nelle alterazioni lipidiche è poi rappresentato dall’ossidazione del colesterolo cattivo LDL, il vero “killer” delle nostre arterie.
In realtà parlare di colesterolo buono o cattivo è una semplificazione, perché quello che cambia non è il colesterolo in sé, ma le molecole che lo trasportano in circolo, chiamate lipoproteine. Le LDL (lipoproteine a bassa densità) sono appunto le più insidiose, e i loro valori superiori alla norma sono quelli da tenere sotto controllo. Al contrario le HDL elevate (lipoproteine ad alta densità, o colesterolo buono) sono un fattore positivo, perché in grado di raccogliere il colesterolo in eccesso e riportarlo al fegato, per la sua eliminazione. L’azione ossidante dei radicali liberi sulle LDL rappresenta un rischio perché favorisce l’infiltrazione del colesterolo nelle pareti arteriose e la formazione di cellule dette schiumose, alla base dello sviluppo della placca aterosclerotica.
Come abbassare il colesterolo LDL
La strategia di intervento per abbassare il colesterolo cattivo LDL, a vantaggio di quello buono HDL dovrà essere focalizzata su più fronti: quello alimentare resta in ogni caso importante (limitare l’assunzione di grassi saturi e idrogenati) ma deve essere sempre affiancato da uno stile di vita più attivo (la sedentarietà è spesso causa di ipercolesterolemia) e quando opportuna da una corretta integrazione. Per quanto riguarda la dieta, è noto che diversi alimenti contribuiscono ad abbassare il colesterolo LDL grazie al loro contenuto di grassi insaturi e antiossidanti: noci e olio d’oliva, ma anche avocado, cioccolato e vino rosso. Naturalmente non bisogna sopravvalutare l’azione di questi “superfood”, perché le quantità assunte spesso sono troppo limitate per determinare effetti realmente positivi. Meglio semmai puntare su una integrazione alimentare specifica, come indicato anche dalle Linee Guida Europee (ESC-EAS), che agisca allo stesso tempo sui tre meccanismi ricordati sopra (sintesi, assorbimento e ossidazione).
No al fumo, sì allo sport
Colesterolo cattivo e sedentarietà sono ottimi “amici”: indipendentemente dall’alimentazione, infatti, l’attività sportiva regolare da sola favorisce l’aumento del colesterolo buono grazie all’attivazione del processo energetico aerobico, senza contare che l’esercizio fisico è buon modo di controllare l’obesità, problema oggi in aumento e correlato a profili lipidici alterati. Pare infatti che una perdita di peso di 10 kg determini un abbassamento dei valori di colesterolo LDL pari al 15%.
Aumentare i livelli di colesterolo buono potrebbe infine essere un’ulteriore valida ragione per smettere di fumare (o non cominciare!); i composti tossici sprigionati dalla sigaretta sarebbero infatti responsabili dell’abbassamento dei livelli di HDL fino a 2,4 mg/dl.
I migliori prodotti per abbassare il colesterolo e dimagrire
Qui di seguito trovate una lista di prodotti di varie marche, che sono estremamente utili per abbassare il colesterolo e dimagrire, fattori che diminuiscono il rischio di ipertensione, ictus cerebrale ed infarto del miocardio. Noi NON sponsorizziamo né siamo legati ad alcuna azienda produttrice: per ogni tipologia di prodotto, il nostro Staff seleziona solo il prodotto migliore, a prescindere dalla marca. Ogni prodotto viene inoltre periodicamente aggiornato ed è caratterizzato dal miglior rapporto qualità prezzo e dalla maggior efficacia possibile, oltre ad essere stato selezionato e testato ripetutamente dal nostro Staff di esperti:
- Integratore di lievito di Riso Rosso e Coenzima Q10 per abbassare il colesterolo: http://amzn.to/2kCViII
- Equilibra Colest-Ok: http://amzn.to/2otZbVO
- Pharmalife Biostatine Forte: http://amzn.to/2j6NdMi
- Integratore di Omega 3: http://amzn.to/2CKj6CM
- Capsule di cromo picolinato per abbassare glicemia e colesterolo: http://amzn.to/2ou0C6E
- Integratore di riso rosso, cromo, gamma orizanolo, coenzima Q10 e policosanoli: http://amzn.to/2j8CLE3
- Integratore di Moringa Oleifera biologica disintossicante: http://amzn.to/2yLaEQL
- Integratore completo di vitamine e sali minerali: http://amzn.to/2iXrBW4
- Libro “Colesterolo e trigliceridi. Ricette per una corretta alimentazione”: http://amzn.to/2CLyxea
- Test per il controllo di colesterolo HDL, LDL e trigliceridi: http://amzn.to/2AH0u5j
- Integratore di glucomannano per dimagrire: http://amzn.to/2k5Yiy0
- Termogenico brucia-grassi: http://amzn.to/2AYWvFh
Leggi anche:
- Colesterolo: cos’è ed a cosa serve?
- Colesterolo e uova: si o no? Tutta la verità scientifica
- Trigliceridi: cosa sono, alti, bassi, valori normali e dieta
- Differenza tra colesterolo e trigliceridi
- Differenza tra colesterolo buono e cattivo
- Differenza tra colesterolo totale e colesterolo HDL
- Colesterolo e calcolo dell’indice di rischio cardiovascolare
- Colesterolo: gli italiani non lo misurano e non fanno prevenzione
- Come viene sintetizzato il colesterolo nel nostro corpo? Le tappe della biosintesi
- Sintesi di colesterolo: cosa succede quando non viene regolata bene?
- Come viene trasportato il colesterolo nel sangue?
- Colesterolo e trigliceridi: valori normali, alti, bassi ed interpretazione
- Dieta per abbassare il colesterolo: cibi consigliati e da evitare
- Differenza tra colesterolo HDL “buono” e LDL “cattivo”
- Eccesso di colesterolo (ipercolesterolemia): perché è pericoloso?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Embolia polmonare: massiva, diagnosi, da tumore, terapia, prognosi, mortalità, prevenzione
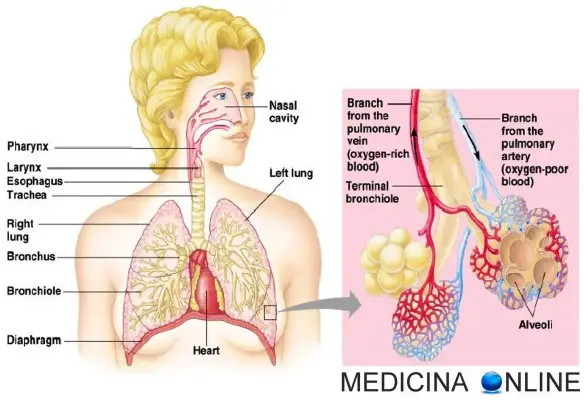 Introduzione
Introduzione
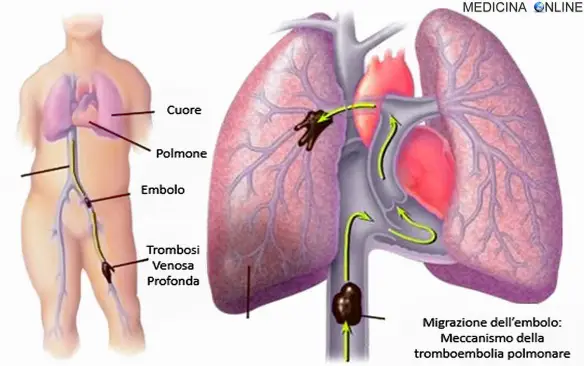
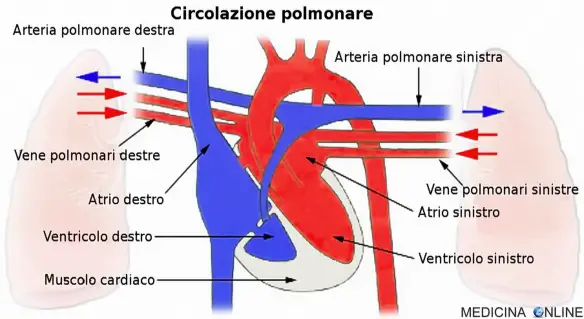
L’embolia polmonare (EP) è l’ostruzione acuta (completa o parziale) di uno o più rami dell’arteria polmonare, da parte di materiale embolico proveniente dalla circolazione venosa sistemica. Se tale ostruzione è causata da materiale trombotico viene definita più precisamente col termine tromboembolia polmonare (TEP). Nel 95% dei casi, gli emboli partono da una trombosi venosa profonda (TVP) degli arti inferiori (un coagulo di sangue nelle vene profonde delle gambe o bacino), nella restante parte dei casi da una TVP degli arti superiori (più spesso da interessamento della vena succlavia al livello del distretto toracico), oppure sono costituiti da materiale non trombotico (gas, liquidi, grasso). L’ostruzione del flusso sanguigno attraverso i polmoni e la pressione risultante sul ventricolo destro del cuore sono le cause che portano ai sintomi e segni dell’embolia polmonare. Il rischio di sviluppare questa situazione può aumentare in alcune circostanze, come ad esempio la presenza di un tumore, l’allettamento prolungato (cioè la “costrizione a stare a letto” per lunghi periodi, come avviene nei pazienti politraumatizzati, quelli con paralisi o con deficit di mobilità, gli anziani), un recente intervento chirurgico o una frattura di femore.
I sintomi di embolia polmonare comprendono difficoltà respiratorie, dolore al torace durante l’inspirazione e palpitazioni. I segni clinici includono bassa saturazione di ossigeno nel sangue e cianosi, respirazione rapida e tachicardia. I casi più gravi possono portare al collasso, bassa pressione sanguigna e alla morte improvvisa.
La diagnosi si basa sui segni clinici in combinazione con i test di laboratorio (test del D-dimero) e studi di imaging biomedico, solitamente angiografia polmonare realizzata con tomografia computerizzata o scintigrafia polmonare.
Il trattamento in genere avviene con la somministrazione di farmaci anticoagulanti, come eparina e coumadin. I casi più gravi richiedono l’effettuazione di una procedura di trombolisi farmacologica o un intervento chirurgico di trombectomia polmonare.
Se non trattata tempestivamente, l’embolia polmonare è potenzialmente mortale.
Embolia polmonare massiva: definizione
Si parla di “embolia polmonare massiva” quando vi è coinvolgimento di almeno due rami lobari o del 50% della circolazione polmonare.
Epidemiologia
Negli Stati Uniti ogni anno si registrano più di 0,6 milioni di casi di embolia polmonare. Essa è causa del decesso di un numero di pazienti che varia dai 50.000 ai 200.000. Il rischio in coloro che sono ricoverati in ospedale è di circa l’1%. Il tasso di mortalità per embolia polmonare è sceso dal 6% al 2% nel corso degli ultimi 25 anni (al 2014) negli Stati Uniti. Le dimensioni epidemiologiche del problema embolia polmonare non si presentano in modo univoco in Italia, con un’incidenza che varia dai 30 casi/100.000 abitanti/anno dei dati ISTAT dai 250 casi/anno calcolati dal gruppo del Centro di Pisa su una popolazione di 250.000 abitanti.
Cause
L’ostruzione completa o parziale di uno o più rami dell’arteria polmonare che caratterizza un’embolia polmonare, è causata da materiale embolico proveniente dalla circolazione venosa sistemica che rimane bloccato nell’arteria polmonare. L’embolo può essere di varie tipologie:
- solido (principalmente ha origine da un trombo posto distalmente nella circolazione);
- liquido (ad esempio liquido amniotico durante il parto, o in seguito a frattura di un osso il midollo osseo può entrare nel circolo sanguigno);
- gassoso (attività subacquea, ferite penetranti del collo).
Nella maggioranza dei casi l’embolo causa di una embolia polmonare ha origine da una trombosi venosa profonda (TVP) posta nel territorio della vena cava inferiore (arto inferiore), o – molto più raramente – da un trombo in atrio sinistro in concomitanza di una pervietà del forame atriale. Le cause di formazione del trombo in vena sono riassunte dalla cosiddetta triade di Virchow (vedi paragrafo successivo):
- ipercoagulabilità del sangue;
- lesione parietale del vaso sanguigno;
- stasi venosa.
Leggi anche:
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arterie, vene, capillari, arteriole e venule
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
Fattori di rischio della trombosi venosa profonda
I fattori di rischio per EP si dividono in congeniti e acquisiti:
- Congeniti: mutazione del fattore V di Leiden, mutazione del gene della protrombina, deficit di Antitrombina III, di proteina C o di proteina S.
- Acquisiti: età avanzata, fumo, obesità, neoplasie attive, sindrome da anticorpi antifosfolipidi, iperomocisteinemia, pillola anticoncezionale o terapia ormonale sostitutiva, aterosclerosi, anamnesi familiare o patologica remota positiva per VTE, traumi, interventi chirurgici o ospedalizzazioni recenti, infezioni acute, recenti lunghi viaggi aerei, pacemaker, defibrillatori intracardiaci o cateteri venosi.
Tutti questi stati soddisfano almeno uno dei parametri di Virchow, che li aveva evidenziati già nel XIX secolo. Come già prima anticipato, sebbene i tromboemboli possano formarsi quasi ubiquitariamente nell’apparato cardiocircolatorio, circa il 95% di essi origina a livello delle vene profonde degli arti inferiori (trombosi venosa profonda o TVP); il rischio embolico aumenta se la trombosi si verifica nelle vene poste al di sopra del ginocchio. Per tali motivi, tutti i fattori di rischio e le cause per la trombosi venosa profonda diventano a loro volta potenziali fattori di rischio e cause per la tromboembolia polmonare. Tra le cause e fattori di rischio per la TVP e le sue complicanze, ricordiamo:
- Triade di Virchow: stasi venosa, ipercoagulabilità e cambiamenti nel rivestimento endoteliale dei vasi sanguigni (come il danno fisico o l’attivazione endoteliale), contribuiscono alla trombosi venosa profonda e sono utilizzati per spiegare la sua formazione;
- familiarità: soggetti con parenti che soffrono di TVP o embolia polmonare, hanno rischio maggiore di sviluppare TVP;
- traumi, specie agli arti inferiori, specie in caso di frattura ossea;
- recente intervento chirurgico, specie in caso di frattura di femore negli anziani e inserimento di protesi dell’anca;
- alterazioni congenite della coagulazione: come il deficit di antitrombina III, di proteina C o di proteina S, di Fattore V Lieden, di Fattore II;
- sesso femminile: le donne sono statisticamente più colpite rispetto agli uomini;
- età: la TVP è più frequente dopo i 50 anni;
- gruppo sanguigno: la TVP è più frequente nei soggetti con gruppo sanguigno A e più rara nei soggetti con gruppo sanguigno 0;
- sovrappeso e l’obesità (specie di secondo e terzo grado): avere una percentuale di massa grassa maggiore del normale è un fattore di rischio per la TVP;
- vita sedentaria;
- alterazioni del metabolismo lipidico come l’ipertrigliceridemia;
- allettamento prolungato: soggetti allettati o comunque immobilizzati per lunghi periodi (ad esempio a causa di paralisi o di intervento chirurgico) hanno un rischio più elevato di TVP;
- immobilità da seduti o in piedi per lunghi periodi, anche a causa del proprio lavoro (ad esempio tassisti, camionisti, baristi, chi viaggia spesso in aereo…);
- stagione: sembrerebbe che la TVP colpisca maggiormente in primavera e in autunno;
- contraccezione: l’uso dei contraccettivi orali può favorire le TVP;
- terapie basate sulla somministrazione di ormoni, come le “orali sostitutive” intraprese in menopausa;
- fumo di sigaretta;
- alcol;
- droghe;
- sport che prevedono un’eccessiva immobilità (canottaggio) o una repentina sollecitazione muscolare (tennis, basket);
- trombofilia;
- gravidanza gemellare;
- parto cesareo recente;
- vene varicose;
- disidratazione;
- indossare vestiti o scarpe troppo stretti, che impediscono una adeguata circolazione venosa;
- diabete;
- cardiopatie;
- ipertensione arteriosa.
Leggi anche:
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Segni e sintomi
Il sospetto clinico di embolia polmonare si basa sul riscontro di sintomi come dispnea ad insorgenza improvvisa, dolore toracico, sincope, tosse con emottisi e febbre sopra i 38 °C. Tra i segni più frequenti troviamo cianosi, turgore delle giugulari, tachicardia, polipnea e ipotensione che se grave può determinare shock cardiogeno. Una menzione particolare va ai segni e sintomi di TVP, ovvero edema e dolore agli arti inferiori specialmente alla palpazione, che peraltro non sono presenti in più del 30% dei pazienti con EP.
Esami di laboratorio e strumentali
La diagnosi si basa sull’anamnesi del paziente e sull’esame obiettivo, che fanno sorgere nel medico il dubbio di embolia polmonare. Tale dubbio viene confermato da una serie di analisi sia di laboratorio che diagnostica per immagini. Gli esami diagnostici principali sono rappresentati da:
- concentrazione plasmatica del d-dimero: è un prodotto di degradazione della fibrina ed è un indice del fatto che sta avvenendo la lisi di un trombo. Valori normali hanno un alto valore predittivo negativo (indicano cioè l’assenza di malattia). È un esame altamente sensibile (95%) ma scarsamente specifico (50%). Per approfondire: D-dimero alto in tumori, mestruazioni, gravidanza, infezioni
- emogasanalisi (EGA): permette di valutare in modo indiretto la quantità di polmone sottratto allo scambio gassoso, analizzando la pressione parziale di ossigeno e di anidride carbonica. Il quadro tipico è una ipossiemia ipocapnica; l’ipossiemia non è sempre presente nella EP e può, d’altra parte, essere presente in altre situazioni cliniche che possono simulare una EP. Per approfondire: Emogasanalisi arterioso procedura, interpretazione, è dolorosa;
- tomografia computerizzata (TC) spirale: La tomografia computerizzata (TC) spirale, che ha in parte sostituito l’angiografia tradizionale, permette la visualizzazione diretta dell’embolo dopo iniezione di mezzo di contrasto;
- radiografia del torace (RX): l’RX del torace è un esame di grande utilità soprattutto perché in molti casi permette di escludere rapidamente alcune delle condizioni morbose con cui si pone la diagnosi differenziale, tuttavia in circa il 50% dei casi dei pazienti con EP l’RX torace è negativa. Vengono considerati reperti classici la focale riduzione o scomparsa della trama vascolare (segno dell’ipoemia, segno di Westermark) così come un’opacità verso la periferia del polmone, a forma di cuneo (segno di Hampton);
- SPECT polmonare: la Scintigrafia ventilo-perfusoria permette di stabilire le aree ipoperfuse e di confrontarle con quelle ipoventilate;
- angiografia: l’angiografia polmonare è il gold standard nella diagnosi di EP. L’iniezione di mezzo di contrasto nell’arteria polmonare principale mediante cateterizzazione consente infatti la visualizzazione diretta dell’occlusione arteriosa responsabile delle manifestazioni cliniche;
- scintigrafia ventilo-perfusoria: è stata per molti anni l’esame fondamentale per la diagnosi di EP. Tale tecnica viene eseguita mediante somministrazione endovenosa di macroaggregati marcati e mediante inalazione di gas marcato, ciò consente di dimostrare la ventilazione delle aree non perfuse, ovvero il cosiddetto mismatch;
- ecocolordoppler degli arti inferiori: poiché molti dei pazienti con EP accertata ha una TVP prossimale, l’ecografia venosa con test di compressione ma soprattutto con tecnica ecodoppler è largamente utilizzata soprattutto nei pazienti con quadro scintigrafico polmonare non diagnostico;
- elettrocardiogramma (ECG): fornisce informazioni riguardo allo stato del ventricolo destro, il quale può andare incontro ad uno scompenso acuto a causa dell’ipertensione polmonare improvvisa. L’esecuzione dell’ECG nei pazienti con sospetta EP è utile per escludere la presenza di un infarto del miocardio. Nei pazienti con EP quest’esame strumentale è normale o mostra anomalie da sovraccarico acuto del ventricolo destro, descritte con la sigla S1Q3T3 (onda S profonda in D1, onda Q in D3 e onda T negativa in D3);
- ecocardiogramma: è un esame che permette di valutare la funzione ventricolare destra e che raramente consente la visualizzazione diretta dell’embolo, permette tuttavia la visualizzazione di segni indiretti di EP a livello ventricolare destro, quali dilatazione dello stesso, eventuale rigurgito tricuspidale, e soprattutto il cosiddetto “movimento paradosso del setto interventricolare”, ovvero uno spostamento del setto durante la sistole dal ventricolo destro verso il ventricolo sinistro.
Emogasanalisi
Leggi anche:
- Test della coagulazione PT, INR PTT, aPTT, TT: valori e significato
- Tempo di protrombina (PT): valori normali, INR alto, basso, cosa fare
- Tempo di tromboplastina parziale (PTT, aPTT): alto, basso, conseguenze
- Tempo di trombina (TT): valori normali, alto, basso, significato
- D-dimero alto in tumori, mestruazioni, gravidanza, infezioni
- Fibrina e fibrinogeno: valori, alto, basso e significato
Diagnosi differenziale
La presunzione di embolia si basa sul sospetto clinico, che deve poi essere confermato seguendo un corretto iter diagnostico per non portare a spreco di risorse o a rischi inutili per i pazienti.
I criteri di Wells
Per fare una corretta diagnosi è necessario scegliere per ogni paziente la giusta strategia che dovrebbe essere organizzata analizzando il rischio specifico di TEP di ogni singolo caso che può essere calcolato tramite il punteggio di Wells che divide i pazienti ad alta e a bassa probabilità a seconda del risultato ottenuto (se >7 si intende alta probabilità):
| criterio | punteggio |
|---|---|
| Segni clinici di TVP | +3 |
| Altre diagnosi differenziali meno probabili | +3 |
| Frequenza cardiaca > 100 battiti/min | +1,5 |
| Pregressa TVP o TEP | +1,5 |
| Recente (4 settimane) intervento chirurgico, o immobilizzazione >3 giorni | +1,5 |
| Neoplasia | +1 |
| Emottisi | +1 |
- Probabilità clinica
- <2 punti: bassa
- 2-6 punti: intermedia
- ≥6 punti: alta
- Percorso diagnostico
- Rischio basso → misurare il d-dimero. Se negativo si esclude la TEP, se positivo si procede con la TC spirale (o la scintigrafia polmonare perfusionale se ci sono controindicazioni) che confermerà o meno la patologia
- Rischio alto → eseguire TC spirale (o scintigrafia polmonare perfusionale).
Leggi anche:
- Differenza tra trombo e placca aterosclerotica
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra aterosclerosi e arteriosclerosi
Trattamento
Gli obiettivi della terapia sono fondamentalmente tre:
- assicurare le funzioni principali dell’organismo ovvero l’ossigenazione del sangue mediante ossigenoterapia e garantire normali livelli di pressione arteriosa mediante la somministrazione di liquidi e farmaci vasopressori per non aggravare l’eventuale insufficienza del cuore destro e mantenere una buona gittata del ventricolo destro;
- arrestare la formazione del coaugulo e prevenire eventuali recidive emboliche mediante somministrazione di anti-coaugulanti eparinici;
- lisare (cioè “distruggere”) il trombo mediante farmaci trombolitici in pazienti emodinamicamente non stabili per riguadagnare un’adeguata perfusione polmonare con miglioramento del rapporto ventilazione/perfusione la cui alterazione è causa dell’ipossiemia. La lisi del trombo diminuisce il sovraccarico ventricolare destro e migliora il ritorno sanguigno al ventricolo sinistro con miglioramento conseguente della gittata cardiaca e della situazione emodinamica.
I trombolitici sono farmaci in grado di lisare il trombo, tra questi si utilizzano attualmente urochinasi, streptochinasi oppure l’attivatore tissutale del plasminogeno (rt-PA). A causa dell’elevato rischio di emorragia tali farmaci sono usati solo in casi selezionati di pazienti emodinamicamente instabili.
Per arrestare l’ulteriore implementazione del coagulo si utilizza l’eparina in infusione continua (Bolo di 80 U/Kg subito, poi 18 U.I./kg/h di peso corporeo). L’eparina viene utilizzata da sola in pazienti emodinamicamente stabili oppure dopo la trombolisi negli altri pazienti (mantenendo il ptt ratio fra 1,5 e 2,3 volte la norma e controllando emoglobina e piastrine per verificare l’assenza di piastrinopenia eparinodipendente); questo fintanto che l’anticoagulante orale (warfarin) non faccia effetto (alcuni giorni perché l’INR sia nel range terapeutico: fra 2,5 e 3,5) per poi proseguire solo con quello sotto periodici controlli del medesimo parametro. Al posto dell’eparina normale è possibile utilizzare l’eparina a basso peso molecolare (LMWH) che ha come vantaggi il non modificare il ptt (quindi non richiede esami di controllo) e il poter essere somministrata sottocute (100U/kg). Questo a patto che il rischio emorragico non sia elevato e non ci sia insufficienza renale. In tali casi i controlli vanno comunque fatti e quindi si usa l’eparina standard. Il trattamento anticoagulante orale va proseguito per 3-6 mesi per evitare recidive. Altri provvedimenti terapeutici, importanti soprattutto in caso di controindicazioni ai farmaci sopraccitati, sono: i filtri cavali, supporti impiantabili che prevengono la migrazione di emboli verso il sistema arterioso polmonare, l’embolectomia chirurgica, il cui ruolo ha perso importanza con l’impiego dei trombolitici e la disostruzione transvenosa che permette di rimuovere il trombo per via endovascolare.
Prognosi e mortalità
Se non trattata tempestivamente, l’embolia polmonare è potenzialmente mortale. Si stima che circa il 10% dei pazienti con embolia polmonare muoia entro poche ore dall’esordio. Nella maggior parte dei pazienti che muore a causa di embolia polmonare acuta non si riesce a giungere a una diagnosi perché il paziente muore prima. I pazienti con malattia tromboembolica cronica rappresentano una minima, ma importante, parte dei pazienti con embolia polmonare che sopravvivono.
Ridurre la mortalità
Per ridurre la mortalità, gli obiettivi del personale sanitario includono:
- migliorare la frequenza della diagnosi (ad esempio inserendo l’embolia polmonare nella diagnosi differenziale quando i pazienti presentano sintomi o segni aspecifici ma compatibili);
- migliorare la rapidità della diagnosi
- anticipare il più possibile l’inizio della terapia;
- fornire la profilassi appropriata nei pazienti a rischio (ad esempio con farmaci e calza elastica).
La terapia anticoagulante riduce la frequenza delle recidive di embolia polmonare al 5% circa, e alcuni studi hanno scoperto che gli anticoagulanti riducono ancora di più questa percentuale di recidive.
Prevenzione dell’embolia polmonare e del tromboembolismo venoso acuto
Per prevenire una embolia polmonare, è necessario prevenire a monte la trombosi venosa profonda; la necessità di prevenzione dipende dai rischi del paziente. La prevenzione sarà tanto più necessaria quanto:
- il paziente abbia subito un intervento chirurgico maggiore e sia allettato;
- siano presenti condizioni di comorbilità e fattori di rischio, tra cui il cancro, l’obesità, il fumo di sigaretta, la sedentarietà, l’età avanzata (sopra i 60 anni), una degenza in ospedale superiore ai due giorni, il sesso maschile, la gravidanza e soprattutto i disturbi di ipercoagulabilità e di stasi venosa in particolare degli arti inferiori;
- precedente anamnesi di trombosi venosa profonda, embolia polmonare e qualsiasi altro evento ischemico-trombotico (infarto del miocardio, ictus cerebrale…).
I pazienti costretti a letto e quelli sottoposti a procedure chirurgiche, specialmente ortopediche (tipicamente frattura di anca e femore), possono trarne beneficio e la maggior parte di questi pazienti può essere individuata prima che il trombo si formi. Le misure preventive comprendono:
- basse dosi di eparina non frazionata;
- eparina a basso peso molecolare;
- warfarin;
- fondaparinux;
- anticoagulanti orali (ad esempio rivaroxaban, apixaban),
- dispositivi di compressione;
- calze elastiche compressive.
La scelta del farmaco o del dispositivo dipende da vari fattori, tra cui popolazione di pazienti, rischio percepito, controindicazioni (in particolare da valutare il rischio emorragico in caso di paziente con recente operazione chirurgica), costi relativi e facilità d’uso. Il punteggio di Caprini è comunemente utilizzato per la stratificazione del rischio di trombosi venosa profonda e la determinazione della necessità di una profilassi per trombosi venosa profonda in pazienti chirurgici.
Terapie farmacologiche per la prevenzione dell’embolia polmonare
La terapia farmacologica per prevenire la trombosi venosa profonda è generalmente iniziata dopo l’intervento chirurgico per aiutare a prevenire il sanguinamento intraoperatorio. Tuttavia, anche la profilassi preoperatoria è efficace. Nei pazienti di chirurgia generale si somministra eparina non frazionata a basse dosi in dosi di 5000 unità sottocute ogni 8-12 h per 7-10 giorni fino alla ripresa completa della deambulazione del paziente. I pazienti immobilizzati non sottoposti a intervento devono ricevere 5000 unità sottocute ogni 8-12 h fino a completa mobilizzazione. Il dosaggio di eparina a basso peso molecolare per profilassi di trombosi venosa profonda dipende dal farmaco specifico (enoxaparina, dalteparina, tinzaparina). Le eparine a basso peso molecolare sono efficaci almeno quanto una bassa dose di eparina non frazionata per prevenire trombosi venosa profonda ed embolia polmonare. Il fondaparinux 2,5 mg sottocute 1 volta/die è efficace quanto l’eparina a basso peso molecolare per la chirurgia ortopedica e in alcuni altri scenari. È un inibitore selettivo del fattore Xa. Il warfarin è solitamente efficace e sicuro alla dose di 2-5 mg per via orale 1 volta/die o a una dose adeguata per mantenere un rapporto internazionale normalizzato (INR) di 2-3 nei pazienti che hanno subito una sostituzione totale dell’anca o del ginocchio. Il rivaroxaban, un inibitore orale del fattore Xa, viene utilizzato per la prevenzione della trombosi venosa profonda acuta/embolia polmonare in pazienti sottoposti ad artoplastica totale di ginocchio o anca. La dose è 10 mg per via orale 1 volta/die. Il suo uso in altri pazienti (chirurgici e non) è attualmente sotto inchiesta. L’apixaban, un altro inibitore orale del fattore Xa, viene utilizzato anche per la prevenzione della trombosi venosa profonda acuta/embolia polmonare in pazienti sottoposti ad artoplastica totale di ginocchio o anca. La dose è di 2,5 mg per via orale 2 volte/die. Come il rivaroxaban il suo uso in altri tipi di pazienti è attualmente oggetto di studio.
Dispositivi profilattici per embolia polmonare
Filtri cavali, compressione pneumatica intermittente (anche noto come dispositivo di compressione sequenziale) e calze elastiche compressive graduate possono essere usati da soli o in combinazione con i farmaci per prevenire l’embolia polmonare. Se questi dispositivi sono usati da soli o in combinazione dipende dalla specifica indicazione. Un filtro cavale inferiore può aiutare a prevenire un’embolia polmonare in pazienti con trombosi venosa profonda delle gambe, ma il posizionamento del filtro cavale inferiore può generare complicanze a lungo termine. I benefici superano i rischi se si prevede un 2o episodio di embolia polmonare potenzialmente fatale; tuttavia sono disponibili pochi trial clinici. Un filtro è più chiaramente indicato nei pazienti che hanno:
- anamnesi di tromboendarterectomia polmonare;
- trombosi venosa profonda ricorrente (o embolia ricorrente) nonostante un’adeguata terapia anticoagulante;
- diagnosi certa di trombosi venosa profonda e controindicazioni alla terapia anticoagulante;
- funzione cardiopolmonare marginale.
Per approfondire:
- Tromboembolia polmonare: epidemiologia, cause, fattori di rischio
- Tromboembolia polmonare e trombosi venosa profonda: sintomi e segni
- Tromboembolia polmonare: diagnosi, anamnesi, esame obiettivo, esami
- Tromboembolia polmonare: trattamento, obiettivi, farmaci, filtro cavale, chirurgia
Leggi anche:
- Perché la frattura di femore può portare alla morte del paziente?
- Ho dimenticato di assumere l’anticoagulante, cosa fare?
- Coumadin: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Qual è la differenza tra arteria e vena?
- Embolia gassosa arteriosa da immersione: sintomi e cure
- Trombosi venosa profonda: cause, terapie, tempi di guarigione, rischi
- Flebite: cos’è, quando preoccuparsi, terapie, esercizi, è mortale?
- Flebotrombosi: cause, sintomi, rischi e trattamento
- Tromboflebite superficiale: significato, diagnosi, cure, rischi
- Differenza tra flebite, flebotrombosi, tromboflebite, trombosi venosa profonda
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Idrotorace: cause, patologie, sintomi, diagnosi e cure
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
- Cos’è l’edema, come e perché si forma?
- Differenza tra edema infiammatorio, non infiammatorio, essudato, trasudato, idropisìa e idrope
- Anasarca, edema generalizzato, idropisìa: cause, sintomi e cure
- Idrope: cause, tipi e terapia
- Cos’è l’Idropisìa?
- Edema infiammatorio e vasi sanguigni nell’infiammazione
- Differenza tra toracentesi, paracentesi e rachicentesi
- Differenza tra acidosi ed alcalosi, metabolica e respiratoria
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Asma bronchiale: spirometria e diagnosi differenziale
- Esofago e trachea: zona, anatomia, rapporti e differenze
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
- Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- Differenza tra inspirazione e espirazione: l’atto respiratorio
- Tumore al polmone in chi non fuma: da cosa viene causato?
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Tutti gli articoli sullo smettere di fumare
- Enfisema polmonare: sintomi, tipi, cause, diagnosi e terapia
- Alveoli polmonari: cosa sono e che funzioni svolgono?
- Enfisema polmonare: cure, complicazioni, quando chiamare il medico
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Che significa malattia autoimmune? Spiegazione ed esempi
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Polmoni: anatomia e funzioni in sintesi
- Differenza tra laringe, faringe e trachea
- Pneumotorace spontaneo primario, secondario ed iperteso: cause, sintomi, terapie
- Sangue dal naso (epistassi) in bambini e adulti: cause, rimedi naturali, cosa fare e cosa NON fare
- Differenza tra dispnea, apnea e tachipnea
- Differenza apnea statica, dinamica e profonda
- Differenza tra ipossiemia, ipossia ed anossia
- Differenza tra ipossiemia e ipercapnia
- Differenza tra insufficienza respiratoria di tipo 1 e 2
- Crisi respiratoria acuta e rischio di morte: cosa fare?
- Differenza tra costola incrinata e rotta
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola rotta (frattura costale): sintomi, diagnosi e terapia
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Muscoli respiratori volontari ed involontari
- Frattura costale multipla, volet costale e pneumotorace
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!
Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
 Cardioaspirin è un farmaco molto diffuso, della industria farmaceutica Bayer. E’ un antitrombotico, cioè un medicinale che previene la formazione di coaguli di sangue (trombi) nei vasi sanguigni.
Cardioaspirin è un farmaco molto diffuso, della industria farmaceutica Bayer. E’ un antitrombotico, cioè un medicinale che previene la formazione di coaguli di sangue (trombi) nei vasi sanguigni.
Cosa contiene Cardioaspirin:
Il principio attivo di Cardioaspirin è l’acido acetilsalicilico. Una compressa di Cardioaspirin contiene 100 mg di acido acetilsalicilico
Gli altri componenti sono: polvere cellulosa, amido di mais, copolimeri dell’acido metacrilico, sodio laurilsolfato, polisorbato 80, talco, trietile citrato.
Cardioaspirin viene venduto in confezioni di 30, 60 o 90 compresse.
CARDIOASPIRIN SI USA IN CASO DI:
1) prevenzione degli eventi atero-trombotici maggiori
- dopo infarto del miocardio (attacco di cuore);
- dopo ictus cerebrale (improvvisa interruzione del flusso di sangue al cervello) o attacchi ischemici transitori (TIA) (temporanea interruzione o riduzione del flusso di sangue al cervello);
- in pazienti con angina pectoris instabile (attacchi che si manifestano con dolore e senso di oppressione al torace in corrispondenza dello sterno, a riposo);
- in pazienti con angina pectoris stabile cronica (o angina da sforzo, che si manifesta con forte dolore toracico e senso di oppressione nella regione dietro lo sterno, generalmente in seguito ad uno sforzo).
2) Prevenzione della riocclusione dei by-pass aorto-coronarici (la tecnica chirurgica che consente di ripristinare il corretto afflusso di sangue al cuore) e nell’angioplastica coronarica percutanea transluminale (PTCA) (la tecnica d’intervento non chirurgica che consente di ripristinare il corretto afflusso di sangue al cuore).
3) Prevenzione degli eventi cardiovascolari nei pazienti con malattia ateromasica conclamata (malattia che porta all’irrigidimento ed al deposito di grassi all’interno delle arterie), nei pazienti sottoposti alla dialisi del sangue e nella prevenzione della trombosi durante circolazione extracorporea.
4) Prevenzione degli eventi cardiovascolari in pazienti ad elevato rischio.
Leggi anche:
- Coumadin: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Qual è la differenza tra arteria e vena?
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
Controindicazioni: quando NON dev’essere usato Cardioaspirin?
Non assuma Cardioaspirin:
- se è allergico all’acido acetilsalicilico, ai salicilati o ad uno qualsiasi degli altri componenti di questo medicinale;
- se soffre di mastocitosi (un tumore del sangue), perché l’utilizzo di acido acetilsalicilico può causarle gravi reazioni allergiche (che comprendono shock circolatorio con vampate di calore, ipotensione, tachicardia e vomito);
- se ha sofferto in passato di asma indotta dalla somministrazione di salicilati o sostanze ad attività simile, in particolare i farmaci antinfiammatori non steroidei (FANS);
- se soffre di ulcera gastroduodenale (ulcera allo stomaco o alla prima parte dell’intestino);
- se soffre di diatesi emorragica (tendenza al sanguinamento);
- se soffre di grave insufficienza renale (ridotta funzionalità dei reni) o epatica (del fegato) o cardiaca (del cuore);
- se è in trattamento concomitante con metotrexato a dosi di 15 mg/settimana o più (vedere “Altri medicinali e Cardioaspirin”);
se è nell’ultimo trimestre di gravidanza.
Precauzioni per l’uso
Si rivolga al medico o al farmacista prima di prendere Cardioaspirin:
- Se è allergico ai medicinali analgesici (antidolorifici), antinfiammatori o antireumatici, e/o soffre di altre allergie. Interrompa l’uso di Cardioaspirin ai primi segnali di reazione cutanea, lesioni alle mucose e altri segni di allergia;
- Se ha sofferto di ulcere gastrointestinali, o di emorragie gastrointestinali;
- Se è in trattamento concomitante con anticoagulanti (farmaci per fluidificare il sangue/prevenire i coaguli di sangue) (vedere “Altri medicinali e Cardioaspirin”);
- Se ha problemi renali o cardiocircolatori, ad esempio vasculopatia renale (alterazioni nei vasi sanguigni dei reni), insufficienza cardiaca congestizia, deplezione di volume (riduzione del volume di sangue), chirurgia maggiore, sepsi (grave infezione generalizzata) o emorragie maggiori, poiché l’acido acetilsalicilico può aumentare ulteriormente il rischio di compromissione della funzionalità dei reni e di insufficienza renale acuta (rapida riduzione della funzionalità dei reni);
- Se soffre di grave deficit di glucosio-6-fosfato deidrogenasi (G6PD, enzima la cui assenza, geneticamente determinata, comporta una malattia caratterizzata da ridotta sopravvivenza dei globuli rossi, detta favismo). L’acido acetilsalicilico può indurre emolisi (distruzione dei globuli rossi) o anemia emolitica;
- Se ha problemi al fegato;
- Se sta assumendo ibuprofene come antidolorifico (vedere “Altri medicinali e Cardioaspirin “);
- Se soffre d’asma, febbre da fieno, poliposi nasale (piccole escrescenze lungo la mucosa nasale o all’interno dei seni paranasali, dette polipi) o malattie respiratorie croniche. Queste condizioni aumentano la probabilità che l’acido acetilsalicilico possa provocare broncospasmo (contrazione della muscolatura delle vie aeree che ostacola il passaggio dell’aria) e indurre attacchi d’asma o altre reazioni allergiche. Queste reazioni possono manifestarsi anche in pazienti che presentano reazioni allergiche (ad esempio reazioni cutanee, prurito, orticaria (piccole macchie sulla pelle e prurito)) ad altre sostanze;
- Se ha più 70 anni di età, soprattutto se sta seguendo anche altre terapie;
- Se deve essere sottoposto ad un intervento chirurgico anche di piccola entità, come ad esempio l’estrazione di un dente, poiché, a causa dell’effetto inibitorio sull’aggregazione piastrinica, che persiste per diversi giorni dopo la somministrazione, l’acido acetilsalicilico può aumentare la tendenza al sanguinamento durante e dopo gli interventi chirurgici;
- Se ha mai avuto la gotta, poiché, a basse dosi, l’acido acetilsalicilico riduce l’escrezione di acido urico e questo può talvolta causare attacchi di gotta nei pazienti predisposti.
Leggi anche:
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Che significa “effetto placebo” e perché un placebo funziona?
- Differenze tra Efferalgan e Co-Efferalgan
- A che serve la Tachipirina (paracetamolo)?
- Posso assumere Tachipirina in gravidanza e allattamento? Quante compresse?
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra aterosclerosi e arteriosclerosi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
Cardioaspirin nei bambini
Cardioaspirin non è indicato per l’uso nella popolazione pediatrica. I medicinali contenenti acido acetilsalicilico non devono essere utilizzati nei bambini e negli adolescenti di età inferiore ai 16 anni con infezioni virali (come influenza e varicella) a prescindere dalla presenza o meno di febbre. L’acido salicilico può provocare la Sindrome di Reye, una malattia molto rara, ma pericolosa per la vita, che richiede un immediato intervento medico. Il vomito persistente in pazienti affetti da queste malattie può essere un segno di Sindrome di Reye.
Interazioni: quali farmaci o alimenti possono modificare l’effetto di Cardioaspirin?
Informi il medico o il farmacista se sta assumendo, ha recentemente assunto o potrebbe assumere qualsiasi altro medicinale.
L’effetto del trattamento può essere modificato se Cardioaspirin è assunto in concomitanza con altri medicinali quali:
- anticoagulanti (per fluidificare il sangue/prevenire i coaguli di sangue, ad esempio warfarin);
- medicinali antirigetto (per prevenire il rigetto di organo trapiantato, ad esempio ciclosporina, tacrolimus);
- antipertensivi (per trattare la pressione alta del sangue, ad esempio diuretici e ACEinibitori);
- antidolorifici e antinfiammatori (per il dolore e l’infiammazione, ad esempio steroidi, FANS);
- medicinali per la gotta (probenecid);
- medicinali per il trattamento del cancro e per l’artrite reumatoide (metotrexato). Non prenda Cardioaspirin insieme al metotrexato a dosi maggiori o uguali a 15 mg/settimana, perché aumenta la tossicità del metotrexato nel sangue.
Prenda Cardioaspirin insieme ai seguenti medicinali solo sotto stretto controllo del medico:
- Metotrexato a dosi inferiori a 15 mg/settimana;
- Ibuprofene: il trattamento con ibuprofene in pazienti con aumentato rischio cardiovascolare può limitare gli effetti cardioprotettivi dell’acido acetilsalicilico;
- Anticoagulanti, trombolitici/altri agenti antipiastrinici: aumento del rischio di sanguinamento;
- Altri medicinali antinfiammatori non steroidei contenenti salicilati ad alte dosi: aumento del rischio di ulcere ed emorragia gastrointestinale;
- Inibitori selettivi del re-uptake della serotonina (medicinali usati nella depressione);
- Ciclosporina e altri farmaci immunodepressivi: aumento della tossicità renale. Presti particolare attenzione se è una persona anziana;
- Digossina (medicinale usato nell’insufficienza cardiaca): aumento della concentrazione di digossina nel sangue;
- Antidiabetici, ad esempio insulina, sulfoniluree: aumento dell’effetto ipoglicemico per alte dosi di acido acetilsalicilico;
- Diuretici in associazione con acido acetilsalicilico ad alte dosi;
- Glucocorticoidi (cortisonici) sistemici, ad eccezione dell’idrocortisone usato come terapia sostitutiva nel Morbo di Addison (insufficienza della ghiandola surrenale);
- Inibitori dell’Enzima di Conversione dell’Angiotensina (ACE-inibitori) in associazione con acido acetilsalicilico ad alte dosi: ridotta filtrazione del rene e riduzione dell’effetto antipertensivo;
- Altri antipertensivi (beta bloccanti): diminuzione dell’azione antipertensiva;
- Acido valproico (medicinale usato contro l’epilessia): aumento della tossicità dell’acido valproico;
- Fenitoina (medicinale usato contro l’epilessia): aumento dell’effetto della fenitoina;
- Uricosurici (medicinali che aumentano l’eliminazione di acido urico) come benzbromarone, probenecid: diminuzione dell’effetto uricosurico.
Cardioaspirin e alcol
L’assunzione di alcool (vino, birra, cocktail superalcolici) con Cardioaspirin provoca un aumento del danno sulla mucosa gastrointestinale e un prolungamento del tempo di sanguinamento.
Gravidanza e allattamento
Se è in corso una gravidanza, anche solo se si sospetta o si sta pianificando una gravidanza, o se sta allattando con latte materno chieda consiglio al medico prima di prendere questo medicinale.
- L’inibizione della sintesi delle prostaglandine può influire negativamente sulla gravidanza e/o sullo sviluppo embrio/fetale. Non prenda Cardioaspirin durante il terzo trimestre di gravidanza. Durante il primo ed il secondo trimestre di gravidanza, assuma questo medicinale solo in caso di effettiva necessità e su consiglio del medico. Se sta pianificando una gravidanza assuma medicinali contenenti acido acetilsalicilico per il più breve periodo possibile e la dose la più bassa possibile.
- I salicilati ed alcuni loro derivati passano nel latte materno in piccole quantità. Dal momento che non sono stati osservati effetti indesiderati nel lattante in seguito ad un uso occasionale, l’interruzione dell’allattamento non è di norma necessaria. Tuttavia, in caso di uso regolare o di assunzione di dosaggi elevati, si deve prendere in considerazione la possibilità di uno svezzamento precoce.
Guida di veicoli e utilizzo di macchinari
Cardioaspirin non altera la capacità di guidare veicoli o di usare macchinari
Cardioaspirin: posologia e modo d’uso
Prenda questo medicinale seguendo sempre esattamente le istruzioni del medico o del farmacista. Se ha dubbi consulti il medico o il farmacista.
La dose raccomandata è: 1 compressa al giorno in un’unica somministrazione.
Assuma il medicinale con un’abbondante quantità di liquido (½ – 1 bicchiere d’acqua), prima dei pasti. La prevenzione degli eventi cardiovascolari in pazienti ad elevato rischio dovrà essere effettuata con il dosaggio di 100 mg (1 compressa). Non assuma Cardioaspirin a dosaggi maggiori senza espressa prescrizione del medico.
Sovradosaggio: cosa fare se avete preso una dose eccessiva di Cardioaspirin
In caso di ingestione accidentale di una dose eccessiva di Cardioaspirin, avverta immediatamente il medico o si rivolga al più vicino ospedale.
La tossicità da salicilati (un dosaggio superiore a 100 mg/kg/giorno per 2 giorni consecutivi può indurre tossicità) può essere la conseguenza di un’assunzione cronica (per lungo tempo) di dosi eccessive, oppure di sovradosaggio acuto, potenzialmente pericoloso per la vita, che comprende anche l’ingestione accidentale nei bambini.
- I sintomi da sovradosaggio lieve/moderato possono includere: respiro accelerato, sudorazione, nausea, vomito, mal di testa, vertigini.
- I sintomi del sovradosaggio moderato/grave possono includere: febbre, insufficienza respiratoria, asfissia, edema polmonare, aritmie (alterazioni del battito cardiaco), ipotensione (pressione del sangue bassa), arresto cardiocircolatorio (cessazione del battito cardiaco), disidratazione, oliguria (diminuzione delle urine) fino ad insufficienza renale (ridotta funzionalità dei reni), alterazione del metabolismo degli zuccheri, chetosi (“acetone”), tinnito (suono o sibilo nell’orecchio), sordità, sanguinamento gastrointestinale, ulcera gastrica, alterazione della coagulazione del sangue, encefalopatia (sofferenza del cervello), edema cerebrale (rigonfiamento del tessuto cerebrale) e depressione del sistema nervoso centrale, con manifestazioni variabili dalla letargia (profonda sonnolenza) e confusione fino al coma e alle convulsioni.
Leggi anche:
- Ho dimenticato di assumere l’anticoagulante, cosa fare?
- Eutirox: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Che significa somministrazione di un farmaco PER OS o PO?
- Che significa “ai pasti”? Quando assumere i farmaci?
Effetti indesiderati: quali sono gli effetti collaterali di Cardioaspirin?
Come tutti i medicinali, questo medicinale può causare effetti indesiderati anche gravi, sebbene non tutte le persone li manifestino.
Gli effetti indesiderati più comuni sono i disturbi gastrointestinali che possono essere o meno associate ad emorragia e possono presentarsi con qualsiasi dose di acido acetilsalicilico e in pazienti con o senza sintomi predittivi e con o senza storia di gravi eventi gastrointestinali.
Effetti sul sangue:
- ipoprotrombinemia (carenza di protrombina) (si verifica a dosi elevate),
- anemia,
- emolisi (distruzione dei globuli rossi) ed anemia emolitica in pazienti con gravi forme di deficit di glucosio-6-fosfato deidrogenasi (G6PD),
- sindromi emorragiche come : epistassi (sangue dal naso), sanguinamento delle gengive, sanguinamenti dell’apparato urinario e genitale, porpora (macchie rossastre sulla pelle), con aumento del tempo di sanguinamento. Questa azione persiste per 4-8 giorni dopo l’interruzione del trattamento con acido acetilsalicilico.
Effetti sul sistema nervoso:
- sudorazione,
- mal di testa,
- confusione,
- emorragia cerebrale.
Effetti sull’orecchio e sul labirinto:
- vertigini,
- tinnito (ronzio/ fischio nell’orecchio),
- sordità.
Effetti sull’apparato respiratorio:
- rinite (naso che cola),
- broncospasmo parossistico (contrazione della muscolatura delle vie aeree),
- dispnea (affanno) grave,
- edema polmonare non cardiogeno durante l’uso cronico del medicinale e in un contesto di reazione allergica all’acido acetilsalicilico.
Effetti sull’apparato gastrointestinale
- emorragia gastrointestinale,
- melena (emissione di feci nere, picee),
- ematemesi (vomito di sangue o di materiale “a fondo di caffè”),
- dolore addominale,
- nausea,
- dispepsia (cattiva digestione),
- vomito,
- ulcera gastrica,
- ulcera duodenale.
Effetti sul tratto gastrointestinale superiore:
- esofagite (infiammazione dell’esofago),
- duodenite erosiva (infiammazione del primo tratto dell’intestino),
- gastrite erosiva,
- ulcera esofagea,
- perforazioni.
Effetti sul tratto gastrointestinale inferiore:
- ulcera del piccolo (digiuno ed ileo) e grande (colon e retto) intestino,
- colite,
- perforazioni intestinali.
Effetti sul fegato:
- tossicità epatica,
- aumento degli enzimi del fegato,
- danno epatico, principalmente a livello cellulare.
Effetti sulla pelle:
- orticaria (prurito e piccole macchie sulla pelle),
- eruzione cutanea,
- angioedema (gonfiore della pelle del viso e delle mucose),
- sindrome di Stevens-Johnson,
- sindrome di Lyell (necrolisi epidermica tossica,
- porpora (macchie rossastre sulla pelle),
- eritema nodoso (malattia caratterizzata da noduli rossi sotto la pelle, localizzati alle gambe e ai piedi, più raramente agli avambracci),
- eritema multiforme (infiammazione delle pelle che si manifesta con chiazze o lesioni rossastre a forma di bersaglio).
Effetti sui reni:
- insufficienza renale acuta (rapida riduzione della funzionalità dei reni),
nefrite interstiziale acuta (infiammazione dei reni).
Patologie sistemiche:
- sindrome di Reye (in pazienti di età inferiore ai 16 anni), una malattia acuta a carico del cervello e del fegato, potenzialmente fatale, che colpisce quasi esclusivamente i bambini,
- reazioni anafilattiche/anafilattoidi (gravi reazioni allergiche/simil-allergiche) in pazienti con storia di allergia all’acido acetilsalicilico e/o altri medicinali antinfiammatori non steroidei; questo può succedere anche in pazienti che in precedenza non hanno mostrato allergia a questi medicinali.
Effetti sulla gravidanza:
- ritardo del parto.
Cosa fare in caso di effetti collaterali?
Se manifesta un qualsiasi effetto indesiderato, compresi quelli non elencati in questo foglio, si rivolga al medico o al farmacista. Lei può inoltre segnalare gli effetti indesiderati direttamente tramite il sistema nazionale di segnalazione all’indirizzo http://www.agenziafarmaco.gov.it. Segnalando gli effetti indesiderati lei può contribuire a fornire maggiori informazioni sulla sicurezza di questo medicinale.
Scadenza e conservazione
Tenere questo medicinale fuori dalla vista e dalla portata dei bambini.
Non usi questo medicinale dopo la data di scadenza che è riportata sulla scatola e sul blister dopo “scadenza”. La data di scadenza si riferisce all’ultimo giorno di quel mese. La data di scadenza si riferisce al prodotto in confezionamento integro, correttamente conservato. Conservare a temperatura inferiore a 30 °C. Non getti alcun medicinale nell’acqua di scarico e nei rifiuti domestici. Chieda al farmacista come eliminare i medicinali che non utilizza più. Questo aiuterà a proteggere l’ambiente.
Leggi anche:
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Tachipirina, paracetamolo, Efferalgan: posologia, controindicazioni ed effetti collaterali
- Voltaren Emulgel (diclofenac): come usarlo, gravidanza ed effetti collaterali
- Arvenum: terapia di emorroidi e fragilità capillari
- Enterogermina per gonfiore, diarrea e dolori addominali: foglietto illustrativo
- Moment (ibuprofene): posologia, effetti collaterali, gravidanza, prezzo
- Rinazina spray nasale in bambini e adulti: posologia e prezzo
- Differenza tra farmaco originale, generico ed equivalente
- Glicerolo Carlo Erba soluzione rettale e supposte: posologia ed effetti collaterali
- Triatec (ramipril): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Lasix (furosemide): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Norvasc (amlodipina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Augmentin (amoxicillina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Omeprazen (omeprazolo): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Dibase (vitamina D): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Torvast (atorvastatina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
