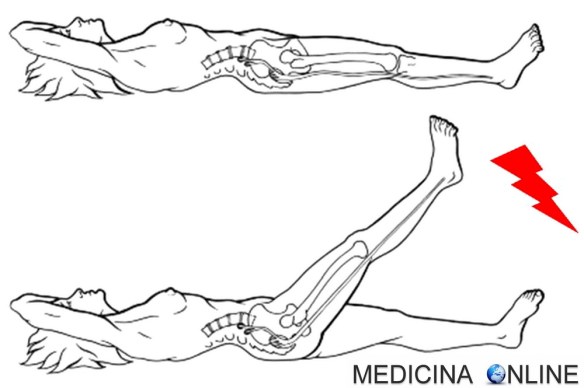
 Il segno di Lasègue è uno dei cosiddetti “segni meningei”, cioè un gruppo di segni usati in semeiotica neurologica per individuare eventuali Continua a leggere
Il segno di Lasègue è uno dei cosiddetti “segni meningei”, cioè un gruppo di segni usati in semeiotica neurologica per individuare eventuali Continua a leggere
Archivi tag: ortopedia
Geode: significato in mineralogia e medicina
Geode in mineralogia
Con “geode” in mineralogia si intende una cavità interna ad una roccia ignea, di forma tendenzialmente sferica, rivestita di cristalli. Con il termine “geode” si può intendere sia la cavità, sia la formazione cristallina al suo interno. Il geode può avere dimensione variabile da pochi centimetri fino ad arrivare, in casi eccezionali, ad alcuni metri, delle vere e proprie grotte. I geodi si formano da masse di lava il cui raffreddamento non omogeneo e molto lento all’interno permette ai minerali di disporsi ordinatamente secondo il reticolo cristallino. Sulle pareti interne dei geodi si possono sviluppare raggruppamenti di cristalli (tra i più comuni quarzo, zeoliti, carbonati e solfati) formati grazie alla particolare composizione chimica e alla temperatura relativamente alta (da 850 a 50 °C) dei fluidi idrotermali percolati attraverso la roccia. L’ametista è uno degli esempi più comuni di cristallo che si forma all’interno di geodi. Un geode molto bello è raffigurato nella foto in alto.
Leggi anche:
- Differenza tra diamante, brillante, zircone, grafite e cristallo
- Differenza tra minerale, roccia, cristallo, vetro, metallo, elemento chimico
- Differenza tra atomo e molecola con esempi
- Big Bang: singolarità, origine ed età dell’universo
- Ci sono acqua, aria, vento e vita sulla Luna?
- Massa e peso sui vari pianeti del Sistema Solare rispetto alla Terra
- Quanto pesa un litro di acqua liquida o di ghiacciata?
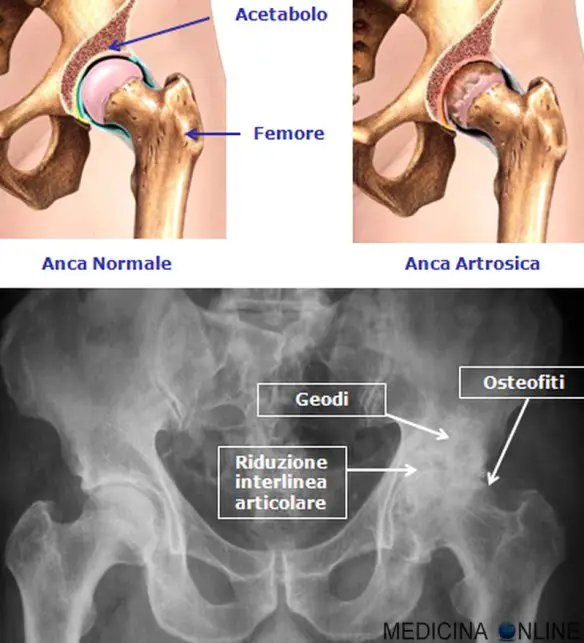
Geode in ortopedia
Con “geode” in medicina o, più precisamente, in ortopedia, si intende una formazione cavitaria pseudocistica a contenuto fibromixoide presente in gruppi di cavità che si formano nell’osso subcondrale delle articolazioni caratterizzate da artrosi o da artrite gottosa, di cui sono segno clinico patognomico discretamente specifico insieme ai tofi e alla chiara iperuricemia. La causa della loro formazione non è attualmente del tutto chiara, ma è probabilmente riconducibile alla penetrazione di liquido sinoviale attraverso fessurazione della cartilagine.
Leggi anche:
- Gotta: sintomi, cause, dieta e rimedi per la malattia
- Differenza tra gotta ed artrite reumatoide
- Differenza tra artrite ed artrosi: come riconoscerle
- Articolazioni: cosa sono, come sono fatte e come funzionano
- Dolori alle articolazioni: cosa fare? Cause e rimedi
- Dolori alle articolazioni: consigli per la prevenzione e cura
- Dolore che interessa una singola articolazione: cause e terapia
- Dolore che interessa varie articolazioni (poliarticolare): cause e rimedi
- Glucosamina e condroitina: dose, efficacia e controindicazioni
- Artrite reumatoide: sintomi iniziali, cause, cure e mortalità
- Malattie reumatiche: cosa sono, come si curano, sono pericolose?
- Differenze tra artrite ed artrosi: sintomi comuni e diversi
- Lupus eritematoso sistemico (LES): cause, sintomi e terapie
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Sclerodermia: cause, sintomi e cura
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Fibromialgia: sintomi, cause, cura e tender points
- Fibromialgia: dove si trovano i tender points che provocano dolore alla palpazione?
- Dita ippocratiche congenite e secondarie: cause, sintomi e terapie
- Fenomeno di Raynaud: cause, sintomi e trattamento
- Differenza tra legamento ed articolazione con esempi
- Differenza tra legamento e tendine con esempi
- Legamenti: cosa sono, dove si trovano ed a che servono?
- Articolazioni mobili, semimobili, sinoviali e fisse: struttura e funzioni
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
 Le lesioni muscolari sono frequenti e si rilevano soprattutto nei soggetti che praticano sport; le più frequenti lesioni muscolari sono (in ordine di gravità):
Le lesioni muscolari sono frequenti e si rilevano soprattutto nei soggetti che praticano sport; le più frequenti lesioni muscolari sono (in ordine di gravità):
- contrattura;
- stiramento;
- distrazione;
- strappo (di I°, II° e III° grado).
Delle patologie elencate nel titolo, fa eccezione la distorsione, che non interessa i muscoli. Cominciamo proprio con questa patologia.
Cos’è una distorsione?
La distorsione è una lesione della capsula e dei legamenti, a volte con lacerazione, ma senza rottura; provoca una fuoriuscita di sangue nella sede articolare per cui si verifica gonfiore e tumefazione. Ci può essere anche dolore intenso e il movimento è bloccato. Interessa di solito la caviglia, il ginocchio e il polso, è favorita da un tono muscolare insufficiente ed è provocata da un movimento brusco che sposta l’articolazione portando temporaneamente i capi articolari al di là dei limiti fisiologici (al contrario della lussazione, dove la perdita di contatto dei due capi è permanente). E’ più frequente negli adulti che nei bambini e la sua gravità è estremamente variabile in quanto può comportare danni di varia entità alle componenti dell’articolazione: capsula, legamenti, tendini e menisco. La distorsione a carico della caviglia può portare a distorsioni recidivanti anche per tutta la vita, a causa di disfunzioni permanenti e mancanza di risposta muscolo-tendinea. In caso di distorsione è necessario mettere immediatamente l’arto in posizione sollevata, applicare una borsa del ghiaccio e rivolgersi al medico, anche per escludere la presenza di fratture.
Cosa fare in caso di distorsione?
Nella maggior parte dei casi, per risolvere una distorsione, basta riposo e fasciatura seguite a riabilitazione con esercizi e mezzi fisici (magnetoterapia, ultrasuoni…); per alcune distorsioni più gravi si ricorre ad immobilizzare con un’ingessatura come per le fratture, ma raramente si ricorre all’intervento chirurgico per ricostruire i legamenti lesionati, per evitare esiti permanenti o complicazioni come l’artrosi.
Cos’è una contrattura muscolare?
La contrattura muscolare è una delle lesioni più frequenti e consiste in una contrazione del muscolo superiore alle possibilità fisiologiche della fibra stessa. Tale contrattura produce dolore e rigidità della fibra, limitazione nella deambulazione e dolore vivo nei movimenti di contrazione muscolare. La contrattura, però, è la lesione meno grave tra le lesioni muscolari poiché non causa una rottura di fibra.
Cosa fare in caso di contrattura muscolare?
In caso di contrattura muscolare il riposo è la terapia più efficace. Per guarire da una contrattura muscolare di solito occorre una settimana di pausa. Per accelerare il recupero possiamo abbinare il riposo a massaggi decontratturanti, effettuati da fisioterapisti e a tutte quelle attività che permettono di allungare la muscolatura.
Leggi anche:
- Dolore muscolare il giorno dopo l’allenamento: cause, cure e prevenzione
- Sempre stanco dopo la palestra? E’ la Sindrome da sovrallenamento. Ecco gli errori ed i rimedi
- Come riconoscere un atleta “natural” da un dopato in palestra
- Digiuno intermittente e terapeutico: fa dimagrire? Fa bene o fa male alla salute?
- I tre errori che fanno le donne in palestra
Cos’è uno stiramento muscolare?
Questa lesione muscolare provoca un dolore acuto e improvviso, anche se spesso sopportabile. È un tipo di lesione facilmente riscontrabile in ambito sportivo ed è provocato da un allungamento eccessivo delle fibre del muscolo.
Cosa fare in caso di stiramento muscolare?
Lo stiramento muscolare generalmente guarisce nel giro di 2-3 settimane di riposo; è utile applicare impacchi di ghiaccio per i primi giorni e bendaggi compressivi. Eventualmente il medico può prescrivere una terapia antinfiammatoria ed un’ecografia può risultare utile.
Cos’è uno strappo muscolare?
Lo strappo muscolare provoca una rottura delle fibre muscolari, che è molto dolorosa e può essere più o meno seria a seconda di quante fibre vengono coinvolte. Lo strappo può riguardare qualsiasi muscolo del corpo, ma solitamente sono più soggetti a strappo i muscoli di gambe e braccia. Più raramente si ‘strappano’ i muscoli di addome e schiena. La lesione viene provocata da una eccessiva sollecitazione alle fibre muscolari, a causa di scatti o contrazioni improvvise. Gli strappi possono essere di I°, II° e III° grado a seconda del numero delle fibre coinvolte:
- Lesione di I° grado: vengono danneggiate poche fibre muscolari, il danno è localizzato a fibrille e filamenti senza perdita di continuità del muscolo; il fastidio è lieve ed i movimenti sono quasi completamente senza dolore.
- Lesione di II grado: è caratterizzata da un maggior numero di fibre muscolari lesionate: si ha l’interruzione di un certo numero di fibre muscolari senza coinvolgere una porzione macroscopicamente riconoscibile del ventre muscolare; il dolore compare ogni volta che si cerca di contrarre il muscolo.
- Lesione di III° grado: causa una vera e propria lacerazione del muscolo, si ha la rottura di un’ampia porzione del ventre muscolare con soluzione di continuo clinicamente evidente, accompagnata da un dolore molto intenso.
Cosa fare in caso di strappo muscolare?
Se si è avuto uno strappo in primo luogo è necessario sospendere subito l’attività che si sta compiendo, che sia sportiva o lavorativa. È meglio consultare subito l’ortopedico per valutare l’entità del problema. Se la lesione è lieve serve un riposo completo per un paio di settimane, associato ad impacchi freddi che esercitano una potente azione sulla circolazione sanguigna, riducendo il flusso di sangue ai vasi lesionati. Inoltre è opportuno ricorrere all’assunzione, su prescrizione medica, di antidolorifici e miorilassanti. Le indagini devono essere completate con un’ecografia e una eventuale risonanza magnetica. I casi più seri richiedono tempi di recupero maggiori e sedute di fisioterapia, come tecarterapia, laserterapia.
Cos’è una distrazione muscolare?
La distrazione muscolare (o rottura sottocutanea del muscolo) è da molti considerata come sinonimo di strappo muscolare, ma nella prima non si verifica mai la rottura delle fibre di tutto il muscolo (percentuale di rottura delle fibre inferiore al 50%) e si tratta pertanto una lesione sì di una certa importanza, ma senz’altro meno grave di uno strappo muscolare vero e proprio. Può avvenire per scatti improvvisi o improvvise e violente contrazioni muscolari e colpisce soprattutto gli sportivi.
Le sedi muscolari maggiormente coinvolte sono i muscoli lunghi degli arti inferiori (meno coinvolti sono i muscoli addominali e i dorsali), soprattutto quelli della coscia come gli adduttori, i flessori e il quadricipite oppure quelli della gamba come il tricipite surale. La lesione avviene in genere a livello delle giunzioni muscolo-tendinee, la zona fisiologicamente e meccanicamente più debole, mentre molto raramente si verifica a livello del ventre del muscolo.
Cosa fare in caso di distrazione muscolare?
Valgono le stesse raccomandazioni usate per i lievi strappi muscolari, prima elencate.
Come prevenire le lesioni muscolari ed articolari
Ci sono delle generiche accortezze, che diminuiscono il rischio di lesioni muscolari ed articolari. Certamente è importantissimo – prima dello sforzo fisico intenso – un buon riscaldamento graduale generale, e se necessario un riscaldamento più specifico. Importante anche lo stretching, per garantire elasticità a muscoli e tendini. Per prevenire le lesioni muscolari è infine importante eseguire in maniera adeguata i vari esercizi, con calma e sempre facendo attenzione al movimento che si sta effettuando ed ai carichi che si stanno usando: l’ideale è evitare il fai da te, specie se non siete sportivi esperti, e farsi seguire da un professionista, che vi guiderà nella corretta esecuzione dei singoli esercizi.
Leggi anche:
- Differenza tra distorsione e frattura
- Differenza tra distorsione, distrazione, strappo e contusione
- Tendine e muscolo semitendinoso: anatomia, funzioni ed uso chirurgico
- Differenza tra tendine rotuleo e semitendinoso
- Tendine rotuleo: anatomia, funzioni e patologie in sintesi
- Lesione del legamento crociato anteriore: ricostruzione in artroscopia
- Differenza delle lesioni dei legamenti crociato anteriore e posteriore
- Tendinite del rotuleo: cause, sintomi e rimedi dell’infiammazione
- Valgismo di arti inferiori e ginocchio: cause, sintomi e rimedi
- Pubalgia del podista: cause, diagnosi e rimedi
- Differenza tra ginocchio valgo e varo
- Strabismo rotuleo: cause, sintomi e rimedi
- Formicolio alla gamba ed al piede: cause, diagnosi, sintomi e rimedi
- Strappo muscolare a braccio, coscia, schiena: cosa fare?
- Contrattura muscolare a schiena, coscia, polpaccio, collo: cosa fare?
- Stiramento muscolare: cause, sintomi e rimedi
- Postura sbagliata: come correggerla, specie seduti alla scrivania
- Colpo della strega: cause, sintomi, rimedi e prevenzione
- Muscolo piriforme: anatomia, funzioni e cosa fare se è infiammato
- Encefalopatia traumatica cronica: cos’è e quali sport sono a rischio?
- Differenza tra sciatalgia e finta sciatalgia
- Nervo sciatico (ischiatico): anatomia, funzioni e patologie
- Differenza tra distorsione, lussazione, sublussazione e strappo muscolare
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare?
- Usura della cartilagine del ginocchio: sintomi, diagnosi e cura
- Articolazioni mobili, semimobili, sinoviali e fisse: struttura e funzioni
- Legamenti: cosa sono, dove si trovano ed a che servono?
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ed articolazioni abbiamo nel nostro corpo?
- Come si chiamano le dita dei piedi?
- Femore: anatomia, funzioni e muscoli in sintesi
- Quanto pesano scheletro ed ossa?
- Cosa sono e qual è la differenza tra massa magra e massa grassa? Tutte le percentuali di grasso, ossa e muscoli
- Quanti litri e percentuale di acqua sono presenti nel nostro corpo?
- Differenza tra femore e anca
- Differenza tra frattura composta, composta, esposta e patologica
- Femore rotto: tipi di frattura, sintomi, intervento, riabilitazione e conseguenze
- Osso omero: anatomia e funzioni in sintesi
- Scapola: dove si trova ed a che serve?
- Terapia con Infrarossi per il dolore
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Differenze tra muscolo striato, scheletrico, liscio, cardiaco, superficiale e profondo
- Muscoli respiratori volontari ed involontari
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Cosa sono e qual è la differenza tra massa magra e massa grassa? Tutte le percentuali di grasso, ossa e muscoli
- Le 7 fasi della deglutizione (volontarie ed involontarie)
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Differenza tra legamento e tendine con esempi
- Differenza tra legamento ed articolazione con esempi
- Quanti muscoli abbiamo nel nostro corpo?
- Differenza tra muscoli volontari, involontari, scheletrici e viscerali
- I muscoli: come sono fatti, come funzionano e cosa rischiano quando ti alleni
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Test di Romberg: cos’è, a che serve, come si esegue
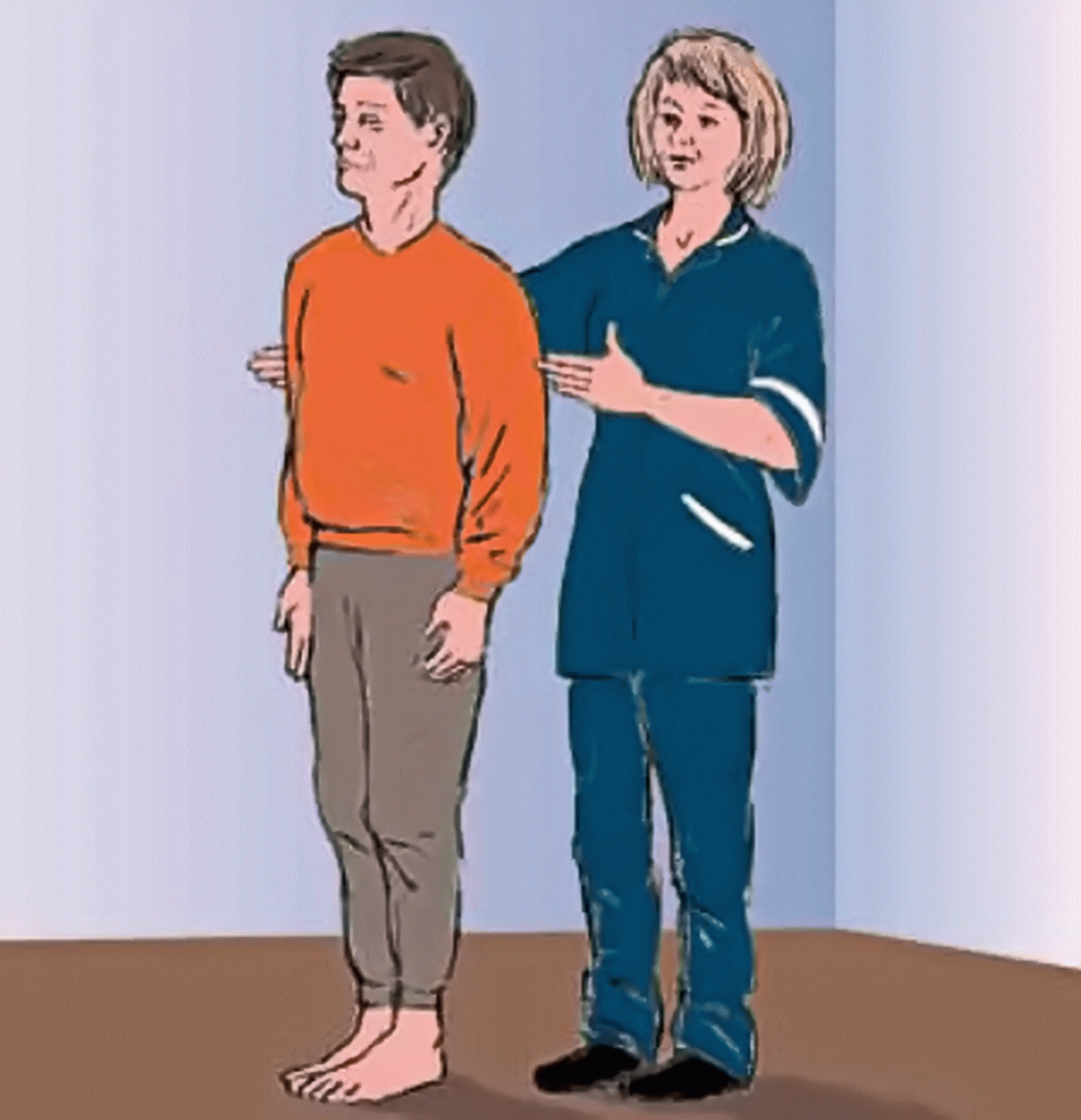
Il Test di Romberg è un esame diagnostico comunemente adoperato in Neurologia e Otorinolaringoiatria su pazienti che lamentano disordini dell’equilibrio o instabilità (atassia).
Come si esegue il Test di Romberg e cosa indica?
Il medico chiede al paziente di stare in piedi a talloni uniti, con le braccia distese ai fianchi o distese di fronte a se. La posizione deve essere mantenuta per 30 secondi a occhi aperti. Se il paziente riesce a mantenere la posizione e l’equilibrio con gli occhi aperti, si esclude l’atassia cerebellare. Successivamente il paziente deve mantenere la stessa postura per altri 30 secondi, questa volta con gli occhi chiusi. Nel caso in cui il paziente tendesse a barcollare fortemente o cadere nei primi 30 secondi, il test è da intendersi positivo ed indirizza l’esaminatore verso una diagnosi di ATASSIA DI INFORMAZIONE (presenza di deficit di informazione sensitiva propriocettiva e labirintica). Il test sarà invece negativo in caso di ATASSIA CEREBELLARE, in quanto la mancanza di equilibrio non deriva dalla deprivazione del senso della vista (chiusura occhi), in presenza di turbe della sensibilità propriocettiva e labirintica, ma da turbe della funzione cerebellare (il paziente barcolla già ad occhi aperti).
Una lieve oscillazione non è da considerarsi patologica. Non è infrequente il cosiddetto falso positivo, ossia la perdita di equilibrio in pazienti sani ma affetti da disturbi psicologici (ansia, stress). In tali casi il medico, che riconosce facilmente un soggetto ansioso, propone, durante il test, piccoli diversivi o distrazioni, come tracciare dei segni col dito sulla fronte del paziente, oppure fargli tastare coi pollici le altre 4 dita.
Una variante o controprova del test consiste nel far osservare al paziente, sempre in piedi in posizione “d’attenti”, il dito del medico fatto passare velocemente davanti agli occhi, da un lato all’altro. Questo senza che il paziente muova la testa, ma solo gli occhi.
Leggi anche:
- Perdita della coordinazione muscolare: l’atassia
- Atassia ottica: cos’è e da cosa è causata?
- Cos’è il labirinto dell’orecchio ed a che serve?
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Ho sempre paura e timidezza: ipersensibilità dell’amigdala ed adrenalina
- Emozioni: cosa sono, classificazione, importanza e stress
- Preoccuparsi troppo per la propria salute: l’ipocondria
- Quando mancano le emozioni: l’alessitimia
- Connessione tra corpo e mente: la psicosomatica
- Disturbo da somatizzazione: caratteristiche, diagnosi e decorso
- Disturbo di conversione o isteria di conversione
- Isteria: significato e visione moderna
- Psiconeuroendocrinoimmunologia
- Personalità sottomessa: caratteristiche e descrizione
- Cortisolo: funzioni, produzione, chimica, patologie, glicemia e dieta
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Differenza tra afasia di Broca e di Wernicke
- Cervelletto: anatomia esterna ed interna
- Differenza tra area di Broca e Wernicke
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Differenza tra frattura composta, scomposta, esposta e patologica
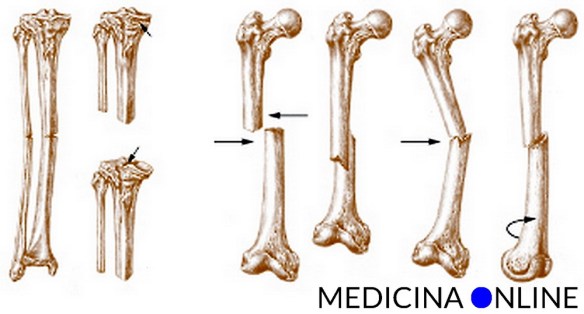 Con frattura si indica, in medicina, l’interruzione parziale o totale della continuità di un osso del corpo, causata da traumi (incidenti stradali, cadute), da patologie (tumore) o da stress (da microtraumi reiterati in un osso con normale resistenza meccanica).
Con frattura si indica, in medicina, l’interruzione parziale o totale della continuità di un osso del corpo, causata da traumi (incidenti stradali, cadute), da patologie (tumore) o da stress (da microtraumi reiterati in un osso con normale resistenza meccanica).
Frattura chiusa o esposta?
Quando si frattura un osso, esso può rimanere confinato nella cute integra (fratture chiuse) oppure può lesionare la cute: i monconi ossei sporgono e comunicano con l’esterno. Questo tipo di frattura viene chiamato “frattura esposta“. Le fratture di questo tipo comportano un rischio di infezione ed emorragia elevato e richiedono un trattamento antibiotico e chirurgico.
Leggi anche: Femore rotto: tipi di frattura, sintomi, intervento, riabilitazione e conseguenze
Frattura composta o scomposta?
Una frattura viene detta “composta” quando i due monconi ossei risultano allineati, a differenza di quanto avviene nel caso di una frattura “scomposta” in cui i due monconi non sono allineati tra loro. In base allo spostamento dei monconi una frattura scomposta può essere:
- laterale,
- angolare,
- longitudinale,
- rotatoria.
Nel caso di frattura composta, la difficoltà del trattamento da parte del medico è senz’altro minore, mentre nel caso di frattura scomposta (come quella di ulna e radio che vedete nella foto in basso) è necessaria una manipolazione per la riduzione della frattura, in alcuni casi per mezzo di un intervento chirurgico.
Leggi anche: Callo osseo e pseudoartrosi, quando la frattura non guarisce: cause, diagnosi e terapie
Frattura fisiologica o patologica?
Un’ulteriore distinzione è quella tra fratture fisiologiche e patologiche. Le fratture fisiologiche avvengono in un osso sano che è stato sottoposto ad un trauma e rappresentano il tipo più comune di frattura ossea. Le fratture patologiche invece avvengono in un osso indebolito a causa di una patologia, come ad esempio un tumore o una metastasi che eroda pian piano l’osso fino a che si fratturi. Per approfondire, leggi: Differenza tra fratture patologiche, fisiologiche e da stress
I migliori prodotti per la cura delle ossa e dei dolori articolari
Qui di seguito trovate una lista di prodotti di varie marche per il benessere di ossa, legamenti, cartilagini e tendini e la cura dei dolori articolari:
- Crema gel all’arnica per gonfiori e dolori articolari: http://amzn.to/2AY5qmo
- Olio di arnica montana: http://amzn.to/2Fmsdem
- Estratto di cozza verde per il dolore articolare: https://amzn.to/3ezEJNL
- Cerotti per dolori muscolari e articolari: http://amzn.to/2CZFoUT
- Nastro kinesiologico per alleviare i dolori muscolari e sostenere i muscoli: http://amzn.to/2AL2B7n
- Elettrostimolatore muscolare e nervoso digitale: http://amzn.to/2CYyf6I
- Integratore di curcuma e piperina: https://amzn.to/3Qzsez0
- Integratore di collagene e acido ialuronico: https://amzn.to/3VsVxpT
- Integratore di di rosa canina: https://amzn.to/3U2K0fQ
- Integratore di vitamina D, vitamina K e omega 3: https://amzn.to/3EDhR9e
- Integratore di calcio, vitamina D e magnesio: https://amzn.to/3OCd50j
- Integratore completo di vitamine e sali minerali: https://amzn.to/2JdCyNB
- Integratore di calcio, vitamina D e vitamina K : http://amzn.to/2BDGeBE
- Integratore di omega 3: http://amzn.to/2AdJXtx
- Ginocchiera ortopedica: https://amzn.to/3i9k5pr
- Terapia ad infrarossi sotto i 30 euro: https://amzn.to/3cTE09w
- Terapia ad infrarossi sotto i 50 euro: http://amzn.to/2DeO2hI
- Terapia ad infrarossi sotto gli 80 euro: http://amzn.to/2Fn9QGf
- Terapia ad infrarossi professionale: http://amzn.to/2Flxlzw
Leggi anche:
- Perché la frattura di femore può portare alla morte del paziente?
- Come capire se ho una frattura di femore?
- Fratture al femore: ritornare a camminare è possibile?
- Frattura di femore: perché è importante recuperare rapidamente?
- Differenza tra frattura di LeFort I, II e III
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare ?
- Dismetria degli arti inferiori: una gamba è più corta dell’altra
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ha il piede e come si chiamano?
- Differenza tra distorsione, lussazione, sublussazione e strappo muscolare
- Differenza tra osso compatto e spugnoso
- Differenza tra osso fibroso e lamellare
- I tipi di tessuto osseo: cellule, matrice, formazione e struttura
- Differenza tra osso e cartilagine: funzioni, composizione e durezza
- Differenza tra osso sacro e coccige
- Osso sacro e coccige: dove si trovano ed a che servono?
- Differenza ossa umane e animali
- Differenza tra ossa pari, impari e mediane con esempi
- Differenza tra midollo osseo e spinale
- A cosa serve il midollo osseo?
- Differenza tra midollo giallo e rosso
- Differenza tra midollo osseo e cellule staminali
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra osso ed avorio: come distinguerli
- Sindrome del tunnel carpale: prevenzione, diagnosi e cura di una dolorosa patologia
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Muscoli respiratori volontari ed involontari
- Pubalgia in gravidanza: cause e rimedi del dolore all’osso pubico
- Pubalgia acuta e cronica: sintomi, esercizi e rimedi
- Differenza tra pube ed osso iliaco: anatomia e funzioni
- Differenza tra pube e inguine
- Tendine e muscolo semitendinoso: anatomia, funzioni ed uso chirurgico
- Differenza tra tendine rotuleo e semitendinoso
- Tendine rotuleo: anatomia, funzioni e patologie in sintesi
- Lesione del legamento crociato anteriore: ricostruzione in artroscopia
- Differenza delle lesioni dei legamenti crociato anteriore e posteriore
- Tendinite del rotuleo: cause, sintomi e rimedi dell’infiammazione
- Valgismo di arti inferiori e ginocchio: cause, sintomi e rimedi
- Pubalgia del podista: cause, diagnosi e rimedi
- Differenza tra ginocchio valgo e varo
- Strabismo rotuleo: cause, sintomi e rimedi
- Formicolio alla gamba ed al piede: cause, diagnosi, sintomi e rimedi
- Strappo muscolare a braccio, coscia, schiena: cosa fare?
- Contrattura muscolare a schiena, coscia, polpaccio, collo: cosa fare?
- Stiramento muscolare: cause, sintomi e rimedi
- Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
- Postura sbagliata: come correggerla, specie seduti alla scrivania
- Colpo della strega: cause, sintomi, rimedi e prevenzione
- Muscolo piriforme: anatomia, funzioni e cosa fare se è infiammato
- Encefalopatia traumatica cronica: cos’è e quali sport sono a rischio?
- Differenza tra sciatalgia e finta sciatalgia
- Nervo sciatico (ischiatico): anatomia, funzioni e patologie
- Differenza tra distorsione e frattura
- Differenza tra distorsione, distrazione, strappo e contusione
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Piede piatto: cos’è e perché può diventare pericoloso per la salute
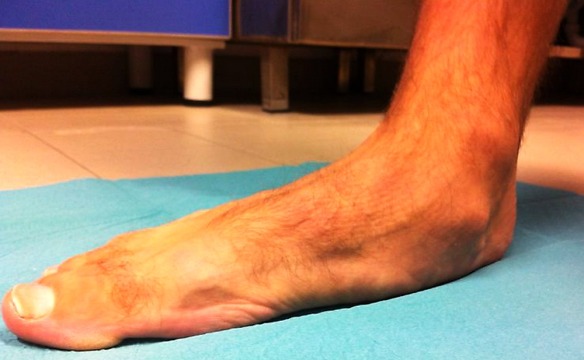 Con “piede piatto” viene indicata una particolare conformazione del piede caratterizzata dall’appiattimento della volta plantare (la parte della superficie plantare del piede che, in situazioni fisiologiche, non tocca il terreno quando si è in posizione eretta) e dalla valgo-pronazione del calcagno. E’ quindi un paramorfismo in cui risultano alterati i rapporti anatomici del piede.
Con “piede piatto” viene indicata una particolare conformazione del piede caratterizzata dall’appiattimento della volta plantare (la parte della superficie plantare del piede che, in situazioni fisiologiche, non tocca il terreno quando si è in posizione eretta) e dalla valgo-pronazione del calcagno. E’ quindi un paramorfismo in cui risultano alterati i rapporti anatomici del piede.
Piede piatto nei bambini
Dai 10 mesi di vita fino ai 3-4 anni di età questa situazione è del tutto fisiologica e rientra nella normale crescita del piede (piede piatto fisiologico), ed è generalmente portata a correggersi spontaneamente entro i 6-7 anni di età.
Perché il piede piatto può diventare pericoloso?
Anche quando la presenza dei piedi piatti permane senza regredire autonomamente dopo i 7 anni di vita, la condizione è – la maggior parte delle volte – indolore, tuttavia questo paramorfismo può contribuire all’insorgenza di problemi a caviglie e ginocchia perché la presenza di questa condizione può alterare l’allineamento delle gambe.
Quali sono le cause del piede piatto?
La presenza del piede piatto nei bambini è del tutto normale e in alcune persone questa conformazione del piede tipica dell’infanzia non regredisce, permanendo anche in età adulta. Nonostante la presenza di piattismo generalmente non desti importanti problematiche, i bambini che ne sono affetti hanno maggiori possibilità di soffrire da adulti di patologie secondarie come l’artrosi della caviglia e l’alluce valgo: il trattamento di questa condizione è dunque preventivo. Alcuni fattori possono influire sulla possibilità di sviluppare il piede piatto anche in età adulta: obesità, lesioni traumatiche al piede o alla caviglia; artrite reumatoide; invecchiamento.
Quali sono i sintomi del piede piatto?
La maggior parte delle persone non ha alcun sintomo associato alla presenza del piede piatto. In alcuni casi, soprattutto nei soggetti con valgo-pronazione del calcagno, possono esservi dolore in particolare nella zona del tallone o della volta plantare e gonfiore nella parte interna della caviglia.
Come prevenire il piede piatto?
Per prevenire la formazione del piede piatto in età adulta è bene evitare le condizioni che possano predisporre al suo sviluppo. Se nulla si può fare riguardo alcuni fattori di rischio – come l’artrite reumatoide e l’invecchiamento – è possibile invece attuare delle strategie preventive per evitare l’insorgenza di condizioni come il sovrappeso e l’obesità e le lesioni traumatiche al piede o alla caviglia che favoriscono la comparsa di questo disturbo.
Diagnosi
Per effettuare la diagnosi è necessario un esame obiettivo e durante la visita al paziente si chiederà di effettuare dei movimenti (come mettersi sulle punte dei piedi) per esaminare la meccanica dei piedi.
Nel caso il paziente lamenti dolore, può essere richiesta la sottoposizione e diversi esami di imaging:
- Radiografia: per visualizzare le ossa e le articolazioni dei piedi.
- TAC: in grado di visualizzare le ossa e l’articolazione del piede da diverse angolazioni, fornendo maggiori dettagli rispetto a una normale radiografia.
- Ecografia: questo esame, in grado di fornire immagini dei tessuti molli, può essere effettuato nel caso in cui il medico sospetti la presenza di una lesione tendinea.
- Risonanza magnetica: in grado di fornire immagini dettagliate sia dei tessuti duri (come le ossa) sia dei tessuti molli (come tendini e vasi sanguigni).
Trattamenti
Nonostante la presenza di piattismo generalmente non desti importanti problematiche, i bambini che ne sono affetti hanno maggiori possibilità di soffrire da adulti di patologie secondarie come l’artrosi della caviglia e l’alluce valgo: il trattamento di questa condizione è dunque preventivo.
In presenza di un accentuato piattismo dei piedi, già a partire dai 3 o 4 anni di età è bene mettere in atto una serie di provvedimenti – del tutto non invasivi – mirati a favorire la maturazione della volta plantare. Tra questi:
- l’uso di un plantare;
- il rinforzo muscolare mediante esercizi e sport adatti.
In entrambi i casi è bene farsi consigliare dal medico, evitando soluzioni “fai da te”.
Quando è necessaria la chirurgia?
Se entro gli 8-9 anni non si raggiunge un miglioramento della volta plantare possono essere consigliati, nei casi di piattismo più importanti, interventi chirurgici correttivi da eseguire tra i 9 e i 14 anni. Diverse sono le procedure chirurgiche utilizzate a questo scopo: le più diffuse sono l’endortesi e il calcagno-stop, entrambe mirate a correggere la pronazione del calcagno e a far risalire la volta plantare.
Leggi anche:
- Scarpe coi tacchi e problemi alla salute, consigli e rimedi
- Addio infradito, arriva l’invenzione per camminare scalzi ovunque
- Come si chiamano le dita dei piedi?
- Le infradito: sì per la spiaggia, no per lunghe passeggiate in città
- Quante ossa ha il piede e come si chiamano?
- Tendine e muscolo semitendinoso: anatomia, funzioni ed uso chirurgico
- Differenza tra tendine rotuleo e semitendinoso
- Tendine rotuleo: anatomia, funzioni e patologie in sintesi
- Lesione del legamento crociato anteriore: ricostruzione in artroscopia
- Differenza delle lesioni dei legamenti crociato anteriore e posteriore
- Tendinite del rotuleo: cause, sintomi e rimedi dell’infiammazione
- Valgismo di arti inferiori e ginocchio: cause, sintomi e rimedi
- Pubalgia del podista: cause, diagnosi e rimedi
- Differenza tra ginocchio valgo e varo
- Strabismo rotuleo: cause, sintomi e rimedi
- Strappo muscolare a braccio, coscia, schiena: cosa fare?
- Contrattura muscolare a schiena, coscia, polpaccio, collo: cosa fare?
- Stiramento muscolare: cause, sintomi e rimedi
- Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
- Postura sbagliata: come correggerla, specie seduti alla scrivania
- Colpo della strega: cause, sintomi, rimedi e prevenzione
- Muscolo piriforme: anatomia, funzioni e cosa fare se è infiammato
- Encefalopatia traumatica cronica: cos’è e quali sport sono a rischio?
- Differenza tra sciatalgia e finta sciatalgia
- Nervo sciatico (ischiatico): anatomia, funzioni e patologie
- Differenza tra legamento e tendine con esempi
- Differenza tra legamento ed articolazione con esempi
- Quanti muscoli abbiamo nel nostro corpo?
- Differenza tra muscoli volontari, involontari, scheletrici e viscerali
- I muscoli: come sono fatti, come funzionano e cosa rischiano quando ti alleni
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Omero: anatomia dell’osso del braccio
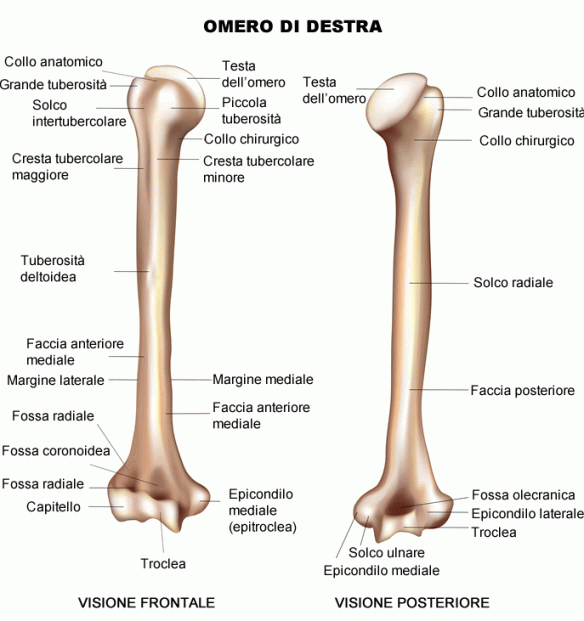 L’omero (pronuncia: òmero, per distinguerlo da Oméro, il poeta greco autore dell’Iliade e dell’Odissea) è un osso lungo, pari e simmetrico, che forma lo scheletro del braccio. L’omero è l’UNICO osso del braccio. Si articola superiormente con la scapola e (articolazione scapolo-omoerale) e inferiormente con le due ossa dell’avambraccio, radio e ulna (articolazione del gomito).
L’omero (pronuncia: òmero, per distinguerlo da Oméro, il poeta greco autore dell’Iliade e dell’Odissea) è un osso lungo, pari e simmetrico, che forma lo scheletro del braccio. L’omero è l’UNICO osso del braccio. Si articola superiormente con la scapola e (articolazione scapolo-omoerale) e inferiormente con le due ossa dell’avambraccio, radio e ulna (articolazione del gomito).
Da quali parti è composto l’omero?
- Epifisi prossimale. La testa dell’omero è costituita da una grossa superficie emisferica liscia e rivestita da cartilagine, diretta medialmente ed in rapporto con la cavità glenoidea della scapola; la testa è delimitata inferiormente dal collo anatomico dell’osso. Inferiormente al collo anatomico, nella parte frontale dell’osso, si trova un rilievo diretto in avanti noto come tubercolo minore (o trochine), inserzione del muscolo sottoscapolare; superiormente e lateralmente rispetto a quello minore si trova il tubercolo maggiore (trochite o trochitere), che con le sue tre facce dà inserzione agli altri muscoli della cuffia dei rotatori: il sopraspinato, il sottospinato e il piccolo rotondo. Tra i due tubercoli si trova il solco bicipitale (o intertubercolare), delimitato verso la diafisi da due creste che scendono dai rispettivi tubercoli (creste del tubercolo minore e maggiore); in questo solco scorre il tendine del capo lungo del bicipite brachiale. Medialmente e lateralmente al solco bicipitale si inseriscono rispettivamente il muscolo grande rotondo e grande pettorale.
- Diafisi. Il punto di passaggio convenzionale tra l’estremità prossimale e il corpo dell’omero è il collo chirurgico. La diafisi dell’omero è in sezione abbastanza circolare prossimalmente, mentre distalmente è triangolare. Ha quindi tre facce e tre margini. Il margine anteriore origina dal tubercolo minore, quello laterale dalla cresta epicondiloidea laterale e quello mediale dalla cresta epicondiloidea mediale. Sulla faccia antero-laterale, poco più in alto del centro, si trova la tuberosità deltoidea che rappresenta il punto di inserzione del muscolo deltoide. Al di sotto di questa si può intravedere invece il solco del nervo radiale, che dalla faccia posteriore si porta in quella antero-laterale. Sulla faccia anteromediale si trova invece il foro nutritizio dell’osso.
- Epifisi distale. L’estremità distale presenta una zona articolare e una zona non articolare: quella articolare è definita lateralmente dal condilo e medialmente dalla troclea dell’omero, che ha la forma di una puleggia. Il condilo si articola con la testa del radio, mentre la troclea con l’incisura trocleare o semilunare dell’olecrano dell’ulna. La porzione non articolare dell’estremità distale è data dall’epicondilo laterale (poco sviluppato) e dall’epicondilo mediale, o epitroclea (molto più sviluppato), al di sotto del quale si trova un solco che accoglie il nervo ulnare. Dai due epicondili si originano verso la diafisi la cresta sopracondiloidea mediale e la cresta sopracondiloidea laterale. Anteriormente, al di sopra del condilo, c’è la fossetta radiale che accoglie la testa del radio durante la flessione dell’avambraccio sul braccio, sopra la troclea c’è la fossetta coronoidea che accoglie il processo coronoideo dell’ulna sempre nella flessione dell’avambraccio sul braccio e posteriormente, al di sopra della troclea, è presente la fossa olecranica per accogliere l’olecrano dell’ulna nell’estensione dell’avambraccio.
- Corpo. Il corpo ha una forma quasi cilindrica in alto e prismatica triangolare in basso. Presenta una faccia antero-mediale, una faccia antero-laterale e una faccia posteriore che sono divise da tre margini: anteriore, mediale e laterale.
- Faccia antero-mediale. La faccia antero-mediale ha nella sua parte di mezzo il foro nutritizio al di sopra del quale è visibile un’impronta per l’inserzione del muscolo coracobrachiale; nella parte alta di questa faccia si trova il prolungamento inferiore del solco bicipitale.
- Faccia antero-laterale. La faccia antero-laterale presenta, nel suo terzo medio, una parte rugosa, a forma di V, la tuberosità deltoidea, sulla quale si inserisce il muscolo deltoide.
- Faccia posteriore. La faccia posteriore è percorsa dal solco del nervo radiale, una scanalatura elicoidale che ha inizio in alto presso il margine mediale e si porta in basso e in fuori, dividendo la faccia stessa in due parti, una al di sopra del solco, da cui origina il capo laterale del muscolo tricipite e una, sotto il solco, da cui nasce il capo mediale dello stesso muscolo.
- Margine mediale. Il margine mediale percorre tutto il corpo dall’alto in basso terminando all’epitroclea.
- Margine laterale. Il margine laterale, che è interrotto dal solco del nervo radiale, termina nell’epicondilo.
- Margine anteriore. Il margine anteriore si biforca in basso delimitando la fossa coronoidea.
- Estremità prossimale. L’estremità prossimale è ingrossata e fa seguito al corpo in corrispondenza del collo chirurgico. Presenta un’ampia superficie articolare quasi emisferica, rivestita di cartilagine, la testa dell’omero. La testa è delimitata, sul suo contorno, da un leggero restringimento, il collo anatomico, che la individua rispetto a due rilievi situati nelle sue vicinanze; questi sono la grande tuberosità e la piccola tuberosità.
- Estremità distale. L’estremità distale è slargata e appiattita dall’avanti in dietro. Su ciascuno dei lati di questa estremità si trovano due rilievi rugosi; quello mediale è detto epitroclea e quello laterale è detto epicondilo. Sulla faccia anteriore dell’estremità distale si trova la fossa coronoidea nella quale, durante la flessione dell’avambraccio sul braccio, si pone il processo coronoideo dell’ulna. Sulla faccia posteriore della stessa estremità si trova la fossa olecranica che accoglie l’olecrano ulnare durante l’estensione dell’avambraccio.
I migliori prodotti per la cura delle ossa e dei dolori articolari
Qui di seguito trovate una lista di prodotti di varie marche per il benessere di ossa, legamenti, cartilagini e tendini e la cura dei dolori articolari. Noi NON sponsorizziamo né siamo legati ad alcuna azienda produttrice: per ogni tipologia di prodotto, il nostro Staff seleziona solo il prodotto migliore, a prescindere dalla marca. Ogni prodotto viene inoltre periodicamente aggiornato ed è caratterizzato dal miglior rapporto qualità prezzo e dalla maggior efficacia possibile, oltre ad essere stato selezionato e testato ripetutamente dal nostro Staff di esperti:
- Crema gel all’arnica per gonfiori e dolori articolari: http://amzn.to/2AY5qmo
- Integratore di curcuma: http://amzn.to/2CDFhd1
- Integratore di glucosamina: http://amzn.to/2ki2BX2
- Integratore di glucosamina e condroitina: http://amzn.to/2BdJmII
- Integratore di glucosamina, condroitina, selenio, zinco e selenio: http://amzn.to/2CFJa0W
- Estratto di cozze GreenShell per il dolore articolare: http://amzn.to/2BIsgC5
- Integratore di cinorrodo di rosa canina: http://amzn.to/2D22OFB
- Integratore di vitamina D: http://amzn.to/2AYmsko
- Integratore di calcio e vitamina D: http://amzn.to/2kkxRoe
- Integratore completo di vitamine e sali minerali: http://amzn.to/2iXrBW4
- Integratore di calcio, vitamina D3 e vitamina K : http://amzn.to/2BDGeBE
- Integratore di omega 3: http://amzn.to/2AdJXtx
- Ginocchiera per la compressione ed il sostegno del ginocchio: http://amzn.to/2BLxU6D
Per approfondire:
- Osso omero: anatomia e funzioni in sintesi
- Frattura della spalla e dell’omero prossimale: sintomi e cure
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ha il piede e come si chiamano?
- Frattura della spalla e dell’omero prossimale: sintomi e cure
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ha il piede e come si chiamano?
- Scapola: dove si trova ed a che serve?
- Terapia con Infrarossi per il dolore
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Differenza tra distorsione, lussazione, sublussazione e strappo muscolare
- Sindrome del tunnel carpale: prevenzione, diagnosi e cura di una dolorosa patologia
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Differenza tra frattura composta, composta, esposta e patologica
- Callo osseo e pseudoartrosi, quando la frattura non guarisce: cause, diagnosi e terapie
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare ?
- Dismetria degli arti inferiori: una gamba è più corta dell’altra
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Differenza tra femore e anca
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Femore rotto: riabilitazione, profilassi antitrombotica e controllo del dolore
- Fratture di femore: conseguenze a breve e lungo termine
- Gomito del tennista (epicondilite): cos’è, quanto dura e rimedi
- Ti piace scrocchiare le dita? Ecco cosa succede alle tue ossa e i danni che rischi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- La sciatalgia ti blocca? ecco i rimedi e gli esercizi che ti salveranno!
- Mal di schiena in zona lombare (lombalgia): esercizi e cosa fare per il dolore
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Lo stretching: benefici e le 6 regole per eseguirlo bene
- Dolore muscolare il giorno dopo l’allenamento: cause, cure e prevenzione
- Crollo vertebrale nell’anziano da osteoporosi e tumore: sintomi, diagnosi e terapia
- Malattie reumatiche: cosa sono, come si curano, sono pericolose?
- Differenza artrite reumatoide e artrite psoriasica: sintomi comuni e diversi
- Artrite psoriasica e spondiloartriti sieronegative: sintomi, diagnosi e cura
- Fattore reumatoide alto o basso? Valori normali e Reuma test
- Reuma test positivo o negativo? Cos’è e come si interpreta il valore?
- Differenza tra anticorpo ed autoanticorpo
- Artrite reumatoide: sintomi iniziali, cause, cure e mortalità
- Differenze tra artrite ed artrosi: sintomi comuni e diversi
- Lupus eritematoso sistemico (LES): cause, sintomi e terapie
- Sclerodermia: cause, sintomi e cura
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Fibromialgia: sintomi, cause, cura e tender points
- Fibromialgia: dove si trovano i tender points che provocano dolore alla palpazione?
- Dita ippocratiche congenite e secondarie: cause, sintomi e terapie
- Fenomeno di Raynaud: cause, sintomi e trattamento
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Taping NeuroMuscolare in un bimbo nato prematuro di 32 settimane
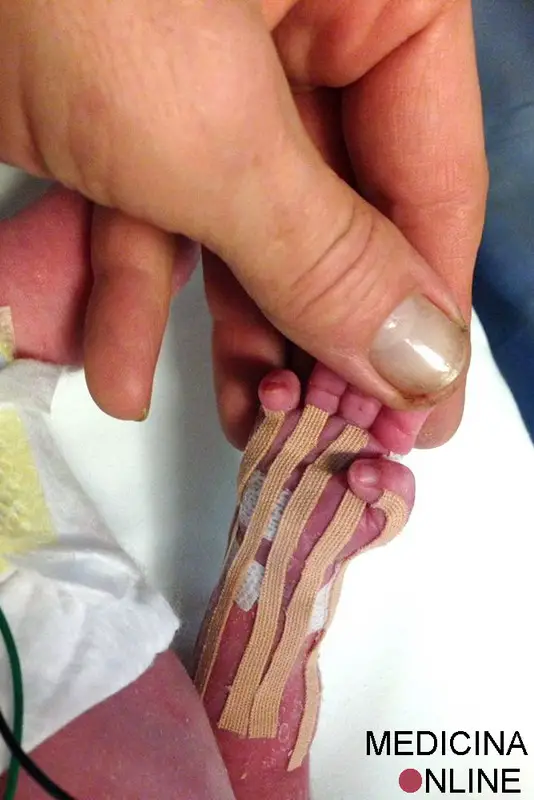 Applicazione di Taping NeuroMuscolare in un bimbo nato prematuro di 32 settimane, con sofferenza perinatale. L’obiettivo del trattamento è di far raggiungere velocemente dei miglioramenti sulla mobilità della mano del bimbo, che si presenta serrata in chiusura con ipertono. Il trattamento è stato realizzato nel reparto di Neonatologia dell’Ospedale Federico II di Napoli. Forza piccolo!
Applicazione di Taping NeuroMuscolare in un bimbo nato prematuro di 32 settimane, con sofferenza perinatale. L’obiettivo del trattamento è di far raggiungere velocemente dei miglioramenti sulla mobilità della mano del bimbo, che si presenta serrata in chiusura con ipertono. Il trattamento è stato realizzato nel reparto di Neonatologia dell’Ospedale Federico II di Napoli. Forza piccolo!
Foto di “Taping NeuroMuscolare Institute Italia”
Leggi anche:
- In quale settimana di parto un neonato viene detto prematuro?
- Percentuale di sopravvivenza del neonato prematuro: peso e prognosi
- Parto pretermine: conseguenze sul neonato prematuro
- Indice di Apgar 6-7-8-9-10: tabella e conseguenze se basso
- Morte in culla (SIDS): prevenzione, cause, sintomi e percentuale dei casi
- Parto prematuro: cause, fattori di rischio, prevenzione e psicologia dei genitori
- 17 Novembre: Giornata internazionale del neonato prematuro
- Incubatrice neonatale: funzionamento, prezzo, per quali neonati si usa?
- Differenza tra culla termica ed incubatrice neonatale
- Travaglio: significato, sintomi e come capire se il parto è vicino
- Rottura delle acque: sintomi, colore, come riconoscerla, che fare?
- Differenza tra liquido della rottura delle acque, urina e perdite
- Il “Riflesso di Moro”: un tenero abbraccio dal neonato alla madre
- Riflesso di Moro: VIDEO
- Vostro figlio soffre di autismo? I primi segnali per capirlo e come comportarsi con lui
- Gravidanza: cosa prova il bambino durante il parto?
- Travaglio, secondamento e le altre fasi del parto naturale
- Gravidanza: cosa percepisce il bambino durante un rapporto sessuale?
- Masturbarsi in gravidanza fa male al bambino?
- Fare sesso in gravidanza fa male bambino?
- Rapporti sessuali in gravidanza: la guida trimestre dopo trimestre
- Differenza tra parto cesareo e naturale: vantaggi e svantaggi
- Differenza tra parto cesareo e naturale: vantaggi e svantaggi
- Differenze tra bambini nati con cesareo e quelli con parto naturale
- Salmonella in gravidanza: trasmissione, rischi, consigli per evitarla
- Perché viene la diarrea in gravidanza? Fa male al bambino? Cure e rimedi
- Differenza tra parto eutocico e spontaneo
- Differenza tra parto eutocico (fisiologico) e distocico
- Differenza tra parto a termine, pretermine, abortivo e post-termine
- Macrosomia, distocico, episiotomia, indice di Bishop… Il vocabolario del parto
- Differenza tra presentazione cefalica, podalica e trasversale nel parto
- Dolori del parto: epidurale, controllo autonomo e medico
- Differenza tra parto naturale, indotto e pilotato
- Posso rimanere incinta a 50 anni?
- Differenza tra placenta anteriore, posteriore e laterale: cosa cambia
- Secondamento: come e perché avviene l’espulsione della placenta
- Le aderenze patologiche della placenta in gravidanza
- Differenza placenta bassa e previa: rischi e cosa evitare
- Differenza tra placenta, sacco amniotico e liquido amniotico
- Sindrome di Asperger in bambini ed adulti: primi sintomi, terapie
- Persone famose insospettabili con la Sindrome di Asperger
- Sindrome di Down: cause, sintomi in gravidanza e nei neonati
- Le malattie genetiche più diffuse al mondo
- Depressione post parto: come riconoscere i primi sintomi e superarla
- Qual è il mese migliore per partorire per te e per il bambino?
- Perché un neonato piange sempre? 8 sistemi per calmarlo
- Anestesia epidurale e parto: vantaggi, procedura e rischi
- Parto cesareo: dopo quanto si possono avere rapporti sessuali?
- Le 12 cose che ogni genitore fa di nascosto dai propri figli
- Le cose che non devi MAI dire ad una donna incinta, soprattutto se sei una donna
- Le cose che non devi MAI dire ad una donna che ha appena partorito, soprattutto se sei una donna
- Perché mi capita di piangere senza motivo? Come affrontare il problema?
- Dopo il parto: come recuperare l’intimità di coppia?
- Dopo il parto: quando ricominciare a prendere la pillola anticoncezionale?
- Parto naturale: dopo quanto si possono avere rapporti sessuali?
- Spina bifida e difetti di chiusura del tubo neurale nel feto: trasmissione, prevenzione, diagnosi e cura
- Sacco amniotico e liquido amniotico: cosa sono ed a che servono durante la gravidanza?
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Diplegia: definizione, cause e sintomi
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Sindrome di Turner: cariotipo, cause, sintomi e segni caratteristici
- Sindrome di Klinefelter: cariotipo, cause, sintomi e cura
- Malattia di Huntington: cos’è, ereditarietà, come si trasmette, età di insorgenza
- Anemia falciforme: cosa significa, cause, sintomi e cure
- Differenze tra la distrofia muscolare di Duchenne e di Becker
- Fibrosi cistica polmonare: cos’è, sintomi in neonati e bambini, cure
- Sindrome dell’idiota sapiente: cause, caratteristiche e sintomi
- Sindrome del tramonto o del crepuscolo: cause, sintomi e cura
- Ritardo mentale nei bambini lieve, moderato, grave: si guarisce?
- Che cos’è l’intelligenza umana: definizione, significato e psicologia
- Quoziente d’intelligenza: valori, significato, test ed ereditarietà
- Problem solving: cos’è, caratteristiche, tecniche, fasi ed esempi
- Sindrome di Tourette: cause, sintomi, diagnosi e trattamento
- Sindrome di Tourette: si può guarire definitivamente? Come si guarisce?
- Talassemia: cos’è, sintomi, cure, differenti tipi ed alimentazione
- Celiachia: cos’è il glutine, in quali alimenti è contenuto ed in quali no?
- Sindrome di Noonan: cause, sintomi nel neonato, aspettative di vita
- Sindrome di Bloom: cause, sintomi, diagnosi e terapia
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!

