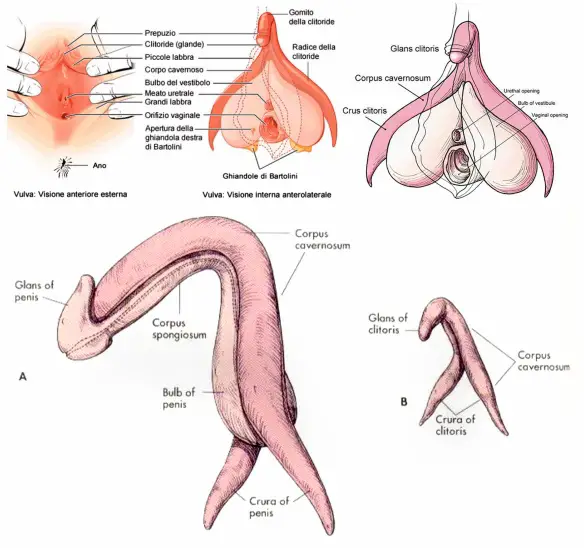
Durante la fase del desiderio, la vagina e le piccole labbra si irrorano di sangue, provocando una vasocongestione locale. Il clitoride si inturgidisce ed ha una vera e propria erezione, ingrandendosi, irrigidendosi ed arrossandosi, similarmente a quanto avviene nel pene. Il clitoride si sporge all’esterno tra le grandi labbra mentre le piccole labbra arrossandosi, si estroflettono. Questa fase, che precede l’orgasmo, è definita anche fase di plateau.
Nel corso della fase di eccitazione la vagina produce un fluido lubrificante, detto trasudato vaginale. Questo liquido facilita la penetrazione del pene e rende l’ambiente maggiormente favorevole alla sopravvivenza dello sperma. Al cessare dello stimolo il clitoride torna nella posizione e nella morfologia di riposo, cioè quella che aveva prima della stimolazione sessuale.
Nelle seguenti immagini possiamo osservare l’anatomia del clitoride e delle strutture vicine. Nella parte più in basso dell’immagine, possiamo notare la similitudine tra apparato sessuale maschile (sul lato destro) e femminile (sul lato sinitro): dal punto di vista anatomico il clitoride è un vero e proprio pene in miniatura e ciò è particolarmente evidente quando il clidoride sia fisiologicamente molto grande o quando sia ipertrofico per cause patologiche o per l’uso di farmaci dopanti (vedi “clitoromegalia”).
Leggi anche:
- Erezione di clitoride [VIDEO] Attenzione: immagini sessualmente esplicite
- Clitoride: dove si trova e come stimolarlo per provare piacere
- Quanto è lungo il clitoride più grande del mondo?
- Qual è la lunghezza media di clitoride e glande clitorideo?
- Visita ginecologica completa [VIDEO] Attenzione: immagini sessualmente esplicite
- Glande del pene: funzioni, anatomia ed immagini
- Mappa europea della lunghezza del pene: italiani fuori dal podio
- Differenza tra clitoride e punto G
- Il punto G esiste davvero o non esiste? Lo hanno tutte le donne?
- Come si chiama il punto G in inglese, francese, spagnolo e tedesco?
- Vacanze erotiche per donne, l’approccio del gigolò: “Hai mai provato con un nero?”
- Quanto tempo devo lasciare riposare il pene per avere la maggior eiaculazione possibile?
- Dopo quanti giorni di astinenza le scorte di sperma sono le massime possibili?
- Si inserisce un cavo USB nel pene per provare piacere ma finisce al pronto soccorso
- Pene: più si è alti e più si accorcia, crolla la fertilità
- Il motore di ricerca Microsoft ha un pene nello sfondo
- L’ex ministro ubriaco ha mostrato il pene e strizzato i genitali agli invitati
- Forma del pene: la scienza svela come lo vogliono le donne
- Torte di sperma e biscotti col grasso umano da liposuzione: il primo corso “cucinare con lo sperma”
- La ragazza fruttariana che beve la sua urina
- Ecco come cucinare e preparare i cocktail con lo sperma
- Libri di cucina con ricette a base di sperma
- Differenze tra orgasmo vaginale e clitorideo
- Vagina: anatomia, funzioni e patologie in sintesi
- Differenza tra vagina e vulva
- I tedeschi accusano: il pene degli italiani si sta accorciando
- Come avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?
- Le 10 cose che non sai su vagina, clitoride ed orgasmo femminile
- Astenospermia: spermiogramma, spermatozoi deboli e fattori che influenzano la loro motilità
- Come funziona una eiaculazione? Due eiaculazioni consecutive sono possibili?
- Le 6 cose che succedono al tuo corpo quando sei in astinenza dal sesso
- Quanto sperma viene emesso con una singola eiaculazione?
- Come varia il testosterone in caso di astinenza dall’eiaculazione
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
- Erezione di pene con protesi peniena [VIDEO] Attenzione: immagini sessualmente esplicite
- Che cos’è e quanto dura il periodo refrattario dopo l’orgasmo?
- Qual è il record di distanza per uno schizzo di sperma?
- Orgasmi multipli maschili: come avere due eiaculazioni di seguito
- Varicocele: sintomi, operazione ed effetti sull’erezione
- Erezione debole da ansia da prestazione: quali sono i rimedi e le cure?
- Punto G maschile: trovare e stimolare il punto L per provare orgasmi più intensi ed aumentare la forza dell’eiaculazione
- Vagina troppo larga per rapporti sessuali soddisfacenti: quali le soluzioni?
- Come capire se soffro di masturbazione compulsiva?
- Smegma femminile, vulviti e cattivi odori vaginali: cura e prevenzione
- Come avere la più potente erezione della tua vita senza farmaci
- Esercizi per allungamento del pene (massaggio Jelqing): funzionano? Tecnica e rischi
- Esercizi di Kegel: allena il tuo muscolo pubococcigeo per aumentare la potenza sessuale e contrastare l’eiaculazione precoce
- Peperoncino, sesso, testosterone e prostata: qual è il legame?
- Perversioni sessuali: dagli insetti sulle parti intime fino ai pannolini sporchi e le mestruazioni
- Perché lo scroto che contiene i testicoli è così rugoso?
- Quanto a lungo può durare una erezione del pene?
- La donna con il seno più grande del mondo [VIDEO]
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Aumentare il desiderio sessuale femminile: guida completa
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Mappa mondiale delle ragazze “facili”: sudamericane più disponibili e le italiane?
- Micropene: quanto misura, complicazioni, c’è una cura?
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
- La ragazza con due vagine che ha dovuto perdere la verginità due volte
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Mappa delle zone erogene femminili: scopri i punti che la fanno impazzire
- Zone erogene femminili: scopri i punti insospettabili che le danno piacere
- Sperma e sesso orale sono antidepressivi naturali per le donne
- Come aumentare le dimensioni del pene riducendo il grasso sul pube senza chirurgia
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
- La ragazza con tre seni
- Polimastia: quando la donna ha troppi seni
- L’uomo costretto ad amputare il pene a causa di un’overdose di Viagra
- Ciclismo e bicicletta possono causare disfunzione erettile?
- Le dimensioni del pene determinano il grado di piacere femminile?
- L’eiaculazione precoce è un sintomo di disfunzione erettile?
- Perché la pelle del pene è più scura rispetto al resto del corpo?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

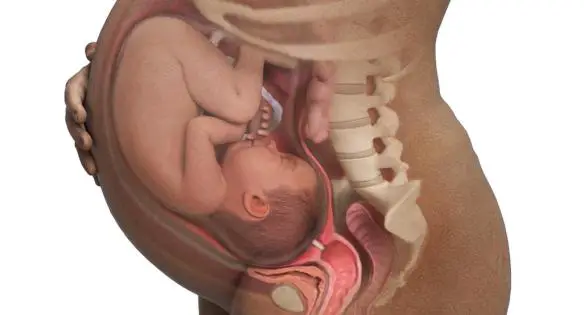 Masturbarsi in gravidanza è possibile, oppure è meglio evitarlo? Facciamo chiarezza su questo argomento, che rappresenta ancora un tabù per moltissime future mamme italiane.
Masturbarsi in gravidanza è possibile, oppure è meglio evitarlo? Facciamo chiarezza su questo argomento, che rappresenta ancora un tabù per moltissime future mamme italiane. L’eiaculazione retrograda (di cui abbiamo parlato in questo articolo:
L’eiaculazione retrograda (di cui abbiamo parlato in questo articolo: 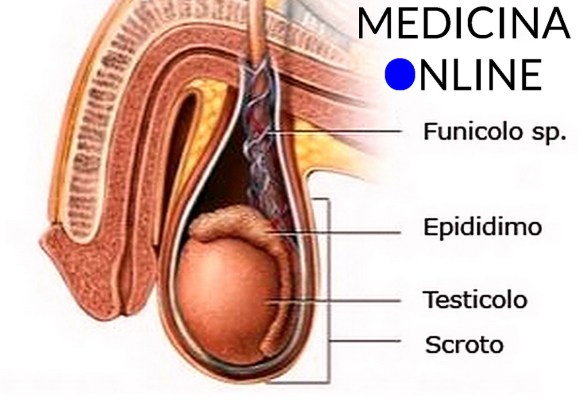 Prima di iniziare la lettura, ti consiglio di leggere questo articolo:
Prima di iniziare la lettura, ti consiglio di leggere questo articolo:  Quando si parla di dimensioni in campo sessuale, siamo abituati a farlo in merito a quelle dei genitali maschili. La grandezza del pene incide sul piacere sessuale della donna? E’ la domanda che da sempre tutti, uomini e donne, si pongono e che stimolano sondaggi e ricerche. Alcune hanno evidenziato
Quando si parla di dimensioni in campo sessuale, siamo abituati a farlo in merito a quelle dei genitali maschili. La grandezza del pene incide sul piacere sessuale della donna? E’ la domanda che da sempre tutti, uomini e donne, si pongono e che stimolano sondaggi e ricerche. Alcune hanno evidenziato  Il clitoride è l’organo dell’appartato genitale femminile più importante per il piacere della donna. Simbolo dell’autonomia sessuale
Il clitoride è l’organo dell’appartato genitale femminile più importante per il piacere della donna. Simbolo dell’autonomia sessuale 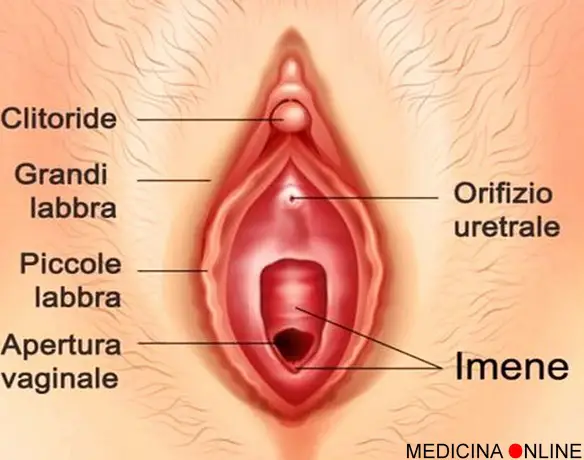 No, il flusso mestruale fuoriesce dall’apertura vaginale, mentre l’urina fuoriesce dal meato (o orifizio) uretrale, un piccolo forellino relativamente ben nascosto che nella vulva è posizionato al di sopra dell’apertura della vagina ed al di sotto del clitoride (vedi foto in alto).
No, il flusso mestruale fuoriesce dall’apertura vaginale, mentre l’urina fuoriesce dal meato (o orifizio) uretrale, un piccolo forellino relativamente ben nascosto che nella vulva è posizionato al di sopra dell’apertura della vagina ed al di sotto del clitoride (vedi foto in alto).