 Con “atassia” (in inglese “ataxia”) in medicina si indica un disturbo caratterizzato nella progressiva perdita della coordinazione muscolare che rende Continua a leggere
Con “atassia” (in inglese “ataxia”) in medicina si indica un disturbo caratterizzato nella progressiva perdita della coordinazione muscolare che rende Continua a leggere
Archivi tag: sistema nervoso
Differenza tra midollo spinale e allungato
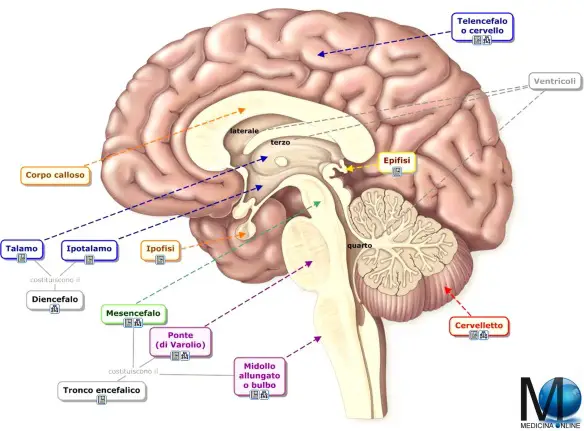
Il termine midollo si riferisce ad un tessuto o ad un organo contenuto all`interno di una cavità, di solito di natura ossea, che funge nei suoi confronti da struttura di protezione rispetto all’ambiente circostante. Nel corpo umano sono presenti tre tipi di midollo: il midollo osseo, quello spinale e quello allungato.
Il midollo osseo
Il midollo osseo è un tessuto molle che occupa i canali delle ossa lunghe (ad esempio il femore) e la fascia centrale delle ossa piatte (ad esempio le ossa del bacino) e la sua funzione principale è quella della produzione e maturazione delle cellule del sangue, cioè eritrociti (globuli rossi), leucociti (globuli bianchi) e trombociti (piastrine). Nell’anatomia umana possiamo riconoscere due tipi di midollo osseo: il midollo osseo rosso (costituito principalmente da tessuto mieloide, la maggioranza del midollo presente alla nascita) ed il midollo osseo giallo (costituito soprattutto da tessuto adiposo che ne determina il colore). Esiste anche una terza tipologia, tipica dell’anziano: il midollo gelatinoso. Per approfondire, leggi: A cosa serve il midollo osseo?
Il midollo allungato è la parte più bassa del tronco encefalico e collega il ponte con il midollo spinale
Midollo allungato
Il midollo allungato, chiamato anche bulbo, oblongata o mielencefalo, è la parte più in basso del tronco encefalico (anche chiamato “tronco cerebrale”, composto anche dal ponte e dal mesencefalo). Il midollo allungato collega quindi il ponte (posizionato più in alto) ed il midollo spinale (posizionato più in basso). Attraverso il midollo allungato passano le informazioni inerenti al gusto, al tatto e principalmente all’udito. Vi hanno sede i centri bulbari della respirazione, bersaglio di svariate sostanze quali l’eroina e numerosi farmaci come gli antidepressivi, i sonniferi e i tranquillanti che inibiscono i centri respiratori. Presenta al suo interno anche il centro vasomotore responsabile principale del controllo del tono muscolare dei vasi, della frequenza cardiaca, del volume-sistole e quindi della pressione sanguigna. Il midollo allungato, assieme al ponte di Varolio controlla il pH del sangue. Nel caso in cui questo dovesse diventare troppo basso (a causa dell’eccessiva formazione di acido carbonico, dovuta al legame tra anidride carbonica e acqua) queste due regioni del cervello inviano uno stimolo di contrazione ai muscoli intercostali e al diaframma.
Leggi anche:
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
Il midollo spinale
Midollo spinale
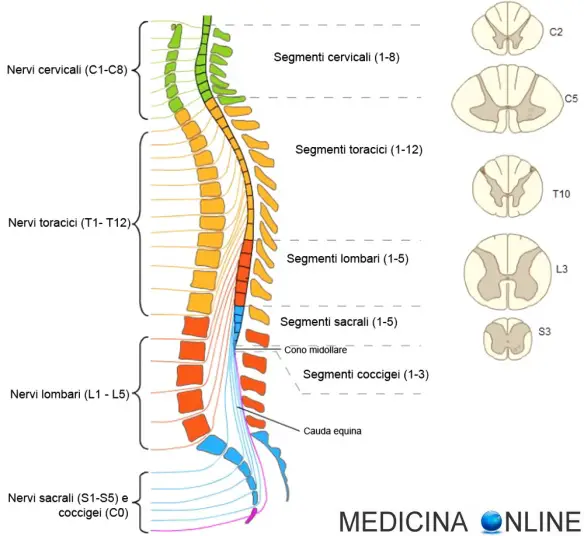
Il midollo spinale è una struttura allungata contenuta nel canale vertebrale, ed è il più importante centro di riflessi dell’intero sistema nervoso. Esso costituisce inoltre una importantissima via di comunicazione fra la periferia ed i centri nervosi, essendo costituito per gran parte da fasci di fibre che viaggiano verso l’alto o verso il basso. Nel midollo spinale la disposizione dei due tipi di sostanza nervosa è inversa rispetto all’encefalo; la sostanza grigia è prevalentemente interna, quella bianca prevalentemente esterna. Internamente il midollo spinale è attraversato da una propria cavità, detta dell’ependima. Dal midollo spinale emergono ad intervalli regolari i nervi spinali.
Il midollo spinale è percorso da due solchi longitudinali mediani, uno posteriore e l’altro anteriore, più profondo, e da solchi secondari. Da ogni solco laterale si diparte un insieme di fibre nervose raggruppate in cordoni: da ciascun lato del midollo nascono 31 nervi posteriori e 31 anteriori. Ogni nervo posteriore si unisce a quello anteriore dello stesso livello.
Struttura del midollo spinale
L’interno del midollo è costituito da due tipi di tessuto nervoso: le sostanze grigia, al centro, e quella bianca, che la circonda. La sostanza grigia forma, in sezione traversa, una H, con due corni anteriori tozzi e larghi e due corni posteriori lunghi e sottili. La barra orizzontale della H è attraversata verticalmente, al centro, dal sottile canale ependimale, che contiene il liquor cerebrospinale. Le informazioni sensoriali giungono al midollo attraverso le radici posteriori dei nervi. Le informazioni semplici sono analizzate direttamente dalla sostanza grigia, mentre quelle complesse salgono dalla sostanza bianca sino all’encefalo. Gli impulsi motori semplici provengono dunque direttamente dalla sostanza grigia del midollo (per esempio, in caso di scottatura o di pizzicamento, il ritrarsi “automatico” della mano); quelli complessi provengono invece dall’encefalo, grazie alla mediazione della sostanza bianca del midollo: tutti gli impulsi sono trasmessi ad altri nervi motori attraverso le radici anteriori dei nervi.
Nervi e meningi del midollo spinale
sostanza grigia radice posteriore ganglio spinale radice anteriore fibre nervose pia madre aracnoide dura madre solco posteriore canale ependimale sostanza bianca solco anteriore cordone anteriore nervo spinale Il midollo spinale può essere analizzato tramite TC, risonanza magnetica, puntura lombare, elettromiografia e mielografia (quest’ultima è sempre meno praticata, sostituita nelle sue indicazioni dalla risonanza magnetica, più precisa e meno invasiva). L’anatomia patologica del midollo spinale comprende le compressioni (tumori), le infezioni (meningiti), gli accidenti vascolari (emorragie, trombosi), i traumi, i tumori, la carenza di vitamina B12 e le patologie infiammatorie (sclerosi multipla). La lesione del midollo spinale è irreversibile e determina tetraplegia (paralisi di tutti gli arti) in caso di lesione nella parte superiore del rachide cervicale, paraplegia (paralisi degli arti inferiori) in caso di lesione nella parte superiore del rachide dorsale.
Leggi anche:
- Tronco cerebrale (mesencefalo, ponte e bulbo) anatomia e funzioni in sintesi
- Differenza tra proencefalo, mesencefalo, romboencefalo, telencefalo, diencefalo
- Differenza tra metencefalo e mielencefalo
- Telencefalo: anatomia, solchi, lobi, aree, corteccia, funzioni
- Sostanza bianca del midollo spinale: anatomia e funzioni in sintesi
- Sostanza grigia del midollo spinale: anatomia e funzioni in sintesi
- Differenza tra sostanza bianca e grigia del midollo spinale
- Sostanza grigia del cervello: cos’è ed a che serve?
- Sostanza bianca del cervello: cos’è ed a che serve?
- Differenza tra sostanza bianca e grigia nel cervello
- Differenza tra osso compatto e spugnoso
- Differenza tra osso fibroso e lamellare
- I tipi di tessuto osseo: cellule, matrice, formazione e struttura
- Differenza tra osso e cartilagine: funzioni, composizione e durezza
- Differenza tra osso sacro e coccige
- Osso sacro e coccige: dove si trovano ed a che servono?
- Differenza ossa umane e animali
- Differenza tra ossa pari, impari e mediane con esempi
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo giallo e rosso
- Differenza tra midollo osseo e cellule staminali
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra osso ed avorio: come distinguerli
- Quante ossa ed articolazioni abbiamo nel nostro corpo?
- Quanto pesano scheletro ed ossa?
- Quante ossa ha il piede e come si chiamano?
- Non sono grasso: ho la costituzione robusta e le ossa grosse
- Differenza tra legamento e tendine con esempi
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Differenza tra mascella e mandibola: sono sinonimi?
- Quante ossa ci sono nella mano e come si chiamano?
- Come si chiamano le dita dei piedi?
- Differenza tra frattura composta, composta, esposta e patologica
- Callo osseo e pseudoartrosi, quando la frattura non guarisce: cause, diagnosi e terapie
- Differenza tra osteoblasti, osteoclasti ed osteociti
- Di cos’è fatto un osso, a che serve e perché è così resistente?
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare ?
- Mastoidite, cos’è e dove si trova l’osso mastoide?
- Differenza tra pube ed osso iliaco: anatomia e funzioni
- Legamenti: cosa sono, dove si trovano ed a che servono?
- Differenza tra legamento ed articolazione con esempi
- Osteoporosi: cos’è la Mineralometria Ossea Computerizzata (MOC), a cosa serve, come si interpretano i risultati?
- Osteoporosi: cause, diagnosi e cure
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Differenza tra costole e vertebre
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola rotta (frattura costale): sintomi, diagnosi e terapia
- Costola incrinata: sintomi, terapia e tempi di recupero
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Coma da emorragia cerebrale: quanto può durare?
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski positivo: quali patologie può indicare?
- Segno di Babinski bilaterale: cos’è e che patologia indica?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Babinski ed alluce muto: cosa significa?
- Segno di Hoffman positivo in SLA e sclerosi multipla
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Differenza tra emiparesi ed emiplegia
- Differenza tra emiplegia destra e sinistra
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Paraplegia: erezione, disfunzione erettile ed eiaculazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra paralisi e paresi
- Mandibola GH, ormone della crescita e doping nello sport
- Ormone della crescita (GH) a che serve e da cosa è prodotto?
- Ormone della crescita (GH): body building e doping in palestra
- Gomito del tennista (epicondilite): cos’è, quanto dura e rimedi
- Ti piace scrocchiare le dita? Ecco cosa succede alle tue ossa e i danni che rischi
- Differenza tra ossa lunghe, corte, irregolari e piatte con esempi
- Frattura della spalla e dell’omero prossimale: sintomi e cure
- Che differenza c’è tra la risonanza magnetica, la TAC, la PET, la radiografia, l’ecografia e l’endoscopia?
- L’altezza media italiana nel 2017 di maschi e femmine
- L’altezza media italiana 2017 da 1 a 19 anni di maschi e femmine
- L’altezza media mondiale nel 2017 di maschi e femmine [TABELLA]
- Altezza: quando si può parlare di nanismo o gigantismo
- Quanto è alto l’uomo più alto del mondo?
- Quanto è alto l’uomo più basso del mondo?
- Articolazioni mobili, semimobili, sinoviali e fisse: struttura e funzioni
- Dismetria degli arti inferiori: una gamba è più corta dell’altra
- Femore: anatomia, funzioni e muscoli in sintesi
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ha il piede e come si chiamano?
- Cosa sono e qual è la differenza tra massa magra e massa grassa? Tutte le percentuali di grasso, ossa e muscoli
- Quanti litri e percentuale di acqua sono presenti nel nostro corpo?
- Differenza tra femore e anca
- Differenza tra frattura composta, composta, esposta e patologica
- Femore rotto: tipi di frattura, sintomi, intervento, riabilitazione e conseguenze
- Artrosi: il latte fa bene alle ginocchia (delle donne)
- Allattamento materno, artificiale e misto: quale latte per il bambino?
- Il latte fa male alle ossa? Si, ma solo se sei iscritto a Facebook
- Artrosi dell’anca: cause, sintomi, prevenzione e trattamento
- Differenze tra artrite ed artrosi: sintomi comuni e diversi
- Sindrome del tunnel carpale: prevenzione, diagnosi e cura di una dolorosa patologia
- Crollo vertebrale nell’anziano da osteoporosi e tumore: sintomi, diagnosi e terapia
- Malattie reumatiche: cosa sono, come si curano, sono pericolose?
- Differenza artrite reumatoide e artrite psoriasica: sintomi comuni e diversi
- Artrite psoriasica e spondiloartriti sieronegative: sintomi, diagnosi e cura
- Fattore reumatoide alto o basso? Valori normali e Reuma test
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Osso omero: anatomia e funzioni in sintesi
- Scapola: dove si trova ed a che serve?
- Terapia con Infrarossi per il dolore
- Fibromialgia: dove si trovano i tender points che provocano dolore alla palpazione?
- Dita ippocratiche congenite e secondarie: cause, sintomi e terapie
- Lupus eritematoso sistemico (LES): cause, sintomi e terapie
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Differenza tra distorsione, lussazione, sublussazione e strappo muscolare
- Quanti muscoli abbiamo nel nostro corpo?
- Pubalgia in gravidanza: cause e rimedi del dolore all’osso pubico
- Pubalgia acuta e cronica: sintomi, esercizi e rimedi
- Differenza tra pube e inguine
- Differenza tra muscoli volontari, involontari, scheletrici e viscerali
- I muscoli: come sono fatti, come funzionano e cosa rischiano quando ti alleni
- Differenze tra muscolo striato, scheletrico, liscio, cardiaco, superficiale e profondo
- Quanto è alto l’uomo più alto del mondo?
- Quanto è alto l’uomo più basso del mondo?
- Nanismo: sintomi, cura, cause, terapia, diagnosi e prevenzione
- Charlotte, la bambina più piccola del mondo
- Quando essere troppo alti è una malattia: il gigantismo
- Differenza tra gigantismo ed acromegalia
- Aumentare l’altezza è possibile? Esercizi e trucchi
- Lo sai che la mattina sei alto due cm in più rispetto alla sera? Tutto quello che vorresti sapere sull’altezza e su come crescere di più
- Hai una costituzione corporea robusta o esile? Impara a valutarlo scientificamente
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Contrazione involontaria della palpebra: il blefarospasmo essenziale
 Il blefarospasmo essenziale è una contrazione involontaria che causa la chiusura a intermittenza e spesso completa delle palpebre.
Il blefarospasmo essenziale è una contrazione involontaria che causa la chiusura a intermittenza e spesso completa delle palpebre.
Che cos’è il blefarospasmo essenziale?
Il blefarospasmo essenziale è una patologia che colpisce entrambi gli occhi(bilaterale, cioè in modo asimmetrico) e si manifesta soprattutto in età avanzata. La chiusura involontaria delle palpebre può essere continua o intermittente. La frequenza del battito aumenta notevolmente nel corso degli anni fino a portare a una reale limitazione della vista per l’incontrollabilità dello spasmo.
Quali sono le cause del blefarospasmo essenziale?
Non è ancora chiara quale sia la causa del blefarospasmo, ma si ritiene che sia collegato a un cattivo funzionamento di alcune strutture nervose poste alla base del cervello, i gangli della base, che giocano un ruolo importante nel controllo dei movimenti.
Anche alcuni farmaci (neurolettici, antistaminici, dopaminergici, anticonvulsivi, pilocarpina, carbacolo, alcuni anestetici) possono causare blefarospasmo.
Leggi anche:
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare
- Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia
- Come cambiare in maniera permanente il colore degli occhi
Quali sono i sintomi del blefarospasmo essenziale?
Inizialmente il blefarospasmo essenziale si manifesta con sensibilità alla luce, secchezza dell’occhio e aumento della frequenza dell’ammiccamento. Lo stress può peggiorare i sintomi.
Diagnosi
La diagnosi di blefarospasmo viene effettuata sulla base di una visita medica dopo aver esaminato tutte le possibili cause secondarie di patologie oculari (blefarite, trichiasi, patologie corneali, glaucoma, uveiti, occhio secco).
Nel caso di sospetto di cause neurologiche si ricorre a imaging neurologico che esclude patologie della regione ponto cerebellare.
Trattamenti
La terapia si basa sulla chemodenervazione chimica con sedute cicliche con tossina botulimica.
Leggi anche:
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Cataratta: cosa fare e cosa non fare dopo l’intervento
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Cataratta primaria, secondaria, congenita: sintomi e terapie
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Meccanismo d’azione della cocaina: il reuptake della dopamina
 La cocaina è uno psicostimolante che agisce a livello del sistema nervoso centrale (SNC).
La cocaina è uno psicostimolante che agisce a livello del sistema nervoso centrale (SNC).
Nel SNC, i neuroni, cellule del cervello, utilizzano delle sostanze chimiche, i neurotrasmettitori, per comunicare tra loro. Ad ogni stimolo si ha rilascio di neurotrasmettitori che comportano una risposta specifica. Uno dei neurotrasmettitori coinvolti nei fenomeni di dipendenza è la dopamina.
Questa viene rilasciata dai neuroni per dare una risposta a segnali naturali di piacere come potrebbero essere il richiamo del cibo, il sesso.
La dopamina rilasciata dai neuroni attiva una risposta, ovvero una sensazione di benessere. Una volta completata la sua funzione, la dopamina rilasciata in circolo, viene riciclata (“reuptake”) per ripristinare una condizione di normale equilibrio.
Leggi anche:
- Neurotrasmettitori: cosa sono ed a che servono
- Sistema dopamminergico: i circuti nervosi della dopammina
- Effetti della cocaina sul comportamento sessuale e l’orgasmo
- Marijuana, cocaina, LSD e altre droghe: come cambiano il tuo sperma?
- Cocaina: effetti a breve e lungo termine e loro durata
- Cocaina: trattamenti psicoterapici per contrastare la dipendenza
- Cocaina in gravidanza: effetti sul feto e sul bambino
- Cocaina: trattamenti farmacologici per contrastare l’astinenza
- Differenza tra cocaina e crack
- Uso cronico di cocaina: i danni al naso e ai denti
- Cocaina: i sintomi in caso di uso, abuso ed overdose
- Astinenza da cocaina: i principali sintomi del craving
La ricaptazione della dopamina
Il meccanismo di azione della cocaina sembra essere dovuto principalmente ad una inibizione del “reuptake” (ricaptazione) della dopamina, ovvero del recupero da parte delle terminazioni neuronali della dopamina rilasciata in seguito a stimoli. Il risultato di questa azione di blocco del reuptake si manifesta come un aumento delle concentrazioni di dopamina libera tra le terminazioni neuronali nel cervello. Il neurotrasmettitore è così ancora in grado di stimolare il cervello e prolungare la sensazione di piacere ricercata dagli utilizzatori.
La dopamina, infatti, è uno dei principali neurotrasmettitori coinvolti nel meccanismo del piacere e della ricompensa nel nostro cervello. Le droghe di abuso agiscono generalmente in termini di aumento del rilascio della dopamina per provare sensazioni di piacere.
Per approfondire, leggi anche:
- Dopammina: cos’è ed a che serve?
- Giunzione neuromuscolare (placca motrice) cos’è ed a che serve?
- Quanto rimane la cocaina in urine, capelli e sangue?
- Quanto rimane la marijuana (THC) in urine e sangue
- Quanto rimangono eroina ed oppiacei in urine, sangue e capelli
- Quanto rimangono le anfetamine in urine, sangue e capelli
- Quanto rimane la PCP in urine, sangue e capelli
- Sinapsi chimica ed elettrica: cosa sono ed a che servono?
- Quali sono le funzioni della Dopammina?
- Dopammina: biosintesi, rilascio nello spazio sinaptico e degradazione
- La masturbazione compulsiva non è un vizio: è una tossicodipendenza
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Cervello maschile e femminile: quali sono le differenze?
- Masturbazione compulsiva e dipendenza da pornografia causano impotenza anche nei giovani: colpa dell’effetto Coolidge
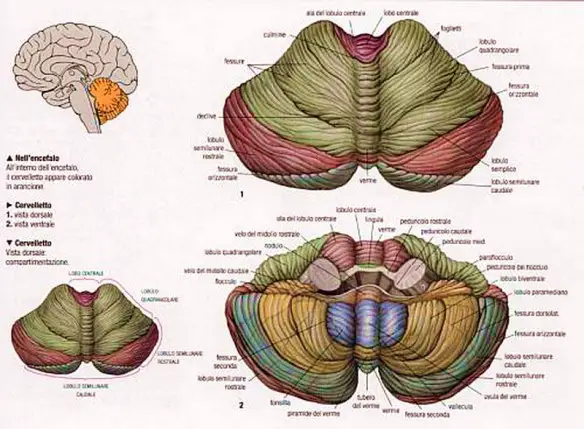
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Differenza tra emicrania con aura ed emicrania senza aura
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Diencefalo: anatomia, struttura e funzioni in sintesi
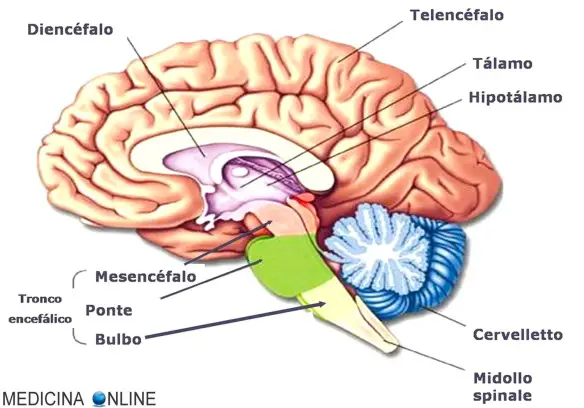 Il diencefalo è una porzione dell’encefalo. Assieme al telencefalo (gli emisferi cerebrali più i nuclei della base) costituisce il cervello. Mediano e simmetrico, con forma di piramide tronca, è intercalato tra i centri assiali inferiori (midollo spinale, tronco encefalico) e quelli superiori (telencefalo). Al suo interno si ritrova la cavità del terzo ventricolo. Il diencefalo è situato rostralmente rispetto al mesencefalo, con il quale condivide alcune formazioni nucleari, ed è completamente rivestito dal telencefalo (ad eccezione della sua superficie ventrale, che affiora liberamente sulla superficie encefalica). Di conseguenza, esso risulta visibile solo dopo ampia demolizione degli emisferi telencefalici e della sostanza bianca che lo avvolge.
Il diencefalo è una porzione dell’encefalo. Assieme al telencefalo (gli emisferi cerebrali più i nuclei della base) costituisce il cervello. Mediano e simmetrico, con forma di piramide tronca, è intercalato tra i centri assiali inferiori (midollo spinale, tronco encefalico) e quelli superiori (telencefalo). Al suo interno si ritrova la cavità del terzo ventricolo. Il diencefalo è situato rostralmente rispetto al mesencefalo, con il quale condivide alcune formazioni nucleari, ed è completamente rivestito dal telencefalo (ad eccezione della sua superficie ventrale, che affiora liberamente sulla superficie encefalica). Di conseguenza, esso risulta visibile solo dopo ampia demolizione degli emisferi telencefalici e della sostanza bianca che lo avvolge.
Il diencefalo deriva dalla primitiva vescicola prosencefalica del tubo neurale, la quale, attorno al 32º giorno di gravidanza, si divide ulteriormente in due vescicole distinte, telencefalica e diencefalica. Da quest’ultima derivano poi il diencefalo e le altre formazioni comunicanti, quali la retina.
Posizione e rapporti
Il diencefalo si trova al centro della scatola cranica, ed è delimitato rispetto al telencefalo dalla capsula interna. Per la sua descrizione si usa suddividerlo in una faccia dorsale, una faccia ventrale o ipotalamica, due facce laterali, una faccia anteriore ed una faccia posteriore.
- La faccia dorsale del diencefalo è ricoperta dalla tela corioidea superiore, che contribuisce alla costituzione dei ventricoli laterali: questa si riflette nel punto in cui viene a contatto con la superficie diencefalica, dando luogo ad una linea molto spessa, orientata in senso sagittale, che prende il nome di tenia del talamo. All’estremo posteriore della faccia dorsale del diencefalo troviamo due formazioni, l’epifisi e l’abenula.
- La faccia ventrale o ipotalamica è l’unica porzione del diencefalo ad affiorare sulla superficie encefalica, e pertanto risulta visibile ad occhio nudo senza bisogno di demolire nessun’altra formazione. La faccia ventrale è delimitata posteriormente dal tronco encefalico (e precisamente dai peduncoli cerebrali), anteriormente dal chiasma ottico che la separa dai lobi frontali, e lateralmente dai poli temporali dei due emisferi. In direzione anteroposteriore, si riconoscono nella faccia ventrale tre strutture fondamentali assegnate all’ipotalamo, e cioè il chiasma ottico, il tuber cinereum o peduncolo ipofisario ed i corpi mammillari.
- Le facce laterali del diencefalo sono costituite dai due talami, le più voluminose delle diverse strutture che compongono il diencefalo stesso. Queste facce sono a stretto contatto con il telencefalo, dal quale sono separate solo per l’interposizione della capsula interna; dorsalmente, i talami sono invece ricoperti dal nucleo caudato, un nucleo telencefalico, per cui diventa molto difficile stabilire un confine tra queste due formazioni, ed in genere si sceglie a questo scopo il solco optostriato.
- La faccia anteriore comprende anch’essa i poli anteriori dei soli talami, ed ha un’estensione abbastanza modesta. I suoi limiti possono essere individuati dal chiasma ottico, in basso, e dai forami interventricolari (di Monro), in alto.
- La faccia posteriore del diencefalo non ha una vera e propria connotazione anatomica, e può essere individuata come un piano virtuale che si estende dalla commessura posteriore fino al limite posteriore dei corpi mammillari ipotalamici.
Struttura
Come già detto, il diencefalo contiene al suo interno la cavità del terzo ventricolo, che permette di suddividere con un piano sagittale l’intera struttura in due metà pari e simmetriche. Ciascuna di queste due metà può essere ulteriormente suddivisa in una porzione ventrale ed in una dorsale, grazie all’esistenza di un solco che attraversa in senso trasversale tutta la cavità del terzo ventricolo, e che viene denominato solco ipotalamico. La porzione ventrale, ossia quella parte di diencefalo che rimane al di sotto di tale solco, comprende:
- l’ipotalamo, una formazione impari e mediana che si estende dal chiasma ottico, anteriormente, fino ai corpi mammillari, che ne rappresentano il limite posteriore;
- il subtalamo, pari e simmetrico, localizzato lateralmente all’ipotalamo da ciascun lato, che contiene una serie di formazioni grigie e bianche in diretta continuazione con il mesencefalo sottostante.
La porzione dorsale, ossia quella che rimane al di sopra del solco ipotalamico, comprende invece:
- il talamo, la porzione più voluminosa del diencefalo, a cui sono assegnate importantissime funzioni di ricezione e ritrasmissione delle informazioni a provenienza sia periferica che centrale;
- l’epitalamo, in posizione arretrata rispetto al talamo;
- il metatalamo, situato posterolateralmente rispetto al talamo e comprendente solo i corpi genicolati mediali e laterali.
Leggi anche:
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Talamo: anatomia, struttura, nuclei e funzioni in sintesi
- Ventricoli cerebrali: anatomia e funzioni in sintesi
- Amigdala: connessioni, anatomia e funzioni in sintesi
- Perdita della coordinazione muscolare: l’atassia
- Differenza tra neocorteccia omotipica ed eterotipica
- Differenza tra memoria a breve termine ed a lungo termine
- Differenza tra nucleo genicolato mediale e laterale
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Ho sempre paura e timidezza: ipersensibilità dell’amigdala ed adrenalina
- Emozioni: cosa sono, classificazione, importanza e stress
- Rabbia: differenza tra ira passiva ed ira aggressiva
- Paura: cause, gradi, timore, ansia, fobia, panico, terrore ed orrore
- Paure fisiologiche e patologiche nei bambini
- Paura dei luoghi chiusi e claustrofobia: cos’è e come si cura
- Fobie specifiche o semplici: cosa sono ed esempi di fobia
- Terrore notturno: sintomi, diagnosi e terapia
- Sono un sonnambulo: cause, sintomi, diagnosi e terapie
- Attacchi di panico: cosa sono, come riconoscerli e curarli
- Disturbo d’ansia generalizzato: sintomi, diagnosi e terapia
- Vertigine e perdita di equilibrio: tipi, cause, diagnosi e cure
- Debolezza senza perdita completa di coscienza: la lipotimia
- Preoccuparsi troppo per la propria salute: l’ipocondria
- Quando mancano le emozioni: l’alessitimia
- Connessione tra corpo e mente: la psicosomatica
- Disturbo da somatizzazione: caratteristiche, diagnosi e decorso
- Disturbo di conversione o isteria di conversione
- Isteria: significato e visione moderna
- Psiconeuroendocrinoimmunologia
- Personalità sottomessa: caratteristiche e descrizione
- Cosa significa “andare in iperventilazione”?
- Atassia ottica: cos’è e da cosa è causata?
- Test di Romberg: cos’è, a che serve, come si esegue
- Cos’è il labirinto dell’orecchio ed a che serve?
- Ippocampo: anatomia, funzioni e ruolo nella memoria
- Nervo trigemino: anatomia, decorso, branche e funzioni
- Nervo faciale: anatomia, funzioni e patologie in sintesi
- Paralisi periferica del nervo faciale: cause e sintomi
- Quando l’occhio non riesce a lacrimare: la xeroftalmia
- Quando la bocca è secca per mancanza di saliva: la xerostomia
- Locus ceruleus: anatomia, funzioni e connessioni in sintesi
- Cortisolo: funzioni, produzione, chimica, patologie, glicemia e dieta
- Quando la malattia deperisce l’organismo: la cachessia
- Ritmo circadiano: caratteristiche, durata, luce e melatonina
- La Sindrome da abbandono: cos’è e come si supera
- Liberarsi dalla dipendenza affettiva e dalla paura dell’abbandono
- Dipendenza affettiva: riconoscerla, affrontarla e superarla
- Gelosia patologica e delirio di infedeltà: la possessività esclusiva
- Differenza tra gelosia normale e patologica
- Cervello maschile e femminile: quali sono le differenze?
- Autostima: come ritrovarla dopo un fallimento ed avere successo al tentativo successivo
- La tua vita è difficile? Ti spiego tutti i segreti per ritrovare la fiducia in te stesso ed aumentare la tua autostima
- Scopri come affronti la vita e le sue difficoltà, con il “Test del bosco”
- I dieci comportamenti che comunicano agli altri che sei una persona introversa
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Differenza tra afasia di Broca e di Wernicke
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Differenza tra area di Broca e Wernicke
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Quanti caffè devi bere in un giorno per morire?
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Cocaina: effetti a breve e lungo termine e loro durata
- Meccanismo d’azione della cocaina: il reuptake della dopamina
- Cocaina: trattamenti psicoterapici per contrastare la dipendenza
- Cocaina in gravidanza: effetti sul feto e sul bambino
- Cocaina: trattamenti farmacologici per contrastare l’astinenza
- Differenza tra cocaina e crack
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra acetilcolina e noradrenalina
- Noradrenalina: cos’è ed a cosa serve?
- Differenza tra dopamina e dobutamina
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Malattia di Huntington: cos’è, ereditarietà, come si trasmette, età di insorgenza
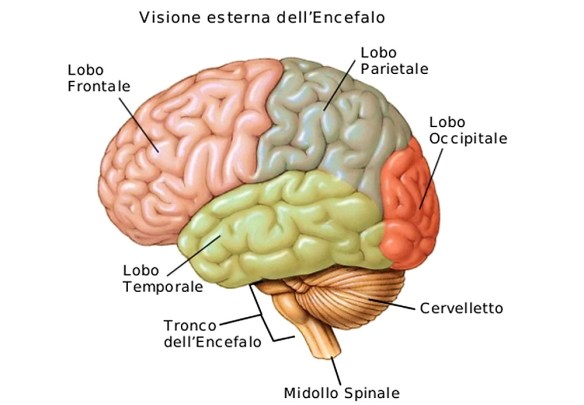 La malattia (o morbo o còrea) di Huntington è una patologia ereditaria causata dalla degenerazione di neuroni situati in specifiche aree cerebrali – striato e corteccia cerebrale – e caratterizzata da una generale atrofia del cervello. I sintomi iniziali possono essere bruschi mutamenti dell’umore, apatia, irritabilità, depressione e rabbia, difficoltà nella guida, nell’imparare cose nuove o nel prendere una decisione. Altri possono presentare cambiamenti nella scrittura e movimenti involontari delle dita, dei piedi, del viso o del tronco (chiamati “còrea” dal termine greco che significa “danza”). In altri casi possono insorgere disturbi dell’equilibrio e del coordinamento motorio con accentuato rischio di cadute. L’ordine di comparsa di questi sintomi e la gravità possono variare notevolmente da un individuo all’altro, così come l’età d’insorgenza.
La malattia (o morbo o còrea) di Huntington è una patologia ereditaria causata dalla degenerazione di neuroni situati in specifiche aree cerebrali – striato e corteccia cerebrale – e caratterizzata da una generale atrofia del cervello. I sintomi iniziali possono essere bruschi mutamenti dell’umore, apatia, irritabilità, depressione e rabbia, difficoltà nella guida, nell’imparare cose nuove o nel prendere una decisione. Altri possono presentare cambiamenti nella scrittura e movimenti involontari delle dita, dei piedi, del viso o del tronco (chiamati “còrea” dal termine greco che significa “danza”). In altri casi possono insorgere disturbi dell’equilibrio e del coordinamento motorio con accentuato rischio di cadute. L’ordine di comparsa di questi sintomi e la gravità possono variare notevolmente da un individuo all’altro, così come l’età d’insorgenza.
Età di insorgenza
Nella sua forma più classica la malattia insorge tra i 35 e i 45 anni, ma in alcuni casi può manifestarsi prima dei 20 anni con un rapido declino del rendimento scolastico/lavorativo, cambiamenti nella scrittura, rigidità, tremori, lentezza e rapidi spasmi muscolari. La forma giovanile progredisce molto più rapidamente di quella adulta. La forma tardiva, infine, si manifesta dopo i 55 anni e può essere più complessa da diagnosticare per la compresenza di altre patologie, ma anche perché i sintomi possono essere particolarmente lievi e perciò più difficili da individuare.
Diffusione
La frequenza della malattia è stimata in 5-10/100.000 individui, ma non sempre viene correttamente diagnosticata: esiste perciò certamente un gran numero di portatori inconsapevoli.
Come si trasmette la malattia di Huntington?
La malattia si trasmette con modalità autosomico dominante: un genitore affetto ha cioè una probabilità del 50% di trasmetterla a ciascuno dei suoi figli, a prescindere dal sesso. Quello che viene trasmesso non è la malattia, ma la mutazione di un gene, IT-15, localizzato sul cromosoma 4 e codificante per la proteina huntingtina, dalle funzioni non ancora del tutto note ma comunque importante per lo sviluppo embrionale e nel cervello adulto. Il gene IT-15 sano presenta al suo interno una specifica sequenza CAG che si ripete fino a un massimo di 35 volte, ma che in presenza della mutazione si ripete per un numero eccessivo di volte (da 39 a oltre 100). Ogni individuo che eredita il gene mutato svilupperà più o meno precocemente la malattia.
Come avviene la diagnosi della malattia di Huntington?
Dal 1993, con la scoperta del gene responsabile, è disponibile il test genetico per diagnosticare la malattia di Huntington. Su un prelievo di sangue di un individuo a rischio ma ancora del tutto privo di sintomi è possibile condurre un’analisi genetica che consente di accertare la presenza o l’assenza della mutazione nel gene IT-15. La decisione di sottoporsi al test è molto delicata, perché il risultato coinvolge non solo il singolo individuo, ma anche la sua famiglia (coniuge, figli, fratelli). È perciò consigliabile fare riferimento a centri di ricerca che dispongono di professionisti idonei. Data l’attuale impossibilità di prevenire la malattia non vengono effettuati test sui minori di 18 anni. Inoltre la diagnosi corretta si basa non solo sul test genetico, ma anche sulla storia familiare del paziente e sulle immagini del cervello che si possono ottenere con TC e risonanza magnetica nucleare: vista la variabilità della sintomatologia, anche in base alla fase e alla durata della malattia, è fondamentale considerare le informazioni fornite dai vari strumenti disponibili e non da un solo elemento (per esempio un paziente in fase iniziale può avere TC e risonanza magnetica normali).
Terapie
Purtroppo non esiste al momento una terapia risolutiva. I principali sintomi motori e psichiatrici possono essere tenuti sotto controllo con farmaci in grado di migliorare la qualità di vita del malato e prevenire eventuali complicazioni, ma non di guarire la malattia o interromperne il decorso. Sono tuttavia in corso diverse sperimentazioni cliniche per valutare l’efficacia di varie sostanze.
Leggi anche:
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Distrofia muscolare di Duchenne, di Becker e di Emery-Dreifuss
- Distrofia muscolare in adulti e bambini: sintomi, cause, diagnosi e cure
- Distrofia miotonica di tipo 1 e 2: cause, trasmissione, sintomi, diagnosi, cure
- Le malattie genetiche più diffuse al mondo
- Sindrome di Turner: cariotipo, cause, sintomi e segni caratteristici
- Sindrome di Klinefelter: cariotipo, cause, sintomi e cura
- Sindrome di Down: cause, sintomi in gravidanza e nei neonati
- Fibrosi cistica polmonare: cos’è, sintomi in neonati e bambini, cure
- Anemia falciforme: cosa significa, cause, sintomi e cure
- Differenze tra la distrofia muscolare di Duchenne e di Becker
- Talassemia: cos’è, sintomi, cure, differenti tipi ed alimentazione
- Celiachia: cos’è il glutine, in quali alimenti è contenuto ed in quali no?
- Sindrome di Noonan: cause, sintomi nel neonato, aspettative di vita
- Sindrome di Bloom: cause, sintomi, diagnosi e terapia
- Differenza tra distrofia muscolare e sclerosi multipla
- Differenza tra distrofia muscolare e SLA (sclerosi laterale amiotrofica)
- Cos’è un cromosoma ed a che serve?
- Differenza tra allele dominante e recessivo
- Differenza tra omozigote ed eterozigote
- Sindrome dell’idiota sapiente: cause, caratteristiche e sintomi
- Sindrome del tramonto o del crepuscolo: cause, sintomi e cura
- Ritardo mentale nei bambini lieve, moderato, grave: si guarisce?
- Che cos’è l’intelligenza umana: definizione, significato e psicologia
- Quoziente d’intelligenza: valori, significato, test ed ereditarietà
- Problem solving: cos’è, caratteristiche, tecniche, fasi ed esempi
- Sindrome di Tourette: cause, sintomi, diagnosi e trattamento
- Sindrome di Tourette: si può guarire definitivamente? Come si guarisce?
- Differenza tra gene e allele
- Differenza tra genotipo e fenotipo
- Quanti cromosomi hanno esseri umani, scimmie, cani, gatti e topi?
- Quanti cromosomi ha chi è affetto da Sindrome di Down?
- Cos’è un gene ed a che serve?
- Cosa sono gli alleli ed a che servono?
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Nervo faciale: anatomia, funzioni e patologie in sintesi
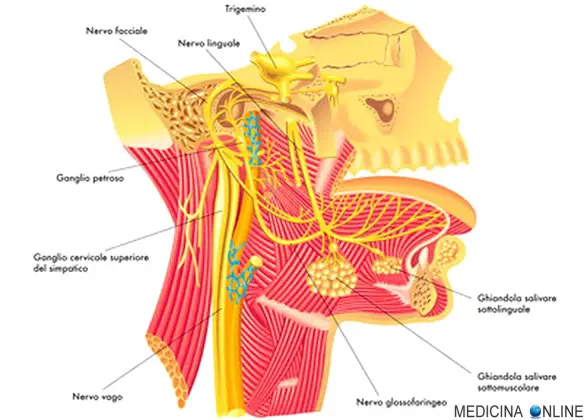 Il nervo faciale costituisce il VII paio di nervi cranici e comprende due distinti nervi:
Il nervo faciale costituisce il VII paio di nervi cranici e comprende due distinti nervi:
- Il nervo faciale propriamente detto, che contiene fibre motrici somatiche per l’innervazione dei muscoli mimici e degli altri muscoli derivati del secondo arco branchiale.
- Il nervo intermedio (del Wrisberg), che comprende fibre sensitive somatiche e viscerali che hanno una origine comune nel ganglio genicolato e si portano ai 2/3 anteriori della lingua e a una ristretta area del padiglione auricolare, e fibre parasimpatiche pregangliari per le ghiandole lacrimali, per le ghiandole salivari sottomandibolare e sottolinguale e per le ghiandole della mucosa del naso e del palato. Viene considerato un nervo a se stante. Secondo Alex Alfieri riveste un importante ruolo nella chirurgia dell’angolo pontocerebellare, per esempio nel neurinoma dell’acustico Schwannoma vestibolare.
Origina anteriormente al peduncolo cerebellare, a livello dell’estremità caudale del ponte, attraversa il meato acustico interno ed entra nel canale facciale, dove si trova il ganglio genicolato. All’uscita dal canale facciale, a livello della parotide si divide in diverse diramazioni che raggiungono il cuoio capelluto, il padiglione auricolare, il volto, il platisma, il muscolo stiloioideo e il ventre posteriore del muscolo digastrico.
Funzioni
Il nervo faciale permette il movimento dei muscoli del viso che permettono la mimica facciale, cioè la capacità di esprimere sentimenti (rabbia, allergia, paura…) valendosi solo degli atteggiamenti del volto.
Patologia
Il nervo faciale può essere sede di tumori, che più spesso si sviluppano nell’angolo pontocerebellare. Molto frequente tra le patologie a carico di questo nervo risulta essere la paralisi facciale, che può essere centrale o periferica, a seconda che questa colpisca i centri nervosi centrali o periferici.
- paralisi facciale centrale: è dovuta a lesioni delle vie piramidali legate al nucleo del nervo; causa la paresi dei muscoli mimici della metà inferiore del viso dal lato controlaterale a quello della lesione;
- paralisi facciale periferica: è dovuta a lesioni del nucleo del nervo, della sua radice o delle sue fibre. Causa la paresi di tutti i muscoli mimici della metà del viso colpita da lesione.
Alterazioni del nervo faciale determinano quindi un impedimento parziale o totale nella mimica facciale. Patologie che interessano il nervo nervo vestibolococleare, anche chiamato nervo stato-acustico (l’ottavo del gruppo dei 12 nervi cranici), possono determinare – per vicinanza – anche alterazioni del nervo faciale: particolare importanza riveste a tal proposito il neurinoma dell’acustico.
Leggi anche:
- Paralisi periferica del nervo faciale: cause e sintomi
- Nervo trigemino: anatomia, decorso, branche e funzioni
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Ho sempre paura e timidezza: ipersensibilità dell’amigdala ed adrenalina
- Emozioni: cosa sono, classificazione, importanza e stress
- Rabbia: differenza tra ira passiva ed ira aggressiva
- Paura: cause, gradi, timore, ansia, fobia, panico, terrore ed orrore
- Paure fisiologiche e patologiche nei bambini
- Paura dei luoghi chiusi e claustrofobia: cos’è e come si cura
- Fobie specifiche o semplici: cosa sono ed esempi di fobia
- Terrore notturno: sintomi, diagnosi e terapia
- Sono un sonnambulo: cause, sintomi, diagnosi e terapie
- Attacchi di panico: cosa sono, come riconoscerli e curarli
- Disturbo d’ansia generalizzato: sintomi, diagnosi e terapia
- Vertigine e perdita di equilibrio: tipi, cause, diagnosi e cure
- Debolezza senza perdita completa di coscienza: la lipotimia
- Preoccuparsi troppo per la propria salute: l’ipocondria
- Quando mancano le emozioni: l’alessitimia
- Connessione tra corpo e mente: la psicosomatica
- Disturbo da somatizzazione: caratteristiche, diagnosi e decorso
- Disturbo di conversione o isteria di conversione
- Isteria: significato e visione moderna
- Psiconeuroendocrinoimmunologia
- Personalità sottomessa: caratteristiche e descrizione
- Cosa significa “andare in iperventilazione”?
- Amigdala: connessioni, anatomia e funzioni in sintesi
- Perdita della coordinazione muscolare: l’atassia
- Atassia ottica: cos’è e da cosa è causata?
- Test di Romberg: cos’è, a che serve, come si esegue
- Cos’è il labirinto dell’orecchio ed a che serve?
- Ippocampo: anatomia, funzioni e ruolo nella memoria
- Quando l’occhio non riesce a lacrimare: la xeroftalmia
- Quando la bocca è secca per mancanza di saliva: la xerostomia
- Locus ceruleus: anatomia, funzioni e connessioni in sintesi
- Talamo: anatomia, struttura, nuclei e funzioni in sintesi
- Diencefalo: anatomia, struttura e funzioni in sintesi
- Ventricoli cerebrali: anatomia e funzioni in sintesi
- Differenza tra neocorteccia omotipica ed eterotipica
- Differenza tra memoria a breve termine ed a lungo termine
- Differenza tra nucleo genicolato mediale e laterale
- Cortisolo: funzioni, produzione, chimica, patologie, glicemia e dieta
- Quando la malattia deperisce l’organismo: la cachessia
- Ritmo circadiano: caratteristiche, durata, luce e melatonina
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- La Sindrome da abbandono: cos’è e come si supera
- Liberarsi dalla dipendenza affettiva e dalla paura dell’abbandono
- Dipendenza affettiva: riconoscerla, affrontarla e superarla
- Gelosia patologica e delirio di infedeltà: la possessività esclusiva
- Differenza tra gelosia normale e patologica
- Cervello maschile e femminile: quali sono le differenze?
- Autostima: come ritrovarla dopo un fallimento ed avere successo al tentativo successivo
- La tua vita è difficile? Ti spiego tutti i segreti per ritrovare la fiducia in te stesso ed aumentare la tua autostima
- Scopri come affronti la vita e le sue difficoltà, con il “Test del bosco”
- I dieci comportamenti che comunicano agli altri che sei una persona introversa
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Differenza tra afasia di Broca e di Wernicke
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Differenza tra area di Broca e Wernicke
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Quanti caffè devi bere in un giorno per morire?
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Cocaina: effetti a breve e lungo termine e loro durata
- Meccanismo d’azione della cocaina: il reuptake della dopamina
- Cocaina: trattamenti psicoterapici per contrastare la dipendenza
- Cocaina in gravidanza: effetti sul feto e sul bambino
- Cocaina: trattamenti farmacologici per contrastare l’astinenza
- Differenza tra cocaina e crack
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra acetilcolina e noradrenalina
- Noradrenalina: cos’è ed a cosa serve?
- Differenza tra dopamina e dobutamina
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Nervo trigemino: anatomia, decorso, branche e funzioni
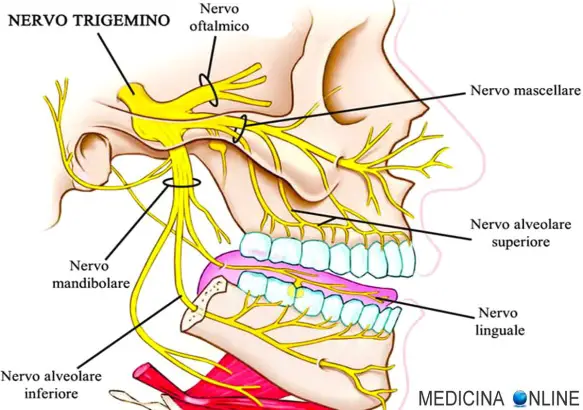 Il nervo trigemino è il V paio di nervi cranici. È un nervo misto somatico costituito prevalentemente da fibre sensitive somatiche e da un piccolo contingente di fibre motorie. Questi due componenti emergono direttamente dal nevrasse come due radici distinte: la radice sensitiva, più voluminosa, laterale rispetto a quella motrice ed appiattita in senso anteroposteriore, mette capo al ganglio semilunare del Gasser; la radice motrice, più piccola, mediale rispetto a quella sensitiva, passa al di sotto del ganglio medesimo e si unisce alla terza branca trigeminale.
Il nervo trigemino è il V paio di nervi cranici. È un nervo misto somatico costituito prevalentemente da fibre sensitive somatiche e da un piccolo contingente di fibre motorie. Questi due componenti emergono direttamente dal nevrasse come due radici distinte: la radice sensitiva, più voluminosa, laterale rispetto a quella motrice ed appiattita in senso anteroposteriore, mette capo al ganglio semilunare del Gasser; la radice motrice, più piccola, mediale rispetto a quella sensitiva, passa al di sotto del ganglio medesimo e si unisce alla terza branca trigeminale.
La componente sensitiva consta di tre nuclei:
- Nucleo della radice discendente del N. Trigemino (colonnina di sostanza grigia che giunge fino ai primi segmenti cervicali del midollo spinale),
- Nucleo Sensitivo (o principale) del N. Trigemino,
- Nucleo Mesencefalico del N. Trigemino.
Il primo porterà una sensibilità Protopatica, Tattile, Dolorifica e Termica del collo e della testa; il secondo, porterà una sensibilità Epicritica del collo e della testa; il terzo una sensibilità propriocettiva dei muscoli masticatori. Tutti dunque raccolgono stimoli riguardanti la sensibilità esterocettiva e propriocettiva della testa, faccia, meningi, denti e lingua, ventre anteriore del muscolo digastrico, il muscolo tensore del velo palatino e tensore dell’ugola e il muscolo miloioideo.
Leggi anche:
- Nervo faciale: anatomia, funzioni e patologie in sintesi
- Paralisi periferica del nervo faciale: cause e sintomi
Ganglio semilunare del Gasser
Il ganglio del Gasser rappresenta l’origine reale delle fibre sensitive somatiche del nervo trigemino. È posto nella fossa cranica media presso l’apice della piramide del temporale in un ripiegamento della dura madre chiamato cavo del Meckel.
Dal Gasser le fibre sensitive afferiscono al tronco encefalico nei tre nuclei del trigemino: mesencefalico, pontino e discendente.
Il Gasser dà origine alle tre branche trigeminali, il nervo oftalmico (V1), il nervo mascellare (V2) e il nervo mandibolare (V3). In realtà già all’interno del cavo del Meckel le fibre della radice del trigemino si dividono nelle tre branche, per tal motivo il Gasser dovrebbe essere considerato l’insieme di tre gangli distinti.
Nucleo masticatorio
Il nucleo masticatorio rappresenta l’origine della componente motrice somatica della piccola radice. È posizionato ventralmente, in rapporto con il locus coeruleus del pavimento del IV ventricolo cerebrale.
Decorso
Il nervo trigemino emerge dalla faccia anteriore del ponte (origine apparente), lateralmente, vicino al peduncolo cerebellare medio. La radice sensitiva è più voluminosa e appiattita ed è posta lateralmente; la radice motrice, piccola e cilindrica, si pone medialmente. Le due radici, dirette in avanti e in alto, superano l’apice della rocca petrosa dell’osso temporale, perforano la dura madre ed entrano nella cavità del Meckel della dura madre. La radice sensitiva penetra nella concavità della faccia posteriore mentre la radice motrice, passando al di sotto del ganglio medesimo, si unisce alla terza branca trigeminale.
Branche del nervo trigemino
Nervo oftalmico
Il nervo oftalmico è un nervo sensitivo e rappresenta la branca di minore dimensione del nervo trigemino. Emerge dal margine anteriore convesso del ganglio semilunare del Gasser, in posizione mediale. Decorre con direzione anteriore, inizialmente accolto in un prolungamento della cavità del Meckel e, successivamente, nella parete laterale del seno cavernoso della dura madre, dove è localizzato al di sotto del nervo trocleare, il quarto nervo cranico. Raggiunge la fessura orbitale superiore dello sfenoide, dove si divide nei suoi rami terminali:
- nervo naso ciliare
- nervo frontale
- nervo lacrimale
Nervo naso-ciliare
Il nervo naso-ciliare origina dal nervo oftalmico in corrispondenza della fessura orbitale superiore dello sfenoide, che poi attraversa all’interno dell’anello tendineo comune dei muscoli dell’occhio. All’interno della cavità orbitale si dispone dapprima lateralmente al nervo ottico. Incrocia quest’ultimo superiormente, disponendovisi sul lato mediale. Decorre con direzione anteriore fino all’apertura orbitaria, dove si risolve nei suoi rami terminali:
- il nervo infratrocleare continua la direzione del nervo naso-ciliare e si porta sotto la troclea del muscolo obliquo superiore dell’occhio, dove riceve un ramo dal nervo sovratroclare del nervo frontale e si risolve in rami terminali che si distribuiscono al sacco lacrimale, al canale naso-lacrimale, ai condotti lacrimali e alla metà mediale della palpebra superiore;
- il nervo etmoidale anteriore penetra nel canale etmoidale anteriore, tramite il quale raggiunge la fossa cranica anteriore. Si dispone al di sopra della lamina cribrosa dell’etmoide, ricoperto dalla dura madre. Tramite i forellini della lamina cribrosa etmoidale raggiunge la fossa nasale, al cui livello si divide nei rami nasali interni per la tonaca mucosa della parte anteriore delle pareti nasali media e laterale, e ramo nasale esterno che, discendendo lungo la faccia posteriore dell’osso nasale raggiunge la cute della ala del naso alla quale si distribuisce.
I rami collaterali del nervo naso-ciliare sono:
- la radice lunga del ganglio ciliare, costituita da fibre sensitive provenienti dal ganglio semilunare del Gasser, mette capo al ganglio ciliare dal quale fuoriesce tramite i nervi ciliari brevi che provvedono all’innervazione sensitiva dell’occhio.
- i nervi ciliari lunghi, in numero di due, provvedono all’innervazione sensitiva dell’occhio e motrice del muscolo dilatatore della pupilla. Le fibre postgangliari ortosimpatiche per l’innervazione del muscolo dilatatore della pupilla giungono al ganglio semilunare del Gasser tramite un’anastomosi con il plesso cavernoso, costituito dalle fibre originate dal ganglio cervicale superiore, che a sua volta ha ricevuto le fibre pregangliari dal centro cilio-spinale del Budge della colonna intermedia laterale del midollo spinale.
- il nervo etmoidale posteriore raggiunge le cellule etmoidali posteriori e il seno sfenoidale, distribuendo fibre sensitive alle rispettive tonache mucose, dopo aver decorso il canale etmoidale posteriore della parete mediale della cavità orbitale.
Leggi anche:
- Amigdala: connessioni, anatomia e funzioni in sintesi
- Perdita della coordinazione muscolare: l’atassia
- Atassia ottica: cos’è e da cosa è causata?
- Test di Romberg: cos’è, a che serve, come si esegue
Nervo frontale
È il ramo più voluminoso del nervo oftalmico. Entra nella cavità orbitaria, dove si dispone sulla parete superiore, tramite la fessura orbitaria superiore dello sfenoide al di fuori dell’anello tendineo comune dei muscoli dell’occhio. I rami terminali sono:
- il nervo sopratrocleare si porta sopra la troclea del muscolo obliquo superiore dell’occhio fornendo un piccolo ramo per il nervo infratrocleare del naso-ciliare, esce dalla cavità orbitale e termina dividendosi in rami laterali per la palpebra superiore e rami mediali per la cute della radice del naso e della glabella;
- il nervo frontale esce dalla cavità orbitale circondando il margine sopraorbitale dell’osso frontale. Diretto in alto, si distribuisce alla cute della fronte e alla metà mediale della palpebra superiore;
- il nervo sopraorbitale fuoriesce dalla cavità orbitale impegnando l’incisura sopraorbitale del margine sopraorbitale dell’osso frontale. Si divide in due rami che si distribuisono alla cute della fronte e al cuoio capelluto. Invia inoltre rami per la cute e la congiuntiva della parte media della palpebra superiore e rami per la tonaca mucosa del seno frontale.
Nervo lacrimale
È il minore dei rami terminali del nervo oftalmico. Penetra nella fessura orbitale superiore dello sfenoide fuori dall’anello tendineo comune dei muscoli dell’occhio. Decorre in direzione anteriore lungo la parete anteriore della cavità orbitale. Reca fibre postgangliari parasimpatiche del ganglio sfeno-palatino (del Meckel) ricevute tramite anastomosi dal nervo zigomatico alla ghiandola lacrimale.
Nervo mascellare
È un nervo sensitivo, più voluminoso del nervo oftalmico. Con direzione postero-anteriore, il nervo mascellare si immette in un prolungamento della cavità di Meckel della dura madre. Raggiunge la fossa pterigo-mascellare impegnando il foro rotondo dello sfenoide. Al di fuori del cranio si dirige anteriormente, raggiunge la fessura orbitale inferiore e, entrato nella cavità orbitale, si dispone nella parete inferiore. Si continua con il nervo infraorbitale, suo ramo terminale, nel solco infraorbitale. Il nervo infraorbitale fornisce come rami collaterali i nervi alveolari supero-anteriori e si immette all’interno del canale infraorbitale. Fuoriesce dal medesimo canale impegnando il foro infraorbitale dividendosi in rami ascendenti (per la cute e la congiuntiva della palpebra inferiore), mediali (per la cute dell’ala del naso e la tonaca mucosa del vestibolo della fossa nasale) e discendenti (per la cute e la mucosa del labbro superiore e della contigua mucosa gengivale). Emette quattro rami collaterali.
Leggi anche:
- Talamo: anatomia, struttura, nuclei e funzioni in sintesi
- Diencefalo: anatomia, struttura e funzioni in sintesi
- Ventricoli cerebrali: anatomia e funzioni in sintesi
- Differenza tra neocorteccia omotipica ed eterotipica
Nervo meningeo medio
Originato dal decorso intracranico del nervo mascellare, raggiunge ed innerva la dura madre encefalica accompagnato dall’arteria meningea media.
Nervo zigomatico
Origina dalla fossa pterigo-mascellare. Raggiunge la parete laterale della cavità orbitale passando per la fessura orbitale inferiore dello sfenoide e cede fibre postgangliari parasimpatiche per l’innervazione eccitosecretrice della ghiandola lacrimale al nervo lacrimale dell’oftalmico. All’interno del canale zigomatico si divide in due rami terminali: il nervo zigomatico-temporale per l’innervazione sensitiva della cute della parte anteriore della regione temporale e il nervo zigomatico-faciale per l’innervazione sensitiva della cute della regione zigomatica.
Nervi sfeno-palatini
I nervi sfeno-palatini mettono capo al ganglio sfeno-palatino (del Meckel) per proseguire nei nervi nasali postero-superiori e nervi palatini.
Nervi alveolari supero-posteriori
Originati nella fossa pterigo-palatina dal nervo mascellare, i nervi alveolari supero-posteriori affondano nei canalicoli ossei della tuberosità dell’osso mascellare. Terminano anastomizzandosi con i nervi alveolari supero-anteriori, collaterali del nervo infraorbitale, con i quali formano il plesso dentale superiore.
Nervo mandibolare
È la maggiore delle tre branche del nervo trigemino. È un nervo misto. Origina dal margine anteriore del ganglio semilunare del Gasser, lateralmente rispetto al nervo oftalmico e al nervo mascellare, e si completa con l’unione della radice motrice del nervo trigemino. Percorre un diverticolo della cavità del Meckel fino a raggiungere il foro ovale dello sfenoide, grazie al quale raggiunge la fossa infratemporale. Nella stessa fossa infratemporale fornisce un ramo collaterale, il nervo spinoso, che, attraversando il foro spinoso dello sfenoide, raggiunge e si distribuisce alla dura madre, dopodiché si divide in due tronchi:
- il tronco anteriore o anterolaterale, prevalentemente motore, si scompone nei nervi temporo-buccinatore, temporale profondo medio, temporo-masseterino e pterigoideo esterno.
- il tronco posteriore o posteromediale, prevalentemente sensitivo, si scompone nei nervi auricolo-temporale, linguale, alveolare inferiore, pterigoideo interno, del muscolo tensore del velo palatino e del muscolo tensore del timpano.
Nervi temporali profondi
In numero di tre, sono rappresentati dai nervi temporale profondo anteriore (originato dalla divisione del nervo temporo-buccinatore del tronco anteriore del nervo mandibolare), temporale profondo medio e temporale profondo posteriore (originato dalla divisione del nervo temporo-masseterino del tronco anteriore). Sono nervi esclusivamente motori. Percorrono la faccia inferiore della grande ala dello sfenoide fino a raggiungere la cresta infratemporale della stessa. Risalgono successivamente sulla faccia laterale del cranio, disposti profondamente al muscolo temporale al quale distribuiscono le proprie fibre motrici.
Nervo buccinatore
Il nervo buccinatore o buccale accoglie prevalentemente fibre sensitive alle quale si aggiungono fibre postgangliari parasimpatiche provenienti dal ganglio otico (dell’Arnold)per l’innervazione eccitosecretrice delle ghiandole geniene e labiali. Origina dalla scomposizione del nervo temporo-buccinatore del tronco anteriore, si porta in avanti ponendosi sulla faccia laterale del muscolo buccinatore. Si risolve in numerose fibre che si distribuiscono al muscolo buccinatore medesimo per l’innervazione motrice somatica e alla cute della guancia per l’innervazione sensitiva somatica; numerose fibre, perforando il muscolo buccinatore, si portano in profondità per l’innervazione eccitosecretrice delle ghiandole geniene e labiali. Si è precedentemente detto che il nervo buccinatore si distribuisce al muscolo omonimo per la sua innervazione motoria; in realtà tali fibre non appartengono al nervo buccinatore e non sono quindi di origine trigeminale: esse derivano dall’anastomosi del nervo buccinatore con rami provenienti dal faciale, nervo deputato all’innervazione della muscolatura mimica, della quale il muscolo buccinatore fa parte.
Nervo masseterino
È un nervo prevalentemente motore, originato dalla divisione del nervo temporo-masseterino del tronco anteriore del nervo mandibolare. Con direzione laterale, passa per l’incisura del ramo della mandibola portandosi quindi sulla faccia profonda del muscolo massetere, al quale distribuisce le proprie fibre motrici somatiche. Cede un ramuscolo sensitivo per l’innervazione anteriore dell’articolazione temporomandibolare.
Nervo pterigoideo esterno
Origina dal tronco anteriore del nervo mandibolare. Distribuisce le proprie fibre motrici somatiche al muscolo pterigoideo esterno.
Nervo auricolo-temporale
Il nervo auricolo-temporale accoglie fibre sensitive somatiche e fibre postgangliari parasimpatiche del ganglio otico (dell’Arnold) per l’innervazione eccitosecretrice della ghiandola parotide, ciò è reso possibile dall’arricchimento dell’ultimo di fibre visceroeffetrici date dal nervo glossofaringeo. Il nervo auricolo-temporale origina dal tronco posteriore con due radici, che si riuniscono a formare un occhiello percorso dall’arteria meningea media. Si porta in dietro, incrocia medialmente il collo del condilo della mandibola e giunge e penetra nella ghiandola parotide, alla quale distribuisce le fibre postgangliari parasimpatiche. Le fibre sensitive somatiche piegano verso l’alto e, accompagnate dall’arteria temporale superficiale, passano davanti al meato acustico esterno e raggiungono la cute della regione temporale, distribuendovisi.
Nervo linguale
È un voluminoso nervo originato dal tronco posteriore del nervo mandibolare. Accoglie fibre sensitive somatiche, fibre sensitive specifiche del senso del gusto per i calici gustativi della regione anteriore della lingua, giunte tramite anastomosi con la corda del timpano, collaterale del nervo faciale e fibre parasimpatiche pregangliari per i gangli sottomandibolare e sottolinguale ricevute in seguito ad anastomosi con la corda del timpano. Dalla sua origine, il nervo linguale decorre in avanti, descrivendo una concavità aperta superiormente, tra il muscolo pterigoideo esterno e il muscolo pterigoideo interno e successivamente tra il muscolo pterigoideo interno e la faccia mediale del ramo della mandibola. Giunge nella loggia sottolinguale, disponendosi tra i muscoli io-glosso e genio-glosso (situati medialmente) e la ghiandola sottolinguale (situata lateralmente), ricoperto in superficie solo dalla mucosa del pavimento della bocca. Si dirige in avanti, all’apice della lingua, tra il muscolo longitudinale inferiore e il muscolo genio-glosso, risolvendosi in rami terminali. Nel suo decorso in posizione laterale alla lingua il nervo linguale emette esili rami collaterali per i gangli sottomandibolare e sottolinguale e infine emette il nervo sottolinguale che si distribuisce alla mucosa del pavimento della bocca e la superficie linguale della gengiva dei denti inferiori.
Nervo alveolare inferiore
È un nervo misto: presenta fibre sensitive somatiche e motrici somatiche. Presenta un decorso parallelo a quello del nervo linguale, descrivendo come quest’ultimo una concavità aperta antero-superiormente. Giunto tra il muscolo pterigoideo interno e la faccia mediale del ramo della mandibola, il nervo alveolare inferiore fornisce come ramo collaterale in nervo milo-ioideo per l’innervazione del muscolo milo-ioideo e del ventre anteriore del muscolo digastrico, per poi immettersi nel canale della mandibola. All’interno di quest’ultimo emette come rami collaterali i nervi dentali infero-posteriori che, insieme ai nervi dentali infero-anteriori (terminali del nervo incisivo), costituiscono il plesso per l’emiarcata gengivo-dentale inferiore. Il nervo alveolare inferiore giunge al foro mentale, dividendosi nei suoi rami terminali:
- il nervo mentale fuoriesce dal canale della mandibola tramite il foro mentale. Si distribuisce alla cute del mento e al labbro inferiore.
- il nervo incisivo si dirige verso la sinfisi del mento, dove si divide nei nervi dentali infero-anteriori.
Nervo pterigoideo interno
È un nervo esclusivamente motore del tronco posteriore. Con decorso supero-inferiore e medio-laterale raggiunge il muscolo pterigoideo interno, al quale si distribuisce.
Nervo del muscolo tensore del velo palatino
È un nervo motore del tronco posteriore. Innerva il muscolo tensore del velo palatino.
Nervo del muscolo tensore del timpano
È un nervo motore del tronco posteriore. Innerva il muscolo tensore del timpano.
Leggi anche:
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Ho sempre paura e timidezza: ipersensibilità dell’amigdala ed adrenalina
- Emozioni: cosa sono, classificazione, importanza e stress
- Rabbia: differenza tra ira passiva ed ira aggressiva
- Paura: cause, gradi, timore, ansia, fobia, panico, terrore ed orrore
- Paure fisiologiche e patologiche nei bambini
- Paura dei luoghi chiusi e claustrofobia: cos’è e come si cura
- Fobie specifiche o semplici: cosa sono ed esempi di fobia
- Terrore notturno: sintomi, diagnosi e terapia
- Sono un sonnambulo: cause, sintomi, diagnosi e terapie
- Attacchi di panico: cosa sono, come riconoscerli e curarli
- Disturbo d’ansia generalizzato: sintomi, diagnosi e terapia
- Vertigine e perdita di equilibrio: tipi, cause, diagnosi e cure
- Debolezza senza perdita completa di coscienza: la lipotimia
- Preoccuparsi troppo per la propria salute: l’ipocondria
- Quando mancano le emozioni: l’alessitimia
- Connessione tra corpo e mente: la psicosomatica
- Disturbo da somatizzazione: caratteristiche, diagnosi e decorso
- Disturbo di conversione o isteria di conversione
- Isteria: significato e visione moderna
- Psiconeuroendocrinoimmunologia
- Personalità sottomessa: caratteristiche e descrizione
- Cosa significa “andare in iperventilazione”?
- Cos’è il labirinto dell’orecchio ed a che serve?
- Ippocampo: anatomia, funzioni e ruolo nella memoria
- Quando l’occhio non riesce a lacrimare: la xeroftalmia
- Quando la bocca è secca per mancanza di saliva: la xerostomia
- Locus ceruleus: anatomia, funzioni e connessioni in sintesi
- Differenza tra memoria a breve termine ed a lungo termine
- Differenza tra nucleo genicolato mediale e laterale
- Cortisolo: funzioni, produzione, chimica, patologie, glicemia e dieta
- Quando la malattia deperisce l’organismo: la cachessia
- Ritmo circadiano: caratteristiche, durata, luce e melatonina
- La Sindrome da abbandono: cos’è e come si supera
- Liberarsi dalla dipendenza affettiva e dalla paura dell’abbandono
- Dipendenza affettiva: riconoscerla, affrontarla e superarla
- Gelosia patologica e delirio di infedeltà: la possessività esclusiva
- Differenza tra gelosia normale e patologica
- Cervello maschile e femminile: quali sono le differenze?
- Autostima: come ritrovarla dopo un fallimento ed avere successo al tentativo successivo
- La tua vita è difficile? Ti spiego tutti i segreti per ritrovare la fiducia in te stesso ed aumentare la tua autostima
- Scopri come affronti la vita e le sue difficoltà, con il “Test del bosco”
- I dieci comportamenti che comunicano agli altri che sei una persona introversa
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Differenza tra afasia di Broca e di Wernicke
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Differenza tra area di Broca e Wernicke
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Quanti caffè devi bere in un giorno per morire?
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Cocaina: effetti a breve e lungo termine e loro durata
- Meccanismo d’azione della cocaina: il reuptake della dopamina
- Cocaina: trattamenti psicoterapici per contrastare la dipendenza
- Cocaina in gravidanza: effetti sul feto e sul bambino
- Cocaina: trattamenti farmacologici per contrastare l’astinenza
- Differenza tra cocaina e crack
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra acetilcolina e noradrenalina
- Noradrenalina: cos’è ed a cosa serve?
- Differenza tra dopamina e dobutamina
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
