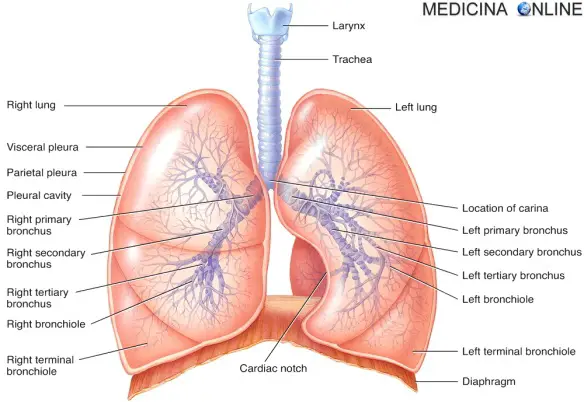
 La bronchite è una patologia caratterizzata dall’infiammazione della mucosa che riveste i bronchi, le strutture ad albero che conducono l’aria ai polmoni. Il suo sintomo più rilevante è la difficoltà respiratoria, che si manifesta con un respiro sibilante, tosse, fiato corto, disturbi del sonno e senso di oppressione al torace. A volte può coesistere un grado variabile di enfisema polmonare, lento processo di degenerazione del tessuto polmonare. Possono favorirne l’insorgenza alcuni fattori di tipo ambientale, come l’inquinamento atmosferico, il fumo di sigaretta o il freddo intenso o anche alcune condizioni di vita sfavorevoli, come la malnutrizione e l’affaticamento eccessivo. A soffrirne sono 3 italiani su 100. La malattia acuta, nel giro di alcuni giorni, guarisce, a meno che non sopravvengano complicazioni. In un paziente su due la bronchite cronica conduce a un’insufficienza respiratoria.
La bronchite è una patologia caratterizzata dall’infiammazione della mucosa che riveste i bronchi, le strutture ad albero che conducono l’aria ai polmoni. Il suo sintomo più rilevante è la difficoltà respiratoria, che si manifesta con un respiro sibilante, tosse, fiato corto, disturbi del sonno e senso di oppressione al torace. A volte può coesistere un grado variabile di enfisema polmonare, lento processo di degenerazione del tessuto polmonare. Possono favorirne l’insorgenza alcuni fattori di tipo ambientale, come l’inquinamento atmosferico, il fumo di sigaretta o il freddo intenso o anche alcune condizioni di vita sfavorevoli, come la malnutrizione e l’affaticamento eccessivo. A soffrirne sono 3 italiani su 100. La malattia acuta, nel giro di alcuni giorni, guarisce, a meno che non sopravvengano complicazioni. In un paziente su due la bronchite cronica conduce a un’insufficienza respiratoria.
Bronchite acuta e cronica
La bronchite può essere acuta, solitamente causata da un’infezione virale, o cronica, come risultato di un danno alle vie aeree dovuto a fumo, inquinamento e altre condizioni.
Generalmente nella bronchite acuta l’infiammazione è scatenata da un virus che ha già colpito le prime vie aeree, come laringe e trachea, e si estende ai bronchi: l’infezione può essere provocata da virus comuni, come quelli del raffreddore o dell’influenza, o virus più difficili da trattare come il virus respiratorio sinciziale, l’adenovirus. L’episodio acuto è generalmente di breve durata (pochi giorni), se l’infiammazione si ripete e si protrae nel tempo è definita cronica.
La bronchite cronica è la condizione tipica della Broncopneumopatia cronico ostruttiva (BPCO) ed è, al contrario della bronchite acuta, causato principalmente dal fumo di sigaretta. Inoltre, l’inalazione cronica di inquinanti dell’aria o fumi irritanti o polveri presenti in ambienti occupazionali (miniere di carbone, fabbriche tessili, silos e movimentazione di grano, allevamenti, stampaggio di metalli) può essere un ulteriore fattore di rischio per lo sviluppo di bronchite cronica.
Leggi anche: Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
Durata della bronchite acuta e cronica
Mentre la bronchite acuta ha una durata limitata ad alcuni giorni, invece la bronchite cronica è invece caratterizzata e definita tale in presenza di una tosse produttiva che dura più di tre mesi all’anno per almeno due anni in assenza di altre patologie.
Quali sono le cause della bronchite?
A causare la bronchite possono essere agenti diversi. Nel caso della bronchite acuta, la causa prevalente è un’infezione di origine virale, ma nel 10% dei casi l’origine è invece batterica. I virus più frequenti sono quelli comuni del raffreddore e dell’influenza (anche il coronavirus Covid 19) e solitamente l’infezione riguarda le prime vie aeree, laringe e trachea, per poi estendersi ai bronchi. In alcuni casi può instaurarsi una sovrainfezione batterica. La bronchite cronica è invece il risultato di una degenerazione graduale delle strutture bronchiali causata dal fumo, dallo smog o dall’inalazione di sostanze tossiche. La bronchite cronica è più pericolosa dell’episodio acuto, perché rappresenta un danno spesso definitivo e difficilmente reversibile.
Leggi anche: Asma bronchiale: spirometria e diagnosi differenziale
Quali sono i sintomi ed i segni della bronchite?
I sintomi e segni della bronchite, acuta o cronica, includono:
- malessere generale;
- respiro sibilante;
- fiato corto;
- febbre;
- brividi di freddo;
- difficoltà a respirare (dispnea);
- tosse persistente;
- dolore durante la deglutizione
- produzione eccessiva di muco, con catarro bianco o giallastro, con piccole perdite di sangue;
- dolori articolari;
- faringite;
- raucedine;
- oppressione al torace;
- debolezza;
- disturbi del sonno.
La bronchite è contagiosa?
La bronchite acuta – poiché nella maggioranza dei casi è determinata da virus o, meno spesso, da batteri – è generalmente contagiosa. La bronchite cronica è contagiosa solo se correlata a microrganismi, tuttavia nella maggioranza dei casi è legata a smog, fumo di sigaretta ed inquinanti: in questi casi non è ovviamente contagiosa, anche se c’è da dire che ci vive vicino ad un fumatore ha un rischio più elevato di sviluppare bronchite rispetto alla popolazione generale, visto che è soggetto al fumo passivo e terziario. Nelle forme virali e batteriche, generalmente la trasmissione del microrganismo avviene per via aerea, cioè principalmente con:
- tosse;
- starnuti.
La bronchite acuta si può trasmettere da un individuo ad un altro anche attraverso il contatto diretto, ad esempio si può verificare quando una persona infetta stringe la propria mano, contaminata con le secrezioni infette, a quella di una persona sana. Anche usare oggetti contaminati (vestiti, asciugamani, spazzolino da denti…) può determinare il contagio.
Leggi anche: Differenza tra vie aeree superiori ed inferiori
Quanto dura l’incubazione?
I sintomi e segni di bronchite acuta compaiono dopo un periodo di incubazione variabile in base al tipo di microrganismo, che in genere dura da un paio di giorni fino ad una settimana. In questo periodo i sintomi e segni sono assenti, tuttavia il paziente è capace di infettare le altre persone.
Per quanto tempo è contagiosa la bronchite acuta?
La trasmissione ad altre persone si può verificare – oltre al periodo di incubazione – per tutta la durata dei sintomi ed è comunque possibile anche quando i sintomi sono diminuiti o cessati da pochi giorni.
Quanto dura una bronchite?
E’ impossibile fare una previsione, visto che i tempi di guarigione sono condizionati da numerosi fattori, come il tipo di microrganismo, lo stato di salute generale del paziente ed eventuali farmaci usati. In genere una bronchite acuta può durare da 5 giorni a 2 settimane. La bronchite cronica ha invece durata di mesi o anni.
Leggi anche:
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
Come prevenire la bronchite acuta?
Per prevenire la bronchite acuta, è importante osservare regole di igiene quali lavare bene e con frequenza le mani, seguire un’alimentazione equilibrata e ricca di vitamine e sali minerali, ad esempio ricca di frutta e verdura di stagione. Utile è anche assumere ogni giorno un integratore multivitaminico multiminerale completo, come questo: https://amzn.to/3Xz3PNY
Per prevenire la bronchite, è anche importante idratarsi correttamente, bevendo la giusta quantità d’acqua al giorno. Ovviamente è importante evitare il contatto diretto e ravvicinato con persone che hanno bronchite acuta ed evitare di usare oggetti usati da loro e potenzialmente contaminati, come tovaglioli o asciugamani. Anche evitare ambienti troppo affollati può, statisticamente, diminuire il rischio di bronchite acuta: in questi casi meglio usare una mascherina. Se il soggetto è fumatore, dovrebbe smettere di fumare.
Come prevenire la bronchite cronica?
La prima prevenzione della bronchite cronica si attua non fumando. Il fumo di tabacco, sigaretta, sigari o pipa, irrita le mucose e favorisce l’instaurarsi dei processi infiammatori che portano alla bronchite cronica. Ugualmente bisognerebbe ridurre l’esposizione all’inquinamento e a sostanze tossiche, ad esempio mediante l’uso di mascherine nelle condizioni più a rischio, come alcune professioni che costringono il soggetto ad essere esposto a svariati tipi di sostanze chimiche. È necessario che gli ambienti domestici e lavorativi siano umidificati. Sono validi anche i consigli già visti per la prevenzione della bronchite acuta.
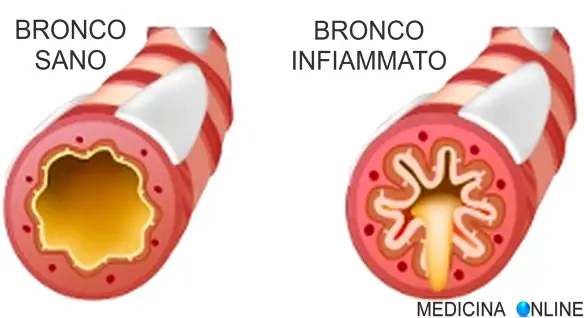
Diagnosi di bronchite
La diagnosi di bronchite include diversi tipi di esami:
- Esami del sangue, per la conta leucocitaria e per la ricerca di stati infettivi;
- Esami di coltura sull’espettorato, per determinare la presenza di batteri nel muco ed escludere altre infezioni;
- Radiografia del torace (Rx Torace), per valutare la presenza di segni di infezioni più estese (polmonite);
- TAC, nei casi in cui sia necessario individuare eventuali anomalie dei polmoni e delle vie aeree in generale;
- Spirometria, per misurare la quantità di aria che si immette nei polmoni;
- Test di provocazione bronchiale, per la misura dell’ossido nitrico presente nell’aria emessa (espirata) che indica il livello di infiammazione.
Leggi anche: Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
Cure della bronchite
Il trattamento della bronchite è diverso a seconda che si tratti di un episodio acuto o sia cronica e ancora che ci sia una sovrapposizione di un’infezione batterica. In tutti i casi la sospensione dal fumo deve essere totale.
Trattamento della bronchite acuta
Il trattamento della bronchite acuta è principalmente sintomatico. La comune Tachipirina (paracetamolo) può abbassare la febbre, soprattutto se supera i 38°. I farmaci antinfiammatori non steroidei (FANS, come l’ibuprofene contenuto nel Brufen o il ketoprofene contenuto nell’OKI) possono essere utilizzati per mal di gola e dolori generali. Mucolitici e sciroppi per la tosse possono essere utili in alcuni casi. Se la bronchite è causata da batteri, è possibile l’uso di farmaci antibiotici. Si tenga comunque presente che – anche senza alcun trattamento – la maggioranza delle volte la bronchite acuta si risolve rapidamente e spontaneamente. Nella maggior parte dei casi (90% circa) la bronchite acuta è causata da virus: per questo motivo un trattamento antibiotico non può essere raccomandato, in quanto inutile ed inefficace (gli antibiotici agiscono solo contro i batteri), se non addirittura controproducente, poiché ricorrere ad un trattamento antibiotico nei casi di bronchite ad eziologia virale promuove lo sviluppo di resistenza batterica contro gli antibiotici, il che può risultare pericoloso e, potenzialmente, comportare una maggiore morbilità e mortalità sul lungo periodo. Tuttavia, anche nel caso si sospetti una bronchite virale, in alcuni casi selezionati gli antibiotici potrebbero trovare comunque indicazione, in genere al fine di evitare l’insorgenza di possibili sovrainfezioni batteriche che non devono essere escluse. Smettere di fumare può velocizzare il periodo di guarigione.
Trattamento della bronchite cronica
L’evidenza suggerisce che il declino della funzione polmonare osservabile nei soggetti affetti da bronchite cronica può essere per prima cosa rallentata con la cessazione del fumo di sigaretta e dell’esposizione ad inquinanti. Il trattamento della bronchite cronica è sintomatico e può richiedere l’impiego di agenti terapeutici sia farmacologici che non farmacologici. I tipici approcci non farmacologici per la gestione della broncopneumopatia cronica ostruttiva (BPCO), e fra questi la bronchite cronica, possono includere: la riabilitazione polmonare, la chirurgica per la riduzione del volume polmonare, e – nei casi più gravi – il trapianto polmonare. L’infiammazione e l’edema dell’epitelio respiratorio possono essere ridotti con i farmaci corticosteroidi per via inalatoria. Il respiro sibilante e la difficoltà respiratoria possono essere trattate riducendo il broncospasmo (cioè lo spasmo, reversibile, che interessa i piccolo bronchi e che è secondario alla costrizione del muscolo liscio). Il broncospasmo viene trattato con broncodilatatori a lunga durata d’azione, per via inalatoria. Questi broncodilatatori sono farmaci agonisti del recettore β2-adrenergico (ad esempio il salmeterolo) oppure farmaci ad azione anticolinergica, assunti sempre per via inalatoria, quali l’ipratropio bromuro od il tiotropio bromuro. I farmaci mucolitici (conosciuti anche come espettoranti) possono avere un piccolo effetto terapeutico sulla riacutizzazione della bronchite cronica. L’ossigenoterapia è utilizzata per trattare l’ipossiemia (una situazione caratterizzata da una bassa ossigenazione del sangue) e ha dimostrato di ridurre la mortalità nei pazienti affetti da bronchite cronica. Si deve tenere presente che l’ossigenoterapia (supplementi di ossigeno per un certo numero di ore nel corso della giornata) può portare alla riduzione dello stimolo respiratorio, con conseguente aumento dei livelli ematici di anidride carbonica (ipercapnia) e acidosi respiratoria secondaria.
Leggi anche:
- Differenza tra tosse e bronchite (acuta e cronica)
- Differenza tra bronchite acuta e cronica
- Differenza tra tosse secca, grassa, cronica e con catarro
- Differenza tra bronchite e polmonite
- Differenza tra bronchite e bronchiolite
- Bronchiolite in neonato ed adulti: contagio, cura, quanto dura e ricadute
- Differenza tra bronchite, bronchite asmatica e asma bronchiale
- Differenza tra bronchite virale e batterica
- Differenza tra bronchite cronica e BPCO (broncopneumopatia cronica ostruttiva)
- Differenza tra bronchite e asma
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Perché viene la tosse e come faccio a farla passare?
- Differenza tra febbre ed influenza
- Perché ci viene la febbre e perché non dobbiamo aver paura di lei
- Differenza tra raffreddore e influenza: sintomi comuni e diversi
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Come e quando abbassare la febbre? Farmaci e rimedi casalinghi
- Come e quando si misura la febbre?
- Perché sbadigliamo e ci stiracchiamo? Perché lo sbadiglio è contagioso? Attrazione sessuale, noia ed altri misteri nascosti negli sbadigli
- Lo sciroppo per la tosse e/o per il catarro vanno presi prima o dopo i pasti?
- Influenza: sintomi, virus, vaccino, quanto dura e rimedi
- Mycobacterium tuberculosis: il batterio che causa la tubercolosi
- Sintomi della tubercolosi polmonare ed extrapolmonare
- Differenza tra virus e batteri: chi è più pericoloso? Diagnosi, sintomi e terapia
- Differenza tra soluzione ipertonica e ipotonica per aerosol e lavaggi nasali
- I maschi esagerano i sintomi dell’influenza?
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Differenze tra faringite, laringite e tracheite: non esiste un solo tipo di mal di gola
- Febbre alta: quando rivolgersi al medico
- Come fare un aerosol spiegato in modo semplice [GUIDA]
- Meglio Aspirina o Ibuprofene?
- Raffreddore: rimedi naturali e farmacologici
- Differenza tra febbre, ipertermia e colpo di calore
- Differenza tra febbre, piressia, stato subfebbrile e febbricola
- Perché si arrossisce senza motivo o per amore? Cause e rimedi
- Febbre alta nei bambini e neonati: quali farmaci e cosa fare
- Perché sento freddo e non ho fame quando ho la febbre?
- A che serve la Tachipirina (paracetamolo)?
- Avete sempre freddo? Ecco la dieta che vi riscalda!
- Naso chiuso (congestione nasale): cause, rimedi naturali e farmaci
- Laringite, asma, sinusite, raffreddore: riduci i sintomi con i suffumigi
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- I vari tipi di febbre
- Le fasi della febbre
- Perché quando cambia il tempo fanno male ossa, cicatrici e testa
- Perché quando cambia il tempo ho dolori alle ossa e mal di testa?
- Metereopatia: perché quando cambia il tempo hai dolori a collo e schiena
- Perché quando cambia il tempo fanno male le cicatrici e come far passare il dolore
- Cambio di clima: prevenire e combattere gli effetti sulle articolazioni
- Perché quando piove le ferite fanno male?
- Geloni alle mani e ai piedi: sintomi e rimedi naturali
- Perché viene la pelle d’oca? A che serve?
- Perché ho sempre le mani ed i piedi freddi? Cosa fare e cosa NON fare per scaldarli
- Perché esce il sangue dal naso? Cause, rimedi naturali, cosa fare e cosa NON fare
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su Tumblr e su Pinterest, grazie!

 Le polveri fini (o “sottili”) sono delle particelle inquinanti presenti nell’aria che respiriamo tutti i giorni, di natura organica o inorganica, a stato solido o liquido. Tali particelle sono capaci di adsorbire sulla loro superficie diverse sostanze con proprietà tossiche quali solfati, nitrati, metalli e composti volatili. Le polveri fini vengono classificate in base alla loro dimensione, che può determinare un diverso livello di nocività. Infatti, più queste particelle sono piccole più hanno la capacità di penetrare nell’apparato respiratorio:
Le polveri fini (o “sottili”) sono delle particelle inquinanti presenti nell’aria che respiriamo tutti i giorni, di natura organica o inorganica, a stato solido o liquido. Tali particelle sono capaci di adsorbire sulla loro superficie diverse sostanze con proprietà tossiche quali solfati, nitrati, metalli e composti volatili. Le polveri fini vengono classificate in base alla loro dimensione, che può determinare un diverso livello di nocività. Infatti, più queste particelle sono piccole più hanno la capacità di penetrare nell’apparato respiratorio:
 I tumori maligni polmonari sono la prima causa di morte per cancro in Italia e nel mondo: si calcola che in Italia ben 4 persone ogni ora scoprono di essere affetti da questa patologia estremamente pericolosa. Le possibilità di guarigione sono comunque presenti, ma dipendono – come per la maggioranza dei tumori – dallo stadio della malattia al momento della diagnosi: più precocemente il cancro viene diagnosticato e migliore è la prognosi per il paziente. La chirurgia toracica ha ovviamente un ruolo cardine nel’iter terapeutico del tumore polmonare: tramite l’intervento chirurgico la neoplasia può essere radicalmente asportata.
I tumori maligni polmonari sono la prima causa di morte per cancro in Italia e nel mondo: si calcola che in Italia ben 4 persone ogni ora scoprono di essere affetti da questa patologia estremamente pericolosa. Le possibilità di guarigione sono comunque presenti, ma dipendono – come per la maggioranza dei tumori – dallo stadio della malattia al momento della diagnosi: più precocemente il cancro viene diagnosticato e migliore è la prognosi per il paziente. La chirurgia toracica ha ovviamente un ruolo cardine nel’iter terapeutico del tumore polmonare: tramite l’intervento chirurgico la neoplasia può essere radicalmente asportata.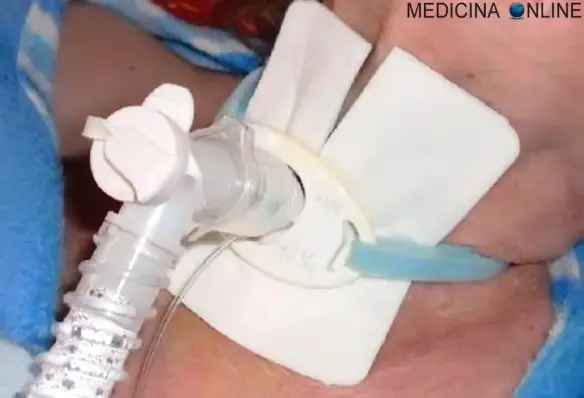 Con “tracheostomia” in campo medico si intende un procedura chirurgica utilizzata per creare un’apertura (o stoma) sul collo, a livello della trachea. Tale operazione si esegue congiungendo i margini di un’incisione cutanea, praticata sul collo, al tubo tracheale, anch’esso forato. Una volta collegate le due aperture, si infila un piccolo tubo, detto cannula tracheostomica, che consente di convogliare aria nei polmoni e di respirare. La tracheostomia è, solitamente, un rimedio a lunga permanenza.
Con “tracheostomia” in campo medico si intende un procedura chirurgica utilizzata per creare un’apertura (o stoma) sul collo, a livello della trachea. Tale operazione si esegue congiungendo i margini di un’incisione cutanea, praticata sul collo, al tubo tracheale, anch’esso forato. Una volta collegate le due aperture, si infila un piccolo tubo, detto cannula tracheostomica, che consente di convogliare aria nei polmoni e di respirare. La tracheostomia è, solitamente, un rimedio a lunga permanenza. La respirazione bocca a bocca è una tecnica medica facente parte delle tecniche di respirazione artificiale che, assieme ad altre metodiche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti:
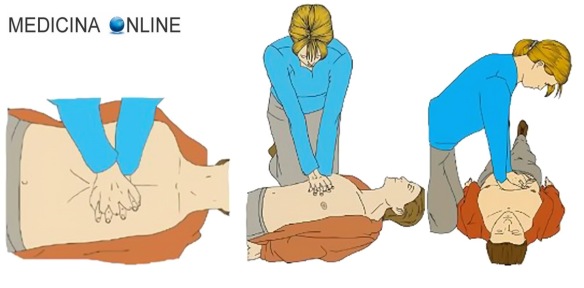
La respirazione bocca a bocca è una tecnica medica facente parte delle tecniche di respirazione artificiale che, assieme ad altre metodiche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti: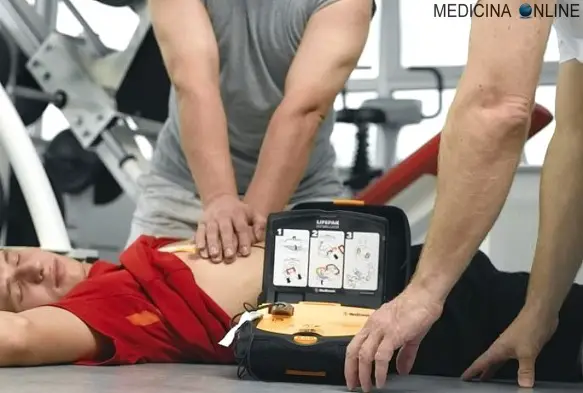 Il massaggio cardiaco è una tecnica medica che, assieme ad altre tecniche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti:
Il massaggio cardiaco è una tecnica medica che, assieme ad altre tecniche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti:
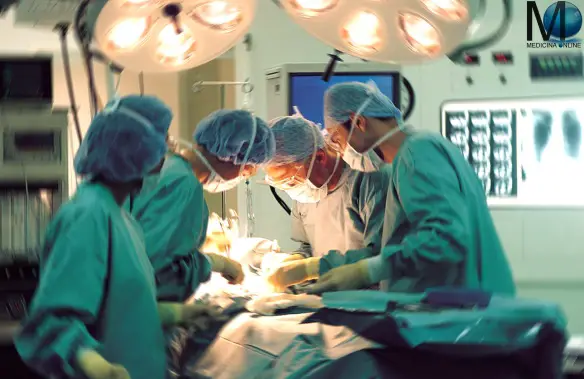 Il 14 novembre scorso è stato effettuato all’Ospedale Universitario di Siena un intervento di chirurgia robotica cardiaca e toracica in contemporanea per la prima volta in Italia. L’intervento è stato inserito all’interno del programma di cardiochirurgia mininvasiva, coordinato dal dottor Gianfranco Lisi, insieme alla Uoc di Chirurgia toracica, diretta dal professor Piero Paladini.
Il 14 novembre scorso è stato effettuato all’Ospedale Universitario di Siena un intervento di chirurgia robotica cardiaca e toracica in contemporanea per la prima volta in Italia. L’intervento è stato inserito all’interno del programma di cardiochirurgia mininvasiva, coordinato dal dottor Gianfranco Lisi, insieme alla Uoc di Chirurgia toracica, diretta dal professor Piero Paladini.