 Il prediabete è una condizione che precede il diabete di tipo 2: nel prediabete la glicemia (il livello di glucosio nel sangue) è maggiore del normale (iperglicemia), ma non è così alta da permettere al medico di diagnosticare il diabete mellito, inoltre i sintomi del diabete conclamato non sono ancora apparsi. Ad oggi le ultime linee guida invitano ad usare il termine intolleranza glucidica, anzichè pre-diabete, per sottolineare l’idea che la situazione è ancora reversibile; nell’articolo si intenderà con questi 2 termini la stessa condizione, anche se sarebbe più corretto usare solo la nuova terminologia.
Il prediabete è una condizione che precede il diabete di tipo 2: nel prediabete la glicemia (il livello di glucosio nel sangue) è maggiore del normale (iperglicemia), ma non è così alta da permettere al medico di diagnosticare il diabete mellito, inoltre i sintomi del diabete conclamato non sono ancora apparsi. Ad oggi le ultime linee guida invitano ad usare il termine intolleranza glucidica, anzichè pre-diabete, per sottolineare l’idea che la situazione è ancora reversibile; nell’articolo si intenderà con questi 2 termini la stessa condizione, anche se sarebbe più corretto usare solo la nuova terminologia.
Ogni anno l’11 per cento circa dei pazienti colpiti da prediabete esaminati nel Diabetes Prevention Program sviluppa il diabete di tipo 2 in media tre anni, mentre altre ricerche dimostrano che molti pazienti affetti da prediabete sviluppano il diabete di tipo 2 nel giro di 10 anni. L’espressione prediabete è un modo chiaro per spiegare che la patologia consiste in un valore della glicemia più alto del normale; indica inoltre che il paziente rischia di sviluppare il diabete e probabilmente soffre già degli effetti collaterali del diabete. Chi ne soffre corre un rischio maggiore del normale di soffrire anche di patologie cardiovascolari, il rischio è una volta e mezza maggiore rispetto a chi ha una glicemia normale. Chi soffre di diabete, invece, ha un rischio di soffrire di patologie cardiovascolari da doppio a quadruplo rispetto alle persone sane.
Come già affermato all’inizio dell’articolo, il prediabete è una condizione silente, cioè il paziente può non essere consapevole di esserne affetto perché ancora non manifesta i sintomi del diabete conclamato. La buona notizia, però, è che la limitazione delle calorie e dei grassi, l’esercizio fisico e la perdita di peso possono far guarire il prediabete e quindi ritardare o prevenire l’insorgenza del diabete di tipo 2. Il prediabete è reversibile. Il diabete, quando compare, diventa una malattia cronica, quindi è meglio prevenirlo, anziché cercare di tenerlo sotto controllo.
Sintomi
Sono a rischio per il prediabete?
Invecchiando, soprattutto se si è in sovrappeso, aumenta il rischio di soffrire di intolleranza glucidica. Il medico dovrebbe prescrivervi un esame della glicemia se:
- avete più di 45 anni e siete in sovrappeso,
- avete meno di 45 anni, siete in sovrappeso e presentate altri fattori di rischio per il diabete.
Se, invece, avete più di 45 anni e il vostro peso è normale, il controllo della glicemia è facoltativo: vi consigliamo di parlarne comunque con il vostro medico.
Sono a rischio per il diabete?
Siete a rischio di soffrire di diabete se:
- siete in sovrappeso,
- non fate attività fisica,
- avete un genitore, un fratello o una sorella che soffre di diabete,
- avete avuto un figlio che al momento della nascita pesava più di 4 chilogrammi oppure avete sofferto di diabete gestazionale,
- soffrite di ipertensione (pressione massima maggiore di 140/90 mmHg),
- avete il colesterolo HDL basso (pari o inferiore a 35 mg/dl) o i trigliceridi alti (pari o superiori a 250 mg/dl).
Gravidanza
Una condizione di intolleranza glucidica in gravidanza espone più facilmente al rischio di sviluppare il diabete gestazionale, con pericolose conseguenze sia per la madre che per il bambino.
- Diabete gestazionale, a tal proposito leggi anche Diabete gestazionale: cos’è e quali sono i rischi per il feto e la madre
Diagnosi
Se siete in sovrappeso e avete più di 45 anni, vi consigliamo caldamente di chiedere al vostro medico di prescrivervi gli esami per il prediabete. Se il vostro peso è normale e avete più di 45 anni, potete chiedere al medico se nel vostro caso è opportuno fare l’esame. Se avete meno di 45 anni ma siete in sovrappeso, il medico potrà consigliarvi di fare gli esami qualora presentiati altri fattori di rischio:
- ipertensione,
- colesterolo HDL basso associato ai trigliceridi alti,
- precedenti familiari di diabete,
- precedenti personali di diabete gestazionale,
- aver messo al mondo un figlio che alla nascita pesava più di 4 chilogrammi,
- appartenenza a un gruppo etnico a rischio per quanto riguarda il prediabete.
Se la glicemia è normale, vi consigliamo di fare gli esami ogni tre anni. Se invece soffrite di prediabete, dovreste fare gli esami ogni anno oppure ogni due anni dopo la diagnosi. Il prediabete non provoca alcun sintomo, per la diagnosi è quindi indispensabile eseguire un esame della glicemia. Il medico vi prescriverà uno o più di questi tre esami:
- L’esame della glicemia a digiuno misura la glicemia dopo alcune ore di digiuno. Raggiunge la massima efficacia se eseguito al mattino, dopo una notte intera di digiuno. Il medico diagnostica intolleranza glucidica se il valore della glicemia a digiuno è compreso tra 100 e 125 mg/dl, valore sopra la norma ma non sufficientemente alto da essere definito come diabete. Un valore della glicemia a digiuno pari o superiore ai 126 mg/dl significa che soffrite di diabete.
- Il test orale di tolleranza al glucosio (curva da carico) misura la glicemia dopo un digiuno protratto per tutta la notte e dopo due ore dall’assunzione di un liquido dolcificato somministrato dal medico o dal personale del laboratorio. Si può diagnosticare il prediabete se, due ore dopo aver bevuto il liquido, la glicemia è compresa tra 140 e 199 mg/dl. Questi valori della glicemia sono sopra la norma ma non sufficientemente alti da essere definiti come diabete: se fossero pari o superiori ai 200 mg/dl si potrebbe diagnosticare il diabete.
- L’esame dell’emoglobina glicata può essere fatto in qualsiasi momento della giornata, non necessariamente a digiuno; un valore compreso fra 5.7 e 6.4% permette al medico la diagnosi di prediabete, valori superiori portano invece alla diagnosi di diabete.
Ciascun esame deve essere confermato almeno due volte.
Leggi anche:
- Differenza tra prediabete, intolleranza glucidica e diabete
- Come faccio a sapere se sono in prediabete senza saperlo?
- Il prediabete porta sempre al diabete di tipo 2?
- Ho scoperto di avere il prediabete: cosa posso fare per evitare il diabete conclamato?
Cura e terapia
Per riportare la glicemia alla normalità è possibile:
- diminuire le calorie e la quantità di grassi nella dieta,
- aumentare l’attività fisica.
In questo modo aumentano le probabilità di dimagrire. Se siete in sovrappeso, perdere dal 5 al 7 per cento del vostro peso può essere fondamentale per la vostra salute; ad esempio, se pesate circa 90 chili, potete provare a perdere dai 5 ai 7 chilogrammi.
Diminuire le calorie e i grassi
- Diminuire le porzioni a cui siete abituati,
- Quando si mangia fuori, ordinare la porzione più piccola oppure condividere l’antipasto,
- Scegliere l’acqua o le bevande ipocaloriche, anziché le bevande normali o i succhi di frutta,
- Scegliere le versioni light degli alimenti preferiti. Controllare le etichette per vedere se le calorie diminuiscono proporzionalmente,
- Cuocere al forno, alla griglia o al vapore: usare padelle e pentole antiaderenti,
- Mangiare più verdure e più alimenti integrali.
Aumentare l’attività fisica
Aumentare l’attività fisica è molto semplice, se seguirete questi semplici consigli.
- Provate a fare le scale anziché prendere l’ascensore,
- Parcheggiate l’automobile non proprio vicino al luogo in cui dovete recarvi,
- Trovate un’attività che vi piaccia e vi soddisfi, come ad esempio il giardinaggio o il ciclismo,
- Abituatevi a fare una passeggiata al giorno, fino a raggiungere mezz’ora di passeggiata veloce 5 giorni a settimana. In alternativa, suddividete i 30 minuti in due o tre passeggiate di durata inferiore,
- Provate a fare un allenamento per la forza, sollevando pesi leggeri diverse volte al giorno.
Farmaci
Ad oggi non è stato approvato alcun farmaco per la cura del prediabete, tuttavia diversi farmaci con obbligo di ricetta, in vendita per curare il diabete o per dimagrire, sono stati usati nelle ricerche. Alcuni farmaci sembrano efficaci per ritardare la comparsa del diabete o per prevenirlo, tuttavia non sono certamente utili come le modifiche alla dieta, l’esercizio fisico e il dimagrimento.
Attualmente gli esperti sono convinti che
- mangiare di meno,
- aumentare l’attività fisica,
- perdere peso,
sono metodi utili per curare l’intolleranza glucidica, più efficaci rispetto ai soli farmaci.
Prevenzione
Le ricerche hanno dimostrato che chi soffre di prediabete può prevenire o ritardare il decorso del diabete di tipo 2 fino al 58 per cento dei casi, unicamente modificando il proprio stile di vita, ad esempio dimagrendo anche di poco o facendo attività fisica regolare. Gli esperti consigliano a chi soffre di prediabete di perdere dal 5 al 10 per cento del proprio peso e di fare qualsiasi attività fisica di intensità moderata per mezz’ora al giorno. In alcuni pazienti intervenire con tempestività può addirittura far diminuire la glicemia, riportandola a livelli normali. Non preoccupatevi se non riuscite a raggiungere il peso forma: perdere anche soltanto da 5 a 7 chilogrammi può essere fondamentale! Se soffrite di prediabete avete il 50 per cento di rischio in più di soffrire di patologie cardiache o ictus, quindi il vostro medico probabilmente vi darà consigli per evitare o cercare di curare i fattori di rischio per le malattie cardiovascolari, come il fumo, l’ipertensione e il colesterolo alto. Una ricerca recente ha dimostrato che un gruppo di pazienti ad alto rischio di sviluppare il diabete di tipo 2 è riuscito a diminuire considerevolmente il rischio mangiando di meno, aumentando l’attività fisica e dimagrendo.
I pazienti:
- hanno diminuito la quantità di grassi nella dieta,
- hanno ridotto l’apporto calorico della dieta,
- hanno fatto attività fisica per almeno mezz’ora al giorno, 5 giorni alla settimana, di solito con una passeggiata a passo veloce,
- sono dimagriti, in media di quasi sette chilogrammi nel corso del primo anno della ricerca.
Queste strategie si sono dimostrate ugualmente efficaci sia per gli uomini sia per le donne, e particolarmente utili per gli over 60. Anche diverse altre ricerche hanno dimostrato che è possibile ritardare la comparsa del diabete di tipo 2 oppure prevenirlo.
Leggi anche:
- Cosa può e non può mangiare il diabetico: cibi per controllare la glicemia
- Diabete: lista di alimenti vietati e moderatamente ammessi
- Il diabetico può mangiare la marmellata o il miele?
- Il diabetico può mangiare le fave ed i piselli?
- Il diabetico può mangiare la polenta?
- Il diabetico può mangiare le banane?
- Il diabetico può mangiare il riso?
- Diabete: quale frutta mangiare e quale evitare? Guida completa
- Alimentazione consigliata a chi soffre di diabete: i cibi che tengono sotto controllo la glicemia
- Indice glicemico: perché è importante per il paziente diabetico
- Diabete: come comportarsi col paziente anziano
- Diabete: guida completa a carboidrati, proteine, grassi, fibre, condimenti, bevande e dolci
- Indice glicemico: cos’è, a che serve, perché è così importante?
- Differenza tra indice glicemico e carico glicemico
- Differenza tra indice glicemico e insulinico
- Differenza tra calorie e indice glicemico
- Differenza tra glicemia e indice glicemico
- Differenza tra glicemia e insulina
- Differenza calorie, kilocalorie e Joule: 1 Kcal quante calorie sono?
- Fabbisogno calorico: quante calorie “mangiare” ogni giorno?
- Trapianto di cellule pancreatiche e pancreas artificiale per dire addio al diabete
- Stevia: tutta la dolcezza che vuoi a “calorie zero” e senza alterare la glicemia
- Con la dieta mediterranea ti difendi dal diabete
- Zucchero o aspartame: quali sono le differenze?
- Zucchero: il killer del terzo millennio. Ecco i cibi insospettabili dove si nasconde
- Diabete: zucchero o dolcificanti per il diabetico?
- Diabete: il diabetico può mangiare cioccolato? Quale preferire?
- Polifenoli, erbe medicinali e staminali: funzionano realmente contro il diabete?
- Emoglobina glicata alta, valori normali, IFCC e diabete
- Quante calorie ha il pane? Bianco o integrale: per dimagrire quale scegliere?
- Insulina alta: cause, diabete, prediabete, valori normali e cure
- Diabete: che mangiare a colazione per controllare la glicemia
- Glicemia alta o bassa: valori normali, che patologie indica e come si controlla nei diabetici
- Differenze tra diabete mellito ed insipido: glicemia, vasopressina, poliuria e polidipsia
- Fa più ingrassare la pasta o il riso? Quale scegliere per dimagrire?
- Differenze tra il diabete di tipo 1 e 2 (insulino dipendente e resistente)
- Cosa succede al tuo corpo quando smetti di mangiare pasta e pane
- Peperoncino, sesso, testosterone e prostata: qual è il legame?
- Shirataki, la pasta senza carboidrati e senza glutine che non fa ingrassare e può essere consumata anche da celiaci e diabetici
- Diabete di tipo 2: cause, fattori di rischio, sintomi e cure
- Diabete di tipo 1: cause, fattori di rischio, sintomi e cure
- Differenza tra dieta ipocalorica, normocalorica ed ipercalorica
- Dieta ipoglucidica: cos’è e cosa mangiare?
- Dieta zero grano senza pane né pasta: cosa mangiare?
- Dieta mima digiuno: cosa mangiare, esempio e menu
- Dieta chetogenica: cosa mangiare, controindicazioni e rischi
- Dieta ipoproteica ed aproteica: cosa mangiare e chi la deve seguire
- Alga bruna o fucus per dimagrire: proprietà e controindicazioni
- Zucchine per dimagrire: proprietà, calorie, e controindicazioni
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 La BPCO, acronimo di “broncopneumopatia cronica ostruttiva” (in inglese “COPD” acronimo di Chronic obstructive pulmonary disease) è una malattia infiammatoria cronica dell’apparato respiratorio caratterizzata da un’ostruzione irreversibile delle vie aeree, di entità variabile a seconda della gravità. La BPCO è solitamente progressiva ed è associata a uno stato di infiammazione cronica del tessuto polmonare. La conseguenza a lungo termine è un vero e proprio rimodellamento dei bronchi, che provoca una riduzione consistente della capacità respiratoria. La malattia provoca disabilità, riduce la qualità della vita e – nei casi più gravi – è potenzialmente mortale.
La BPCO, acronimo di “broncopneumopatia cronica ostruttiva” (in inglese “COPD” acronimo di Chronic obstructive pulmonary disease) è una malattia infiammatoria cronica dell’apparato respiratorio caratterizzata da un’ostruzione irreversibile delle vie aeree, di entità variabile a seconda della gravità. La BPCO è solitamente progressiva ed è associata a uno stato di infiammazione cronica del tessuto polmonare. La conseguenza a lungo termine è un vero e proprio rimodellamento dei bronchi, che provoca una riduzione consistente della capacità respiratoria. La malattia provoca disabilità, riduce la qualità della vita e – nei casi più gravi – è potenzialmente mortale.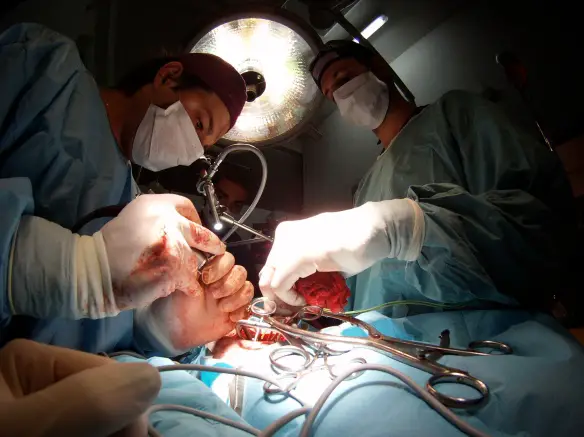 La splenectomia parziale e totale è l’intervento chirurgico di rimozione della milza – attuata in parte o nella sua totalità – che si rende necessaria quando questo organo è oggetto di danni irreparabili o non è più funzionale per colpa di una grave patologia.La milza ricopre diverse funzioni:
La splenectomia parziale e totale è l’intervento chirurgico di rimozione della milza – attuata in parte o nella sua totalità – che si rende necessaria quando questo organo è oggetto di danni irreparabili o non è più funzionale per colpa di una grave patologia.La milza ricopre diverse funzioni:
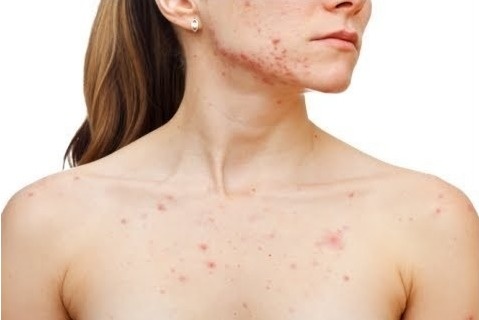 Il virus dell’HIV (“virus dell’immunodeficienza umana“) causa una malattia del sistema immunitario nota come AIDS, acronimo di sindrome da immunodeficienza acquisita (in inglese Acquired Immune Deficiency Syndrome).
Il virus dell’HIV (“virus dell’immunodeficienza umana“) causa una malattia del sistema immunitario nota come AIDS, acronimo di sindrome da immunodeficienza acquisita (in inglese Acquired Immune Deficiency Syndrome).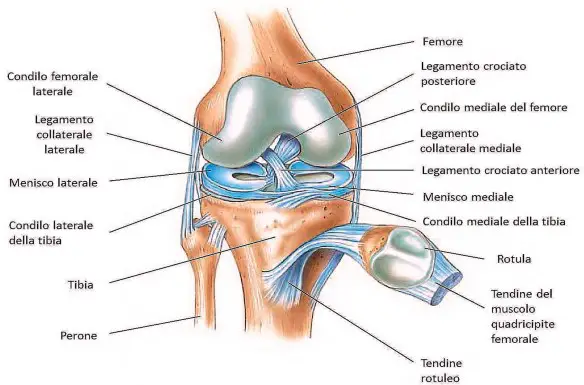 La tendinite del rotuleo è una patologia del ginocchio molto frequente che consiste nell’infiammazione del tendine rotuleo e che colpisce il tendine rotuleo maggiormente nel punto dove inizia, ovvero nella sezione inferiore della rotula. Il tendine rotuleo rientra nell’apparato estensore del ginocchio e quando il muscolo quadricipite si contrae, lo traziona insieme alla tibia e alla rotula, e il ginocchio si estende. Questa patologia è molto frequente fra gli sportivi che praticano il basket, la pallavolo, il calcio, l’atletica leggera ed il sollevamento pesi. Sono tutti sport che necessitano uno sforzo ripetitivo del muscolo quadricipite che sollecita continuamente il tendine rotuleo fino a procurargli una lesione.
La tendinite del rotuleo è una patologia del ginocchio molto frequente che consiste nell’infiammazione del tendine rotuleo e che colpisce il tendine rotuleo maggiormente nel punto dove inizia, ovvero nella sezione inferiore della rotula. Il tendine rotuleo rientra nell’apparato estensore del ginocchio e quando il muscolo quadricipite si contrae, lo traziona insieme alla tibia e alla rotula, e il ginocchio si estende. Questa patologia è molto frequente fra gli sportivi che praticano il basket, la pallavolo, il calcio, l’atletica leggera ed il sollevamento pesi. Sono tutti sport che necessitano uno sforzo ripetitivo del muscolo quadricipite che sollecita continuamente il tendine rotuleo fino a procurargli una lesione.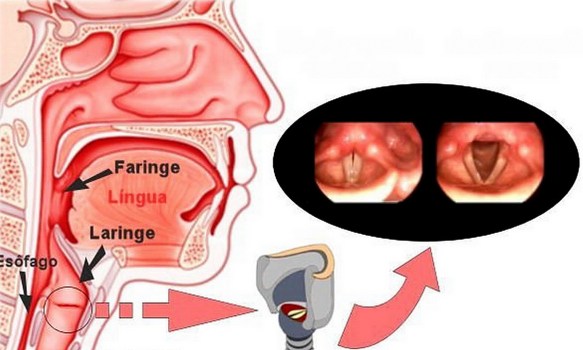 Con “laringite acuta e cronica” si fa riferimento ad un’entità clinico-patologica caratterizza da infiammazione a carico della mucosa della laringe nel suo complesso o specificatamente le sole corde vocali (cordite). Infezioni o l’inalazione di sostanze irritanti, come il fumo di sigarette, smog, sostanze chimiche possono essere responsabili di laringite. Non deve essere trascurato l’effetto irritante provocato dai gas acidi che risalgono dalla stomaco o dall’acido vero e proprio. In alcuni casi lo sforzo vocale (gridare allo stadio) può rappresentare un trauma per le corde vocali e determinarne un’irritazione. La laringe ha un impianto cartilagineo ricoperto da tessuti mucosi. L’irritazione determina la raccolta di essudato infiammatorio nella mucosa con il conseguente gonfiore e sensazione di soffocamento, oppure un’alterazione della motilità e della vibrazione delle corde vocali con conseguente alterazione del tono vocale (raucedine) o abbassamento della voce (disfonia).
Con “laringite acuta e cronica” si fa riferimento ad un’entità clinico-patologica caratterizza da infiammazione a carico della mucosa della laringe nel suo complesso o specificatamente le sole corde vocali (cordite). Infezioni o l’inalazione di sostanze irritanti, come il fumo di sigarette, smog, sostanze chimiche possono essere responsabili di laringite. Non deve essere trascurato l’effetto irritante provocato dai gas acidi che risalgono dalla stomaco o dall’acido vero e proprio. In alcuni casi lo sforzo vocale (gridare allo stadio) può rappresentare un trauma per le corde vocali e determinarne un’irritazione. La laringe ha un impianto cartilagineo ricoperto da tessuti mucosi. L’irritazione determina la raccolta di essudato infiammatorio nella mucosa con il conseguente gonfiore e sensazione di soffocamento, oppure un’alterazione della motilità e della vibrazione delle corde vocali con conseguente alterazione del tono vocale (raucedine) o abbassamento della voce (disfonia).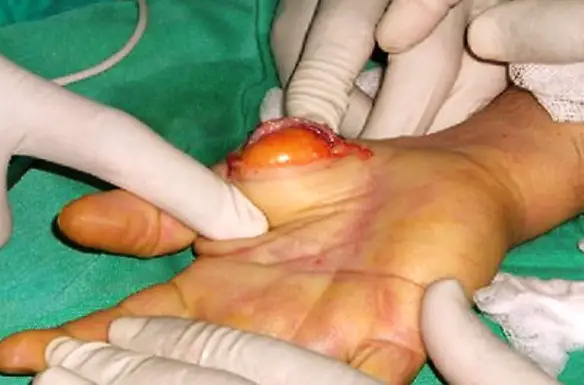 Lipoma e liposarcoma sono tumori formato da tessuto adiposo, tuttavia sono molto diversi tra loro. La prima importante differenza è che il lipoma è un tumore benigno, generalmente ben circoscritto e limitato da una capsula; invece il liposarcoma è un tumore maligno (o cancro): in pratica il liposarcoma è la forma maligna del lipoma. A tale proposito leggi anche:
Lipoma e liposarcoma sono tumori formato da tessuto adiposo, tuttavia sono molto diversi tra loro. La prima importante differenza è che il lipoma è un tumore benigno, generalmente ben circoscritto e limitato da una capsula; invece il liposarcoma è un tumore maligno (o cancro): in pratica il liposarcoma è la forma maligna del lipoma. A tale proposito leggi anche: 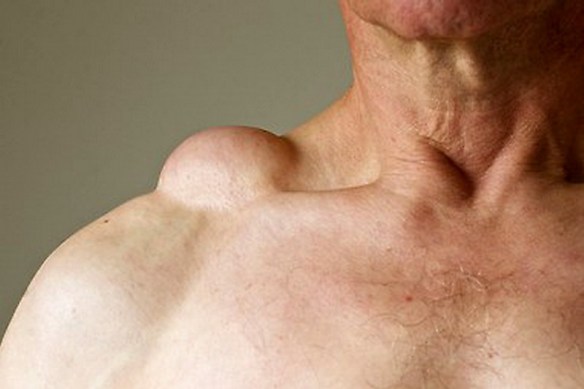 Il lipoma è un tumore benigno formato da tessuto adiposo, generalmente ben circoscritto e limitato da una capsula. Tende a svilupparsi nel tessuto adiposo sottocutaneo, ma può
Il lipoma è un tumore benigno formato da tessuto adiposo, generalmente ben circoscritto e limitato da una capsula. Tende a svilupparsi nel tessuto adiposo sottocutaneo, ma può