 Il movimento è un atto complesso che è il risultato dell’azione del sistema motorio piramidale e del sistema motorio extrapiramidale. In realtà non dobbiamo intendere questi due sistemi come qualcosa di separato poiché il movimento non riguarda solo il movimento in sé (funzione controllata dal sistema piramidale, che interviene nei movimenti volontari) ma anche una serie di aggiustamenti come il mantenimento della corretta postura, dell’equilibrio, dei rapporti tra i muscoli antagonisti, del tono muscolare: tutte queste funzioni sono controllate dal sistema extrapiramidale, che interviene nel tono muscolare e nei movimenti automatici. Per esempio il camminare è un atto che coinvolge non solo gli arti inferiori (controllati dal sistema piramidale) ma anche gli arti superiori, che vengono controllati da quello extrapiramidale. Il movimento degli arti superiori durante la deambulazione è comunque un movimento che fa parte integrante del camminare quindi le due componenti, piramidale ed extrapiramidale, non si devono considerare distinte ma insieme perché collaborano l’una con l’altra, integrando le diverse informazioni, per permettere l’attuazione di un movimento più adeguato possibile.
Il movimento è un atto complesso che è il risultato dell’azione del sistema motorio piramidale e del sistema motorio extrapiramidale. In realtà non dobbiamo intendere questi due sistemi come qualcosa di separato poiché il movimento non riguarda solo il movimento in sé (funzione controllata dal sistema piramidale, che interviene nei movimenti volontari) ma anche una serie di aggiustamenti come il mantenimento della corretta postura, dell’equilibrio, dei rapporti tra i muscoli antagonisti, del tono muscolare: tutte queste funzioni sono controllate dal sistema extrapiramidale, che interviene nel tono muscolare e nei movimenti automatici. Per esempio il camminare è un atto che coinvolge non solo gli arti inferiori (controllati dal sistema piramidale) ma anche gli arti superiori, che vengono controllati da quello extrapiramidale. Il movimento degli arti superiori durante la deambulazione è comunque un movimento che fa parte integrante del camminare quindi le due componenti, piramidale ed extrapiramidale, non si devono considerare distinte ma insieme perché collaborano l’una con l’altra, integrando le diverse informazioni, per permettere l’attuazione di un movimento più adeguato possibile.
Sia il sistema piramidale che quello extapiramidale hanno, a livello anatomico, similitudini ma anche differenze. Originano entrambi dalla corteccia motoria principale e da quella supplementare, tuttavia la via piramidale origina principalmente dai neuroni della “corteccia motoria primaria”, posta a livello della circonvoluzione frontale ascendente, mentre la via extrapiramidale origina principalmente dall’area motrice secondaria (area 6) della circonvoluzione frontale ascendente del telencefalo o dall’area soppressoria (4s) della stessa circonvoluzione, oltre che da aree parietali e da aree limbiche. La via piramidale è costituita da due neuroni: il protoneurone motore della corteccia telencefalica e il motoneurone spinale, il quale va ad innervare i muscoli. Le vie extrapiramidali sono invece vie motrici polineuroniche (formate da più neuroni).
La via piramidale è molto rapida; la via extrapiramidale è formata da catene di neuroni ed è più lenta. Tutte e due convergono nei motoneuroni che si trovano nelle corna anteriori del midollo spinale, viaggiando però lungo zone diverse. Il sistema extrapiramidale è chiamato in questo modo per distinguerlo dai tratti piramidali che raggiungono i loro obiettivi viaggiando attraverso le piramidi del bulbo, zona non attraversata dal sistema extrapiramidale (il nome stesso indica insomma il fatto che il fascio non attraversa le piramidi). I tratti piramidali (tratto cortico-spinale e tratto cortico-bulbare) possono innervare direttamente i motoneuroni del midollo spinale o del tronco cerebrale, mentre il sistema extrapiramidale si concentra sulla modulazione e sulla regolazione (controllo indiretto) dei corni anteriori (ventrale).
Oggi si distingue ancora tra sistema piramidale e sistema extrapiramidale sia per le differenze anatomiche tra i due sistemi, ma anche perché in clinica le varie patologie che riguardano il sistema motorio sono individuate ancora distinguendo segni piramidali e segni extrapiramidali. I danni al sistema piramidale possono infatti danneggiare il movimento volontario, mentre i danni al sistema extrapiramidale in genere fanno conservare i movimenti volontari e determinano invece ipertonie, ipocinesie, comparsa di movimenti involontari (come tremori e tic) e spasmi. Classici esempi di disordini del sistema extrapiramidale sono rappresentato dalla malattia di Parkinson o dalla corea di Huntington.
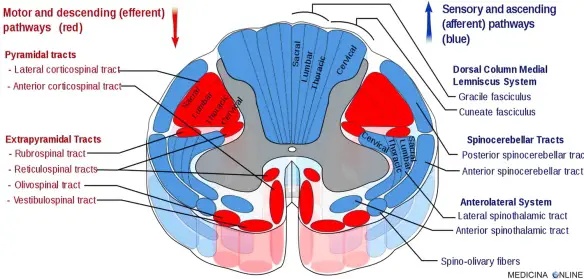
Sistema piramidale
Il sistema piramidale (o “via piramidale“; in inglese “pyramidal tracts” o “pyramidal system“) è un complesso di fibre nervose connesse con l’attività motoria, così definito in quanto esse si raccolgono in un fascio che passa nel bulbo in corrispondenza delle “piramidi” che sono due sporgenze della superficie ventrale del bulbo. Il sistema piramidale è costituito da fibre motrici che originano dalla parte posteriore dei lobi frontali della corteccia motoria (circonvoluzione frontale ascendente o Area 4) e terminano nei centri nervosi del ponte, nel midollo allungato e nelle corna anteriori del midollo spinale. Lesioni al sistema piramidale possono provocare deficit motori anche gravi ed irreversibili (paralisi). Lesioni al fascio genicolato possono provocare sindrome pseudobulbare.
Funzioni
La funzione principale del sistema piramidale è permettere l’attività motoria volontaria del nostro corpo, in particolare dà inizio a movimenti volontari fini e precisi precedentemente pianificati nella corteccia cerebrale. Nella corteccia cerebrale che fa capo al sistema piramidale vengono modulati – in rapporto a stimoli sensitivi provenienti dalla periferia – i movimenti il cui carattere si genera nei nuclei della base e nel cervelletto. Mentre il sistema piramidale controlla i movimenti volontari, quello extrapiramidale interviene nella regolazione del tono muscolare e dei movimenti automatici: movimenti espressivi, sincinesie pendolari, pendolamento degli arti superiori durante la marcia, scrittura, masticazione, fonazione, deglutizione, stazione eretta e in altri atteggiamenti del corpo.
Sistema piramidale
Fasci del sistema piramidale
Il sistema piramidale comprende due diversi fasci principali:
- fascio (o tratto) cortico-bulbare o cortico-nucleare o genicolato: è una via motoria a due neuroni della sostanza bianca che collega la corteccia motoria nella corteccia cerebrale alle piramidi midollari ed è principalmente coinvolto nel portare la funzione motoria dei nervi cranici non oculomotori;
- fascio (o tratto) cortico-spinale: è una via motoria che inizia dalla corteccia cerebrale che termina sui motoneuroni inferiori e sugli interneuroni nel midollo spinale, controllando i movimenti degli arti e del tronco.
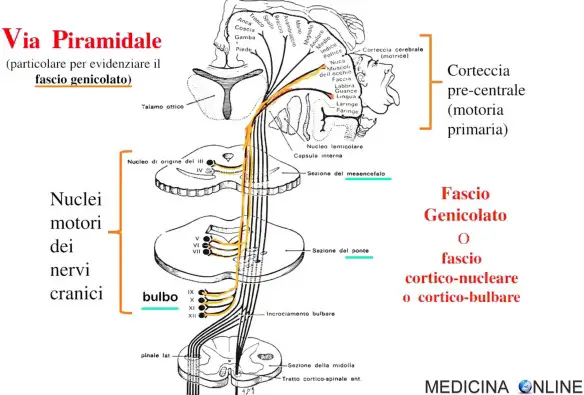
In arancione il fascio genicolato (o cortico-nucleare o cortico-bulbare)
Il fascio cortico-spinale, dopo l’incrociamento a livello della decussazione delle piramidi nel bulbo, forma due fasci distinti:
- il fascio piramidale crociato (o fascio cortico-spinale laterale) le cui fibre si incrociano nel midollo allungato, circa l’80-90% delle fibre;
- il fascio piramidale diretto (o fascio cortico-spinale ventrale) le cui fibre NON si incrociano nel midollo allungato, circa il 20-10% delle fibre.
A causa di questo incrociamento, l’emisfero cerebrale di un lato controlla principalmente la motilità degli arti e di metà del tronco del lato opposto e viceversa, quindi ad esempio lesioni nell’emisfero cerebrale di destra potrebbero determinare deficit motori nel lato sinistro del corpo.
Decorso
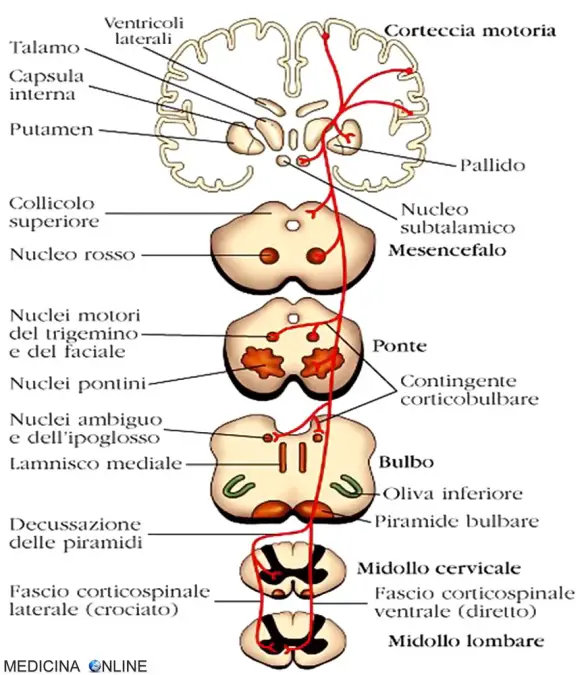
Le fibre del fascio piramidale decorrono come di seguito descritto:
- originano da diverse aree della corteccia cerebrale, nel lobo frontale e in quello parietale, particolarmente dalle cellule presenti nella corteccia motoria;
- le fibre nervose, ovvero gli assoni delle cellule piramidali della corteccia dell’area 4, si portano nel centro semiovale, convergendo quindi verso la parte centrale degli emisferi;
- le fibre passano nella capsula interna, la lamina di sostanza bianca compresa tra il talamo ed il nucleo lenticolare. Nella capsula interna le fibre hanno una disposizione topografica precisa, occupando il ginocchio e la parte anteriore del braccio posteriore: nel ginocchio passano le fibre destinate ai nuclei motori dei nervi cranici per il movimento dei muscoli di collo e testa, chiamati nel loro insieme fascio genicolato (anche detto “fascio cortico-nucleare”o “fascio cortico bulbare”), posteriormente passano le fibre per i nuclei motori dei nervi spinali (fascio cortico-spinale);
- dopo aver attraversato la capsula interna le fibre passano nel mesencefalo, nella parte ventrale del ponte, e quindi nelle piramidi del bulbo (midollo allungato);
- nella parte inferiore del bulbo la maggior parte delle fibre si incrocia passando dal lato opposto (“decussazione piramidale” o “incrociamento bulbare”);
- le fibre che attraversano la decussazione per portarsi nel cordone laterale dell’antimero opposto formano il fascio piramidale crociato (o fascio cortico-spinale laterale) che si estingue sinaptando con i motoneuroni del corno omo-laterale. La restante parte di fibre che non si incrocia (fascio piramidale diretto o fascio cortico-spinale ventrale) resta nel cordone anteriore e termina sinaptando con i motoneuroni del corno anteriore contro-laterale, a cui giungono attraversando la commessura bianca anteriore;
- nel cordone laterale di sostanza bianca del midollo spinale, dal fascio si distaccano fibre che penetrano nella sostanza grigia dove prendono rapporto con i neuroni motori delle corna anteriori del midollo spinale, direttamente o tramite i neuroni intercalari situati nella sostanza grigia stessa;
- le fibre che non si incrociano a livello delle piramidi decorrono nei cordoni anteriori di sostanza bianca del midollo spinale, per incrociarsi poco prima della loro terminazione. Poiché la maggior parte (quasi il 90%) delle fibre piramidali destinate al midollo si incrocia, avremo che:
- l’emisfero cerebrale di sinistra controlla principalmente la motilità degli arti e di metà del tronco del lato di destra;
- l’emisfero cerebrale di destra controlla principalmente la motilità degli arti e di metà del tronco del lato di sinistra.
- le fibre dirette ai nuclei motori dei nervi cranici si staccano dal fascio a vari livelli, e raggiungono i rispettivi nuclei motori dopo essersi incrociate i nuclei del V, IX, X ed XI paio di nervi cranici e la parte superiore del nucleo del VII paio ricevono fibre da entrambi gli emisferi.
- i motoneuroni sono il secondo neurone della via, escono dal midollo spinale attraverso la radice anteriore dei nervi spinali e decorrono nel nervo fino al muscolo da innervare, dove si ramificano e ogni ramificazione forma delle connessioni neuro-muscolari chiamate placche motrici.
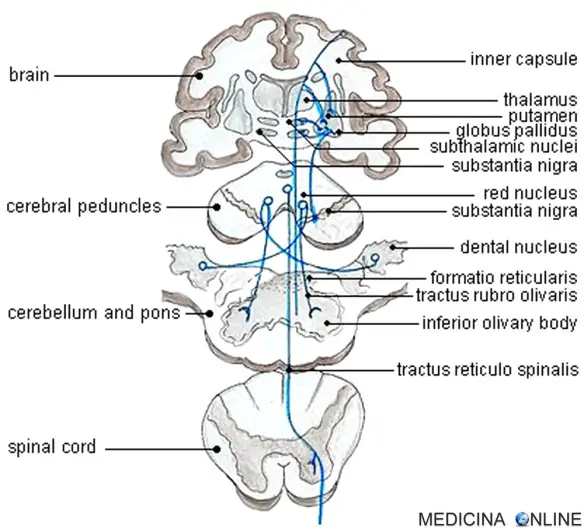
Sistema extrapiramidale
Sistema extrapiramidale
Il sistema extrapiramidale (o “via extrapiramidale“; in inglese “extrapyramidal system” o “extrapyramidal tracts“) è un insieme di vie e di centri nervosi che agiscono direttamente o indirettamente sulla corretta azione motoria, controllando le reazioni istintive orientate e adattandole al movimento volontario, coordinato dal sistema piramidale. I tratti extrapiramidali si trovano principalmente nella formazione reticolare del ponte e del midollo e hanno come “bersagli” i motoneuroni nel midollo spinale che sono coinvolti nei riflessi, nella locomozione, nei movimenti complessi e nel controllo posturale. Questi tratti sono a loro volta modulati da varie parti del sistema nervoso centrale, inclusi il percorso nigrostriatale, i gangli della base, il cervelletto, i nuclei vestibolari e le diverse aree sensoriali della corteccia cerebrale. Tutti questi componenti regolatori possono essere considerati parte del sistema extrapiramidale, in quanto modulano l’attività motoria senza innervare direttamente i motoneuroni. Il talamo e l’ipotalamo partecipano ampiamente all’integrazione motoria svolta dal sistema extrapiramidale.
Funzioni
Mentre il sistema piramidale interviene nel movimento volontario, il sistema extrapiramidale interviene invece nella regolazione del tono muscolare, di cui modifica la distribuzione nei singoli distretti, in rapporto al continuo variare dei reciproci rapporti dei vari segmenti corporei. Altre sue funzioni sono rappresentate dalla regolazione dei movimenti automatici: movimenti espressivi, sincinesie pendolari, pendolamento degli arti superiori durante la marcia, scrittura, masticazione, fonazione, deglutizione, stazione eretta e in altri atteggiamenti del corpo. Il sistema extrapiramidale appare preposto al controllo delle attività automatiche (mentre quello piramidale si occupa delle attività volontarie), tuttavia influenza tuttavia anche la motilità volontaria, di cui determina accompagnamento tonico e attività sincinetica.
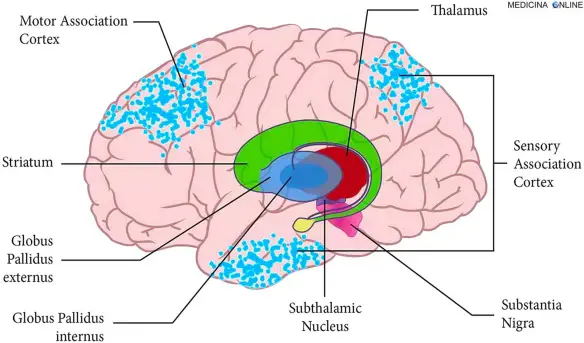
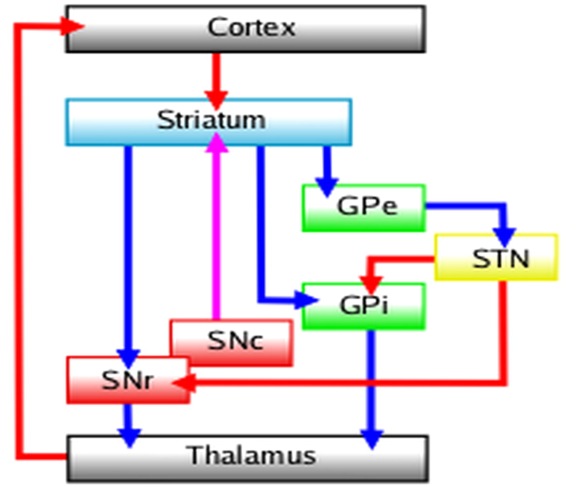
Questo diagramma mostra le principali connessioni dei nuclei della base. Legenda:
le frecce rosse: vie eccitatorie glutammatergiche;
le frecce blu: vie inibitorie GABAergiche;
le frecce fucsia: vie modulatorie dopaminergiche;
STN: nucleo subtalamico;
striatum: striato;
GPe: globo pallido esterno;
GPi: globo pallido interno;
SNc: substantia nigra pars compacta;
SNr: substantia nigra pars reticulata.
Connessioni nervose
Le connessioni del sistema extrapiramidale sono molto complesse: gli impulsi periferici, giunti al talamo, sono smistati al corpo striato, vero complesso organizzatore degli impulsi, trasmessi poi alle formazioni extrapiramidali sottostanti.
Il sistema extrapiramidale si divide a sua volta in due fasci distinti:
- la via del cordone mediale, che è formata da fasci nervosi importanti per l’innervazione muscolare dei movimenti grossolani come quelli delle braccia e delle gambe;
- la via del cordone laterale, che innerva invece la muscolatura reclutata ai movimenti fini quali quelli delle dita.
Grazie ai rapporti con la corteccia, queste strutture possono regolare la motilità piramidale, di origine corticale. Il sistema extrapiramidale è quindi un sistema a più sinapsi, che influenza in ultima istanza i motoneuroni spinali, regolando il tono muscolare e la motilità.
Le vie extrapiramidali
Le vie extrapiramidali sono principalmente tre:
- via cortico-strio-pallido-rubro-(reticolo)-spinale;
- via cortico-strio-pallido-ipotalamo-olivo-spinale;
- via cortico-ponto-cerebello-dento-(rubro)reticolo-spinale.
Le prime due vie hanno il tratto cortico-strio-pallido in comune e prevede l’origine di cellule piramidali dal V strato della coniocorteccia che si porta attraverso il centro semi-ovale e la radiazione al corpo striato (nucleo caudato e putamen) e, quindi, al pallido attivando sia il circuito dei nuclei della base (secondo circuito regolatorio dei movimenti dopo quello del cervelletto) che due fasci discendenti: il primo si porta al nucleo rosso e il secondo all’ipotalamo.
Dal nucleo rosso si sviluppano i due fasci discendenti (poco sviluppati nell’uomo) che prendono il nome di rubro-spinale anteriore e laterale e che si incrociano nella decussazione del Forel, ma anche i fasci rubro-reticolari che si portano alla sostanza reticolare di tutto il tronco encefalico a cui convergeranno anche le fibre discendenti della via cortico-ponto-cerebello-rubro-spinale.
Il fascio che si porta all’ipotalamo darà origine ad un fascio discendente che si porta verso il basso a dare il fascio della callotta centrale in cui giungono anche fibre dal reticolo e dal nucleo rosso dirette al nucleo olivare inferiore da cui origina il fascio olivo-spinale che con il fascio spino-olivare forma il fascio triangolare (di Helweg).
La terza via è quella che dalla corteccia si porta ai nuclei del tronco encefalico (principalmente del ponte e del bulbo) con il fascio cortico-pontino frontale dell’Arnold e cortico-pontino temporale del Turck, che decorrono rispettivamente medialmente e lateralmente al fascio cortico-spinale nel piede del peduncolo cerebrale del mesencefalo, per andare a distribuirsi ai nuclei basilari del ponte. Da questi nuclei si dipartono fibre trasversali, che determinano la macro-morfologia del ponte, crociate, che si portano attraverso i peduncoli cerebellari medi, alla corteccia del neocerebello come fibre muscoidi, qui dopo aver contratto sinapsi con le cellule dei granuli, la via prosegue fuoriuscendo passando per la maggior parte attraverso il nucleo dentato e attraverso il nucleo emboliforme (o interposito) per correre nei peduncoli cerebellari superiori e decussare a livello di tegmento nel mesencefalo (decussazione del Wernekinck) per arrivare al nucleo rosso o portarsi direttamente al nucleo ventrale laterale del talamo nella parte posteriore o dallo stesso nucleo rosso per formare il fascio rubro-spinale o quello reticolo-spinale.
È bene ricordare, anche se di fatto non fanno parte delle vie extra-piramidali, che al nucleo rosso giungono fibre anche dallo spino-cerebello per il nucleo rosso per la coordinazione e la resa fluida dei movimenti in collaborazione anche con il circuito regolatorio dei nuclei della base.
Via cortico-strio-pallido-rubro-reticolo-spinale
E’ la maggiore delle due vie extrapiramidali passanti per il corpo striato.
- Origina nell’area motrice secondaria (area 6) e nell’area soppressoria (area 4s) del lobo frontale oltre che da alcune aree corticali dei lobi parietale e limbico.
- le fibre cortico-striate si portano al corpo striato = nucleo caudato + putamen da cui originano le fibre strio-pallidali dirette al globus pallidus
- dal globus pallidus nascono le fibre pallido-nigre e pallido-rubre che vanno alla sostanza nera e al nucleo rosso.
- dalla sostanza nera originano fibre ascendenti come fascio nigro-striato che vanno al putamen + globus pallidus.
- dal nucleo rosso la via prosegue in basso col fascio rubro-spinale che decussa a livello del mesencefalo e scende nel midollo spinale fino a estinguersi nel corno anteriore. Altre fibre vanno alla formazione reticolare di mesencefalo, ponte e midollo allungato
Via cortico-strio-pallido-ipotalamo-olivo-spinale
Fino al globus pallidus questa via è analoga alla cortico-strio-pallido-rubro-reticolo-spinale. Dal pallido le fibre vanno alla zona incerta dell’ipotalamo dove originano le fibre ipotalamo-olivari per il nucleo olivare inferiore del midollo allungato. Da qui parte infine il fascio olivo-spinale che discende entro il cordone anteriore del midollo spinale e termina nel corno anteriore. Dai motoneuroni nascono poi le radici anteriori dei nervi spinali destinate ai muscoli scheletrici.
Via cortico-ponto-cerebello-rubro-reticolo spinale (via motrice indiretta)
Origina dalla corteccia con due fasci:
- il fascio cortico-pontino frontale dell’Arnold: nasce dalla corteccia cerebrale dell’area motrice secondaria (area 6) del lobo frontale dell’emisfero cerebrale e si dirige ali nuclei basilari dl ponte.
- il fascio cortico -pontino temporale del Turck: origina dalla corteccia dei lobi temporale, occipitale e parietale e termina nei nuclei basilari del ponte.
Dai nuclei basilari del ponte nascono le fibre ponto-cerebellari che si incrociano sulla linea mediana portandosi nel peduncolo cerebellare medio eterolaterale fino a terminare nella corteccia cerebellare del neocerebello. Da quest’ultima nascono le fibre cortico-nucleari che vanno al nucleo dentato del cervelletto. Dal nucleo dentato originano le fibre cerebello-rubre che si incrociano nella decussazione del Wernekink e fanno capo al nucleo rosso eterolaterale. Da qui la via continua con le fibre rubro-reticolari per la formazione reticolare di mesencefalo, ponte e midollo allungato. Da quest’ultima originano i fasci reticolo-spinale anteriore e reticolo-spinale laterale che vanno al corno anteriore del midollo spinale. I motoneuroni del corno anteriore del midollo spinale danno origine alle radici anteriori dei nervi spinali le cui fibre terminano sui muscoli scheletrici.
Patologia
Le lesioni del sistema extrapiramidale possono condurre a disordini motori extrapiramidali. Un classico esempio di tale tipo di disordine è rappresentato dalla malattia di Parkinson o ancora dalla corea di Huntington; ulteriori esempi sono la corea di Sydenham (o “ballo di San Vito”), l’atrofia sistemica multipla, la distonia e la paralisi sopranucleare progressiva. Altri possibili disturbi dovuti a lesioni del sistema extrapiramidale, sono:
- ipertonia extrapiramidale;
- ipocinesie;
- acinesie;
- comparsa di movimenti involontari;
- ipercinesie, tra cui tremori, movimenti coreici, emiballismo ed alcuni tic;
- atetosi (movimenti involontari degli arti, specie dei segmenti estremi, della faccia e della lingua, legata a una particolare lesione del corpo striato. Spesso i movimenti atetosici sono associati a quelli coreici presenti nella coreoatetosi;
- difficoltà nei movimenti espressivi, nel pendolamento degli arti superiori durante la marcia, nella scrittura, nella masticazione, nella fonazione, nella deglutizione e nel mantenimento della stazione eretta;
- spasmo di torsione;
- torcicollo spasmodico.
Va ribadito comunque che nella patologia extrapiramidale il movimento volontario è conservato. La diagnosi dei problemi relativi al sistema piramidale prevede in genere una approfondita anamnesi, un esame obiettivo e vari esami specifici, tra cui test genetici, analisi del sangue, tomografia computerizzata (TAC), risonanza magnetica. I trattamenti previsti per le patologie correlate a lesioni del sistema piramidale sono di tipo fisioterapico, occupazionale e farmacologico (con levodopa, carbidopa, antipsicotici o antidepressivi), volti ad attenuare dei sintomi. In alcuni casi si può effettuare la stimolazione cerebrale profonda. Non sempre la terapia purtroppo fornisce i risultati sperati dal paziente.
Leggi anche:
- Gangli della base (nuclei della base): localizzazione, funzioni, patologie
- Globo pallido e pallido ventrale: anatomia e funzioni in sintesi
- Substantia nigra compatta e reticolata: anatomia e funzioni in sintesi
- Sistema dopaminergico: i circuiti nervosi della dopammina
- Talamo: anatomia, struttura, nuclei e funzioni in sintesi
- Ipotalamo: anatomia, struttura e funzioni
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Amigdala: connessioni, anatomia e funzioni in sintesi
- Ippocampo: anatomia, funzioni e ruolo nella memoria
- Locus ceruleus: anatomia, funzioni e connessioni in sintesi
- Sistema piramidale e fascio genicolato: anatomia, decorso, funzioni
- Sistema extrapiramidale: anatomia, decorso, vie, funzioni, patologie
- In quale parte del cervello risiede la tua memoria?
- Sostanza grigia del cervello: cos’è ed a che serve?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Nervi cranici: anatomia, funzioni, schema, tabella, patologie
- Tronco cerebrale (mesencefalo, ponte e bulbo) anatomia e funzioni in sintesi
- Ventricoli cerebrali: anatomia e funzioni in sintesi
- Visita neurologica: svolgimento, esami, patologie, quando è necessaria?
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Tetraplegia: significato, cause, cure e riabilitazione
- Diplegia: definizione, cause e sintomi
- Differenza tra emiplegia, emiparesi, diplegia, paraplegia, tetraplegia
- Differenza emiparesi, diparesi, tetraparesi, monoparesi, triparesi
- Differenza tra paraplegia e diplegia
- Classificazione generale delle paresi e delle plegie
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Sindrome di Arnold-Chiari: linguaggio, aspettative di vita, invalidità, mortalità
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Sindrome frontale o ipofrontalità: cause, sintomi, conseguenze, diagnosi, cureDemenza senile: cause, sintomi, decorso e cure
- Demenza da corpi di Lewy: cause, decorso, Parkinson, aspettativa di vita
- Spina bifida e difetti di chiusura del tubo neurale nel feto: trasmissione, prevenzione, diagnosi e cura
- Siringomielia (malattia di Morvan): cause, sintomi, diagnosi, cure
- Siringobulbia: cause, sintomi, diagnosi e trattamento
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Malformazioni artero-venose cerebrali: sintomi e cura
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Emorragia cerebrale: conseguenze, riabilitazione e recupero
- Emorragia subaracnoidea: cause, conseguenze, linee guida
- Ematoma subdurale: cos’è, da quale malattia è provocata, recidivo, decorso
- Coma da emorragia cerebrale: quanto può durare?t
- Ischemia: cos’è, cause, conseguenze, rischi, cure
- Necrosi: significato, definizione, sinonimo, cause, cure
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Infarto, ischemia, necrosi, aterosclerosi, trombo, embolo, ictus, miocardio… Facciamo chiarezza
- Tronco cerebrale (mesencefalo, ponte e bulbo) anatomia e funzioni in sintesi
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Differenza tra stato vegetativo, di minima coscienza, coma, sonno e stato soporoso
- Test di Romberg: cos’è, a che serve, come si esegue
- Differenze tra sclerosi laterale amiotrofica e sclerosi multipla
- Differenza tra proencefalo, mesencefalo, romboencefalo, telencefalo, diencefalo
- Differenza tra metencefalo e mielencefalo
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Differenze tra atrofia muscolare progressiva e sclerosi laterale amiotrofica
- Parestesie: significato, cause, rischi, diagnosi, cure, rimedi, esercizi
- Epilessia infantile ed in adulti: cause, sintomi, diagnosi, cosa fare
- Epilessia: come riconoscere un attacco e soccorrere un ammalato
- Differenza tra epilessia e convulsioni
- Differenza tra epilessia e sincope
- Differenza tra epilessia parziale e generalizzata
- Epilessia: riconoscere in tempo l’arrivo di una crisi e come comportarsi
- Epilessia infantile: come comportarsi col proprio figlio?
- Esame della sensibilità tattile, dolorifica, termica, vibratoria in neurologia
- Esame delle funzioni motorie e dei riflessi in neurologia
- Esame delle funzioni cerebrali superiori (corticali) in neurologia
- Asterissi (asterixis) in neurologia: caratteristiche, significato, esecuzione
- Tic, ritmie, movimenti stereotipati, acatisia e trasalimento nel paziente neurologico
- Disturbi della stazione eretta e della deambulazione in neurologia
- Esame della motilità oculare e disturbi dei movimenti coniugati in neurologia
- Sordità, esame dell’udito e tecniche audiologiche speciali in neurologia
- Aprassia ideazionale, ideomotoria e melocinetica: sintomi, diagnosi, cure
- Aprassia: significato, etimologia, tipi, zone del cervello coinvolte
- Aprassia: test usati per la diagnosi e tipici errori aprassici
- Aprassia costruttiva (apractognosia): cause, sintomi, diagnosi, terapie
- Disartria: cause, sintomi, diagnosi, trattamento
- Perdita della coordinazione muscolare: l’atassia
- Differenze tra aprassia, atassia, disprassia, afasia, disartria, anartria
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Spina bifida e difetti di chiusura del tubo neurale nel feto: trasmissione, prevenzione, diagnosi e cura
- Mielomeningocele, spina bifida e schisi vertebrale: complicanze, cura, prevenzione
- Encefalocele: cause, sintomi, diagnosi, cura e prevenzione
- Mielopatia: significato, tipi, sintomi, diagnosi,cure, consigli, prognosi
- Anche gli esseri umani possono avere una coda
- Transilluminazione della testa di un neonato per la diagnosi di idrocefalo
- Idrocefalo: cause, terapia, conseguenze, aspettativa di vita
- Idrocefalo nel feto e neonatale: conseguenze e cura
- Pressione intracranica e pressione di perfusione cerebrale
- Meningismo: triade, segni, cause, diagnosi, definizione e cura
- Sindrome di Arnold-Chiari: linguaggio, aspettative di vita, invalidità, mortalità
- Siringomielia (malattia di Morvan): cause, sintomi, diagnosi, cure
- Siringobulbia: cause, sintomi, diagnosi e trattamento
- Macrocefalo in neonato e bambino: sintomi, cure e ritardo psicomotorio
- Meningite: contagio, sintomi, vaccino, gravità e profilassi
- Shunt cerebrale e intervento per il drenaggio permanente
- Macrocefalo in neonato e bambino: sintomi, cure e ritardo psicomotorio
- Liquido cefalorachidiano: dove si trova, perdita dal naso, prelievo
- Ventricoli cerebrali: anatomia e funzioni in sintesi
- Segni meningei e irritazione meningi in bambini ed adulti
- Meningite: incubazione, fulminante, sintomi, contagio e cura
- Encefalite: conseguenze, è contagiosa, danni, si guarisce?
- Mielite: infettiva, cervicale, dorsale, trasversa, si guarisce?
- Glasgow Coma Scale per la classificazione del coma
- Pediatric Glasgow Coma Scale in italiano: scala pediatrica del coma
- Differenza tra meningite e meningismo: qual è più grave?
- Differenza tra meningite, encefalite, meningoencefalite, encefalomielite
- Differenza tra meningite virale e batterica
- Puntura lombare: complicanze, risultati, è dolorosa, a che serve?
- Meningi: anatomia, funzioni e patologia in sintesi
- Liquido cefalorachidiano: dove si trova, perdita dal naso, prelievo
- Differenza idrocefalo iperteso, normoteso, comunicante, ostruttivo
- Differenza tra virus e batteri: chi è più pericoloso? Diagnosi, sintomi e terapia
- Differenza tra toracentesi, paracentesi e rachicentesi
- Narcolessia: cause, sintomi, cure e terapia farmacologica
- Catatonia: significato, definizione, cause, sinonimi e cure
- Cataplessia: causa, significato, nel sonno, cura ed etimologia
- Catalessia in medicina: cause, sintomi, nel sonno e cure
- Differenza tra catatonia, catalessia e cataplessia
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morte cerebrale: diagnosi, sintomi, risveglio, durata, si può guarire?
- Coma: cause, risveglio, tipi, quanto dura, fasi, segni, irreversibile
- Differenza tra coma e coma farmacologico
- Elettroencefalogramma: preparazione, alterazioni, costo, rischi
- Sindrome locked-in: cause, riabilitazione, respirazione, cure
- Stato di minima coscienza: evoluzione, risveglio, riabilitazione
- Stato vegetativo: risveglio, riabilitazione, durata e caratteristiche
- Commozione cerebrale: cos’è, cosa fare, conseguenze, tempi di recupero
- Differenza tra commozione cerebrale, trauma cranico e contusione cerebrale
- Trauma cranico: ematoma, commotivo, sintomi tardivi, cosa fare
- Differenza tra sindrome locked-in e stato vegetativo
- Differenza tra stato vegetativo persistente e permanente
- Differenza tra stato vegetativo e stato di minima coscienza
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Poligono di Willis: anatomia e varianti anatomiche
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Differenza tra afasia di Broca e di Wernicke
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Patologie di ipotalamo e ipofisi
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisario: fisiologia e ormoni rilasciati
- Si può morire di epilessia?
- Riflesso di Babinski positivo: sintomi, diagnosi, come evocarlo
- Segno di Babinski positivo nel neonato e nel bambino: che significa?
- Segno di Babinski nella sclerosi multipla e nella SLA
- Segno di Brudzinski positivo e negativo: semeiotica nella meningite
- Segno di Hoffman positivo in SLA e sclerosi multipla
- Segno di Kernig positivo e negativo: semeiotica nella meningite
- Segno di Lasègue positivo e negativo in semeiotica
- Segno di Wasserman (Lasègue inverso) positivo in semeiotica
- Segno di Binda: cos’è e come si esegue
- Segno di Amoss (o del tripode): cos’è e come si esegue
- Segno di Magnus-De Klein: cos’è e come si esegue
- Segni meningei e irritazione meningi in bambini ed adulti
- Tumore al cervello: operato mentre suona la chitarra e canta Yesterday
- Fascicolazioni muscolari, il tremolio spontaneo di un muscolo: cause e cure
- Torcicollo spasmodico (distonia cervicale) e spasmi linguali, facciali, oromandibolari, della mano (distonie focali)
- Discinesia, ipocinesia, ipercinesia, acinesia: significato, esempi
- Malattia di Huntington: cos’è, ereditarietà, come si trasmette, età di insorgenza
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Miclono: cause, sintomi, caratteristiche, quando preoccuparsi, cure
- Tic in medicina: significato, tipi, cause, diagnosi, terapie
- Differenza tra tremori, spasmi, miotonia, crampi, fascicolazioni, tic
- Differenza tra discinesia, ipocinesia, ipercinesia, tardiva e primaria
- Distonia focale e generalizzata: tipi, sintomi, diagnosi e terapie
- Distonia mioclonica: cause, sintomi, diagnosi e terapie
- Spasmi muscolari e mioclonie: da cosa sono causati?
- Spasmi muscolari e mioclonie: cause, diagnosi e cura delle contrazioni involontarie
- Sindrome pseudobulbare: cause, sintomi, diagnosi e terapie
- Sindrome CADASIL: cause, trasmissione, sintomi, diagnosi, cure
- Malattia di Binswanger: cause, sintomi, diagnosi, cure
- Pseudotumor cerebri (ipertensione endocranica benigna) cause e cure
- Sindrome della sella vuota: cause, sintomi, diagnosi e terapie
- Ictus cerebrale emorragico e ischemico: cause, sintomi, diagnosi, cure, rischi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
