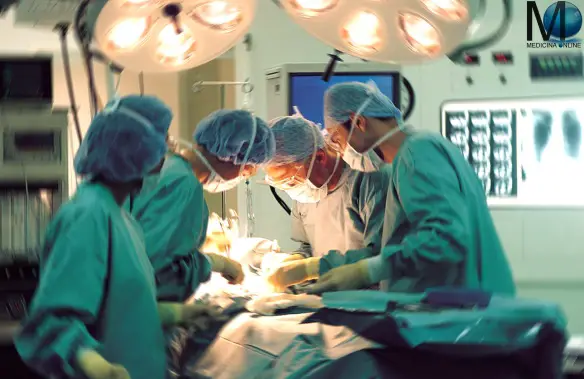
 Prima della tiroidectomia
Prima della tiroidectomia
Il chirurgo esegue la tiroidectomia in anestesia generale quindi è necessario che l’anestesista somministri un farmaco anestetico come gas da respirare attraverso una maschera o inietti un farmaco liquido in vena.
Il team chirurgico pone dei sensori sul corpo per fare in modo che la frequenza cardiaca, la pressione sanguigna e l’ossigeno nel sangue rimangano a livelli di sicurezza durante l’intera procedura.
Leggi anche:
- Tiroidectomia totale: complicanze, postoperatorio e aumento di peso
- Ipoparatiroidismo e ipocalcemia post chirurgici ed autoimmuni: sintomi e cure
- Paratiroidectomia: intervento, convalescenza e conseguenze
Durante la tiroidectomia
Una volta che il paziente è incosciente, il chirurgo fa una piccola incisione nella parte anteriore del collo o pratica una serie di incisioni sotto il braccio, a seconda della tecnica chirurgica che utilizza (vedi il prossimo paragrafo). Tutta o parte della ghiandola tiroidea viene poi rimossa, a seconda del motivo per cui si fa l’intervento chirurgico. Se la tiroidectomia è eseguita a causa del cancro della tiroide, il chirurgo può anche esaminare e rimuovere i linfonodi intorno alla tiroide. La tiroidectomia di solito dura circa 2 ore.
I tre approcci principali alla tiroidectomia
1) Tiroidectomia convenzionale, che consiste nel fare un’incisione al centro del collo per accedere direttamente alla tiroide.
2) Tiroidectomia endoscopica, che utilizza piccole incisioni nel collo. Strumenti chirurgici e una piccola videocamera vengono inseriti attraverso le incisioni. La fotocamera guida il chirurgo attraverso la procedura.
3) Tiroidectomia robotica, che viene eseguita attraverso incisioni nel petto e ascella o tramite un’incisione alta nel collo. L’approccio robotico permette una tiroidectomia evitando un’incisione nel centro del collo, tuttavia è una tecnica ancora poco diffusa in Italia a causa degli alti costi degli strumenti necessari per eseguirla.
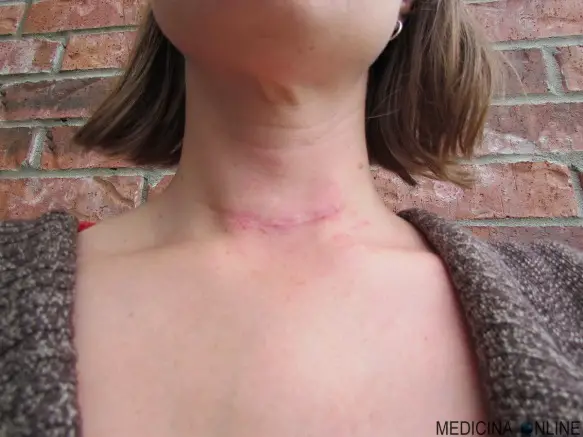
La tipica cicatrice di un intervento di tiroidectomia
Dopo la tiroidectomia che avviene?
Dopo l’intervento chirurgico, si viene spostati in una sala di risveglio in cui il team di assistenza sanitaria controlla il recupero dall’intervento chirurgico e dalla anestesia. Una volta che si è pienamente svegli, si viene spostati in una stanza d’ospedale. Si può avere un drenaggio sotto l’incisione nel collo. Questo drenaggio è solitamente rimosso la mattina dopo l’intervento chirurgico. Dopo una tiroidectomia, si può verificare dolore al collo e voce rauca o debole. Questo non significa necessariamente che ci sia un danno permanente al nervo che controlla le corde vocali. Questi sintomi sono spesso temporanei e possono essere causa della irritazione data dal tubo di respirazione (tubo endotracheale) che è inserito nella trachea durante l’intervento chirurgico, o come risultato di irritazione del nervo causato dalla chirurgia.
Si è in grado di mangiare e bere, come al solito dopo l’intervento chirurgico. La maggior parte delle persone che subiscono una tiroidectomia rimane in ospedale per circa 24 ore. Quando vanno a casa, di solito i pazienti tornano alle vostre normali attività nel giro di poche settimane. Parlare con il medico circa le restrizioni sulle attività specifiche.
Leggi anche:
- Eutirox può essere usato anche per dimagrire? Quali sono i rischi?
- Eutirox: effetti collaterali e controindicazioni del farmaco
- Eutirox: si può assumere in gravidanza ed allattamento?
- Eutirox in sovradosaggio: cosa fare, è pericoloso, quando chiamare il medico?
- Dosaggio Eutirox: come scegliere quello corretto?
- Tumore maligno della tiroide: carcinomi differenziati ed indifferenziati
- Carcinoma papillare della tiroide: sintomi, prognosi, mortalità
- Carcinoma follicolare della tiroide: sintomi, prognosi, mortalità
- Carcinoma midollare della tiroide: calcitonina, prognosi, mortalità
- Carcinoma anaplastico della tiroide: ecografia, diagnosi, trattamento
- Linfoma maligno tiroideo: caratteristiche, sintomi, mortalità
- Carcinoma metastatico della tiroide: sintomi, diagnosi, cura
- Neoplasie Endocrine Multiple (MEN) tipo 1 e 2
- Ipertiroidismo: cause, cura, valori diagnosi, sintomi iniziali, conseguenze
- Ipertiroidismo nell’uomo: sintomi, conseguenze sulla libido, cure
- Morbo di Basedow: alimentazione, cura, occhi, si guarisce, rimedi
- Gozzo tiroideo: semplice, tossico, endemico, rimedi, intervento, immagini
- Gozzo tossico nodulare e multinodulare: sintomi, diagnosi e cura
- Alimenti gozzigeni (antitiroidei) vietati nelle alterazioni tiroidee
- Morbo di Plummer (adenoma tossico): sintomi, diagnosi e terapia
- Adenoma tiroideo: sintomi, diagnosi e trattamento
- Tireotossicosi autoimmune, iatrogena, factitia, valori, cura
- Tiroidite acuta, cronica, autoimmune: sintomi e conseguenze
- Tiroidite di Hashimoto: esami, cura, conseguenze, dieta, guarire
- Tiroidite di De Quervain (subacuta): sintomi, dieta, si guarisce, è contagiosa?
- Tiroidite post partum: sintomi, fasi, diagnosi, cura e rischi
- Esame obiettivo del collo: palpazione della tiroide, video e spiegazione
- Scintigrafia tiroidea: risultati, captazione, noduli, costo
- Agoaspirato tiroideo: esito, complicanze, dolore, referto, prezzo
- Terapia radiometabolica dell’ipertiroidismo con radioiodio: indicazioni ed effetti collaterali
- Differenza tra ipotiroidismo, ipertiroidismo, eutiroidismo e distiroidismo
- Differenza tra ipotiroidismo primario, secondario e terziario
- Differenza tra ipotiroidismo e tiroidite
- Differenza tra ipotiroidismo e tiroidite di Hashimoto
- Differenza tra ipotiroidismo clinico e subclinico
- Terapia soppressiva con Eutirox per ridurre un nodulo tiroideo
- Eutirox può causare o far aumentare l’acne?
- Come e quando assumere correttamente Eutirox: attenzione a dieta e farmaci
- Eutirox ed interazioni con altri farmaci e sostanze
- Eutirox ed effetti collaterali a lungo termine: cuore ed osteoporosi
- Eutirox fa ingrassare o dimagrire?
- Eutirox: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
- Nodulo Tiroideo – sintomi e cure
- Ecografia della tiroide: a cosa serve, come si svolge e come ci si prepara all’esame
- Differenza tra Eutirox e Ibsa nella cura dell’ipotiroidismo
- Eutirox per dimagrire: come si usa?
- Eutirox può essere usato anche per dimagrire? Quali sono i rischi?
- Eutirox: effetti collaterali e controindicazioni del farmaco
- Eutirox: si può assumere in gravidanza ed allattamento?
- Eutirox in sovradosaggio: cosa fare, è pericoloso, quando chiamare il medico?
- Dosaggio Eutirox: come scegliere quello corretto?
- Terapia soppressiva con Eutirox per ridurre un nodulo tiroideo
- Eutirox può causare o far aumentare l’acne?
- Come e quando assumere correttamente Eutirox: attenzione a dieta e farmaci
- Eutirox ed interazioni con altri farmaci e sostanze
- Eutirox ed effetti collaterali a lungo termine: cuore ed osteoporosi
- Tiroide e obesità: qual è il vero legame?
- Non mangio eppure ingrasso, e se fosse ipotiroidismo?
- Ipotiroidismo: sintomi, diagnosi, cura farmacologica e consigli dietetici
- Fumare fa ingrassare o dimagrire?
- Smettere di fumare fa ingrassare o dimagrire?
- Fumare marijuana fa ingrassare o dimagrire?
- La creatina fa ingrassare o dimagrire?
- La banana fa ingrassare o dimagrire? Quante calorie ha?
- Le mele fanno ingrassare o dimagrire? Quante calorie hanno?
- Fa più ingrassare il prosciutto cotto o quello crudo? Quante calorie hanno?
- Bere tanta acqua fa ingrassare o dimagrire? Quanta berne?
- Il caffè fa ingrassare o dimagrire? Quante calorie ha?
- Saltare la colazione fa ingrassare o dimagrire?
- Lo stress fa ingrassare o dimagrire?
- L’arancia fa ingrassare o dimagrire? Quante calorie ha?
- Il formaggio fa ingrassare o dimagrire?
- Lo yogurt fa dimagrire o ingrassare? Quante calorie ha?
- La frutta fa ingrassare o dimagrire?
- L’ananas fa ingrassare o dimagrire? Quante calorie ha?
- Celiachia e dieta senza glutine: fanno ingrassare o dimagrire?
- Il fieno greco fa ingrassare o dimagrire?
- Bere vino fa ingrassare o dimagrire? Quante calorie ha?
- Il riso fa ingrassare o dimagrire? Quante calorie ha?
- La birra fa ingrassare?
- Tumori, radioterapia e chemioterapia fanno ingrassare o dimagrire?
- Patologie della tiroide: possono far veramente ingrassare?
- Il sushi fa ingrassare o dimagrire? Quante calorie ha?
- Il cioccolato fa ingrassare o dimagrire? Quante calorie ha?
- Il miele fa ingrassare o dimagrire? Quante calorie ha?
- Allattare al seno fa dimagrire
- Dormire poco fa ingrassare o dimagrire?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

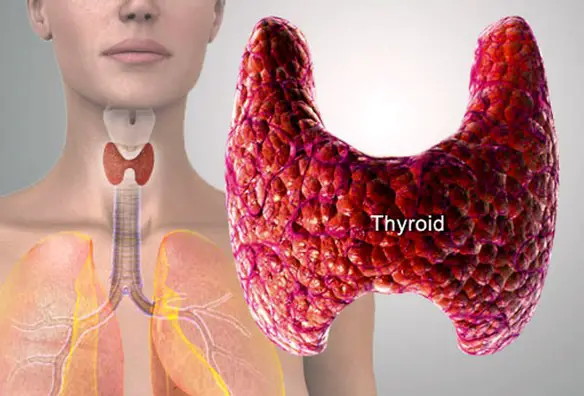 Indicazioni – Perché si usa Eutirox? A cosa serve?
Indicazioni – Perché si usa Eutirox? A cosa serve?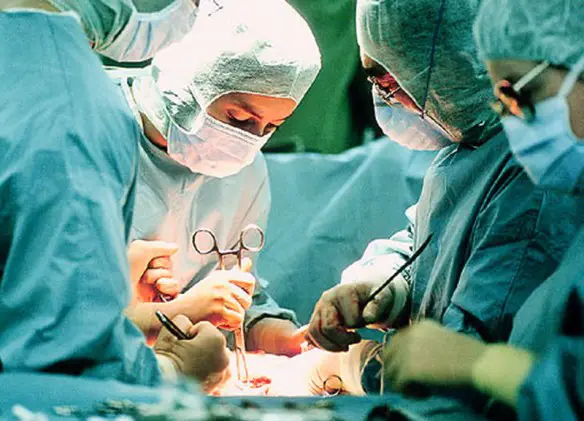 L’ipoparatiroidismo è una malattia in cui le paratiroidi non producono quantità sufficienti di ormone paratiroideo (PTH) comportando principalmente l’insorgenza di ipocalcemia; tale deficit di produzione è legato soprattutto a cause iatrogene (lesioni durante interventi chirurgici al collo, ad esempio durante una tiroidectomia totale o parziale) o a cause autoimmunitarie. Una diagnosi precoce permette di limitare gli effetti collaterali dell’ipoparatiroidismo, come problemi ai denti, cataratta e calcificazioni cerebrali. L’ipoparatiroidismo si caratterizza:
L’ipoparatiroidismo è una malattia in cui le paratiroidi non producono quantità sufficienti di ormone paratiroideo (PTH) comportando principalmente l’insorgenza di ipocalcemia; tale deficit di produzione è legato soprattutto a cause iatrogene (lesioni durante interventi chirurgici al collo, ad esempio durante una tiroidectomia totale o parziale) o a cause autoimmunitarie. Una diagnosi precoce permette di limitare gli effetti collaterali dell’ipoparatiroidismo, come problemi ai denti, cataratta e calcificazioni cerebrali. L’ipoparatiroidismo si caratterizza: La terapia con Eutirox (o equivalenti) è nei pazienti tiroidectomizzati una terapia a vita e quindi cronica. Come tutte le terapie croniche ha degli effetti collaterali attesi. Per quanto attiene alla tiroxina questi sono principalmente riferiti all’apparato scheletrico (osteoporosi, specie tra le donne) ed a quello cardiovascolare.
La terapia con Eutirox (o equivalenti) è nei pazienti tiroidectomizzati una terapia a vita e quindi cronica. Come tutte le terapie croniche ha degli effetti collaterali attesi. Per quanto attiene alla tiroxina questi sono principalmente riferiti all’apparato scheletrico (osteoporosi, specie tra le donne) ed a quello cardiovascolare. Solitamente il seno comincia a crescere all’inizio della pubertà, quindi tra i 10 e i 13 anni; successivamente la crescita della mammella prosegue
Solitamente il seno comincia a crescere all’inizio della pubertà, quindi tra i 10 e i 13 anni; successivamente la crescita della mammella prosegue 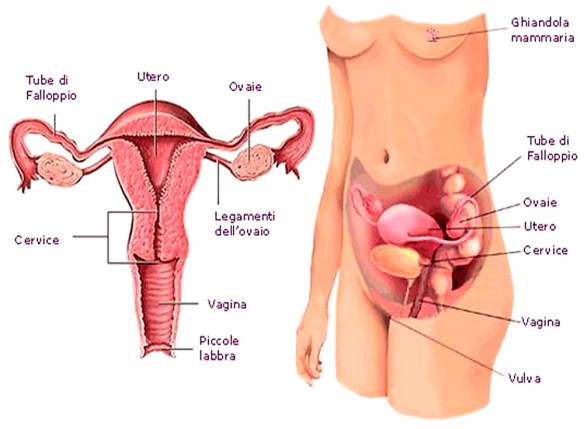 Il progesterone (o 4-pregnen-3,20-dione) è uno è un ormone steroideo, il principale tra quelli noti come progestinici; il monitoraggio del progesterone durante il ciclo mestruale, permette, insieme con l’estradiolo, di valutare l’ovulazione.
Il progesterone (o 4-pregnen-3,20-dione) è uno è un ormone steroideo, il principale tra quelli noti come progestinici; il monitoraggio del progesterone durante il ciclo mestruale, permette, insieme con l’estradiolo, di valutare l’ovulazione.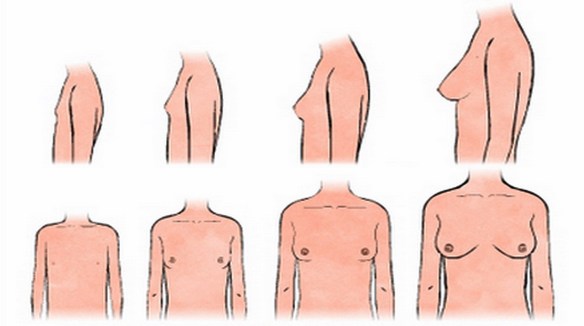
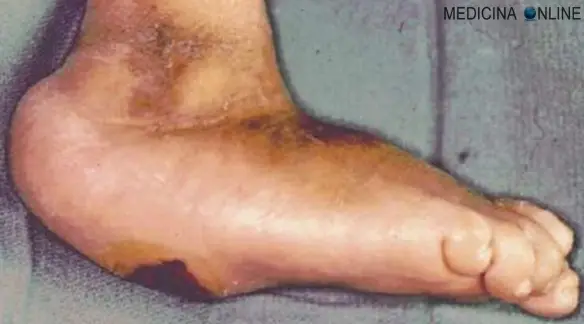 La neuro-osteoartropatia di Charcot (o “piede di Charcot”) è una malattia degenerativa su base infiammatoria che può insorgere in pazienti affetti da neuropatia ed è caratterizzata da un progressivo riassorbimento osseo delle articolazioni del piede (più raro l’interessamento di altre articolazioni), associato talvolta a crolli strutturali ed a marcate deformità, tali da richiedere nei casi più gravi il ricorso ad interventi di chirurgia correttiva o ad amputazione.
La neuro-osteoartropatia di Charcot (o “piede di Charcot”) è una malattia degenerativa su base infiammatoria che può insorgere in pazienti affetti da neuropatia ed è caratterizzata da un progressivo riassorbimento osseo delle articolazioni del piede (più raro l’interessamento di altre articolazioni), associato talvolta a crolli strutturali ed a marcate deformità, tali da richiedere nei casi più gravi il ricorso ad interventi di chirurgia correttiva o ad amputazione.