Negli ultimi dieci anni, grazie alla disponibilità di programmi di prevenzione, procedure diagnostiche che consentono la diagnosi precoce. l’avvento di nuovi farmaci, nonché al perfezionarsi delle tecniche chirurgiche, i risultati del trattamento del tumore del colon retto sono migliorati significativamente e, di pari passo, è aumentata sensibilmente anche la sopravvivenza media del soggetti nei quali esso viene diagnosticato. I protocolli di trattamento del tumore del colon retto vengono stabiliti in base alla fase della malattia: iniziale o avanzata.
- Il cancro del colon retto in fase iniziale è solitamente curabile con un intervento chirurgico e, nei casi nei quali il cancro è meno diffuso, l’intervento rappresenta la soluzione definitiva e non sono necessari altri trattamenti. A volte invece la terapia chirurgica è seguita da chemioterapia, così detta adiuvante, per evitare il rischio che alcune cellule tumorali rimaste dopo l’intervento formino un’altra lesione tumorale (recidiva tumorale).
- Il tumore del colon in stadio avanzato è caratterizzato, al momento della prima diagnosi o in occasione di una recidiva, dalla presenza di metastasi ad un altro organo (solitamente il fegato), oppure è talmente esteso laddove si è sviluppato da rendere impossibile un intervento chirurgico curativo. I protocolli di trattamento del tumore in fase metastatica combinano quasi sempre più approcci:
- chirurgia;
- chemioterapia;
- terapie biologiche;
- radioterapia.
Il tumore del retto, a differenza di quello del colon che tende a metastatizzare a distanza, ha la tendenza, dopo resezione chirurgica curativa, a ripresentarsi nello stesso sito (recidiva locale).
Leggi anche:
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Tumore del colon retto con metastasi: chirurgia, chemioterapia e terapie biologiche
- Tumore del colon retto: terapia personalizzata col test RAS
- Anticorpi monoclonali contro il tumore del colon retto metastatico
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Cos’è un tumore? Perché viene il cancro? Quali sono le cause?
- Differenza tra tumore e tessuto normale con esempi
- Differenze tra ileo meccanico ed ileo paralitico: cause, sintomi e trattamenti
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
Chirurgia del tumore primitivo
La terapia dal cancro del colon retto in fase iniziale consiste nell’asportazione chirurgica del tratto intestinale interessato dal tumore. A differenza di quanto accadeva in passato, oggi, la chirurgia è molto più “conservativa”, vale a dire che tende a mantenere il più possibile intatta la funzione intestinale, e ha maggiori probabilità di successo, grazie al fatto che la diagnosi è effettuata più precocemente. Circa l’80% dei pazienti con cancro del colon-retto si presenta alla diagnosi con malattia completamente operabile. Il trattamento chirurgico diventa meno conservativo e più aggressivo se il soggetto è ad alto rischio di recidiva. Il tumore primario viene rimosso insieme ai linfonodi che “vigilano” sul segmento di intestino colpito dal tumore, in quanto di deve valutare la presenza di cellule tumorali al loro interno. Nella figura in basso è riportato un esempio di tumore del colon (disegno a sinistra) e di tumore del retto (disegno a destra). La parte colorata di violetto in ciascun disegno è il tratto di intestino da rimuovere insieme ai relativi linfonodi, tramite intervento chirurgico. A volte, se la parte asportata è particolarmente estesa, vi è necessità di un intervento ricostruttivo, con il quale si cerca di ottimizzare la funzione intestinale, nonostante l’assenza del tratto asportato.
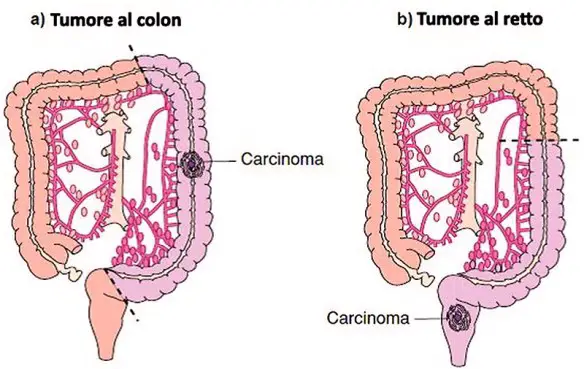
Insieme al tumore, devono essere rimossi chirurgicamente i linfonodi associati e gli organi o tessuti adiacenti L’intervento chirurgico rappresenta un momento particolarmente delicato.
Complicazioni, impossibilità di intervento e recidive
L’asportazione chirurgica di un tumore intestinale può purtroppo comportare varie complicazioni, fra le più frequenti quelle di tipo infettivo. Nel colon e nel retto c’è normalmente un gran numero di batteri. Tali batteri, che nell’intestino non creano danni ma anzi contribuiscono al suo funzionamento, se raggiungono altre parti dell’organismo possono dare luogo ad infezioni (sepsi). Dato che la resezione di tratti dell’intestino espone a questo rischio, per prevenire questa complicanza, prima dell’intervento si somministrano antibiotici. Anche se nell’80% dei pazienti non metastatici la chirurgia appare definitiva, l’intervento chirurgico non sempre rappresenta la soluzione del problema. Infatti, in alcuni casi la rimozione totale del tumore non risulta possibile a causa della sua posizione, inoltre, se dopo l’intervento rimangono alcune cellule cancerose che causano una ripresa di malattia a distanza di tempo, si deve ricorrere ad ulteriori trattamenti, solitamente necessari per circa quasi la metà dei pazienti operati.
Leggi anche: Stomie: cosa sono, a che servono, quanti tipi esistono?
Chirurgia palliativa nei pazienti terminali
La chirurgia del tumore primitivo, può essere effettuata anche con finalità differenti dalla cura. In presenza di malattia metastatica molto progredita, senza speranza di cura, la rimozione chirurgica del tumore primitivo può essere effettuata lo stesso a scopo palliativo, cioè per alleviare i sintomi e prevenire o risolvere eventuali ostruzioni intestinali dovute alla sporgenza del cancro all’interno del lume. In tal modo si cerca di rendere la vita del paziente terminale, il più possibile dignitosa e meno dura da sopportare. Alcuni pazienti tuttavia, potrebbero non essere nelle condizioni adatte per affrontare un intervento chirurgico e le sue possibili complicanze, e quindi per essi purtroppo non è possibile adottare questa soluzione.
Mortalità
Per quanto riguarda la mortalità, nel 2002 in Italia si sono verificati 10.526 decessi per tumore del colon retto fra i maschi e 9.529 fra le donne.
Radioterapia
E’ più frequente l’utilizzo di radioterapia nel tumore del retto, piuttosto che del colon in cui se ne fa un limitato uso palliativo. Nel carcinoma del retto, le principali indicazioni all’impiego sono:
- Trattamento neoadiuvante, per ridurre le dimensioni del tumore in stadio avanzato allo scopo di operarlo. L’intervento chirurgico avrà finalità curative.
- Radioterapia adiuvante: per ridurre il rischio di recidiva locale e quindi prolungare la sopravvivenza dopo intervento chirurgico, eventualmente in associazione a chemioterapia,
- Trattamento palliativo: per alleviare i sintomi in caso di recidiva di cancro del retto senza metastasi, ma non operabile.
Chemioterapia
La cura del cancro del colon-retto si può avvalere della chemioterapia già a partire dallo stadio III, in associazione all’intervento chirurgico. In questo caso viene praticata, dopo l’intervento chirurgico, una chemioterapia adiuvante che ha lo scopo di diminuire il rischio di recidiva.
Leggi anche:
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Poliposi gastrointestinale giovanile: cause, sintomi, diagnosi, terapia
- Poliposi infantile e giovanile: cause, sintomi, diagnosi, terapia
- Poliposi adenomatosa familiare: cause, sintomi, diagnosi, terapia
- Sindrome di Peutz-Jeghers: cause, sintomi, diagnosi, terapia
- Sindrome di Bannayan-Riley-Ruvalcaba: cause, sintomi, diagnosi, terapia
- Polipi intestinali: tipi, cause, fattori di rischio, fattori protettivi
- Polipi intestinali: sintomi, segni, esami, diagnosi, screening
- Polipi intestinali: terapia, chirurgia, colectomia, farmaci, prevenzione
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Cosa sono le metastasi? Tutti i tumori danno metastasi?
- Che significa malattia terminale?
- Quanto tempo mi rimane da vivere?
- Differenza tra prevenzione primaria, secondaria e terziaria con esempi
- Capire se si ha un tumore: come viene diagnosticato un cancro
- Cure palliative: cosa sono ed a che servono?
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Differenza tra sintomo e segno con esempi
- Differenza tra malattia, sindrome e disturbo con esempi
- Differenza tra malattia acuta e cronica con esempi
- Che significa malattia cronica? Esempi di malattia cronica
- Come nasce un cancro? Cosa sono i cancerogeni e come avviene la cancerogenesi?
- Come prevenire i tumori ed il cancro? I 10 cambiamenti consigliati
- Differenza tra ipertrofia ed iperplasia con esempi
- Differenza tra iperplasia e neoplasia
- Differenze tra ileostomia, colostomia e urostomia
- Differenza tra atrofia, distrofia ed aplasia con esempi
- È vero che i campi elettromagnetici causano tumore e cancro?
- E’ vero che cucinare i cibi al microonde fa male alla salute?
- Stadiazione e classificazione TNM: cancro curabile o terminale?
- Differenza tra adenocarcinoma e carcinoma con esempi
- Differenza tra cancro e carcinoma con esempi
- Differenza tra ipertrofia muscolare sarcolplasmatica e miofibrillare
- Ipertrofia muscolare: cosa significa e come si raggiunge
- Esofago di Barrett: sintomi iniziali, diagnosi, terapia, dieta e chirurgia
- Differenza tra metaplasia, displasia e neoplasia con esempi
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!

 Ad alcuni potrebbe sembrare una domanda banale ma nessuna domanda è mai banale in medicina, specie quando si ha a che fare con i farmaci. Spieghiamo oggi in maniera semplice, la differenza tra le controindicazioni di un farmaco ed i suoi effetti collaterali.
Ad alcuni potrebbe sembrare una domanda banale ma nessuna domanda è mai banale in medicina, specie quando si ha a che fare con i farmaci. Spieghiamo oggi in maniera semplice, la differenza tra le controindicazioni di un farmaco ed i suoi effetti collaterali. Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo:
Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo: 
 Termini come effetto collaterale, reazione avversa, evento avverso non sono affatto sinonimi e non vanno usati indifferentemente, come spesso succede. Proviamo a spiegarne qui le differenze.
Termini come effetto collaterale, reazione avversa, evento avverso non sono affatto sinonimi e non vanno usati indifferentemente, come spesso succede. Proviamo a spiegarne qui le differenze. La pressione sanguigna corrisponde all’intensità della forza esercitata dal sangue sulle pareti dei vasi sanguigni arteriosi e venosi. Tale forza viene acquisita dal sangue, grazie alla funzione di pompa che ha il cuore. Viene espressa in millimetri di colonna di mercurio (mmHg).
La pressione sanguigna corrisponde all’intensità della forza esercitata dal sangue sulle pareti dei vasi sanguigni arteriosi e venosi. Tale forza viene acquisita dal sangue, grazie alla funzione di pompa che ha il cuore. Viene espressa in millimetri di colonna di mercurio (mmHg).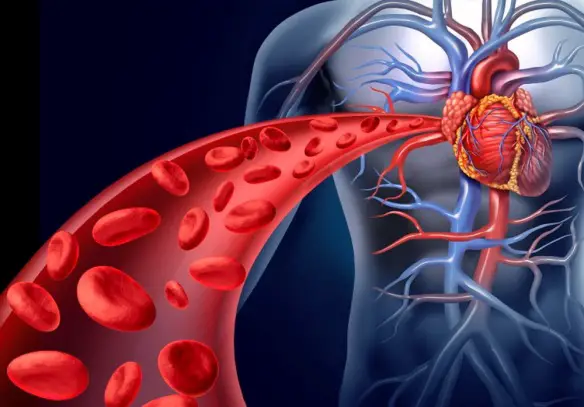 La pressione sanguigna rappresenta appunto la pressione, cioè la forza, esercitata dal sangue sulle pareti dei vasi sanguigni arteriosi e venosi. La “spinta” iniziale è
La pressione sanguigna rappresenta appunto la pressione, cioè la forza, esercitata dal sangue sulle pareti dei vasi sanguigni arteriosi e venosi. La “spinta” iniziale è 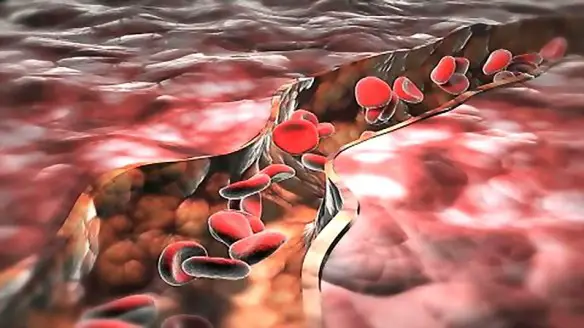 Quando un individuo soffre di ipertensione arteriosa (comunemente “pressione alta”) le pareti dei suoi vasi sanguigni sono costrette a sopportare forti sollecitazioni che, quando diventano particolarmente elevate, possono provocarne la rottura, con conseguente emorragia, come ad esempio avviene in alcuni tipi di ictus cerebrale. Durante una crisi ipertensiva (un picco di pressione alta), la pressione esercitata dal sangue, unita ad un flusso alterato, può inoltre determinare la rottura di una placca aterosclerotica con conseguente embolo e trombosi, capaci di determinare patologie gravi come ad esempio l’infarto del miocardio. Infine il cuore si trova costretto a contrarsi cronicamente contro una resistenza troppo elevata, e ciò causa alterazioni anatomiche che possono portare all’insufficienza cardiaca.
Quando un individuo soffre di ipertensione arteriosa (comunemente “pressione alta”) le pareti dei suoi vasi sanguigni sono costrette a sopportare forti sollecitazioni che, quando diventano particolarmente elevate, possono provocarne la rottura, con conseguente emorragia, come ad esempio avviene in alcuni tipi di ictus cerebrale. Durante una crisi ipertensiva (un picco di pressione alta), la pressione esercitata dal sangue, unita ad un flusso alterato, può inoltre determinare la rottura di una placca aterosclerotica con conseguente embolo e trombosi, capaci di determinare patologie gravi come ad esempio l’infarto del miocardio. Infine il cuore si trova costretto a contrarsi cronicamente contro una resistenza troppo elevata, e ciò causa alterazioni anatomiche che possono portare all’insufficienza cardiaca.