 Di fatto, di testicoli o di ovaie, come avviene per altre strutture anatomiche come i reni, ne basterebbero uno per far funzionare in modo normale il nostro apparato sessuale, dato che fanno le stesse identiche cose, ed in abbondanza. Ed allora perché sono due?Parecchie altre parti del corpo sono simmetriche, quindi la domanda vale anche per quelle, e la comunità scientifica non ha ancora raggiunto una risposta univoca. Questa caratteristica è una scelta evolutiva molto antica, precedente la comparsa dei mammiferi. La risposta più accreditata è che l’evoluzione abbia favorito una ridondanza minima, ovvero “meglio due che uno” così da creare una “scorta” di strutture anatomiche importanti per la sopravvivenza della specie, in caso di incidente o patologia. Ad esempio se entrambi i testicoli sono in buona salute, si suddividono il compito della spermatogenesi. Nel caso in cui però uno vada fuori uso, ad esempio il sinistro colpito spesso da varicocele, quello sano riesce a eseguire da solo tutto il lavoro necessario. Lo stesso vale anche per le ovaie ed i loro ovuli.
Di fatto, di testicoli o di ovaie, come avviene per altre strutture anatomiche come i reni, ne basterebbero uno per far funzionare in modo normale il nostro apparato sessuale, dato che fanno le stesse identiche cose, ed in abbondanza. Ed allora perché sono due?Parecchie altre parti del corpo sono simmetriche, quindi la domanda vale anche per quelle, e la comunità scientifica non ha ancora raggiunto una risposta univoca. Questa caratteristica è una scelta evolutiva molto antica, precedente la comparsa dei mammiferi. La risposta più accreditata è che l’evoluzione abbia favorito una ridondanza minima, ovvero “meglio due che uno” così da creare una “scorta” di strutture anatomiche importanti per la sopravvivenza della specie, in caso di incidente o patologia. Ad esempio se entrambi i testicoli sono in buona salute, si suddividono il compito della spermatogenesi. Nel caso in cui però uno vada fuori uso, ad esempio il sinistro colpito spesso da varicocele, quello sano riesce a eseguire da solo tutto il lavoro necessario. Lo stesso vale anche per le ovaie ed i loro ovuli.
Leggi anche:
- Contrazioni vaginali durante l’orgasmo femminile [VIDEO] Attenzione: immagini sessualmente esplicite
- Di cosa sono fatte le pareti della vagina?
- Di quanto si allunga la vagina durante l’atto sessuale?
- Masturbazione e sesso riducono o migliorano le prestazioni sportive?
- Differenza tra piccole e grandi labbra
- Dove si trova l’orifizio dell’uretra femminile rispetto alla vagina?
- Da dove esce l’urina nelle donne? Dalla vagina?
- Da dove esce il sangue mestruale nelle donne?
- Come fa ad uscire il sangue mestruale se sono vergine e l’imene è integro?
- Il sangue mestruale e l’urina escono dallo stesso condotto?
- Come si chiama l’apertura attraverso cui fuoriesce l’urina?
- Da dove fuoriesce l’urina negli uomini?
- Che cos’è e dove si trova esattamente il clitoride?
- I cambiamenti dei genitali femminili durante la vita della donna
- Liquido seminale (sperma) giallo o giallastro: cause e cure
- Liquido seminale (sperma) trasparente ed acquoso: cause e cure
- Quanto sperma viene emesso con una singola eiaculazione?
- Quanti spermatozoi vengono emessi con una singola eiaculazione?
- Quanti ovuli possiede mediamente una donna fertile?
- Perché testicoli e pene sono spesso asimmetrici?
- Perché i calci e gli urti sui testicoli fanno così male?
- Perché lo scroto che contiene i testicoli è così rugoso?
- Quanto a lungo può durare una erezione del pene?
- Sperma umano e spermatozoi vitali visti al microscopio [VIDEO]
- Incontro tra spermatozoi e cellula uovo al microscopio [VIDEO]
- Come avviene l’eiaculazione maschile [VIDEO] Attenzione: immagini sessualmente esplicite
- Il punto G femminile: come trovarlo e stimolarlo e quali sono le posizioni sessuali che più lo eccitano
- Punto G femminile: trovarlo e stimolarlo [VIDEO] Attenzione: immagini sessualmente esplicite
- Non riesco a trovare il punto G: come fare?
- Come distinguere un vero orgasmo femminile da uno “finto”
- Dieci ragazze raccontano le loro tecniche di masturbazione
- Sintomi di eccitazione sessuale femminile e maschile
- Clitoride: dove si trova e come stimolarlo per provare piacere
- Ecco i seni che piacciono di più agli uomini
- Tecniche di masturbazione femminile: 5 errori da non fare
- “Se ti tocchi diventi cieco”: tutti i falsi miti sulla masturbazione
- Masturbazione maschile: 10 cose che le donne non sanno
- Maggio è il mese della masturbazione: tutto sull’orgasmo
- Masturbazione: ecco i 10 effetti sulla salute della donna
- Come bloccare sul nascere il desiderio di masturbarti in 10 passi
- Masturbazione maschile: suggerimenti per raggiungere orgasmi incredibili
- La masturbazione secondo la Bibbia è un peccato?
- USA: in arrivo la prima legge contro la masturbazione
- 13 ragioni per cui ogni donna dovrebbe masturbarsi regolarmente
- Non ho mai raggiunto l’orgasmo: è un problema? Quali soluzioni?
- Il sesso è davvero importante in una coppia?
- Amore senza sesso o sesso senza amore?
- L’orgasmo femminile è tutta questione di ritmo
- Lui ha il pene piccolo? I 6 trucchi per raggiungere lo stesso l’orgasmo
- Le 6 cose che gli uomini con il pene piccolo vogliono che la donna sappia
- Micropene: intervista a due uomini che hanno il pene piccolo
- Le donne rivelano le 16 piccole cose che rendono un uomo irresistibile
- Orgasmo femminile: dieci consigli per raggiungerlo più facilmente
- Differenza tra orgasmo maschile e femminile
- L’orgasmo e le altre fasi del ciclo di risposta sessuale
- Orgasmo maschile e femminile: nuovo studio sulle differenze fisiologiche
- Qual è la lunghezza media del pene?
- Come raggiungere un orgasmo femminile lungo ed intenso
- Orgasmo femminile: una donna su 5 non lo ha mai provato in vita sua
- Dare un nome al proprio pene ed altre cose che fanno gli uomini di nascosto
- Come avere un orgasmo vaginale
- Orgasmo femminile: le posizioni migliori per raggiungerlo
- Come capire se soffro di masturbazione compulsiva?
- In aumento le donne che guardano video porno su internet, ecco le parole chiave che più cercano
- Masturbazione compulsiva e dipendenza da pornografia causano impotenza anche nei giovani: colpa dell’effetto Coolidge
- Micropene: quanto misura, complicazioni, c’è una cura?
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Prostata ingrossata ed infiammata: ecco cosa fare per mantenerla in salute
- Perversioni sessuali: dagli insetti sulle parti intime fino ai pannolini sporchi e le mestruazioni
- Le dimensioni del pene contano o no? Le confessioni senza censura delle mie pazienti ed i loro consigli per avere un pene più bello
- I vantaggi del non masturbarsi: le rivelazioni di un ex masturbatore cronico
- La ragazza con due vagine che ha dovuto perdere la verginità due volte
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Smegma: i rischi dell’accumulo di sporco sul pene
- Dipendenza dal porno online: ecco perché è così facile cadere nel vortice della masturbazione compulsiva che porta all’impotenza. I pensieri di un mio paziente masturbatore cronico
- La masturbazione compulsiva non è un vizio: è una tossicodipendenza
- La Sindrome da spogliatoio o Dismorfofobia peniena: quando il pene sembra deforme o più piccolo o più grande di quanto realmente sia. Diagnosi e cure
- Come fare per avere un’eiaculazione più abbondante e migliorare sapore, odore, colore e densità dello sperma?
- Gli uomini sono per natura poligami e sono attratti da donne giovani: le verità che nessuno ha il coraggio di ammettere
- Cosa accade e cosa si prova quando si frattura il pene?
- “Dottore, il mio pene si sta accorciando”: la Sindrome della retrazione genitale
- La masturbazione fa bene o fa male?
- Andrew Wardle: “Sono nato senza pene ma sono stato con oltre cento donne
- Quanto deve durare un rapporto sessuale prima che si parli di eiaculazione precoce?
- Esercizi di Kegel: allena il tuo muscolo pubococcigeo per aumentare la potenza sessuale e contrastare l’eiaculazione precoce
- Come smettere di masturbarsi e di guardare porno online
- Vagina: anatomia, funzioni e patologie in sintesi
- Differenza tra vagina e vulva
- Utero: anatomia, funzioni, patologie e sintomi in sintesi
- Apparato genitale femminile: anatomia, funzioni e patologie in sintesi
- La vagina è uguale in tutte le donne?
- Quanto è profonda una vagina?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Prima di iniziare la lettura dell’articolo, vi consiglio di leggere:
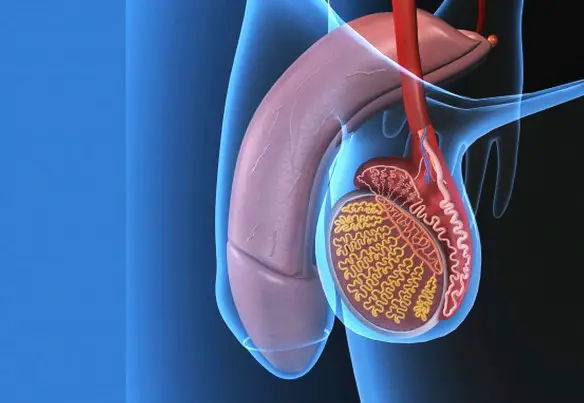
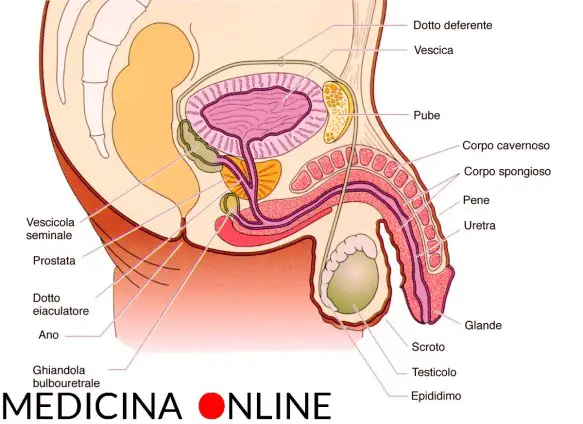
Prima di iniziare la lettura dell’articolo, vi consiglio di leggere: 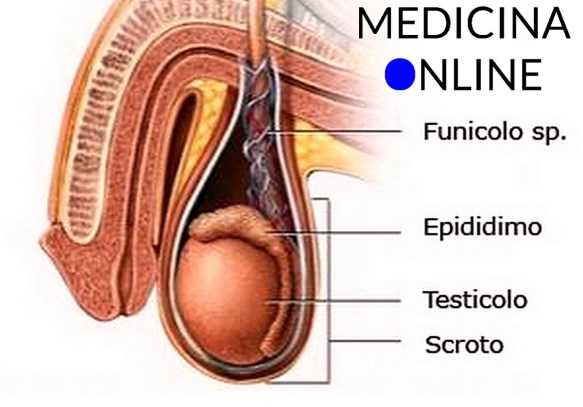 Il testicolo (anche chiamato didimo e testicle in inglese) fa parte dell’apparato genitale maschile, in numero di due, all’interno della sacca scrotale, è la gonade maschile. Piccoli nel feto e nel bambino, i testicoli crescono rapidamente di volume alle soglie della pubertà; nell’adulto raggiungono il peso di circa 10-20 grammi ciascuno.
Il testicolo (anche chiamato didimo e testicle in inglese) fa parte dell’apparato genitale maschile, in numero di due, all’interno della sacca scrotale, è la gonade maschile. Piccoli nel feto e nel bambino, i testicoli crescono rapidamente di volume alle soglie della pubertà; nell’adulto raggiungono il peso di circa 10-20 grammi ciascuno.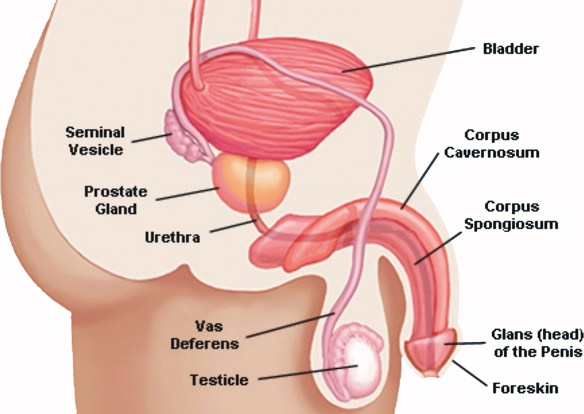 Il liquido seminale, noto anche come sperma, è costituito da spermatozoi immersi in un mezzo liquido chiamato plasma seminale. Quest’ultimo è essenziale per la maturazione, il metabolismo e la vita degli spermatozoi, nonché per la sopravvivenza degli stessi dopo l’eiaculazione (emissione, al culmine dell’atto sessuale (orgasmo), del liquido seminale attraverso l’uretra). Gli spermatozoi, invece, rappresentano le cellule riproduttrici maschili, che una volta rilasciate in vagina, insieme alle altre componenti dello sperma, risalgono l’apparato riproduttivo femminile per fecondare la cellula uovo.Appena emesso, il liquido seminale coagula, assumendo una consistenza gelatinosa ed un colore bianco-lattiginoso. Pochi minuti dopo l’eiaculazione inizia il processo di dissoluzione del coagulo e rifluidificazione dello sperma, che si completa nei 20 minuti successivi per opera di specifici enzimi. Nell’eiaculato, oltre alle componenti già elencate (spermatozoi più plasma seminale), si riscontrano anche cellule immature provenienti dalla spermogenesi e cellule epiteliali di sfaldamento.La sintesi degli spermatozoi avviene all’interno dei tubuli seminiferi dei testicoli (contributo del 2-5% al volume complessivo dello sperma), mentre il plasma viene prodotto dalle vescicole seminali (contributo del 60-70% al volume spermatico), dalla prostata (20/30%) e in misura inferiore dalle ghiandole bulbo-uretrali (< 1%).Leggi anche:
Il liquido seminale, noto anche come sperma, è costituito da spermatozoi immersi in un mezzo liquido chiamato plasma seminale. Quest’ultimo è essenziale per la maturazione, il metabolismo e la vita degli spermatozoi, nonché per la sopravvivenza degli stessi dopo l’eiaculazione (emissione, al culmine dell’atto sessuale (orgasmo), del liquido seminale attraverso l’uretra). Gli spermatozoi, invece, rappresentano le cellule riproduttrici maschili, che una volta rilasciate in vagina, insieme alle altre componenti dello sperma, risalgono l’apparato riproduttivo femminile per fecondare la cellula uovo.Appena emesso, il liquido seminale coagula, assumendo una consistenza gelatinosa ed un colore bianco-lattiginoso. Pochi minuti dopo l’eiaculazione inizia il processo di dissoluzione del coagulo e rifluidificazione dello sperma, che si completa nei 20 minuti successivi per opera di specifici enzimi. Nell’eiaculato, oltre alle componenti già elencate (spermatozoi più plasma seminale), si riscontrano anche cellule immature provenienti dalla spermogenesi e cellule epiteliali di sfaldamento.La sintesi degli spermatozoi avviene all’interno dei tubuli seminiferi dei testicoli (contributo del 2-5% al volume complessivo dello sperma), mentre il plasma viene prodotto dalle vescicole seminali (contributo del 60-70% al volume spermatico), dalla prostata (20/30%) e in misura inferiore dalle ghiandole bulbo-uretrali (< 1%).Leggi anche:
 Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo:
Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere questo articolo: 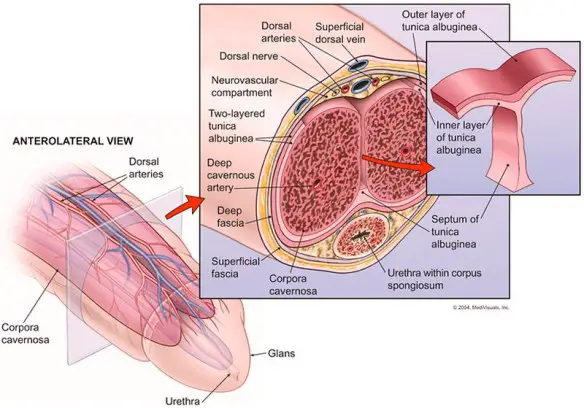 Il pene, anche chiamato verga o asta virile, è un organo maschile che appartiene sia all’apparato riproduttivo che a quello urinario. Apparentemente semplice, è in realtà un organo complesso e delicato.
Il pene, anche chiamato verga o asta virile, è un organo maschile che appartiene sia all’apparato riproduttivo che a quello urinario. Apparentemente semplice, è in realtà un organo complesso e delicato. In questo articolo:
In questo articolo:  Come abbiamo visto in questo articolo:
Come abbiamo visto in questo articolo: