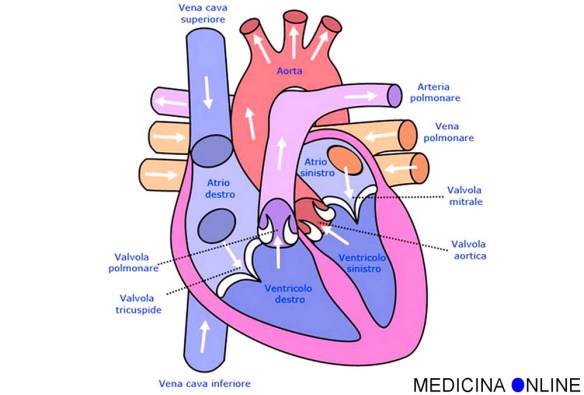
 Al suo interno, il cuore è diviso in quattro cavità distinte:
Al suo interno, il cuore è diviso in quattro cavità distinte:
- due cavità superiori chiamate atrio destro e atrio sinistro;
- due cavità inferiori, denominate ventricolo destro e ventricolo sinistro.
Una spessa parete muscolare, il setto atrio-ventricolare, divide il cuore in due parti:
- cuore “destro”: composto da atrio destro e ventricolo destro;
- cuore “sinistro”: composto da atrio sinistro e ventricolo sinistro.
Completano il cuore le quattro valvole cardiache, importantissime perché mettono in comunicazione atri con ventricoli, ed il cuore stesso con la circolazione esterna. Le valvole regolano il flusso unidirezionale del sangue cardiaco, impedendo che esso torni indietro creando reflussi che sono alla base di varie patologie. L’atrio destro comunica solo con il ventricolo destro e l’atrio sinistro solo con il ventricolo sinistro. I due atri non comunicano tra loro, come anche i due ventricoli non comunicano tra loro, a meno che non ci siano delle malformazioni.
Come si muove il sangue all’interno del cuore e uscendo da esso?
Dalla periferia del corpo, il sangue venoso povero di ossigeno giunge all’atrio destro tramite la vena cava inferiore e superiore, il sangue passa dall’atrio destro al ventricolo destro passando attraverso la valvola tricuspide. Dal ventricolo destro attraversa la valvola polmonare e tramite l’arteria polmonare si allontana dal cuore per dirigersi ai polmoni dove viene ossigenato. Il sangue ormai ossigenato esce dai polmoni e torna al cuore tramite le vene polmonari. Entra nel cuore, più precisamente nell’atrio sinistro, poi attraversa la valvola mitrale e raggiunge il ventricolo sinistro. Infine il sangue, dopo aver ricevuto una bella “spinta” da parte del ventricolo sinistro, attraversa la valvola aortica, e raggiunge tutto il corpo grazie ad una enorme arteria chiamata aorta e sue diramazioni.
Differente pressione tra ventricolo sinistro e destro
La pressione a cui sono sottoposte le pareti dei ventricoli e le valvole è molto superiore a sinistra perché il sangue, uscendo dal ventricolo sinistro tramite l’aorta e la valvola aortica, deve avere spinta sufficiente ad arrivare in tutto il corpo.
Per approfondire:
- Differenza tra circolazione sistemica, polmonare ed intracardiaca
- Come si muove il sangue all’interno del cuore?
- Valvole cardiache: cosa sono, quali sono ed a che servono?
Leggi anche:
- Differenza tra prolasso e insufficienza mitralica
- Differenza tra insufficienza e stenosi valvolare
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Insufficienza mitralica lieve, moderata, severa e sport
- Insufficienza polmonare lieve, severa, acuta: sintomi e cura
- Prolasso mitralico: gravità, sintomi, sport, ansia, intervento minivasivo
- Insufficienza aortica: lieve, sport, pressione differenziale, acuta
- Insufficienza tricuspidale: lieve, severa, sport, soffio, sintomi
- Stenosi aortica: lieve, severa, sintomi, intervento, nell’anziano
- Cardiopatia ischemica: cronica, definizione, sintomi, conseguenze
- Insufficienza cardiaca: sintomi iniziali, sinistra, acuta, cronica
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Differenza tra infarto ed ischemia
- Differenza tra infarto ed angina
- Differenza tra angina stabile ed instabile
- Differenza tra coronarografia ed angiografia
- Differenza tra coronarografia ed angioplastica
- Differenza tra coronarografia e scintigrafia
- Differenza tra cateterismo cardiaco e coronarografia
- Differenza tra cuore e miocardio
- Differenza tra miocardio, endocardio, pericardio ed epicardio
- Differenza tra bypass ed angioplastica con stent: vantaggi e svantaggi
- Differenza tra miocardio comune (di lavoro) e specifico (di conduzione)
- Viaggio dell’impulso cardiaco all’interno del cuore
- Differenza tra pacemaker e bypass
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Differenza tra infarto ed ictus
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra atri e ventricoli
- Valvole cardiache: cosa sono, quali sono ed a che servono
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- La Sindrome del cuore infranto: il falso infarto di chi ha il “cuore spezzato”
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
- Sarò iperteso per tutta la vita? Dovrò continuare ad assumere il farmaco per sempre?
- Quanto pesa e quanto sangue contiene un cuore?
- Non riesco a controllare la pressione arteriosa alta
- Cosa fare in caso di picco di pressione arteriosa elevato?
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Pressione arteriosa: i momenti della giornata in cui è più alta
- A che ora del giorno misurare la pressione arteriosa?
- Come si misura la pressione arteriosa? Guida facile
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Differenze tra carotide e giugulare
- Giugulare interna ed esterna: dove si trova ed a che serve
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Anasarca, edema generalizzato, idropisìa: cause, sintomi e cure
- Differenza tra edema infiammatorio, non infiammatorio, essudato, trasudato, idropisìa e idrope
- Cos’è l’Idropisìa?
- Idrope: cause, tipi e terapia
- Cos’è l’edema, come e perché si forma?
- Differenza tra edema localizzato, generalizzato e sistemico
- Differenza tra insufficienza e stenosi valvolare
- Differenza tra insufficienza cardiaca e scompenso
- Differenza tra uretra e uretere
- Differenza tra insufficienza renale acuta, cronica e dialisi
- Differenza tra aorta ed arteria
- Differenza tra coronarie e arterie: miocardio e circolazione coronarica
- Vena porta e sistema portale: anatomia e funzioni della circolazione epatica
- Differenza tra cirrosi e fibrosi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su LinkedIn, su Tumblr e su Pinterest, grazie!

 Facciamo oggi chiarezza su molti termini che si sentono spesso in campo medico, ma che spesso vengono confusi tra loro dai “non addetti ai lavori”.
Facciamo oggi chiarezza su molti termini che si sentono spesso in campo medico, ma che spesso vengono confusi tra loro dai “non addetti ai lavori”.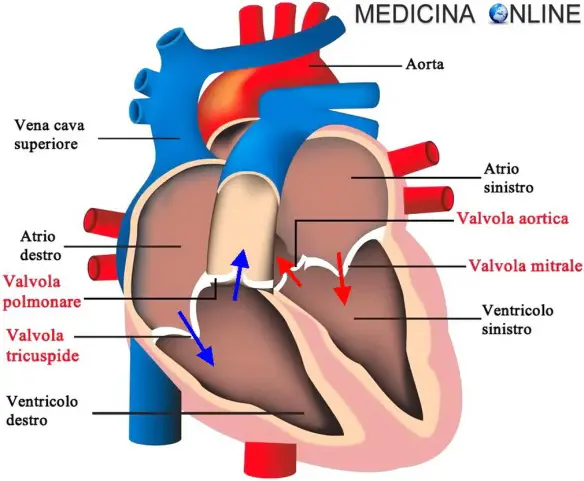 Cos’è una valvola cardiaca?
Cos’è una valvola cardiaca?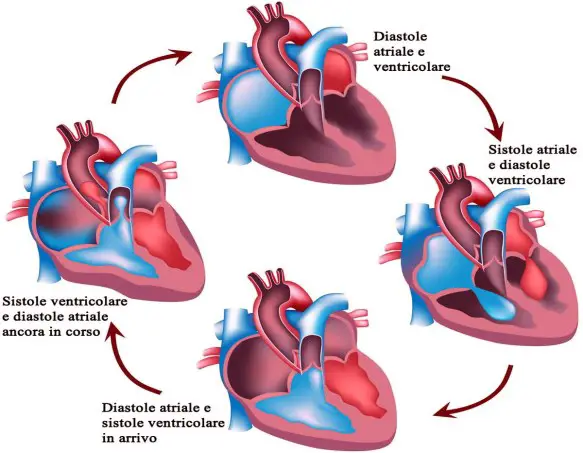 Il cuore, al suo interno, è diviso in quattro cavità distinte:
Il cuore, al suo interno, è diviso in quattro cavità distinte:
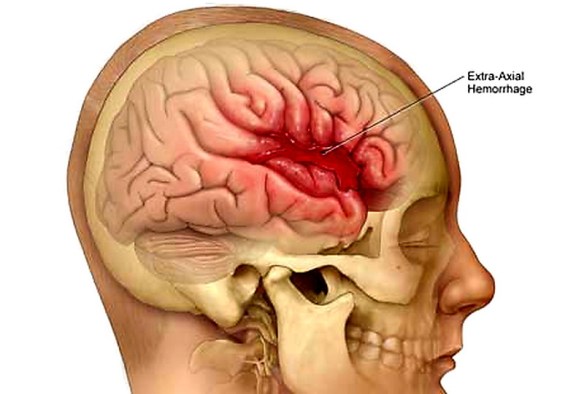 Cosa fare se si sospetta un TIA (attacco ischemico transitorio) o un ictus cerebrale?
Cosa fare se si sospetta un TIA (attacco ischemico transitorio) o un ictus cerebrale? Il sangue è un tessuto biologicamente attivo, composto da cellule (globuli rossi, globuli bianche e piastrine) sospese nel plasma, un liquido nel quale sono presenti proteine, zuccheri, grassi e sali minerali. Per capire quanto sia importante, basta pensare al fatto che rappresenta circa l’8 percento del peso corporeo (nei maschi il volume medio è di 5-6 litri) e che perdite di sangue (emorragie) del 15-30% provocano pallore e stanchezza, mentre perdite superiori al 35% possono causare la morte in brevissimo tempo.
Il sangue è un tessuto biologicamente attivo, composto da cellule (globuli rossi, globuli bianche e piastrine) sospese nel plasma, un liquido nel quale sono presenti proteine, zuccheri, grassi e sali minerali. Per capire quanto sia importante, basta pensare al fatto che rappresenta circa l’8 percento del peso corporeo (nei maschi il volume medio è di 5-6 litri) e che perdite di sangue (emorragie) del 15-30% provocano pallore e stanchezza, mentre perdite superiori al 35% possono causare la morte in brevissimo tempo. La stagionalità è una delle variabili ambientali che maggiormente influenza la pressione arteriosa con importanti ricadute cliniche per il paziente iperteso in trattamento farmacologico che dovrebbe adattare la terapia dal periodo invernale a quello estivo. Durante l’estate i valori pressori diminuiscono molto:
La stagionalità è una delle variabili ambientali che maggiormente influenza la pressione arteriosa con importanti ricadute cliniche per il paziente iperteso in trattamento farmacologico che dovrebbe adattare la terapia dal periodo invernale a quello estivo. Durante l’estate i valori pressori diminuiscono molto: