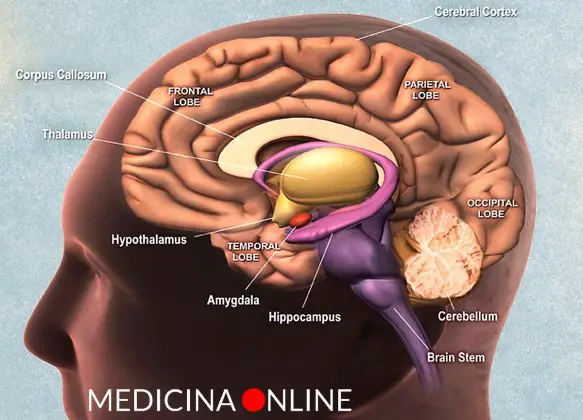
 L’ipotalamo (hypothalamus in inglese) è una struttura del SNC (sistema nervoso centrale), situata nella zona centrale interna ai due emisferi cerebrali, e costituisce la parte ventrale del diencefalo. L’ipotalamo comprende molti nuclei che attivano, controllano e integrano i meccanismi autonomici periferici, l’attività endocrina e molte funzioni somatiche tra cui:
L’ipotalamo (hypothalamus in inglese) è una struttura del SNC (sistema nervoso centrale), situata nella zona centrale interna ai due emisferi cerebrali, e costituisce la parte ventrale del diencefalo. L’ipotalamo comprende molti nuclei che attivano, controllano e integrano i meccanismi autonomici periferici, l’attività endocrina e molte funzioni somatiche tra cui:
- la termoregolazione;
- il sonno;
- il bilancio idro-salino;
- l’assunzione del cibo.
Da quanto detto si comprende facilmente come l’ipotalamo rivesta un ruolo di primaria importanza nel controllo dell’omeostasi, cioè l’attitudine propria degli organismi viventi a conservare le proprie caratteristiche al variare delle condizioni esterne dell’ambiente tramite meccanismi di autoregolazione. Senza l’ipotalamo, la vita sarebbe letteralmente impossibile.
Leggi anche:
Dove si trova l’ipotalamo e con cosa confina?
L’ipotalamo è situato ai lati del terzo ventricolo cerebrale e si continua col suo pavimento, è delimitato posteriormente dai corpi mammillari, anteriormente dal chiasma ottico, superiormente dal solco ipotalamico e inferiormente dall’ipofisi, con la quale è a stretto contatto non solo anatomicamente ma anche funzionalmente. La superficie inferiore dell’ipotalamo si espande leggermente verso il basso formando il tuber cinereum, dal cui centro sporge l’infundibolo, riccamente vascolarizzato, che a sua volta si prolunga nell’ipofisi.
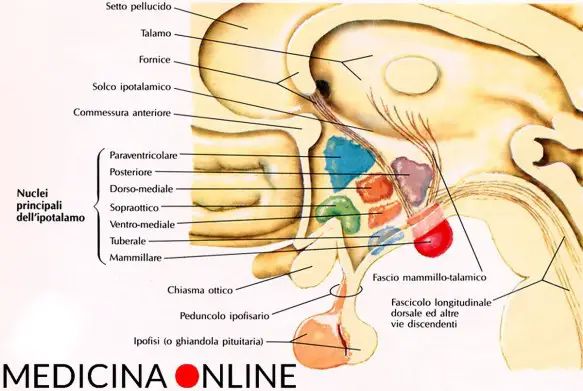
I tre gruppi nucleari dell’ipotalamo
Nel suo contesto, in senso antero-posteriore si possono riconoscere tre gruppi nucleari principali:
- gruppo anteriore: comprende i nuclei sopraottico e paraventricolare
- gruppo intermedio: in esso, prendendo come riferimento un piano sagittale passante per la colonna del fornice, possiamo distinguere una regione mediale (con i nuclei: ventromediale, dorsomediale, perifornicale e arcuato, il quale si estende nell’eminenza mediana) e una regione laterale (nuclei: ipotalamico laterale e tuberali laterali)
- gruppo posteriore: comprende i corpi mamillari nei quali si distinguono i nuclei mamillari mediale, laterale e intermedio, e i nuclei ipotalamici posteriori.
Ipotalamo e ipofisi
Il rapporto tra ipotalamo e ipofisi è detto asse ipotalamo-ipofisario e collega il sistema nervoso al sistema endocrino o, per meglio dire, permette al primo di svolgere azioni di regolazione sul secondo.
Leggi anche:
Struttura e funzioni
L’ipotalamo è costituito da cellule di sostanza grigia raggruppate in numerosi nuclei, distinti topograficamente nei tre gruppi sopra descritti (anteriore, intermedio e posteriore), e collegati con la corteccia cerebrale e i centri del telencefalo, con il talamo e l’epitalamo, con il mesencefalo e il bulbo, da cui arrivano o ai quali vanno impulsi sensoriali vari e fibre nervose efferenti. L’ipotalamo svolge pertanto una duplice funzione:
- una funzione di controllo del sistema nervoso autonomo (attraverso il quale modifica la motilità viscerale, i riflessi, il ritmo sonno-veglia, il bilancio idrosalino, il mantenimento della temperatura corporea, l’appetito e l’espressione degli stati emotivi);
- una funzione di controllo del sistema endocrino: due dei nuclei ipotalamici (sopraottico e paraventricolare) collegano direttamente l’ipotalamo all’ipofisi tramite neuroni che, partendo da essi e terminando con i loro assoni nei capillari della neuroipofisi (porzione posteriore dell’ipofisi, minore per dimensioni), formano un fascio ipotalamo-neuroipofisario che unisce i due organi e forma così il suddetto asse ipotalamo-ipofisario.
I neuroni presenti nei due nuclei producono due ormoni, l’ossitocina che stimola la contrattura della muscolatura liscia, soprattutto quella uterina (è infatti importante nel parto) e la vasopressina (ormone antidiuretico o ADH, che agisce sui collettori del rene e viene rilasciata quando aumenta la concentrazione salina nel sangue): questi, attraverso gli assoni degli stessi neuroni, vengono trasportati alla neuroipofisi e lì accumulati fino a quando non si presenta uno stimolo adeguato; infatti questi neuroni sono sensibili ai cambiamenti di pressione osmotica del plasma per mezzo dei neuroni osmocettori (capaci di recepire i valori della pressione osmotica) che, in base alle variazioni di concentrazioni saline, si attivano stimolando la neuroipofisi.
Leggi anche:
Il sistema portale ipotalamo-ipofisario
Altri nove nuclei ipotalamici (anteriore, sopraottico, paraventricolare, periventricolare, arcuato, soprachiasmatico, premammillare, dorsomediale e ventromediale) presentano i neuroni parvocellulari, dai quali si dipartono i relativi assoni che vanno a terminare con bottoni sinaptici su capillari infundibolari, e permettono in tal modo il controllo della adenoipofisi (ipofisi anteriore). Questo meccanismo di tipo vascolare è detto sistema portale ipotalamo-ipofisario, e si attua tramite il rilascio da parte dell’ipotalamo dei cosiddetti fattori di rilascio (RH) (ad esempio il TRH per la tireotropina, il GnRH per la gonadotropina, il CRH per l’ormone adenocorticotropo, e il GHRH per il fattore della crescita), ma anche di fattori di inibizione (IF) che vengono riversati nei capillari. Intercettati dall’ipofisi, essi controllano la produzione e il rilascio dei corrispondenti ormoni ipofisari, i quali agiscono a loro volta sulla secrezione degli ormoni secreti dagli organi bersaglio. Il rilascio dei fattori RH o IF è controllata da uno tipo di regolazione a feedback negativo: infatti, una diminuzione della concentrazione ematica degli specifici ormoni secreti dagli organi bersaglio farà aumentare il rilascio dei fattori RH; al contrario, un loro aumento provocherà una diminuzione del rilascio degli stessi fattori. Questo tipo di regolazione è molto importante e il suo malfunzionamento crea squilibri anche gravi nell’organismo.
Leggi anche:
Ipotalamo e sistema nervoso parasimpatico
Per quanto concerne il controllo che l’ipotalamo attua sul sistema nervoso parasimpatico, esso avviene mediante l’attivazione di ulteriori nuclei, posti nella parte anteriore dell’ipotalamo, il nucleo anteriore e il nucleo preottico. Questi nuclei sono responsabili di fenomeni come la bradicardia (diminuzione della frequenza dei battiti cardiaci al di sotto dei 60 bpm), incremento di salivazione e sudorazione, ipotensione (abbassamento della pressione arteriosa), a seguito di un incremento dell’attività parasimpatica (vedi sistema nervoso parasimpatico). Viceversa, quando un individuo è improvvisamente allarmato o eccitato, le aree cerebrali superiori inviano segnali ai nuclei posteriori dell’ipotalamo, che stimolano il simpatico. Questo provoca tachicardia (accelerazione del battito cardiaco), tachipnea (aumento della frequenza respiratoria), midriasi (dilatazione delle pupille), aumento di flusso di sangue ai muscoli. Questo tipo di reazione si chiama “reazione di lotta o fuga” ed è un tipico esempio delle funzioni che possono essere svolte dall’ipotalamo. In particolare, aree diverse stimolano reazioni diverse. Un ulteriore esempio di quanto detto può essere riscontrato nell’azione svolta nella termoregolazione: infatti, i nuclei anteriore e preottico sono detti “centri del raffreddamento”; viceversa il nucleo posteriore è detto “centro del riscaldamento”. Le cellule di cui sono composti sono sensibili alla variazione di temperatura corporea, dato che ricavano dalla temperatura del sangue che arriva al cervello. Se la temperatura è al di sotto dei 36 °C, l’ipotalamo anteriore reagisce liberando serotonina, la quale attiva il nucleo posteriore che, stimolando il simpatico, crea un innalzamento della temperatura. Viceversa se la temperatura è elevata, il nucleo posteriore libera noradrenalina o dopamina, che stimolano i nuclei situati nella zona anteriore dell’ipotalamo, i quali agiscono aumentando la sudorazione e la vasodilatazione periferica. Questi meccanismi favoriscono la dispersione di calore e, quindi, l’abbassamento della temperatura corporea.
Leggi anche:
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Demenza senile: cause, sintomi, decorso e cure
Altre funzioni dell’ipotalamo
Altri ruoli fondamentali svolti dall’ipotalamo sono la regolazione del sonno, ad opera del nucleo soprachiasmatico che ha in particolare la funzione di mantenere lo stato di veglia; il controllo dell’alimentazione ad opera dei nuclei ventromediale e ipotalamico laterale, che possono essere anche detti “centri della fame, della sazietà e della sete” data la loro funzione. Questa è resa possibile grazie agli impulsi derivanti da alcuni ormoni implicati nella regolazione del metabolismo (in particolare quello del glucosio, per cui gli ormoni più importanti che regolano questa attività sono insulina e leptine) ma anche dalle informazioni ricavate dagli enterocettori relative alla concentrazione di zuccheri e acqua nel sangue che, se troppo bassa, stimola il desiderio di mangiare e di bere. L’ipotalamo è anche in grado di controllare emozioni, stati d’animo e umore, nonché anche il comportamento sessuale. Questo è possibile grazie alla connessione anatomica dell’ipotalamo con il talamo e il sistema limbico (il quale è un insieme funzionale di zone del cervello che regola impulsi e comportamenti emotivi, ma è anche legato alle funzioni organiche vegetative. D’altra parte, sembra essere una delle parti più “antiche” dal punto di vista evoluzionistico); in questa accezione, si può affermare che l’ipotalamo funge da “connessione” tra i due sistemi suddetti e la relativa risposta corporea. Infatti, stimolazioni di diversi centri dell’ipotalamo, come già detto, danno luogo anche in questo caso a risposte diverse: la stimolazione del nucleo posteriore produce risposte aggressive, viceversa accade se vengono stimolati i centri laterali.
Leggi anche:
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 L’ipotalamo e l’ipofisi sono due strutture anatomiche, strettamente collegate fra loro, situate alla base del cranio. Si tratta di due strutture che rappresentano la più importante area di interconnessione fra il sistema nervoso e il sistema endocrino da cui partono gli impulsi e gli stimoli ormonali che governano l’intero sistema endocrino.
L’ipotalamo e l’ipofisi sono due strutture anatomiche, strettamente collegate fra loro, situate alla base del cranio. Si tratta di due strutture che rappresentano la più importante area di interconnessione fra il sistema nervoso e il sistema endocrino da cui partono gli impulsi e gli stimoli ormonali che governano l’intero sistema endocrino.
 L’ipotalamo (hypothalamus in inglese) è una struttura del SNC (sistema nervoso centrale), situata nella zona centrale interna ai due emisferi cerebrali, e costituisce la parte ventrale del diencefalo. L’ipotalamo comprende molti nuclei che attivano, controllano e integrano i meccanismi autonomici periferici, l’attività endocrina e molte funzioni somatiche tra cui:
L’ipotalamo (hypothalamus in inglese) è una struttura del SNC (sistema nervoso centrale), situata nella zona centrale interna ai due emisferi cerebrali, e costituisce la parte ventrale del diencefalo. L’ipotalamo comprende molti nuclei che attivano, controllano e integrano i meccanismi autonomici periferici, l’attività endocrina e molte funzioni somatiche tra cui: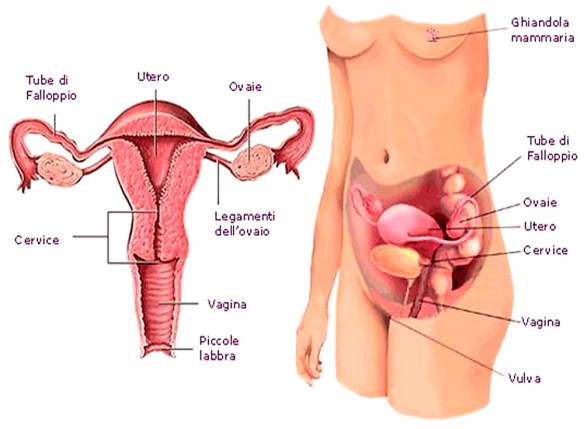 L’apparato genitale femminil è l’insieme degli organi e delle strutture anatomiche che permettono la riproduzione e l’accoppiamento nella donna, studiato dal medico ginecologo. L’apparato genitale femminile è composto da due parti principali:
L’apparato genitale femminil è l’insieme degli organi e delle strutture anatomiche che permettono la riproduzione e l’accoppiamento nella donna, studiato dal medico ginecologo. L’apparato genitale femminile è composto da due parti principali: Non è affatto facile la vita degli spermatozoi emessi nella vagina durante un rapporto sessuale: li aspetta un viaggio lungo e tortuoso che comunque lascerà scontenti decine di milioni di loro, visto che solo uno verrà premiato con la fecondazione, cioè l’unione dell’ovulo femminile con lo spermatozoo, per formare una cellula – lo zigote – da cui si svilupperà una nuova vita.
Non è affatto facile la vita degli spermatozoi emessi nella vagina durante un rapporto sessuale: li aspetta un viaggio lungo e tortuoso che comunque lascerà scontenti decine di milioni di loro, visto che solo uno verrà premiato con la fecondazione, cioè l’unione dell’ovulo femminile con lo spermatozoo, per formare una cellula – lo zigote – da cui si svilupperà una nuova vita.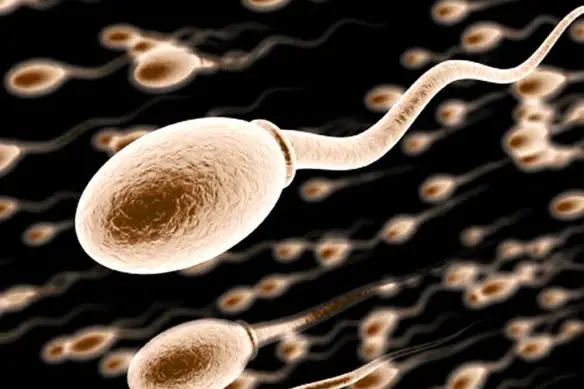 A che velocità viaggia il liquido seminale quando viene emesso dal pene?
A che velocità viaggia il liquido seminale quando viene emesso dal pene?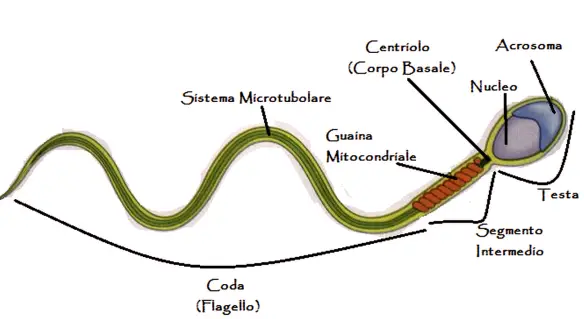
 Per la prima volta nel Lazio, le Asl offriranno un programma di prevenzione gratuito a tutte le donne dai 25 ai 64 anni d’età per la prevenzione del tumore del collo dell’utero e dai 50 ai 69 anni per quello al seno. La campagna è iniziata ad ottobre e durerà per tutto il mese e prende il nome di “Ottobre Rosa”.
Per la prima volta nel Lazio, le Asl offriranno un programma di prevenzione gratuito a tutte le donne dai 25 ai 64 anni d’età per la prevenzione del tumore del collo dell’utero e dai 50 ai 69 anni per quello al seno. La campagna è iniziata ad ottobre e durerà per tutto il mese e prende il nome di “Ottobre Rosa”. Il post-coital test, o test di Hühner, è un esame di laboratorio che, in caso di sospetta infertilità, consente di studiare le proprietà del muco cervicale nel periodo periovulatorio, e permette di apprezzare la mobilità degli spermatozoi del partner all’interno del muco stesso. Si tratta di un esame non doloroso, che fa parte della routine iniziale di bilancio di un’infertilità e permette di individuare eventuali cause di quest’ultima.
Il post-coital test, o test di Hühner, è un esame di laboratorio che, in caso di sospetta infertilità, consente di studiare le proprietà del muco cervicale nel periodo periovulatorio, e permette di apprezzare la mobilità degli spermatozoi del partner all’interno del muco stesso. Si tratta di un esame non doloroso, che fa parte della routine iniziale di bilancio di un’infertilità e permette di individuare eventuali cause di quest’ultima. La sindrome di Rokitansky-Kuster-Hauser (anche chiamta agenesia mülleriana o aplasia utero vaginale o semplicemente sindrome di Rokitansky; in inglese müllerian agenesis o müllerian aplasia o vaginal agenesis o Mayer-Rokitansky-Küster-Hauser syndrome o MRKH syndrome), è una condizione congenita (cioè presente già alla nascita) che è caratterizzata dall’assenza dell’utero e – in parte o totalmente – della vagina, mentre le ovaie sono presenti e anche i genitali esterni sono normali. E’ causata da un alterato sviluppo dei dotti di Müller, cui consegue l’agenesia dell’utero e variabili malformazioni della porzione prossimale della vagina. A ciò consegue amenorrea primaria, infertilità e l’impossibilità dei rapporti sessuali.
La sindrome di Rokitansky-Kuster-Hauser (anche chiamta agenesia mülleriana o aplasia utero vaginale o semplicemente sindrome di Rokitansky; in inglese müllerian agenesis o müllerian aplasia o vaginal agenesis o Mayer-Rokitansky-Küster-Hauser syndrome o MRKH syndrome), è una condizione congenita (cioè presente già alla nascita) che è caratterizzata dall’assenza dell’utero e – in parte o totalmente – della vagina, mentre le ovaie sono presenti e anche i genitali esterni sono normali. E’ causata da un alterato sviluppo dei dotti di Müller, cui consegue l’agenesia dell’utero e variabili malformazioni della porzione prossimale della vagina. A ciò consegue amenorrea primaria, infertilità e l’impossibilità dei rapporti sessuali.