 L’essere umano è un animale omeotermo, cioè contraddistinto dall’omeotermia, una parola che deriva dal greco omòs = uguale; termos = calore: è la condizione caratteristica di quegli animali in grado di mantenere costante la propria temperatura corporea a prescindere dalle temperature esterne. Questo significa che la nostra temperatura corporea rimane il più possibile costante nel tempo, aggirandosi intorno ai 37°C con delle minime variazioni nel corso della giornata (c’è un picco minimo di temperatura intorno alle 4 del. ed un picco massimo intorno alle ore 16).
L’essere umano è un animale omeotermo, cioè contraddistinto dall’omeotermia, una parola che deriva dal greco omòs = uguale; termos = calore: è la condizione caratteristica di quegli animali in grado di mantenere costante la propria temperatura corporea a prescindere dalle temperature esterne. Questo significa che la nostra temperatura corporea rimane il più possibile costante nel tempo, aggirandosi intorno ai 37°C con delle minime variazioni nel corso della giornata (c’è un picco minimo di temperatura intorno alle 4 del. ed un picco massimo intorno alle ore 16).
Perché la nostra temperatura corporea è proprio 37°?
Le ragioni, dal punto di vista filogenetico, per cui si è selezionata questa temperatura sono spiegate dal fatto che a questa temperatura avvengono correttamente tutti i processi metabolici, mentre ad altre temperature questi processi sono difficoltosi o addirittura impossibili.
Quando si parla di valore della temperatura del corpo è però importante ricordare che si ci riferisce al valore del nucleo del “core”, ossia degli organi interni alla testa, al collo e al tronco. La cute, che è la porzione più superficiale del corpo, non ha una temperatura costante ed è l’organo che risente di più delle influenze della temperatura esterna. La temperatura per essere misurata in modo corretto, andrebbe misurata a livello rettale, ossia nel punto più prossimo al core.
Produzione del calore e dispersione del calore
Per mantenere la temperatura e del corpo costante l’organismo deve usare elementi di produzione del calore ed elementi di dispersione del calore. Alla produzione di calore contribuisce per il 60% circa al metabolismo degli organi interni, in minor misura contribuiscono la cute ed i muscoli, per un 20% , ed il resto è dato dagli altri organi.
Queste diverse quote si modificano nel momento in cui l’individuo svolge esercizio fisico. Nel momento in cui si compie attività fisica la quota di calore che viene prodotta è legata in prevalenza all’attività muscolare. L’organismo produce calore attraverso processi metabolici o attività fisica. Uno dei meccanismi con i quali si ci difende rispetto al freddo è infatti il brivido, ossia “attività muscolare in assenza di movimento”, o per meglio dire contrazioni muscolari di muscoli agonisti ed antagonisti che determinano sviluppo di calore in assenza di movimento. Ai meccanismi di termogenesi corrispondono anche meccanismi di scambio di calore con l’esterno, che solitamente ha una temperatura inferiore a quella del corpo. L’organismo si avvale del meccanismo di “irradiazione”, ossia scambiare calore attraverso radiazioni nell’ambito dell’infrarosso, la “conduzione”, ossia il passaggio di calore da un corpo più caldo ad uno più freddo e questa conduzione, che avviene con l’aria, è maggiore se c’è un flusso di aria, questa conduzione viene definita allora “convezione”. Se la temperatura del corpo aumenta molto l’unico mezzo che l’organismo ha per scambiare calore col mondo esterno è l’evaporazione, ossia la perdita di acqua che evaporando raffredda il corpo. Ma l’evaporazione è possibile solo fino ad una certa umidità dell’ambiente esterno, infatti la sudorazione è inibita da una forte percentuale di umidità nell’aria.
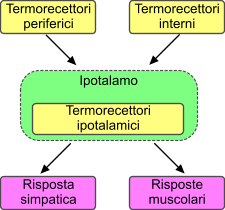
Ipotalamo e temperatura corporea
Attraverso il bilancio dei fattori termogenetici e dei fattori di termodispersione il nostro corpo mantiene una temperatura intorno ai 37°C, e questo set-point è stabilito dall’ipotalamo. Nel fare questo l’ipotalamo viene costantemente informato da tutta una serie di recettori periferici che sono disposti a livello cutaneo, da recettori che sono disposti a livello del midollo spinale e da recettori centrali che sono disposti a livello dell’ipotalamo anteriore. Tutte le volte che questi recettori segnalano valori del core non uniformi a quello del set-point vengono innescati tutta una serie di processi compensatori atti a ristabilire la temperatura settata.
Meccanismi di compensazione ipotalamici a caldo e freddo
L’ipotalamo anteriore mette in atto tutta una serie di risposte al caldo, ossia di termolisi, mentre invece l’ipotalamo posteriore mette in atto una serie di risposte che fanno si che l’organismo si adatti al freddo, ossia di termogenesi. L’ipotalamo anteriore è essenzialmente responsabile di due risposte: una vascolare e una di sudorazione. La risposta vascolare si esplica con la vasodilatazione, soprattutto a livello cutaneo, e così facendo si ottiene un secondo meccanismo in cui lo scambio di calore “in controcorrente” è meno accentuato. Se la temperatura è troppo bassa, viceversa, il circolo cutaneo va incontro a modificazioni opposte. La sudorazione invece viene controllata dall’ipotalamo con una azione sulle ghiandole sudoripare ed in particolare tramite la componente simpatica, l’unica componente in cui la componente simpatica ha come mediatore l’acetilcolina. L’ipotalamo attiva quindi il sistema simpatico, che attiva le ghiandole sudoripare che aumentano la produzione di sudore che evaporando facilita la dispersione di calore. Quando l’ipotalamo deve mettere in atto delle risposte al freddo si osserva una vasocostrizione che di per se impedisce lo scambio di calore con l’esterno, e c’è un aumento dello scambio in controcorrente di calore di modo che le vene riportino verso il core sangue che è stato riscaldato dal arterie. L’altro meccanismo che viene messo in atto è operato attraverso il sistema nervoso somatico: c’è un aumento della contrazione muscolare attraverso il brivido. Nei neonati è possibile avere una termogenesi in assenza di brivido legata all’attività del tessuto adiposo bruno, che è un tessuto adiposo contenente dei recettori β3, quindi predisposto ad essere stimolato dal sistema nervoso simpatico. Questa produzione di calore senza brivido è legata al fatto che il sistema simpatico è in grado di attivare quelle uncoaping proteins che hanno la facoltà di dissociare la produzione di ATP dal passaggio degli elettroni attraverso la catena respiratoria. Di fatto non si ha produzione di ATP e quindi l’energia prodotta viene dispersa come calore. Negli animali cosiddetti a pelo lungo per quanto concerne i meccanismi di termolisi può essere utile la perdita di calore attraverso l’aumento della ventilazione, così come negli animali funziona con efficienza il meccanismo di termogenesi chiamato “orripilazione” che consiste nell’erezione del pelo che fa si che di fatto si crei intorno all’animale il sequestro di aria calda che facilita il mantenimento di valori ideali di temperatura, ma nell’uomo è molto poco efficiente.
Quando la temperatura non rimane costante
Ci sono alcune situazioni patologiche in cui si perde la capacità di mantenere la temperatura a valori ideali e, a parte l’ipotermia, soprattutto esistono due situazioni abbastanza comuni in cui l’organismo non riesce a mantenere sui valori del set-point i valori di temperatura: il colpo di calore e la febbre.
- Nel colpo di calore c’è un deficit delle attività termolitiche perché la temperatura esterna è molto alta e se l’aria esterna è particolarmente umida la mancata possibilità di sudare fa abbassare la temperatura a cui si può andare incontro a questo fenomeno.
- Nella febbre quello che si modifica è il valore del set-point: nella febbre si distinguono due momenti uno di termogenesi e uno di termolisi; in genere la febbre determinata da alcuni fattori, detti “pirogeni”, in grado di modificare il set-point ipotalamico che di norma dovrebbe stare a 37° C portandolo a valori più elevati, inducendo di fatto una termogenesi che porta la temperatura al nuovo valore stabilito centralmente. Per cui la prima fase della febbre si associa brivido, fin tanto che la temperatura del corpo non abbia raggiunto il nuovo set-point. In un secondo momento si ha un processo di termodispersione, quindi sudore, vasodilatazione, etc.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
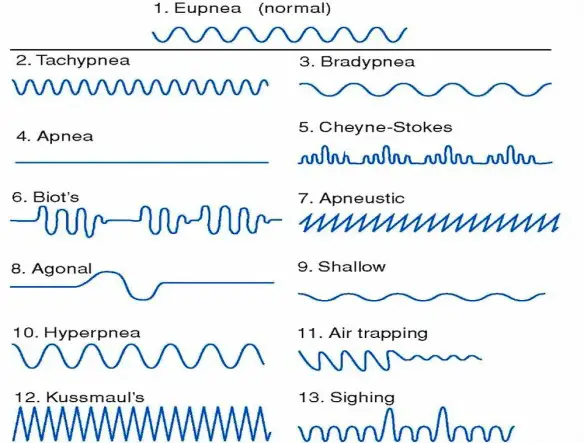 Il Respiro di Biot è una forma di respiro patologico caratterizzato da una alternanza di gruppi di 4 o 5 atti respiratori brevi e superficiali seguiti da fasi di apnea di durata variabile, ma in genere tra i 10 ed i 30 secondi. Questo tipo di respiro è una manifestazione di una grave sofferenza del centro respiratorio bulbare ed è un indice prognostico grave. Deve il suo nome allo scopritore, Camille Biot, che lo descrisse nel 1876. Viene chiamato anche respiro intermittente o respirazione atassica anche se secondo alcuni si deve distinguere il respiro di Biot dalla respirazione atassica in quanto il primo appare più regolare mentre la respirazione atassica è caratterizzata da respiri del tutto irregolari e da pause.
Il Respiro di Biot è una forma di respiro patologico caratterizzato da una alternanza di gruppi di 4 o 5 atti respiratori brevi e superficiali seguiti da fasi di apnea di durata variabile, ma in genere tra i 10 ed i 30 secondi. Questo tipo di respiro è una manifestazione di una grave sofferenza del centro respiratorio bulbare ed è un indice prognostico grave. Deve il suo nome allo scopritore, Camille Biot, che lo descrisse nel 1876. Viene chiamato anche respiro intermittente o respirazione atassica anche se secondo alcuni si deve distinguere il respiro di Biot dalla respirazione atassica in quanto il primo appare più regolare mentre la respirazione atassica è caratterizzata da respiri del tutto irregolari e da pause.
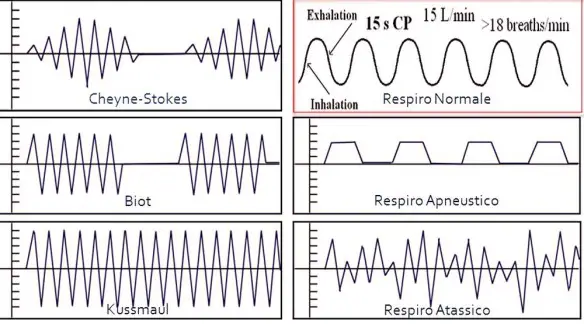 Con respiro patologico in campo medico, si intende un tipo di respirazione alterata che si verifica durante il sonno o la veglia, causata da una condizione patologica, in contrapposizione al respiro normale che alterna, senza apnee, inspirazione ed espirazione mediamente dalle 16 alle 20 volte al minuto.
Con respiro patologico in campo medico, si intende un tipo di respirazione alterata che si verifica durante il sonno o la veglia, causata da una condizione patologica, in contrapposizione al respiro normale che alterna, senza apnee, inspirazione ed espirazione mediamente dalle 16 alle 20 volte al minuto.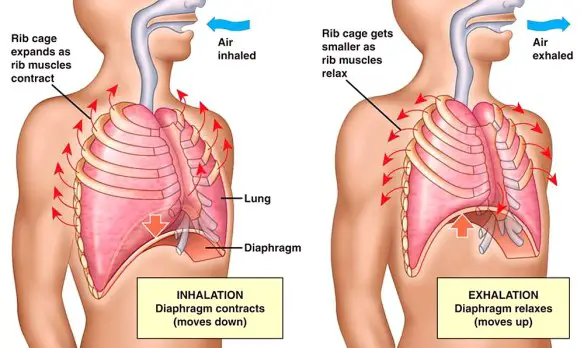 La respirazione è il fisiologico atto con cui si assorbe ossigeno nell’organismo e nel contempo si emette biossido di carbonio, tale stato normalmente ha un andamento costante: la frequenza respiratoria normalmente si attesta sui 16-20 respiri al minuto, a riposo negli adulti; all’atto della nascita e per i primi anni di vita del bambino essa è anche superiore arrivando a 30 respiri al minuto. Il respiro patologico altera il fisiologico susseguirsi degli atti respiratori e la loro frequenza, ed è causato da varie patologie, spesso a carico del SNC (sistema nervoso centrale).
La respirazione è il fisiologico atto con cui si assorbe ossigeno nell’organismo e nel contempo si emette biossido di carbonio, tale stato normalmente ha un andamento costante: la frequenza respiratoria normalmente si attesta sui 16-20 respiri al minuto, a riposo negli adulti; all’atto della nascita e per i primi anni di vita del bambino essa è anche superiore arrivando a 30 respiri al minuto. Il respiro patologico altera il fisiologico susseguirsi degli atti respiratori e la loro frequenza, ed è causato da varie patologie, spesso a carico del SNC (sistema nervoso centrale). L’essere umano è un animale omeotermo, cioè contraddistinto dall’omeotermia, una parola che deriva dal greco omòs = uguale; termos = calore: è la condizione caratteristica di quegli animali in grado di mantenere costante la propria temperatura corporea a prescindere dalle temperature esterne. Questo significa che la nostra temperatura corporea rimane il più possibile costante nel tempo, aggirandosi intorno ai 37°C con delle minime variazioni nel corso della giornata (c’è un picco minimo di temperatura intorno alle 4 del. ed un picco massimo intorno alle ore 16).
L’essere umano è un animale omeotermo, cioè contraddistinto dall’omeotermia, una parola che deriva dal greco omòs = uguale; termos = calore: è la condizione caratteristica di quegli animali in grado di mantenere costante la propria temperatura corporea a prescindere dalle temperature esterne. Questo significa che la nostra temperatura corporea rimane il più possibile costante nel tempo, aggirandosi intorno ai 37°C con delle minime variazioni nel corso della giornata (c’è un picco minimo di temperatura intorno alle 4 del. ed un picco massimo intorno alle ore 16).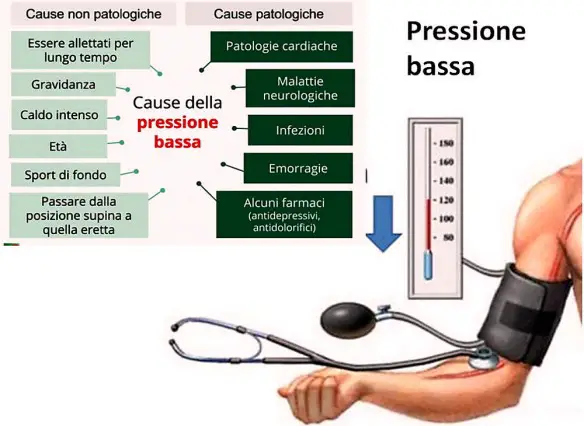 Nell’uomo adulto il valore della pressione arteriosa sistolica (massima) è di norma 100-140 mmHg, mentre la pressione arteriosa diastolica (minima) è di norma 60-90 mmHg, quindi con ampie variazioni individuali.
Nell’uomo adulto il valore della pressione arteriosa sistolica (massima) è di norma 100-140 mmHg, mentre la pressione arteriosa diastolica (minima) è di norma 60-90 mmHg, quindi con ampie variazioni individuali. Il matrimonio è uno dei momenti più belli della vita, è bellissimo pianificare tutto, scegliere gli abiti, la chiesa, il locale del ricevimento e il menù, le bomboniere, le decorazioni e tutti i tasselli fondamentali per costruire il proprio giorno perfetto. Il periodo che precede il fatidico “si”però è anche carico di ansia, paura e dubbi e ogni tanto capita che qualcuno si tiri indietro. È accaduto proprio questo a Sarah Cummins, una ragazza americana di 25 anni, che ad una settimana dal matrimonio è stata lasciata dal fidanzato.
Il matrimonio è uno dei momenti più belli della vita, è bellissimo pianificare tutto, scegliere gli abiti, la chiesa, il locale del ricevimento e il menù, le bomboniere, le decorazioni e tutti i tasselli fondamentali per costruire il proprio giorno perfetto. Il periodo che precede il fatidico “si”però è anche carico di ansia, paura e dubbi e ogni tanto capita che qualcuno si tiri indietro. È accaduto proprio questo a Sarah Cummins, una ragazza americana di 25 anni, che ad una settimana dal matrimonio è stata lasciata dal fidanzato. Il CROSSFIT è un programma di allenamento che ha l’obiettivo di ottimizzare le competenze psico fisiche dell’individuo, in ognuna delle dieci componenti del fitness riconosciute:
Il CROSSFIT è un programma di allenamento che ha l’obiettivo di ottimizzare le competenze psico fisiche dell’individuo, in ognuna delle dieci componenti del fitness riconosciute: In questo precedente articolo ci eravamo occupati di spiegare a fondo cosa significa e come si cura l’ipotensione ortostatica:
In questo precedente articolo ci eravamo occupati di spiegare a fondo cosa significa e come si cura l’ipotensione ortostatica: