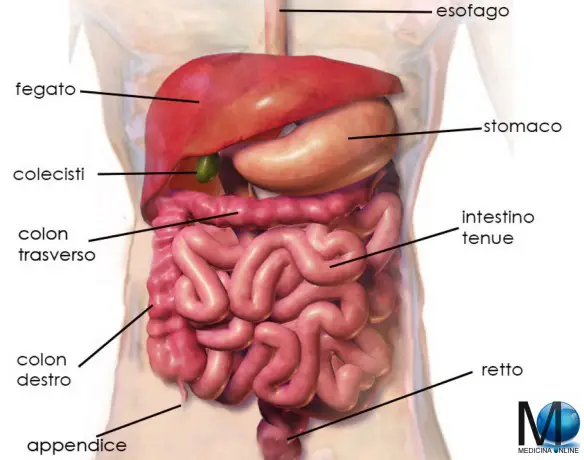
 L’appendice vermiforme, appendice cecale, comunemente chiamata solo “appendice” è una struttura anatomica tubulare facente parte dell’intestino crasso, che appartiene al segmento prossimale noto come cieco.
L’appendice vermiforme, appendice cecale, comunemente chiamata solo “appendice” è una struttura anatomica tubulare facente parte dell’intestino crasso, che appartiene al segmento prossimale noto come cieco.
Appendice vermiforme: funzione originaria
L’appendice vermiforme a cosa serve, perché esiste? Non c’è una risposta precisa a tali domande, pur essendo noto a tutti che si può vivere dopo la sua asportazione (appendicectomia). Essa non sembra avere attualmente alcuna funzione precisa all’interno del nostro organismo: è un tipico esempio di vestigia filogenetica del corpo umano. Sono considerate “vestigia” tutti quegli elementi di un organismo che in esso persistono, ma che hanno perso del tutto la funzionalità che invece avevano in un antenato (vestigia filogenetico, l’appendice appunto) o nell’embrione (vestigia ontogenico, ad esempio l’ombelico). L’appendice sarebbe quindi il rimasuglio di antenato dell’uomo, una parte dell’intestino che prima era utile – forse a scopi digestivi – e che a noi sarebbe stata tramandata priva della sua funzione, ridotta ad un moncherino, per via di mutate condizioni, forse relative all’alimentazione ed alla digestione. Un’altra tesi spiega come l’appendice sia un organo linfoide, e la sua funzione, teoricamente, sarebbe quella di elaborare gli antigeni di microorganismi intestinali, permettendo quindi lo sviluppo di anticorpi specifici
Un’ipotesi decisamente affascinante è stata avanzata da un gruppo di ricercatori sulla rivista The Journal of Theoretical Biology. Secondo loro l’appendice potrebbe essere un rifugio per batteri. Nel nostro intestino abitano innumerevoli batteri e sono utilissimi, anzi fondamentali per la corretta digestione dei cibo, L’intestino però è anche un ambiente difficile: un’infezione o un altro problema può portare ad attacchi di dissenteria, che impoveriscono gravemente la cosiddetta flora intestinale. Proprio in queste circostanze l’appendice potrebbe servire da riparo ai batteri utili: una sorta di Arca di Noè per microrganismi con cui ripopolare l’ambiente una volta passata l’emergenza. Alcuni studi sembrerebbero dimostrare questa tesi: le persone che sono prive di appendice tendono infatti ad ammalarsi con maggiore frequenza ed anche a metterci più tempo a riprendersi da una malattia enterica.
Posizione dell’appendice
L’appendice nell’uomo è posta sotto la valvola ileo-cecale, nella superficie dell’intestino cieco, nel quadrante inferiore destro dell’addome (più precisamente a livello della fossa iliaca destra).
Leggi anche:
- Appendicite acuta e cronica: cause, sintomi e terapie
- Differenza tra appendicite e colite: sintomi comuni e diversi
- Peritonite: tipi, cause, sintomi, diagnosi e terapie
Cenni anatomici
L’appandice vermiforme ha la forma di un piccolo tubo cilindrico lungo dai 5 ai 9 cm e largo 7 mm. Risulta più lunga nei bambini e può atrofizzarsi con l’invecchiamento. L’appendice costituisce un prolungamento dell’intestino crasso, posizionata in vari modi, a seconda dei quali è definita discendente o ascendente e interna o esterna. La posizione più comune è quella verso il basso lungo la linea mediana del corpo ma anche le altre disposizioni sono riscontrabili in numerosi individui (pelvica, retrociecale, sottoepatica, iliaca sinistra). L’estrema variabilità della posizione dell’appendice è dovuta in genere a malposizioni del cieco risalenti allo sviluppo embrionale. L’appendice è composta, dall’esterno verso l’interno, da: rivestimento esterno sieroso, tonaca muscolare, tonaca sottomucosa e tonaca mucosa. In posizione esterna e trasversalmente ad essa è presente il mesenteriolo, costituito da una piega peritonealetriangolare contenente i vasi sanguigni, i nervi e i vasi linfatici dell’appendice. L’appendice è fissata di solito al mesentere posteriormente all’estremità inferiore dell’ileo, la sua mobilità a volte è limitata dalla brevità del mesenteriolo. L’appendice è costituita da tessuto linfatico con funzione di filtro, non più in grado di assorbire i nutrienti, per questo è detta a volte la “tonsilla addominale”. Proprio l’azione di filtro può causarne a volte l’infiammazione (appendicite) che, quando è acuta, rende necessaria la sua asportazione chirurgica (appendicectomia). All’interno della sottomucosa sono presenti anche le Cripte di Lieberkühn.
Punti appendicolari
Sono stati proposti vari punti la cui dolorabilità alla pressione è indicativa di patologia dell’appendice (quasi sempre infiammazione). Il più noto e usato è il punto di McBurney, situato sulla linea spino-ombelicale destra — ossia la linea che congiunge la spina iliaca anteriore superiore destra all’ombelico — all’unione fra il terzo esterno e il terzo medio della stessa (cioè a 2/3 della linea spino-ombelicale destra tracciata a partire dall’ombelico), secondo altri autori a metà della suddetta linea (quindi più medialmente)
Altri punti e segni appendicolari usati in medicina per individuare patologie a carico dell’appendice vermiforme, sono:
- punto di Morris: che si trova sulla linea spino-ombelicale destra (la stessa usata per il punto di McBurney), a 4 cm dall’ombelico;
- punto di Munro (o di Sonnenburg): sulla stessa linea spino-ombelicale destra ma ancora più medialmente, all’incrocio con la linea parasternale destra;
- punto di Lanz: all’unione fra il terzo laterale destro e il terzo medio della linea bis-iliaca (cioè sulla linea che congiunge le due spine iliache anteriori superiori, a 1/3 della lunghezza della stessa a partire dalla spina iliaca di destra);
- punto di Clado: sempre sulla linea bis-iliaca ma all’incrocio con la linea parasternale destra;
- punto di Jalaguier: a metà della linea spino-pubica di destra (la linea che congiunge la spina iliaca anteriore superiore destra alla sinfisi pubica);
- segno di Aazon: comprimendo in sede appendicolare compare dolore epigastrico;
- segno di Bastedo: insufflando aria nel colon compare dolore alla fossa iliaca destra.
Altri articoli che potrebbero interessarti:
Semeiotica dell’addome:
- Addome acuto: linee guida, assistenza, come si indaga e trattamento
- Quadranti addominali: semeiotica, anatomia ed organi contenuti
- Regioni addominali: semeiotica, anatomia ed organi contenuti
- La zona del dolore addominale indica la patologia corrispondente
- Come si chiama la parte inferiore dell’addome?
- Linea ombelicale trasversa: dove si trova e cosa delimita?
- Appendicectomia durata, tecnica, rischi, postoperatorio, convalescenza
- Punto di McBurney e segno positivo nell’appendicite
- Segno di Blumberg positivo o negativo: cos’è e cosa indica
- Manovra e segno dello psoas positivo o negativo: cos’è e cosa indica
- Punto di Morris, Munro, Lanz, Clado, Jalaguier e gli altri punti indicanti appendicite
- Manovra e segno di Rovsing positivo o negativo: cos’è e cosa indica
Leggi anche:
- Le 7 fasi della deglutizione (volontarie ed involontarie)
- Acidità di stomaco e bruciore: tutti i farmaci antiacidi
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Differenze tra ileostomia, colostomia e urostomia
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Differenza tra vomito e rigurgito nel neonato
- L’apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Differenza tra emorroidi e ragadi
- Differenza tra emorroidi interne ed esterne
- Differenza tra emorroidi e fistole
- Differenza tra emorroidi e tumore
- Sindrome dell’intestino irritabile: cause, sintomi e diagnosi
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Differenza tra intestino tenue e crasso
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Cause di pancia gonfia: alimentazione ed emozioni
- Perché viene la diarrea? Quando diventa pericolosa? Cura farmacologica e rimedi casalinghi
- Segno della fovea in medicina: cos’è e cosa indica
- Differenza tra pube e inguine
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Cos’è l’anamnesi? Significato medico e come si fa con esempi
- Differenza tra anamnesi patologica prossima e remota
- Differenza tra fonendo, fonendoscopio, stetoscopio e stetofonendoscopio
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere:
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere: 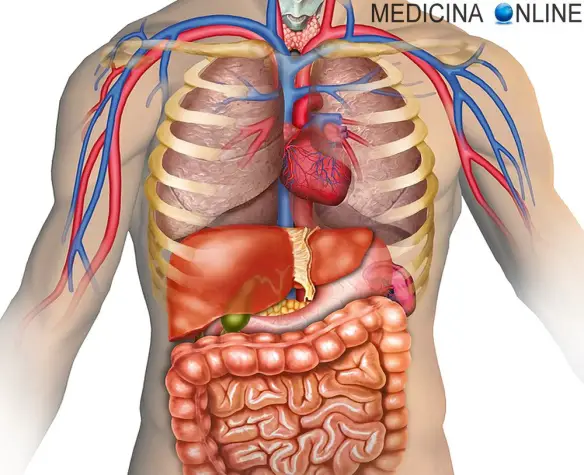 E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche:
E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche: 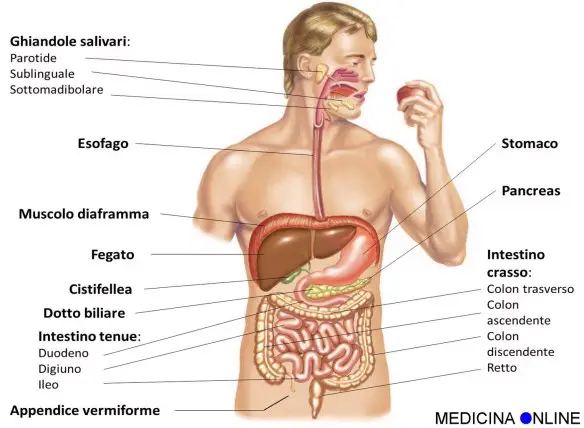 Questo dato dipende molto dalla variabilità individuale del soggetto, dal tipo di alimentazione e dalla presenza di eventuali patologie. In un individuo sano, con alimentazione bilanciata, ci vogliono dalle 2 alle 8 ore circa affinché il pasto attraversi i 7 metri di intestino, dove subisce una serie di trasformazioni chimiche per essere assimilato dall’organismo. Nell’intestino tenue enzimi e succo pancreatico trasformano chimicamente le molecole, in modo che la parete intestinale possa assorbirle. Ciò che avanza prosegue verso il colon, dove, prima dell’espulsione, viene disidratato e poi concentrato, dando forma al materiale fecale vero e proprio. In generale la maggioranza dei cibi ingeriti è pronta per essere espulsa dopo circa 6 ore dal pasto, anche se – come già prima ricordato – tale dato varia molto in funzione di vari fattori, come tipo di cibo ingerito, età del soggetto, stato di salute del soggetto ed eventuali patologie che rallentino o accelerino il transito intestinale.
Questo dato dipende molto dalla variabilità individuale del soggetto, dal tipo di alimentazione e dalla presenza di eventuali patologie. In un individuo sano, con alimentazione bilanciata, ci vogliono dalle 2 alle 8 ore circa affinché il pasto attraversi i 7 metri di intestino, dove subisce una serie di trasformazioni chimiche per essere assimilato dall’organismo. Nell’intestino tenue enzimi e succo pancreatico trasformano chimicamente le molecole, in modo che la parete intestinale possa assorbirle. Ciò che avanza prosegue verso il colon, dove, prima dell’espulsione, viene disidratato e poi concentrato, dando forma al materiale fecale vero e proprio. In generale la maggioranza dei cibi ingeriti è pronta per essere espulsa dopo circa 6 ore dal pasto, anche se – come già prima ricordato – tale dato varia molto in funzione di vari fattori, come tipo di cibo ingerito, età del soggetto, stato di salute del soggetto ed eventuali patologie che rallentino o accelerino il transito intestinale. Emorroidi
Emorroidi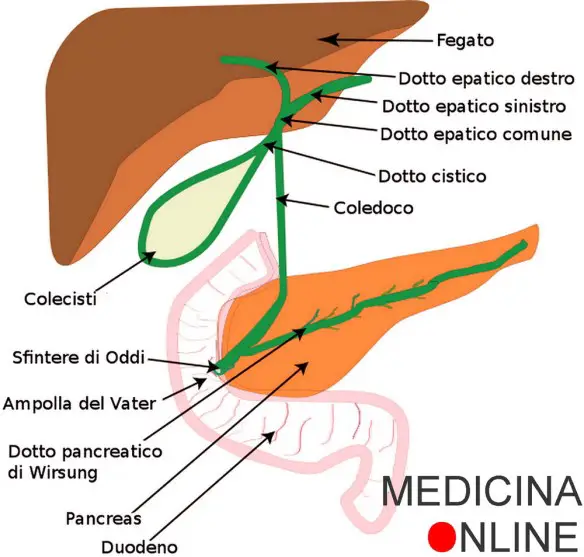 Potrebbe sembrare una domanda banale ma, dal momento che il paziente non è quasi mai un “addetto ai lavori”, è importante fare chiarezza: qual è la differenza tra “colecisti” e “cistifellea”? Non c’è alcuna differenza: i due termini sono infatti sinonimi ed indicano il medesimo organo del corpo umano; a tal proposito leggi:
Potrebbe sembrare una domanda banale ma, dal momento che il paziente non è quasi mai un “addetto ai lavori”, è importante fare chiarezza: qual è la differenza tra “colecisti” e “cistifellea”? Non c’è alcuna differenza: i due termini sono infatti sinonimi ed indicano il medesimo organo del corpo umano; a tal proposito leggi:  Almeno una volta nella nostra vita tutti noi ci siamo confrontati con questo problema. Vediamo di capire e comprendere quali siano i colori del vomito e quale sia il loro significato spiegato in modo semplice e dettagliato. Questa guida è ovviamente esemplificativa: in caso di vomito contattate il vostro medico di fiducia evitando pericolose auto-diagnosi.
Almeno una volta nella nostra vita tutti noi ci siamo confrontati con questo problema. Vediamo di capire e comprendere quali siano i colori del vomito e quale sia il loro significato spiegato in modo semplice e dettagliato. Questa guida è ovviamente esemplificativa: in caso di vomito contattate il vostro medico di fiducia evitando pericolose auto-diagnosi. I farmaci usati nel trattamento della stipsi sono diversi: antrachinoni, lassativi di volume, emollienti/lubrificanti, anticolinesterasici (o para-simpaticomimetici), lassativi salini.
I farmaci usati nel trattamento della stipsi sono diversi: antrachinoni, lassativi di volume, emollienti/lubrificanti, anticolinesterasici (o para-simpaticomimetici), lassativi salini.