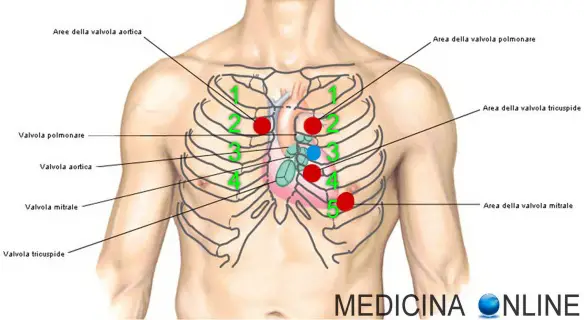
I numeri in verde corrispondono agli spazi intercostali. In azzurro il focolaio di Erb, nel 3° spazio intercostale sinistro
L’auscultazione del cuore, durante l’esame obiettivo, va effettuata sui focolai cardiaci, 5 zone specifiche che corrispondono ai focolai valvolari:
Focolaio aortico
E’ presente nel II spazio intercostale destro sulla linea margino-sternale o parasternale (è importante auscultare questo focolaio nel soggetto anziano perché la patologia aterosclerotica può colpire facilmente questo focolaio, dando origine ad un soffio, mentre in un paziente iperteso di vecchia data in questo focolaio possiamo sentire un tono scoccante, un primo tono accentuato)
Focolaio polmonare
Si trova sul II spazio intercostale sinistro sulla linea marginosternale o parasternale sinistra.
Focolaio tricuspidale
E’ presente sul IV spazio intercostale destro al margine dello sterno.
Focolaio mitralico
Si trova sul quarto-quinto spazio intercostale all’altezza della linea emiclaveare di sinistra (rappresenta l’itto della punta del cuore).
Focolaio di Erb
Rappresenta il focolaio elettivo dei soffi aortici, appartiene al mesocardio e si trova al centro del quadrilatero determinato dai restanti quattro punti di auscultazione. E’ posto a livello del terzo spazio intercostale sinistro sulla linea parasternale, immediatamente al di sotto del focolaio dell’arteria polmonare. Alcune fonti lo localizzano a livello del quarto spazio intercostale. E’ il punto in cui è possibile effettuare l’auscultazione della componente aortica del secondo tono cardiaco e di soffi cardiaci causati da alterazioni della valvola aortica.
Altri articoli che potrebbero interessarti:
Semeiotica del cuore:
- Esame obiettivo cardiovascolare: guida completa all’esecuzione
- Semeiotica del cuore: i 4 toni cardiaci ed i toni aggiunti
- Semeiotica del cuore: i soffi cardiaci sistolici e diastolici
- Semeiotica del cuore: l’esame obiettivo cardiaco completo
- Elettrocardiogramma: posizionamento degli elettrodi dell’ECG
- Manovra di Valsalva in medicina (tachicardia e nervo vago)
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Differenza tra sintomo e segno con esempi
- Esame obiettivo generale: come farlo, importanza ed esempi
- Esame obiettivo: come si fa l’ispezione ed a cosa serve?
- Esame obiettivo: cos’è la percussione e perché si fa?
- Palpazione nell’esame obiettivo: cos’è ed a che serve?
- Auscultazione nell’esame obiettivo: cos’è ed a che serve?
Leggi anche:
- Com’è fatto il cuore, a che serve e come funziona?
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra tachicardia, aritmia, bradicardia e alloritmia
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Ecocolordoppler cardiaco (ecocardio): funzioni, preparazione, gravidanza
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

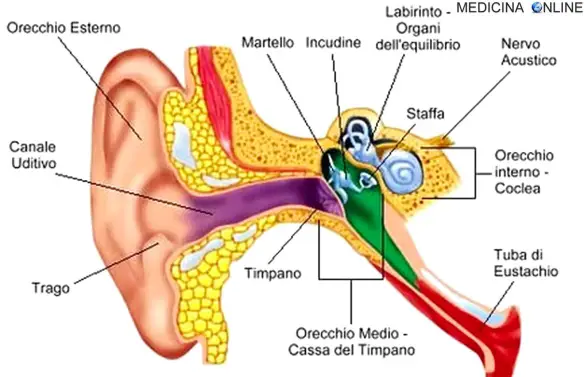 La manovra di Valsalva è una manovra di compensazione forzata dell’orecchio medio, utilizzata principalmente in medicina, specialmente in campo otorinolaringoiatrico e cardiologico, ma anche in campo subacqueo, nei casi in cui si desideri aprire forzatamente la
La manovra di Valsalva è una manovra di compensazione forzata dell’orecchio medio, utilizzata principalmente in medicina, specialmente in campo otorinolaringoiatrico e cardiologico, ma anche in campo subacqueo, nei casi in cui si desideri aprire forzatamente la 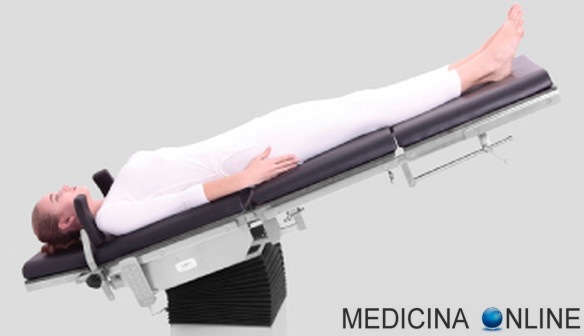 La posizione di Trendelenburg, o posizione anti-shock, è la posizione in cui è posto il paziente in caso di shock o durante l’esecuzione di particolari indagini radiologiche, nonché durante operazioni di chirurgia ginecologica e addominale. Il soggetto è supino, sdraiato in modo che il capo sia situato inferiormente a ginocchia e bacino. Questa posizione prende nome dal chirurgo tedesco Friedrich Trendelenburg, figlio dell’omonimo filosofo.
La posizione di Trendelenburg, o posizione anti-shock, è la posizione in cui è posto il paziente in caso di shock o durante l’esecuzione di particolari indagini radiologiche, nonché durante operazioni di chirurgia ginecologica e addominale. Il soggetto è supino, sdraiato in modo che il capo sia situato inferiormente a ginocchia e bacino. Questa posizione prende nome dal chirurgo tedesco Friedrich Trendelenburg, figlio dell’omonimo filosofo.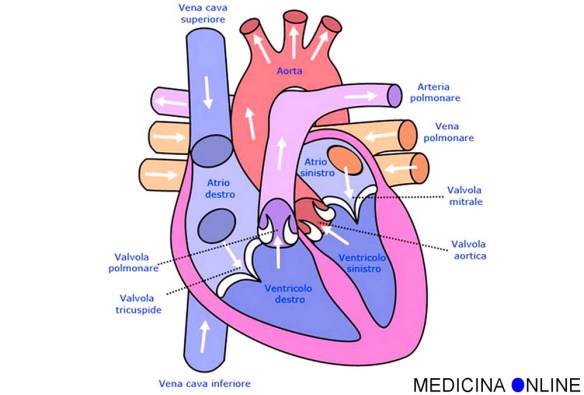 I soffi cardiaci sono tipici rumori determinati dallo scorrimento turbolento del sangue e che insorgono:
I soffi cardiaci sono tipici rumori determinati dallo scorrimento turbolento del sangue e che insorgono: La “pressione venosa centrale” (PVC) il valore pressorio sanguigno rilevato nel tratto terminale della vena cava superiore e corrispondente alla pressione nell’atrio destro del cuore. La rilevazione della PVC avviene grazie alla posa di un catetere venoso centrale attraverso una vena profonda di grosso calibro (vena succlavia, o giugulare, o basilica o più raramente safena).
La “pressione venosa centrale” (PVC) il valore pressorio sanguigno rilevato nel tratto terminale della vena cava superiore e corrispondente alla pressione nell’atrio destro del cuore. La rilevazione della PVC avviene grazie alla posa di un catetere venoso centrale attraverso una vena profonda di grosso calibro (vena succlavia, o giugulare, o basilica o più raramente safena). In genere il formicolio alla gamba – ed in particolare al piede – è un disturbo non preoccupante dovuto dal fatto che i nervi rimangono schiacciati a
In genere il formicolio alla gamba – ed in particolare al piede – è un disturbo non preoccupante dovuto dal fatto che i nervi rimangono schiacciati a  Con “cardiomiopatia” è un termine che raggruppa qualsiasi condizione in cui il muscolo cardiaco è anatomicamente e fisiologicamente patologico. Uno studio realizzato da alcuni ricercatori presso il Dipartimento di Medicina cardiovascolare dell’Università Cattolica–Policlinico Gemelli di Roma ne ha svelato il meccanismo d’azione prendendo in considerazione quindici donne con un’età media di 68 anni, evidenziando come in circa il 20-25% delle pazienti era presente un ostacolo allo svuotamento del cuore, più precisamente della cavità sinistra (ventricolo sinistro).
Con “cardiomiopatia” è un termine che raggruppa qualsiasi condizione in cui il muscolo cardiaco è anatomicamente e fisiologicamente patologico. Uno studio realizzato da alcuni ricercatori presso il Dipartimento di Medicina cardiovascolare dell’Università Cattolica–Policlinico Gemelli di Roma ne ha svelato il meccanismo d’azione prendendo in considerazione quindici donne con un’età media di 68 anni, evidenziando come in circa il 20-25% delle pazienti era presente un ostacolo allo svuotamento del cuore, più precisamente della cavità sinistra (ventricolo sinistro).