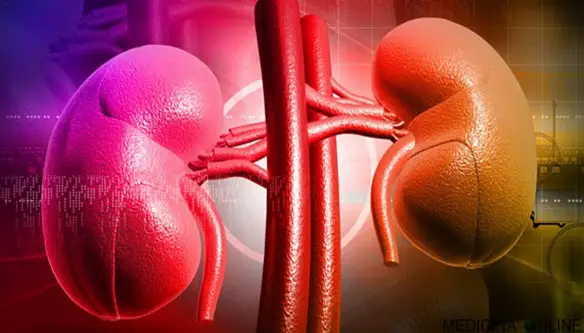
 I reni sono due organi a forma di fagiolo localizzati nel mezzo della parte bassa della schiena, su entrambi i lati della colonna vertebrale. L’urina che si forma nei reni scorre attraverso dei tubi, chiamati ureteri, per essere depositata nella vescica, da quest’ultima l’urina raggiunge l’esterno tramite l’uretra. Hanno funzione di filtrazione del sangue e collaborano nel determinare la pressione arteriosa grazie alla loro capacità di eliminare liquidi tramite l’urina. Varie condizioni e patologie possono determinare la perdita parziale o totale della funzionalità renale, fino anche alla dialisi.
I reni sono due organi a forma di fagiolo localizzati nel mezzo della parte bassa della schiena, su entrambi i lati della colonna vertebrale. L’urina che si forma nei reni scorre attraverso dei tubi, chiamati ureteri, per essere depositata nella vescica, da quest’ultima l’urina raggiunge l’esterno tramite l’uretra. Hanno funzione di filtrazione del sangue e collaborano nel determinare la pressione arteriosa grazie alla loro capacità di eliminare liquidi tramite l’urina. Varie condizioni e patologie possono determinare la perdita parziale o totale della funzionalità renale, fino anche alla dialisi.
- Si definisce insufficienza renale acuta (IRA) la patologia caratterizzata da un rapido decremento della funzione renale; è potenzialmente fatale.
- Si definisce invece insufficienza renale cronica (IRC) la sindrome caratterizzata dal lento e progressivo decadimento della funzione renale, indipendentemente dalla causa; nei casi di insufficienza renale più gravi, può rendersi necessaria la dialisi o il trapianto renale.
Leggi anche: Apparato urinario: anatomia e fisiologia [SCHEMA]
Insufficienza renale acuta
L’insufficienza renale acuta è caratterizzata da una compromissione molto rapida della funzione renale; tale compromissione può avere molte cause fra cui patologie e/o altre problematiche quali per esempio disidratazione da perdite di fluidi corporei (per esempio in seguito a diarrea, febbre, sudorazione e vomito), scarsa assunzione di liquidi, assunzione di sostanze tossiche per il rene (molti farmaci, fra cui vari FANS e alcuni antibiotici), assunzione di diuretici (questi farmaci possono provocare sia un’eccessiva perdita di acqua sia un aumento eccessivo del flusso sanguigno verso il rene con conseguente ostruzione dell’arteria renale) e ipovolemia da perdite ematiche. L’insufficienza renale acuta viene solitamente suddivisa in tre categorie:
- IRA da cause pre-renali: si ha un’alterazione del processo di filtraggio legata all’afflusso di sangue verso le arterie renali (è la più diffusa tra le insufficienze renali acute);
- IRA da cause renali: nel secondo caso si ha un coinvolgimento dei tubuli che consentono il passaggio del filtrato glomerulare;
- IRA da cause post-renali: nel terzo caso si ha un problema nel processo di espulsione delle urine
I sintomi e segni dell’insufficienza renale acuta sono diversi; peraltro in alcuni casi la patologia è asintomatica e il problema viene rilevato casualmente in seguito ad analisi di laboratorio effettuate per altri motivi. Fra i sintomi e i segni più frequenti in caso di insufficienza renale acuta vanno ricordati i seguenti:
- riduzione della produzione di urina (oliguria), anche se, occasionalmente, la diuresi risulta normale;
- ritenzione di liquidi con conseguente gonfiore agli arti inferiori;
- sonnolenza;
- fame d’aria;
- affaticamento;
- stato confusionale;
- nausea;
- convulsioni e/o coma (nei casi più gravi);
- dolore o senso di oppressione al petto.
La diagnosi si basa su una serie di esami di laboratorio (BUN -azoto ureico ematico-, Creatinina, Sodio, Potassio, Cloro, Calcio, Fosforo, Emocromo, Acido urico, esame delle urine) e strumentali (radiografia addominale, ecografia, TAC, RMN, scintigrafia renale, urografia, biopsia renale).
Il trattamento dell’insufficienza renale acuta richiede solitamente la degenza in una struttura sanitaria; la terapia è rappresentata dall’eliminazione della causa che l’ha provocata, dal ripristino della diuresi e degli equilibri idroelettrolitici, dal trattamento delle infezioni. Ovviamente è necessario anche il trattamento delle eventuali complicanze.
Il rischio di danno renale permanente in seguito a insufficienza renale acuta è concreto; peraltro l’IRA può avere esito fatale; questo rischio è più elevato nei soggetti che avevano problemi renali prima di manifestare il problema acuto.
Leggi anche:
Insufficienza renale cronica
L’insufficienza renale cronica è una condizione patologica piuttosto seria legata a un lento, ma progressivo declino delle funzioni renali. Diversamente da quanto accade nel caso dell’insufficienza renale acuta che ha un decorso rapido e improvviso, l’insufficienza renale cronica è una condizione che si sviluppa nel corso di settimane e mesi o addirittura di anni.
Le principali cause di insufficienza renale cronica sono il diabete mellito (sia di tipo 1 che di tipo 2) e l’ipertensione arteriosa; queste patologie, infatti, sono in grado di danneggiare i piccoli vasi sanguigni presenti nell’organismo, ivi compresi quelli che si trovano nei reni. Altre cause di insufficienza renale cronica sono rappresentate da patologie autoimmuni, rene policistico, pielonefrite ricorrente, ostruzione delle vie urinarie e reflusso, utilizzo cronico di farmaci metabolizzati a livello renale ecc.
Relativamente ai segni e ai sintomi, va premesso che il declino della funzione renale può essere talmente lento che non è infrequente che la patologia rimanga asintomatica per lunghi periodi di tempo; questo rappresenta un problema di non poco conto perché la patologia, di fatto, passa inosservata fino a quando i reni non hanno subito danni irreparabili. Quando si manifesta, fra i segni i sintomi più comuni vi sono un aumento della frequenza delle minzioni, ematuria, urine torbide e dal colore scuro; altri segni e sintomi sono rappresentati da ipertensione arteriosa, senso di fatica persistente, edemi, calo ponderale, fiato corto, sete eccessiva, crampi, prurito, rash cutanei, alitosi, nausea e vomito. Man mano nell’organismo si accumulano tossine e si possono avere anche convulsioni e confusione mentale. Si possono poi verificare varie complicanze fra cui alterazioni elettrolitiche, in particolare iperkaliemia, ipercalcemia e iperfosfatemia, anemia, ipertensione arteriosa, frequenti sanguinamenti, disidratazione, osteoporosi ecc.
Per la diagnosi ci si avvale degli stessi mezzi citati a proposito dell’insufficienza renale acuta. Per quanto concerne il trattamento, nel caso della forma cronica, si devono adottare severi cambiamenti nella dieta, passando a un’alimentazione priva di sodio, con poche proteine e fosfati, per evitare ulteriori danni ai reni, e una terapia farmacologica che consenta di correggere gli squilibri presenti nell’organismo. Nel caso dei pazienti ormai giunti all’uremia, le uniche possibilità sono rappresentate dalla dialisi e dal trapianto renale (quest’ultimo indicato soprattutto per i pazienti molto giovani). La forma più completa di terapia è rappresentata dal trapianto; in più della metà dei casi, il rene trapiantato funziona in modo ottimale anche dopo quindici anni dall’intervento. In caso di fallimento del trapianto, il paziente torna alla dialisi, ma potrà in seguito effettuare un nuovo tentativo.
Leggi anche:
Dialisi
La dialisi è un processo che consente di purificare il sangue mediante un macchinario specifico, il rene artificiale, la cui introduzione ha permesso di garantire la sopravvivenza ai malati di insufficienza renale cronica. Infatti, fino agli anni Sessanta, chi non poteva sottoporsi a trapianto di rene, arrivava alla sindrome uremica terminale e inevitabilmente moriva nel giro di pochi giorni o alcune settimane. Nell’emodialisi è necessario attivare la circolazione extracorporea del sangue, con appositi macchinari; il paziente dovrà recarsi più volte alla settimana in ospedale (o presso un centro specializzato) per sottoporsi al trattamento. Nel caso della dialisi peritoneale si utilizza come membrana il peritoneo (invece di un filtro artificiale come nell’emodialisi). Qui viene introdotto il liquido di dialisi per effettuare lo scambio delle sostanze. Questo secondo tipo di trattamento può essere effettuato anche durante la notte, a domicilio, riducendo così notevolmente il disagio per il malato.
Leggi anche:
- Insufficienza renale acuta: sintomi, terapia, linea guida, morte
- Insufficienza renale cronica: stadi, dieta, sintomi, diagnosi e terapia
- Differenza tra insufficienza renale acuta e cronica
- Esami per valutare funzionalità renale ed insufficienza renale
- Emodialisi: come funziona, effetti collaterali e complicanze
- Differenza tra dialisi, emodialisi e dialisi peritoneale
- Dove si trovano i reni ed a che servono?
- Quali sono i sintomi di malattia o cattivo funzionamento dei reni?
- Differenza tra anuria e ritenzione urinaria
- Differenza tra anuria ed oliguria
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Si può vivere senza reni? Conseguenze della nefrectomia
- Differenze tra apparato urinario maschile e femminile
- Differenza tra sinapsi elettrica e chimica
- Mitosi: spiegazione delle quattro fasi
- Sinapsi chimica ed elettrica: cosa sono ed a che servono?
- Differenza tra neuroni e nervi
- Qual è la differenza tra arteria e vena?
- Ciclo di Krebs e respirazione cellulare: spiegazione facile e schema
- Differenza tra assoni e dendriti
- Differenza tra cellule eucariote e procariote
- Virus e virioni: cosa sono, come sono fatti, come funzionano e come si riproducono
- Differenza tra cellula aploide e diploide con esempi
- Riproduzione cellulare e ciclo cellulare
- Meiosi: spiegazione di tutte tappe
- Differenza tra neuroni e gangli
- Barriera ematoencefalica: dove si trova, funzioni, quali sostanze la attraversano
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Dopammina: cos’è ed a che serve?
- Neurotrasmettitori: cosa sono ed a che servono
- Giunzione neuromuscolare (placca motrice) cos’è ed a che serve?
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.
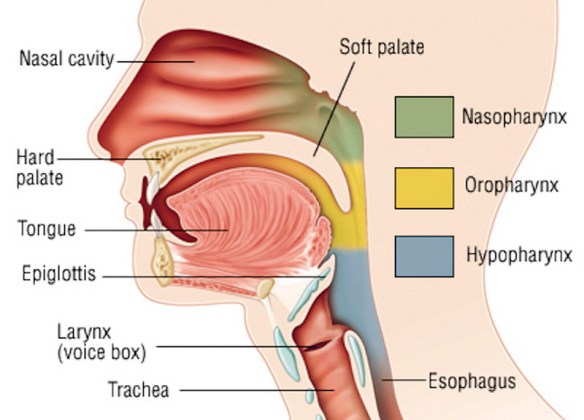 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie. A seconda della zona dove si determina la difficoltà del passaggio del cibo, la disfagia viene classificata in:
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie. A seconda della zona dove si determina la difficoltà del passaggio del cibo, la disfagia viene classificata in:
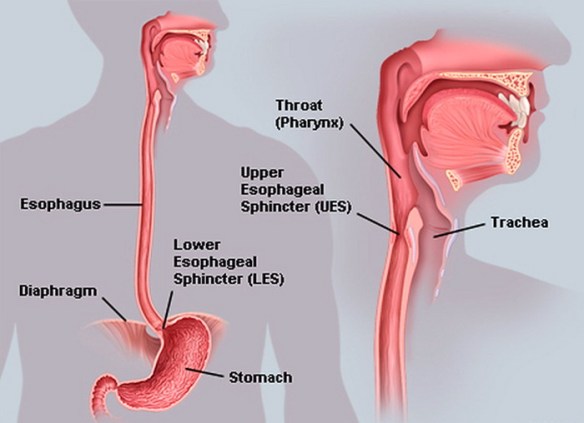 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.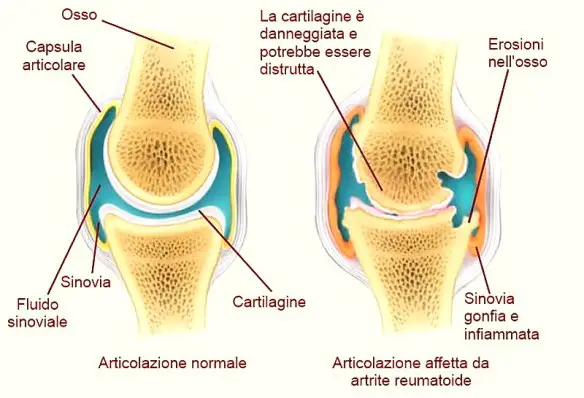 Artrite e artrosi rientrano nella più ampia categoria delle patologie reumatiche, entrambe interessano le articolazioni ed entrambe sono caratterizzate da dolore accompagnato da rigidità e limitazione nei movimenti delle articolazioni colpite. Sono proprio queste somiglianze a generare talvolta la confusione tra artrosi e artrite, a volte scambiate l’una per l’altra. Eppure sono due malattie ben distinte che si differenziano in diversi punti.
Artrite e artrosi rientrano nella più ampia categoria delle patologie reumatiche, entrambe interessano le articolazioni ed entrambe sono caratterizzate da dolore accompagnato da rigidità e limitazione nei movimenti delle articolazioni colpite. Sono proprio queste somiglianze a generare talvolta la confusione tra artrosi e artrite, a volte scambiate l’una per l’altra. Eppure sono due malattie ben distinte che si differenziano in diversi punti.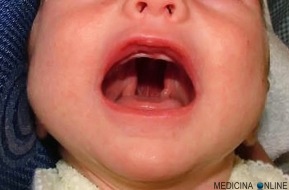 La palatoschisi è una malformazione del palato, che si presenta come una fenditura più o meno estesa della parte anteriore del palato duro.
La palatoschisi è una malformazione del palato, che si presenta come una fenditura più o meno estesa della parte anteriore del palato duro.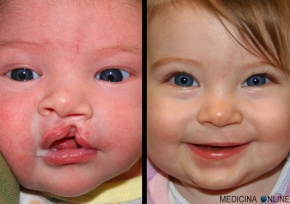 La labioschisi, o cheiloschisi comunemente chiamata “labbro leporino”, è invece una malformazione del labbro superiore. Nella foto vediamo un bimbo con labioschisi, prima e dopo l’intervento chirurgico correttivo.
La labioschisi, o cheiloschisi comunemente chiamata “labbro leporino”, è invece una malformazione del labbro superiore. Nella foto vediamo un bimbo con labioschisi, prima e dopo l’intervento chirurgico correttivo.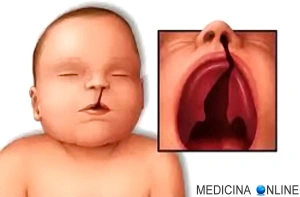 Quando la fenditura tipica di una palatoschisi prosegue coinvolgendo anche il labbro superiore si parla di cheilognatopalatoschisi o labiopalatoschisi.
Quando la fenditura tipica di una palatoschisi prosegue coinvolgendo anche il labbro superiore si parla di cheilognatopalatoschisi o labiopalatoschisi. Le parole “zuccheri” e “carboidrati” sono sinonimi? No. Per compredere bene l’argomento partiamo dalle nozioni basilari: in base alla loro struttura chimica i carboidrati vengono classificati in semplici e complessi.
Le parole “zuccheri” e “carboidrati” sono sinonimi? No. Per compredere bene l’argomento partiamo dalle nozioni basilari: in base alla loro struttura chimica i carboidrati vengono classificati in semplici e complessi.  I reni sono due organi a forma di fagiolo localizzati nel mezzo della parte bassa della schiena, su entrambi i lati della colonna vertebrale. L’urina che si forma nei reni scorre attraverso dei tubi, chiamati ureteri, per essere depositata nella vescica, da quest’ultima l’urina raggiunge l’esterno tramite l’uretra. Hanno funzione di filtrazione del sangue e collaborano nel determinare la pressione arteriosa grazie alla loro capacità di eliminare liquidi tramite l’urina. Varie condizioni e patologie possono determinare la perdita parziale o totale della funzionalità renale, fino anche alla dialisi.
I reni sono due organi a forma di fagiolo localizzati nel mezzo della parte bassa della schiena, su entrambi i lati della colonna vertebrale. L’urina che si forma nei reni scorre attraverso dei tubi, chiamati ureteri, per essere depositata nella vescica, da quest’ultima l’urina raggiunge l’esterno tramite l’uretra. Hanno funzione di filtrazione del sangue e collaborano nel determinare la pressione arteriosa grazie alla loro capacità di eliminare liquidi tramite l’urina. Varie condizioni e patologie possono determinare la perdita parziale o totale della funzionalità renale, fino anche alla dialisi.