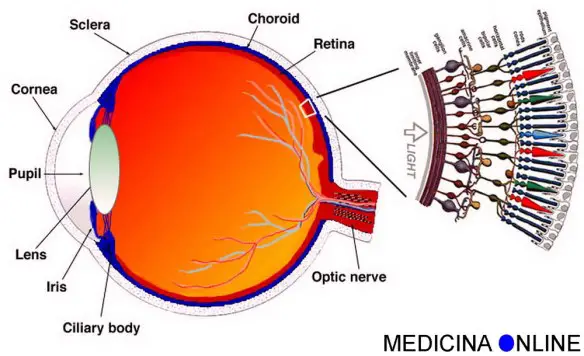
 La retinopatia diabetica è una grave complicanza del diabete: colpisce la retina e, in età lavorativa, è la prima causa d’ipovisione e di cecità nei Paesi sviluppati. Si calcola che sia stata diagnosticata una retinopatia a circa un terzo dei diabetici. L’Organizzazione mondiale della sanità stima che i diabetici nel mondo siano 422 milioni. Secondo l’Istat in Italia la prevalenza del diabete è stimata intorno al 5,5% della popolazione (oltre tre milioni di persone); colpisce soprattutto gli anziani e, in particolare, circa 20 persone su cento con più di 75 anni. La IAPB internazionale scrive:
La retinopatia diabetica è una grave complicanza del diabete: colpisce la retina e, in età lavorativa, è la prima causa d’ipovisione e di cecità nei Paesi sviluppati. Si calcola che sia stata diagnosticata una retinopatia a circa un terzo dei diabetici. L’Organizzazione mondiale della sanità stima che i diabetici nel mondo siano 422 milioni. Secondo l’Istat in Italia la prevalenza del diabete è stimata intorno al 5,5% della popolazione (oltre tre milioni di persone); colpisce soprattutto gli anziani e, in particolare, circa 20 persone su cento con più di 75 anni. La IAPB internazionale scrive:
Mentre in passato erano colpiti soprattutto i Paesi più benestanti, oggi gli Stati a basso e medio reddito rendono conto di circa il 75% dei diabetici e molti [di questi Paesi] sono ancora poco attrezzati per diagnosticarlo correttamente, per trattarlo e gestire le conseguenze varie e complesse di questa patologia. Attualmente il Sud-Est asiatico e il Pacifico occidentale rendono conto di oltre la metà dei diabetici adulti a livello mondiale.
Va detto, comunque, che la zona del mondo dove si registra la maggiore prevalenza di diabetici è il Mediterraneo orientale (13,7% della popolazione maggiorenne), mentre complessivamente la regione europea si attesta al 7,3% (per avere un termine di confronto l’Africa è al 7,1%). Scrive l’Oms nel suo Rapporto sul diabete del 2016:
La retinopatia diabetica è un’importante causa di cecità e si verifica come risultato di un danno accumulato nel lungo periodo a carico dei piccoli vasi sanguigni della retina.
La retinopatia diabetica ha provocato globalmente l’1,9% della disabilità visiva (moderata o grave) e il 2,6% della cecità nel 2010. Studi suggeriscono che la prevalenza di ogni tipo di retinopatia in persone con diabete sia del 35%, mentre quella della retinopatia proliferativa (pericolosa per la vista) sia del 7%.
Cause di retinopatia diabetica
La causa principale della retinopatia diabetica è la presenza di un diabete mal controllato che, nel tempo, porta allo sviluppo di alterazioni dei piccoli vasi sanguigni, fino a creare dei veri e propri sfiancamenti (detti microaneurismi) e la trasudazionedella parte liquida del sangue in prossimità della regione maculare – il centro della retina – che, a sua volta, può provocare la maculopatia diabetica (èdema maculare).
L’accumulo di sostanze al di fuori dei vasi è detto essudato. La malattia progredisce lentamente, provocando danni prima reversibili (curabili), che diventano progressivamente irreversibili (il tessuto nervoso retinico può essere danneggiato irreparabilmente e si può perdere la vista se non ci si cura correttamente).
Leggi anche:
Tipi di retinopatia diabetica
Esistono due tipi di retinopatia diabetica:
- Forma non proliferante. I vasi retinici presentano zone di indebolimento, con dilatazione della parete (microaneurismi), e possono sanguinare, producendo emorragie retiniche, edema e/o ischemia. L’edema si verifica quando trasuda del liquido dalle pareti alterate dei capillari: il fluido provoca un rigonfiamento della retina o l’accumulo di grassi e proteine (essudati duri). L’ischemia (carenza di ossigeno ai tessuti) è il risultato dell’occlusione dei vasi capillari; la retina, ricevendo sangue in quantità insufficiente, non riesce a funzionare correttamente. Ciò favorisce il passaggio alla forma proliferante.
- Forma proliferante. Si presenta quando i capillari retinici occlusi sono numerosi, compaiono ampie zone di sofferenza retinica (aree ischemiche ed essudati molli). Queste zone di retina sofferente, nel tentativo di supplire alla ridotta ossigenazione, reagiscono stimolando la crescita di nuovi vasi sanguigni. I nuovi vasi sono però anomali perché hanno una parete molto fragile e si moltiplicano sulla superficie della retina. Essi sanguinano facilmente, dando luogo a emorragie vitreali, e portano alla formazione di tessuto cicatriziale, il quale, contraendosi progressivamente, può provocare il raggrinzimento e/o il distacco della retina.
Sintomi di retinopatia diabetica
Nelle fasi iniziali la retinopatia diabetica può essere totalmente asintomatica, cioè non dare alcun sintomo, in altri casi la retinopatia diabetica può portare ad un calo progressivo della vista fino all’ipovisione e alla cecità. Generalmente i primi disturbi tendono ad essere avvertiti dal paziente solo negli stadi avanzati della malattia, quando tende a verificarsi un rapido ed improvviso calo dell’acuità visiva.
La retinopatia diabetica si può prevenire?
Sì, i danni alla retina associati al diabete sono generalmente evitabili.
Diagnosi e prevenzione
La prevenzione può essere fatta innanzitutto controllando periodicamente il livello di zuccheri in circolo: occorre sottoporsi ai classici esami del sangue e, in particolare, al controllo della glicemia. Inoltre è essenziale eseguire controlli periodici del fondo oculare e, se necessario, sottoporsi ad esami specifici (come fluorangiografia e OCT) per valutare l’eventuale presenza della malattia e la sua gravità. Quest’ultima dipende, in massima parte, dal grado di scompenso del diabete: ciò che conta non è solo il valore della glicemia, ma pesano anche le sue variazioni quotidiane (differenza tra massimo e minimo). Un test attendibile è l’emoglobina glicata (HbA1c): si misura con un semplice prelievo sanguigno e dà una misura dell’andamento della glicemia degli ultimi mesi.
Diagnosi di retinopatia diabetica
Per la diagnosi della retinopatia diabetica l’osservazione del fondo oculare (oftalmoscopia diretta e indiretta) è un momento essenziale nella visita della persona con diabete mellito.
Altre metodiche che permettono di studiare il microcircolo e scoprire le alterazioni dei vasi retinici sono:
- retinografia (utile quando si debbano effettuare confronti nel tempo delle condizioni del fondo oculare);
- fluorangiografia (la digitalizzazione di tale metodica permette di elaborare le immagini in modo da evidenziare con grande nitidezza le più piccole alterazioni della rete capillare e fornisce informazioni utili per un eventuale trattamento laser).
Invece l’OCT è un esame diagnostico retinico non invasivo che consente di valutare l’eventuale presenza di liquido nei tessuti della retina (edema maculare diabetico) e la sua evoluzione nel tempo.
Per approfondire, leggi anche::
Terapia della retinopatia diabetica
È essenziale, se i valori sono alterati, riportare entro i valori normali la glicemia e l’emoglobina glicosilata. A tale scopo possono essere utili ai diabetici, da un lato, i farmaci ipoglicemizzanti e, dall’altro, integratori alimentari specifici, rimedi vasoprotettori ed anti-edemigeni (contro l’accumulo di liquidi sotto la retina). In caso di retinopatia diabetica avanzata, invece, può essere necessario, oltre all’impiego dell’insulina per via generale, il ricorso alla laserterapia fotocoagulativaretinica allo scopo di salvare la vista residua. Se si è affetti da una grave retinopatia diabetica, con sanguinamento consistente, può essere necessario invece un intervento chirurgico di vitrectomia (rimozione dell’umor vitreo ed asportazione di eventuali membrane). In caso di presenza di èdema maculare diabetico si può fare ricorso anche a iniezioni intravitreali (anti-VEFG) che inibiscono la proliferazione indesiderata di vasi retinici dannosi.
Retinopatia diabetica: quando andare dall’oculista?
In seguito alla diagnosi di diabete è vivamente consigliabile prenotare tempestivamente una visita oculistica, in modo da valutare le condizioni visive e lo stato della retina (soprattutto se è da tanto tempo che non ci si controlla). Sarà poi l’oculista a indicare la data più opportuna per la visita successiva e, collaborando col diabetologo, potrà adottare la terapia più idonea ed efficace. Le linee-guida SID-AMD (Società Italiana di Diabetologia-Associazione Medici Diabetologi) raccomandano intervalli di screening ogni due anni se la retinopatia è assente all’ultimo controllo, un anno se lieve, sei mesi o direttamente invio a consulenza se si riscontra retinopatia moderata o più grave. Soprattutto se si soffre il diabete di tipo 1 può essere opportuno controllare il fondo oculare almeno una volta l’anno.
Il New England Journal of Medicine scrive in particolare:
In pazienti che avevano da 5 anni il diabete di tipo 1 le attuali raccomandazioni riguardo allo screening della retinopatia diabetica comprendono esami retinici annuali con dilatazione della pupilla per diagnosticare una retinopatia proliferante oppure un edema maculare clinicamente significativo; entrambi i casi richiedono un intervento tempestivo per preservare la vista.
Leggi anche:
- Il diabetico può mangiare il gelato?
- I diabetici possono mangiare i dolci?
- Il diabetico può mangiare la pizza? Quale preferire?
- Il diabetico può bere caffè?
- Diabete: con cosa posso sostituire lo zucchero?
- Distacco posteriore vitreo: rimedi, cosa fare e cosa NON fare
- Distacco posteriore di vitreo: vitreolisi laser e mini-invasiva
- Retinoblastoma: ereditario, genetica, sintomi, prognosi e cura
- Differenza tra retinoblastoma ereditario e sporadico
- Differenza tra corteccia visiva primaria, secondaria e terziaria
- Fotorecettori: differenza tra coni e bastoncelli
- Vitreo dell’occhio: cos’è, a che serve, di cosa è composto, perché deve essere trasparente?
- Distacco posteriore di vitreo: quali sono le cause
- Cosa sono le miodesopsie (mosche volanti) e perché si muovono?
- Le miodesopsie (mosche volanti) sono pericolose? Quando chiamare il medico
- Miodesopsie (mosche volanti): come fare per eliminarle
- Distacco di vitreo: quali sono le conseguenze sulla vista?
- Distacco del vitreo: posso fare sport? Quali sono i migliori?
- Il diabetico può mangiare le uova?
- Il diabetico può bere vino?
- I diabetici possono mangiare lo yogurt?
- Il diabetico può mangiare arance, limoni, mandarini, cedro e bergamotto?
- Il diabetico può mangiare lo zucchero di canna? Quanti carboidrati e calorie ha?
- Diabete: le sostituzioni di alcuni alimenti di uso comune
- I diabetici possono mangiare i pop corn?
- Il diabetico può mangiare le carote? Quanti carboidrati e calorie hanno?
- Il diabetico può bere birra?
- Differenza tra miopia, astigmatismo, ipermetropia e presbiopia
- Come funziona la vista e dove si formano le immagini che l’occhio vede?
- Differenza diottrie, gradi e decimi
- Cosa significa “diottria”? Che significa avere 10/10 di vista?
- Differenza tra strabismo e diplopia
- I muscoli e nervi che controllano i movimenti degli occhi
- Strabismo nell’adulto: risultati dell’intervento
- Differenza strabismo paralitico, non paralitico, eteroforia, eterotropia
- Differenza tra maculopatia secca ed umida
- Differenza tra maculopatia e glaucoma
- Differenza tra maculopatia e retinopatia
- Differenza tra maculopatia e retinite pigmentosa
- Differenza tra glaucoma angolo aperto e chiuso
- Differenza tra strabismo ed occhio pigro
- Se uso gli occhiali per la presbiopia poi non ne potrò più fare a meno?
- Che vuol dire “occhio dominante”?
- Come vediamo i colori e cos’è lo spettro visibile?
- Da che dipende il colore degli occhi?
- L’occhio quando fissa è fermo? Cosa sono i movimenti saccadici?
- Nei bambini non usare gli occhiali porta ad un aggravamento della miopia?
- Congiuntivite ed allergia congiuntivale: cause, sintomi e cure
- Nictalopia (cecità notturna): cause, sintomi e terapie
- Cheratocono: cause, sintomi e terapie
- Distacco di retina: sintomi, cure, intervento ed esiti
- Distacco posteriore di vitreo: sintomi, cause, diagnosi e cure
- Esoftalmo: cause, sintomi e terapie
- Foro maculare: cause, sintomi e terapie
- Infezioni oculari interne ed esterne: cause, sintomi e terapie
- Neurite ottica: sintomi, cause e terapie
- Nistagmo: cause, sintomi, classificazione e terapia
- Pterigio: cause, sintomi e terapie
- Esame del fondo oculare: a che serve, come si esegue, come ci si prepara?
- Fluorangiografia retinica: preparazione, effetti collaterali e patologie studiate
- Tracoma: cause, sintomi, diagnosi e terapie
- Ulcera corneale (lesione della superficie oculare trasparente): cause, sintomi e cure
- Uveiti: classificazione, cause, sintomi e terapie
- Xeroftalmia e ulcerazione della cornea: cause, sintomi e terapie
- Dottore ho un neo nell’occhio: sintomi e cure del melanoma oculare
- Sensazione di corpo estraneo nell’occhio: cause e cure
- Oftalmodinia solare: il dolore agli occhi che dipende dalla luce
- Gli occhi più incredibili che abbiate mai visto, grazie alla eterocromia
- Come cambiare in maniera permanente il colore degli occhi
- Come difendere la salute dei nostri occhi al mare e cosa fare se si irritano?
- Sindrome dell’occhio secco: lenti a contatto, vista appannata e bruciori
- Cataratta: cosa fare e cosa non fare dopo l’intervento
- Occhi rossi, forse è congiuntivite
- Bruciore agli occhi: cause e rimedi naturali
- Cataratta primaria, secondaria, congenita: sintomi e terapie
- Sindrome di Sjögren: sintomi, invalidità, terapia e mortalità
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 Il riso non è vietato in modo assoluta ai diabetici, tuttavia è un alimento ad alto indice glicemico, quindi – come avviene con tanti altri cibi – il paziente diabetico deve stare attento alle quantità di assunzione e a non consumare nello stesso pasto altri cibi a contenuto di carboidrati; preferibile il riso integrale.
Il riso non è vietato in modo assoluta ai diabetici, tuttavia è un alimento ad alto indice glicemico, quindi – come avviene con tanti altri cibi – il paziente diabetico deve stare attento alle quantità di assunzione e a non consumare nello stesso pasto altri cibi a contenuto di carboidrati; preferibile il riso integrale.
 La lotta al diabete si combatte a tavola, ha i sapori della dieta mediterranea e stravolge la struttura del menù: il primo piatto diventa il secondo e viceversa, perché mangiare proteine e lipidi prima dei carboidrati aiuta a domare la glicemia evitando picchi dopo i pasti. Meglio dunque invertire l’ordine delle portate, mentre i più conservatori potranno cominciare con un antipasto ‘carbo-free’ (qualche scaglia di grana o un’entrée a base di uova sode) e, solo dopo, passare allo spaghetto. A riscrivere ‘la carte’ sono gli ultimi consigli che arrivano dal 26esimo Congresso della Società italiana di diabetologia (Sid), in corso a Rimini. Novità e conferme: pesce azzurro e olio d’oliva restano promossi a pieni voti.
La lotta al diabete si combatte a tavola, ha i sapori della dieta mediterranea e stravolge la struttura del menù: il primo piatto diventa il secondo e viceversa, perché mangiare proteine e lipidi prima dei carboidrati aiuta a domare la glicemia evitando picchi dopo i pasti. Meglio dunque invertire l’ordine delle portate, mentre i più conservatori potranno cominciare con un antipasto ‘carbo-free’ (qualche scaglia di grana o un’entrée a base di uova sode) e, solo dopo, passare allo spaghetto. A riscrivere ‘la carte’ sono gli ultimi consigli che arrivano dal 26esimo Congresso della Società italiana di diabetologia (Sid), in corso a Rimini. Novità e conferme: pesce azzurro e olio d’oliva restano promossi a pieni voti. Un’iniezione più ‘soft’ e una penna con il doppio delle unità di insulina disponibili per ridurre il numero di device da gestire, semplificando così la vita dei pazienti adulti con diabete mellito. Per coloro che richiedono dosi giornaliere totali di insulina rapida superiori alle 20 unità, arriva infatti la nuova insulina lispro U200, da poco disponibile nel nostro Paese in formula ‘2×1’, cioè con una concentrazione doppia rispetto alle altre insuline rapide standard.
Un’iniezione più ‘soft’ e una penna con il doppio delle unità di insulina disponibili per ridurre il numero di device da gestire, semplificando così la vita dei pazienti adulti con diabete mellito. Per coloro che richiedono dosi giornaliere totali di insulina rapida superiori alle 20 unità, arriva infatti la nuova insulina lispro U200, da poco disponibile nel nostro Paese in formula ‘2×1’, cioè con una concentrazione doppia rispetto alle altre insuline rapide standard. Le mandorle sono semi oleosi ricchi di vitamine e sali minerali. Efficaci nel preservare e mantenere in salute arterie, cuore e ossa, sono anche gustose come spuntino. Una singola mandorla contiene 7 calorie e 0,3 grammi di carboidrati. Le mandorle possono essere assunte dal paziente diabetico, ovviamente in quantità moderata, lontano dai pasti principali e dopo parere positivo del medico.
Le mandorle sono semi oleosi ricchi di vitamine e sali minerali. Efficaci nel preservare e mantenere in salute arterie, cuore e ossa, sono anche gustose come spuntino. Una singola mandorla contiene 7 calorie e 0,3 grammi di carboidrati. Le mandorle possono essere assunte dal paziente diabetico, ovviamente in quantità moderata, lontano dai pasti principali e dopo parere positivo del medico. La ricotta contiene 174 calorie per 100 grammi e circa 3 grammi di carboidrati. La ricotta può essere assunta dal diabetico, in dosi moderate e dopo parere positivo del medico.
La ricotta contiene 174 calorie per 100 grammi e circa 3 grammi di carboidrati. La ricotta può essere assunta dal diabetico, in dosi moderate e dopo parere positivo del medico. In medicina la “secchezza delle fauci“, anche detta xerostomia o più comunemente bocca secca, indica appunto una anormale secchezza della bocca causata dalla mancanza di saliva. La xerostomia può causare difficoltà nel parlare e mangiare. In molti casi può comportare anche alitosi e un importante aumento di carie dentali dal momento che uno degli effetti protettivi della saliva, cioè la mineralizzazione dello smalto, non è più presente. In molti casi la xerostomia può rendere la mucosa del tessuto parodontale e della bocca più vulnerabile alle infezioni. Diffusa particolarmente nelle persone anziane, prevalentemente donne, con un’incidenza di circa un quarto della popolazione.
In medicina la “secchezza delle fauci“, anche detta xerostomia o più comunemente bocca secca, indica appunto una anormale secchezza della bocca causata dalla mancanza di saliva. La xerostomia può causare difficoltà nel parlare e mangiare. In molti casi può comportare anche alitosi e un importante aumento di carie dentali dal momento che uno degli effetti protettivi della saliva, cioè la mineralizzazione dello smalto, non è più presente. In molti casi la xerostomia può rendere la mucosa del tessuto parodontale e della bocca più vulnerabile alle infezioni. Diffusa particolarmente nelle persone anziane, prevalentemente donne, con un’incidenza di circa un quarto della popolazione. La retinopatia diabetica è una grave complicanza del diabete: colpisce la retina e, in età lavorativa, è la prima causa d’ipovisione e di cecità nei Paesi sviluppati. Si calcola che sia stata diagnosticata una retinopatia a circa un terzo dei diabetici. L’Organizzazione mondiale della sanità stima che i diabetici nel mondo siano 422 milioni. Secondo l’Istat in Italia la prevalenza del diabete è stimata intorno al 5,5% della popolazione (oltre tre milioni di persone); colpisce soprattutto gli anziani e, in particolare, circa 20 persone su cento con più di 75 anni. La IAPB internazionale scrive:
La retinopatia diabetica è una grave complicanza del diabete: colpisce la retina e, in età lavorativa, è la prima causa d’ipovisione e di cecità nei Paesi sviluppati. Si calcola che sia stata diagnosticata una retinopatia a circa un terzo dei diabetici. L’Organizzazione mondiale della sanità stima che i diabetici nel mondo siano 422 milioni. Secondo l’Istat in Italia la prevalenza del diabete è stimata intorno al 5,5% della popolazione (oltre tre milioni di persone); colpisce soprattutto gli anziani e, in particolare, circa 20 persone su cento con più di 75 anni. La IAPB internazionale scrive: La risposta dell’ormone insulina non sempre segue la risposta della glicemia dopo l’assunzione di un alimento o di un pasto. L’indice insulinico nasce per esprimere l’effetto di un dato alimento sui livelli ematici di insulina (insulinemia).
La risposta dell’ormone insulina non sempre segue la risposta della glicemia dopo l’assunzione di un alimento o di un pasto. L’indice insulinico nasce per esprimere l’effetto di un dato alimento sui livelli ematici di insulina (insulinemia).