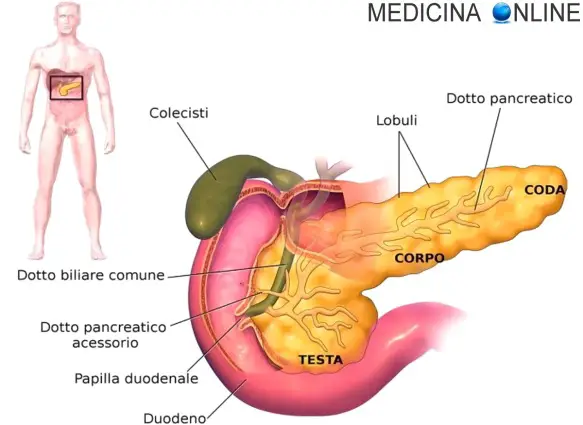
 Il pancreas è una grande ghiandola annessa all’apparato digerente, lunga e piatta, situata trasversalmente nella parte superiore e posteriore della cavità addominale. Il pancreas è formato da una parte esocrina e una endocrina. La sua principale funzione è quella di produrre succo pancreatico (prodotto dalla parte esocrina), insulina e glucagone (entrambi prodotti dalla parte endocrina). Il succo pancreatico ha la funzione di digerire alcune sostanze nell’intestino tenue, mentre l’insulina ed il glucagone hanno come principale funzione quella di controllare la concentrazione di glucosio nel sangue.
Il pancreas è una grande ghiandola annessa all’apparato digerente, lunga e piatta, situata trasversalmente nella parte superiore e posteriore della cavità addominale. Il pancreas è formato da una parte esocrina e una endocrina. La sua principale funzione è quella di produrre succo pancreatico (prodotto dalla parte esocrina), insulina e glucagone (entrambi prodotti dalla parte endocrina). Il succo pancreatico ha la funzione di digerire alcune sostanze nell’intestino tenue, mentre l’insulina ed il glucagone hanno come principale funzione quella di controllare la concentrazione di glucosio nel sangue.
Leggi anche:
Anatomia del pancreas
Il pancreas è una grossa ghiandola di forma allungata, rassomigliante ad una lingua più spessa nella sua porzione mediale, accolta nella concavità del duodeno, e più sottile e schiacciata nella sua porzione laterale che si spinge fino all’ilo della milza, in direzione antero-superiore rispetto alla testa. Si trova compreso tra L1 e L2 (prime due vertebre lombari) la coda risale sino alla 7ª costa, ed è un organo retroperitoneale. Anteriormente al pancreas vi è lo stomaco, che lo copre completamente, le arterie e le vene gastroepiploiche, la prima porzione del duodeno (presso la testa), l’arteria gastroduodenale, medialmente la seconda e terza porzione del duodeno che lo separano dal rene destro, lateralmente la milza, i vasi splenici, le arterie gastriche brevi, posteriormente il condotto coledoco, l’aorta, la vena cava inferiore, i vasi genitali e i vasi mesenterici superiori (a livello della testa e del collo), il rene sinistro (presso la coda), superiormente l’arteria splenica (che vi è incorporata) e il tronco celiaco con i suoi rami, inferiormente la quarta porzione del duodeno e il mesocolon trasverso e che lo unisce al colon trasverso. Nei soggetti giovani raggiunge un peso di circa 80-100 grammi, e misura circa 12–15 cm dalla testa alla coda in età adulta, anche se il suo tessuto esocrino tende a diminuire con l’avanzare dell’età diventando atrofico, è largo 4 cm e spesso 2 cm. È di colore rosa salmone, e una consistenza piuttosto dura e mostra una superficie lobulata. Il parenchima del pancreas è distinto in quattro parti che prendono il nome di testa, collo, corpo e coda, cui si deve aggiungere il processo uncinato, che ha una differente origine embriologica rispetto alle altre porzioni. Il pancreas è mantenuto stabile nella sua posizione dal duodeno, che ne accoglie la testa, dal peritoneo parietale posteriore, che lo riveste, e dal “legamento pacreaticolienale”, che ne fissa la coda all’ilo della milza.
- La testa del pancreas è la porzione più spessa e voluminosa della ghiandola, schiacciata antero-posteriormente come il resto dell’organo, si trova accolta nella concavità duodenale, è in rapporto anteriormente con il canale pilorico e la prima porzione del duodeno, il mesocolon trasverso che la separa dal colon trasverso e talvolta alcune anse ileali, medialmente con la seconda e terza porzione del duodeno, inferiormente con la quarta porzione, lateralmente con la vena mesenterica superiore, posteriormente con il condotto coledoco, la vena cava inferiore, la vena lienale, l’aorta, l’arteria e la vena genitale destra. In alcuni casi parte della testa del pancreas è letteralmente incorporata nella parete duodenale. Inferiormente e lateralmente la testa si continua con un processo a forma di uncino, che prende proprio il nome di processo uncinato, mentre superiormente e lateralmente il parenchima si restringe e diventa più sottile, questa porzione è detta collo. È quasi completamente ricoperta dal peritoneo.
- Il collo (o istmo) è la prosecuzione laterale della testa, è più stretto e sottile di questa e si continua lateralmente con il corpo. Si considera facente parte del corpo una regione molto stretta del pancreas, di circa due centimetri, definita come la porzione del parenchima pancreatico anteriore alla vena porta (la confluenza tra vena mesenterica superiore e vena lienale è proprio posteriore a questa porzione). Superiormente è in rapporto con il tronco celiaco e con la vena porta, posteriormente con la vena porta, la vena mesenterica superiore (talvolta anche l’arteria mesenterica superiore) e la vena lienale, anteriormente con il piloro e i vasi gastroduodenali, inferiormente con il mesocolon trasverso. È ricoperto dal peritoneo.
- Il corpo è una porzione allungata e appiattita della ghiandola che ne forma gran parte del suo prolungamento laterale, è lungo infatti 8–10 cm. La sua forma triangolare in sezione ne fa distingue tre facce (antero-superiore, antero-inferiore e posteriore) e tre margini (superiore, anteriore e inferiore). La faccia antero-superiore forma la metà superiore della porzione anteriore della ghiandola ed è divisa dalla antero-inferiore dal margine superiore; è quasi completamente ricoperta dal peritoneo. È separata dallo stomaco dalla borsa omentale. La faccia antero-inferiore forma la metà inferiore della porzione anteriore, è completamente rivestita dal peritoneo e si continua con il mesocolon trasverso che prende inserzione sul margine superiore. La faccia posteriore non è rivestita dal peritoneo. Il corpo del pancreas è in rapporto superiormente con l’arteria splenica, posteriormente con il rene sinistro e la vena splenica, inferiormente con il digiuno e si continua lateralmente con la coda del pancreas.
- La coda è l’estremità laterale della ghiandola e ne forma solo una piccola porzione, lunga mediamente 2,5 cm. Presenta un margine laterale arrotondato ed è situata tra i due foglietti del legamento lieno-renale. È in rapporto posteriormente con la vena splenica, superiormente o posteriormente con l’arteria splenica, posteriormente con il rene sinistro, lateralmente con l’ilo della milza, anteriormente con il colon trasverso. Non è ricoperta dal peritoneo.
- Il processo uncinato si estende lateralmente ed inferiormente alla testa del pancreas. È collocato posteriormente alla vena mesenterica superiore, qualche volta all’arteria mesenterica superiore, è anteriore all’aorta, superiore alla terza o quarta porzione del duodeno.
Leggi anche:
Dotti pancreatici
Il pancreas esocrino è costituito da gruppi di cellule acinose, a loro volta costituenti lobuli i quali sono separati tra loro da esili setti connettivali derivanti da una sottile capsula. Il secreto è riversato all’interno di un sistema di condotti pancreatici che poi si svuotano nel duodeno. Il condotto pancreatico principale (o condotto di Wirsung) scorre all’interno del pancreas, centralmente, più vicino alla faccia posteriore che a quella anteriore, seguendo la forma della ghiandola e dirigendosi dalla coda verso la testa con un percorso leggermente sinuoso. Dei dotti lobulari lo raggiungono formando con esso angoli acuti e così la struttura dei dotti pancreatici del corpo e della coda rassomiglia a quella di una lisca di pesce.
Il calibro del condotto pancreatico principale cresce dalla coda verso la testa passando da 1 mm nella coda a 3 mm nella testa, in virtù della necessità di accogliere quantità sempre maggiori di succo pancreatico. Giunto presso la testa il condotto pancreatico principale piega inferiormente per poi curvare di nuovo verso destra e collegarsi con il condotto coledoco, formando una struttura più espansa detta ampolla epatopancreatica comune (del Vater). Anche nella testa il condotto pancreatico comune riceve condotti lobulari, di calibro maggiore rispetto a quelli di corpo e coda, che lo raggiungono con una disposizione quasi radiale. A sua volta l’ampolla del Vater sbocca nella parete postero-mediale della seconda porzione del duodeno, rappresentando lo sbocco comune della bile e del succo pancreatico nell’intestino. Un secondo dotto pancreatico accessorio (del Santorini) è quasi sempre presente, raccoglie il succo pancreatico della porzione anteriore della testa del pancreas, ed è di calibro decisamente inferiore rispetto al condotto principale, con cui è collegato da condotti secondari di piccolo calibro.
Il succo pancreatico raccolto dal dotto pancreatico accessorio può sboccare nel condotto principale qualora non vi sia sbocco nel duodeno, ma di norma presenta uno sbocco separato costituito da una papilla arrotondata posta un paio di centimetri superiormente ed anteriormente rispetto all’ampolla di Vater. In generale, però, entrambi i dotti presentano notevole variabilità anatomica. Il succo pancreatico, secreto dal pancreas esocrino è basico a causa dell’elevato contenuto in ioni bicarbonato e contiene enzimi proteolitici (tripsina, chimotripsina, elastasi), enzimi glicolitici (amilasi), enzimi lipolitici (lipasi pancreatiche), nucleasi, ribonucleasi e desossiribonucleasi.
Leggi anche:
Vasi e nervi del pancreas
- Arterie del pancreas. Le arterie principali che irrorano il pancreas sono: l’arteria pancreaticoduodenale superiore e l’arteria pancreaticoduodenale inferiore, a queste si aggiungono rami dell’arteria splenica.
- L’arteria pancreaticoduodenale superiore è un ramo di piccolo calibro dell’arteria gastroduodenale, che subito dopo essere emersa dalla precedente si divide in un ramo anteriore e in uno posteriore. Il ramo anteriore si dirige a destra passando anterioremente ed inferiormente tra la testa del pancreas e il margine mediale della seconda porzione del duodeno, fornisce numerosi rami con la testa del pancreas i quali si anastomizzano con i corrispondenti dell’arteria pancreaticoduodenale inferiore, la stessa cosa fa il posteriore passando però dietro la testa del pancreas. Entrambi i rami confluiscono inferiormente con i corrispondenti dell’arteria pancreaticoduodenale inferiore.
- L’arteria pancreaticoduodenale inferiore è un ramo dell’arteria mesenterica superiore, nasce al di sotto del corpo del pancreas, subito si biforca in un ramo anteriore e in uno posteriore che si portano a destra e superiormente (anteriormente e posteriormente alla testa del pancreas), descrivendo una curva con la concavità rivolta verso sinistra, dopodiché si anastomizzano con i rami corrispondenti dell’arteria pancreaticoduodenale superiore. È la principale arteria responsabile della vascolarizzazione del processo uncinato.
- L’arteria pancreatica dorsale è costituita da due rami dell’arteria splenica, uno si porta a destra posteriormente al corpo del pancreas che irrora, per confluire nell’arteria pancreaticoduodenale superiore (ramo posteriore), l’altra si porta inferiormente e a sinistra prima posteriormente al corpo, poi lungo il margine inferiore ed infine nella porzione inferiore della faccia antero-inferiore della ghiandola, irrorando la porzione inferiore del corpo ed anastomizzandosi con l’arteria pancreatica maggiore.
- L’arteria pancreatica maggiore è un ramo dell’arteria splenica che si porta a sinistra e posteriormente al corpo del pancreas, che irrora emettendo numerosi rami. Prosegue verso la coda costituendo l’arteria della coda del pancreas che invece irrora la parte della ghiandola da cui prende il nome.
- L’arteria mesenterica superiore, che nasce dall’ aorta addominale sotto il tronco celiaco, oltre all’ intestino tenue mesenteriale e la metà destra dell’ intestino crasso irrora anche il pancreas.
- Vene del pancreas. La testa, il collo e il processo uncinato del pancreas sono drenati da piccole vene, rami delle vene pancreaticoduodenali superiori ed inferiori, che decorrono nella faccia antero-superiore del pancreas decorrendo insieme ai rami anteriore e posteriore dell’arteria pancreaticoduodenale superiore. La vena pancreaticoduodenale inferiore sbocca nella vena mesenterica superiore che a sua volta drena nella vena porta dietro il collo del pancreas, mentre la vena pancreaticoduodenale superiore sbocca direttamente nella vena porta. Alcune piccole vene non sboccano nelle vene pancreaticoduodenali ma direttamente nella vena porta e vengono dette vene della testa e del collo del pancreas. Il corpo e la coda del pancreas sono drenate da numerose vene minori (vene del corpo e della coda del pancreas) che drenano direttamente nella vena lienale, che decorre posteriormente al corpo, oppure nella vena mesenterica inferiore, che subito dopo però sbocca di nuovo nella vena lienale. Alcuni vasi venosi formano anastomosi con le vene lombari.
- Linfatici. Il pancreas possiede un complesso sistema di vasi linfatici. I capillari linfatici originano attorno agli acini della sua porzione esocrina, mentre sono assenti all’interno delle isole di Langerhans, poi drenano in vasi di calibro sempre maggiore seguendo il decorso arterioso e sboccando infine nei molteplici gruppi linfonodali vicini all’organo. In particolare, in vasi linfatici del processo uncinato, della testa e del collo drenano nei linfonodi collocati presso l’arteria mesenterica superiore, le arterie pancreaticoduodenali e l’arteria epatica e in misura minore i linfonodi celiaci e preaortici. I vasi linfatici di corpo e coda drenano nei linfonodi pancreaticolienali e in misura minore nei preaortici.
- Innervazione. Il pancreas è innervato dal sistema nervoso autonomo simpatico e parasimpatico. Le fibre simpatiche pregangliari originano nei mielomeri toracici T5-T10, penetrano nei gangli della catena del simpatico e da qui discendono attraverso il nervo grande splancnico toracico nel plesso celiaco e nel plesso pancreaticoduodenale dove sinaptano nei gangli nervosi. Le fibre nervose postgangliari di questi due plessi seguono il decorso dei vasi arteriosi (arterie pancreaticoduodenali, arteria lienale) che irrorano il pancreas per innervarlo penetrando sin tra gli acini. Le fibre simpatiche hanno azione vasocostrittrice e in parte secretomotoria. Le fibre parasimpatiche derivano dal nervo vago posteriore e dai nervi parasimpatici del plesso celiaco ed hanno funzione vasodilatatrice e secretomotoria. Le fibre pregangliari provenienti dal vago sinaptano a direttamente nel parenchima pancreatico dove sono presenti gangli nervosi, le fibre postgangliari terminano sugli acini, per cui ciascun lobulo è innervato da una rete di fibre simpatiche e parasimpatiche e così ogni acino. La sensibilità dolorifica (o di altro tipo) pancreatica ha afferenze simpatiche e parasimpatiche.
Leggi anche:
- Differenza tra ulcera gastrica, duodenale, peptica ed esofagea
- Ulcera peptica: complicanze, cura, dieta, quando è pericolosa
- L’esofagogastroduodenoscopia: cos’è, preparazione, è dolorosa o pericolosa?
- Colangiopancreatografia retrograda (ERCP): cos’è, preparazione, è dolorosa o pericolosa?
- Legatura/sclerosi delle varici esofagee: perché si esegue, quali sono i rischi?
- Cirrosi epatica e fegato: sintomi, dieta, diagnosi, terapia e prevenzione
- Fegato ed epatociti: anatomia, funzioni e patologie in sintesi
- Epatiti croniche: cosa sono, sintomi, diagnosi e cura
- Polipi intestinali e polipectomia: come si esegue, biopsia e pericoli
- Differenza tra polipi e diverticoli: sintomi comuni e diversi
- Differenza tra diverticolite e diverticolosi
- Diverticolite e diverticolosi: sintomi, diagnosi e trattamento
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Vomitare sangue ed ematemesi: cos’è, cosa fare, cause e terapie
- Da cosa viene causata l’ulcera allo stomaco?
- Acido cloridrico e succo gastrico dello stomaco: di cosa è fatto ed a che serve
- Meccanismi e controllo della secrezione acida dello stomaco
- Dispepsia: cos’è, sintomi, come si fa la diagnosi e terapia
- Gastrite cronica, quando il bruciore di stomaco non dà tregua
- Incontinenza fecale primitiva e secondaria: cos’è e come si cura
- Infezione da Helicobacter Pylori: cosa causa, come si riconosce e cura
- Le 5 cose da fare a stomaco vuoto, secondo la scienza
- Stomaco: come fa a digerire il cibo che mangi ed a dirti che sei “pieno”
- Come vincere l’ansia per evitare di mangiare fuori pasto
- Eliminare la tensione nervosa allo stomaco con i rimedi naturali
Anatomia microscopica
Il pancreas è funzionalmente suddiviso in una parte esocrina (lat. pars esocrina), preponderante (97-99% del totale) formata dagli acini pancreatici e in una endocrina (1-3%) costituita dalle isole di Langerhans (lat. pars endocrina).
- Esocrino. Il pancreas esocrino è una ghiandola tubuloacinosa composta, suddivisa in due lobuli da sepimenti connettivali lassi che si dipartono dalla sua capsula e in cui decorrono i vasi sanguigni, i vasi linfatici e i nervi. Ciascun lobulo pancreatico è suddiviso in centinaia di acini, raggruppamenti cellulari sferici e unità secernenti della ghiandola. Da ciascun acino parte un dotto preterminale che confluisce in un dotto intralobulare e molti dotti intralobulari confluiscono a formare un dotto intercalare che a sua volta si getta in dotti di calibro sempre maggiore sino a sboccare nel condotto pancreatico principale o in quello accessorio. Le cellule acinose pancreatiche hanno forma piramidale con la base spesso a contatto con sottili capillari, da cui è separata dall’endotelio e da una lamina basale, e con apici rivolti verso il dotto intralobulare. Possiedono un nucleo tondeggiante in cui è comune reperire due nucleoli, circondato ai lati e alla base da un reticolo endoplasmatico rugoso particolarmente sviluppato data la loro funzione secretoria, un reticolo endoplasmatico liscio discretamente sviluppato, molti mitocondri, soprattutto nella regione basale, numerosi i ribosomi, piuttosto sviluppato l’apparato di Golgi e in posizione centrale, mentre nella porzione apicale della cellula si riscontrano quasi sempre grandi granuli sferici contenenti sostanze elettrondense, i granuli di zimogeno, con dimensioni alquanto variabili. Lo zimogeno in questo caso è un cocktail di numerosi proenzimi, in forma inattiva che costituiscono il succo pancreatico. Le sue proteine sono sintetizzate nel reticolo endoplasmatico ruvido, processate nel Golgi ed escrete nel lume del dotto intralobulare all’apice della cellula. Ciascuna cellula acinosa è collegata con le adiacenti da numerose giunzioni specializzate collocate sulla membrana plasmatica laterale, mentre sulla sua porzione basale spesso si riscontrano terminazioni nervose colinergiche (eccitosecretorie e parasimpatiche). La porzione apicale della membrana è provvista di numerose estroflessioni. Colorate con ematossilina-eosina le cellule acinose sono fortemente basofile a causa del loro reticolo endoplasmatico rugoso, del nucleo e dei ribosomi. La stimolazione ormonale di queste cellule avviene con il rilascio di colecistochinina duodenale (CKK) da parte del duodeno. Le cellule centroacinose, poste per l’appunto al centro dell’acino, sono adiacenti ai dotti intralobulari e vi si affacciano. La loro funzione concerne la produzione di ioni bicarbonato e il trasporto dell’acqua. Questi aspetti sono regolati neuralmente dal nervo vago posteriore mediante terminazioni colinergiche ed ormonalmente mediante la secretina da parte del duodeno e del digiuno. Le cellule che delimitano i dotti intralobulari sono inizialmente appiattite, man mano che il calibro del dotto aumenta diventano prima cubiche ed infine cilindriche. Disperse tra le cellule degli acini e dei dotti pancreatici si riscontrano occasionali cellule neuroendocrine. Le cellule stellate sono cellule simili a miofibroblasti con un corpo centrale e lunghi processi citoplasmatici che abbracciano una porzione o un intero acino, anche se si riscontrano anche presso il sistema duttale. La loro funzione, non del tutto compresa, sembrerebbe quella di facilitare lo svuotamento della secrezione nei dotti. Sono regolate da stimolazione ormonale. L’azione secernente del pancreas è continua, ma si svolge a un livello modesto; essa aumenta però considerevolmente sotto lo stimolo neuroendocrino della secretina e della pancreozimina, prodotti nel duodeno che raggiungono il pancreas attraverso il circolo sanguigno. Il succo pancreatico viene immesso nel duodeno non in modo episodico, come la bile: al momento della digestione avviene un rilascio massivo e rapido di succo pancreatico. La mancanza di un serbatoio per il succo pancreatico rende necessaria l’esistenza di altri meccanismi di regolazione, in primo luogo le formazioni sfinteriche della “papilla duodenale“, che occludono parzialmente il condotto pancreatico principale: ciò tuttavia non spiega il rilascio massivo nella fase digestiva. La secrezione pancreatica viene resa notevolmente attiva da stimolazioni di natura nervosa ed endocrina (pancreozimina e secretina). Questa stimolazione determina uno svuotamento massivo delle cellule sierose, i granuli di “zimogeno” si fondono tra loro e si ha lo svuotamento massivo.
- Endocrino. Il pancreas endocrino è costituito da circa 1 milione di isole di Langerhans, ammassi cellulari (diametro: 100 micrometri) di forma tondeggiante costituiti da cordoni, distribuiti in particolare nella coda e nel corpo della ghiandola. In ematossilina-eosina appaiono come aggregati cellulari poco colorati in mezzo al parenchima esocrino fortemente basofilo. Non possiedono vasi linfatici ma sono percorse da un fitto plesso di capillari fenestrati in cui riversano i loro ormoni e possiedono una ricca innervazione tanto che quasi tutte le cellule sono a contatto con un capillare e molte con terminazioni nervose. Sono stati identificati cinque tipi cellulari all’interno di ciascuna isola di Langerhans. Le cellule α sono disposte alla periferia dell’isola, sono piuttosto numerose (15-20% del totale) e secernono glucagone, le cellule β sono le più numerose (65-80%), poste perlopiù centralmente nelle isole e secernono insulina e amilina, le cellule δ sono rare (3-10%), distribuite uniformemente e secernono somatostatina, le cellule F (o cellule PP) sono molto rare (1-2%) spesso sono quasi tutte raggruppate in una singola zona periferica dell’isola e secernono il polipeptide pancreatico (PP) ed infine le cellule ε sono rarissime (meno dell’1%) e secernono grelina. Una cellula β ha forma piramidale, un nucleo basale con un singolo nucleolo, un reticolo endoplasmatico liscio e rugoso sviluppato attorno al nucleo, apparato di Golgi sviluppato e in posizione centrale, pochi mitocondri in posizione basale, numerose vescicole secretorie nella porzione apicale che si affaccia all’endotelio fenestrato di un capillare. È stato in realtà provato con tecniche di fluorescenza che il modello sopra descritto è quello comune del pancreas di topo; nel pancreas umano, i capillari e le venule post-capillari anastomizzandosi formano dei compartimenti deputati ai singoli citotipi, in modo tale che cellule alfa e beta (e gamma) si trovino sia alla periferia che profondamente nelle isole di Langerhans. Le membrane plasmatiche laterali possiedono giunzioni serrate nella parte superiore e numerose giunzioni comunicanti in quella inferiore, mentre le terminazioni nervose sono a contatto con la base della cellula. Le cellule α hanno forma romboidale, le cellule δ sono spesso tondeggianti con un unico prolungamento citoplasmatico mentre le F sono tendenzialmente piramidali. Le terminazioni nervose presenti alla base della membrana plasmatica delle cellule delle isola di Langerhans possono essere colinergiche, adrenergiche o noradrenergiche. Le terminazioni adrenergiche stimolano la secrezione di glucagone ed insulina, quelle noradrenergiche inibiscono il rilascio di insulina, mentre possono agire coordinatamente per regolare il rilascio di somatostatina e polipeptide pancreatico. Queste fibre sono quasi tutte parasimpatiche. Ciascuna terminazione può essere distinta al microscopio elettronico in base al diametro delle vescicole, piccole nelle adrenergiche, più grandi nelle colinergiche, ve n’è infine un terzo tipo con vescicole molto grandi. Nessuna tipologia di cellule ha una tipologia di terminazione nervosa preferenziale.
Funzioni del Pancreas
Il pancreas è dotato di una duplice funzione, endocrina da un lato ed esocrina dall’altro. Il primo termine fa riferimento alla sua capacità di secernere nel circolo sanguigno gli ormoni che sintetizza, mentre la funzione esocrina consiste nella produzione di enzimi digestivi da immettere nel tubo digerente.
Pancreas Esocrino
Gli acini pancreatici rappresentano le aree anatomiche deputate alla secrezione esocrina; al loro interno troviamo particolari cellule, dette acinose, che producono enzimi digestivi in forma inattiva, per poi riversarli, sotto l’influenza di determinati stimoli fisiologici, nel duodeno. Giunti in questa sede, dopo aver percorso un albero di canali convergenti nei dotti pancreatico principale (dotto di Wirsung) e pancreatico accessorio (dotto di Santorini), tali enzimi vengono attivati da altre proteine e possono finalmente svolgere la loro azione chimica. I vari enzimi digestivi prodotti dal pancreas possono essere classificati, in base alla loro attività, in differenti categorie, che nel complesso danno origine al cosiddetto succo pancreatico:
- AMILASI: trasformano l’amido alimentare in una miscela di zuccheri semplici (disaccaridi, maltosio, glucosio) che verrà poi assorbita a livello della mucosa intestinale.
- CHIMOTRIPSINA, TRIPSINA, CARBOSSIPEPTIDASI: idrolizzano i legami peptidici presenti all’interno delle strutture proteiche, frammentandole nei singoli aminoacidi che le compongono.
- LIPASI: coadiuvate dalla bile e dagli enzimi colipasi, catalizzano l’idrolisi dei trigliceridi scindendoli nei loro componenti più elementari (glicerolo ed acidi grassi).
- RIBONUCLEASI e DESOSSIRIBONUCLEASI: demoliscono, rispettivamente, gli acidi ribonucleici (RNA) e desossiribonucleici (DNA).
Oltre a questi enzimi digestivi, il succo pancreatico è ricco di ioni bicarbonato fondamentali per tamponare l’acidità del chimo proveniente dallo stomaco e garantire un ambiente leggermente alcalino favorevole all’attività degli stessi enzimi digestivi.
Pancreas Endocrino
La secrezione endocrina del pancreas è svolta dalle isole del Langerhans, che ricoprono un ruolo di primo piano nel controllo del metabolismo degli zuccheri, dei grassi e delle proteine. La porzione endocrina del pancreas produce due ormoni importantissimi per regolare il livello di glucosio nel sangue:
- insulina: viene prodotta dalle cellule beta che rappresentano, quantitativamente, circa 3/4 delle isole del Langehrans;
- glucagone: viene prodotto dalle cellule alfa (20% della massa complessiva degli isolotti del Langehrans).
L’insulina viene rilasciata quando c’è un picco glicemico nel sangue (ad esempio dopo un pasto abbondante in carboidrati) con lo scopo di abbassare la glicemia, mentre il glucagone viene rilasciato quando la glicemia è troppo bassa, con l’obiettivo di innalzarla.
Somatostatina e polipeptide pancreatico
La parte endocrina del pancreas secerne anche somatostatina e polipeptide pancreatico. La somatostatina ha molti scopi, tra cui quello di inibire:
- il rilascio di insulina;
- il rilascio di glucagone;
- il rilascio di acido cloridrico nello stomaco;
- la produzione esocrina del pancreas.
Il polipeptide pancreatico viene invece rilasciato con lo scopo di:
- ridurre la motilità intestinale;
- ridurre lo svuotamento gastrico;
- aumentare la durata del transito intestinale;
- inibire la secrezione acida gastrica indotta dalla gastrina;
- inibire la secrezione esocrina del pancreas tramite una via mediata dal nervo vago.
Leggi anche:
- Differenza tra ulcera gastrica, duodenale, peptica ed esofagea
- Ulcera peptica: complicanze, cura, dieta, quando è pericolosa
- L’esofagogastroduodenoscopia: cos’è, preparazione, è dolorosa o pericolosa?
- Colangiopancreatografia retrograda (ERCP): cos’è, preparazione, è dolorosa o pericolosa?
- Legatura/sclerosi delle varici esofagee: perché si esegue, quali sono i rischi?
- Cirrosi epatica e fegato: sintomi, dieta, diagnosi, terapia e prevenzione
- Fegato ed epatociti: anatomia, funzioni e patologie in sintesi
- Epatiti croniche: cosa sono, sintomi, diagnosi e cura
- Polipi intestinali e polipectomia: come si esegue, biopsia e pericoli
- Differenza tra polipi e diverticoli: sintomi comuni e diversi
- Differenza tra diverticolite e diverticolosi
- Diverticolite e diverticolosi: sintomi, diagnosi e trattamento
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Vomitare sangue ed ematemesi: cos’è, cosa fare, cause e terapie
- Da cosa viene causata l’ulcera allo stomaco?
- Acido cloridrico e succo gastrico dello stomaco: di cosa è fatto ed a che serve
- Meccanismi e controllo della secrezione acida dello stomaco
- Dispepsia: cos’è, sintomi, come si fa la diagnosi e terapia
- Gastrite cronica, quando il bruciore di stomaco non dà tregua
- Incontinenza fecale primitiva e secondaria: cos’è e come si cura
- Infezione da Helicobacter Pylori: cosa causa, come si riconosce e cura
- Le 5 cose da fare a stomaco vuoto, secondo la scienza
- Stomaco: come fa a digerire il cibo che mangi ed a dirti che sei “pieno”
- Come vincere l’ansia per evitare di mangiare fuori pasto
- Eliminare la tensione nervosa allo stomaco con i rimedi naturali
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
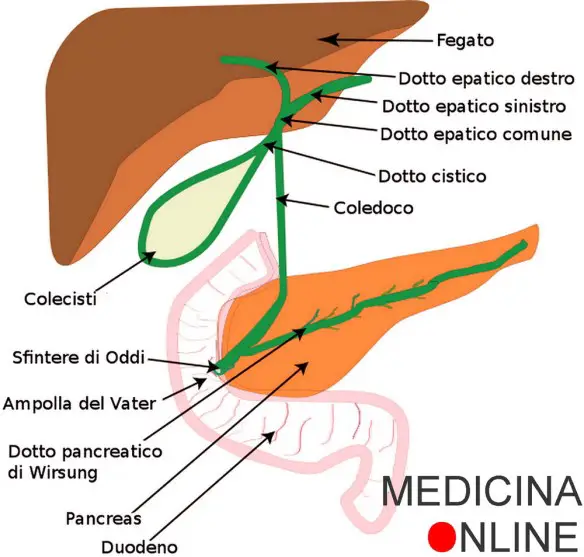 Il “sistema biliare” (in inglese “bile duct”) è un insieme di strutture anatomiche che hanno il compito di drenare la bile prodotta nel fegato dagli epatociti ed indirizzarla:
Il “sistema biliare” (in inglese “bile duct”) è un insieme di strutture anatomiche che hanno il compito di drenare la bile prodotta nel fegato dagli epatociti ed indirizzarla:
 Dieta ipoproteica ed aproteica: cosa mangiare e chi la deve seguire?
Dieta ipoproteica ed aproteica: cosa mangiare e chi la deve seguire?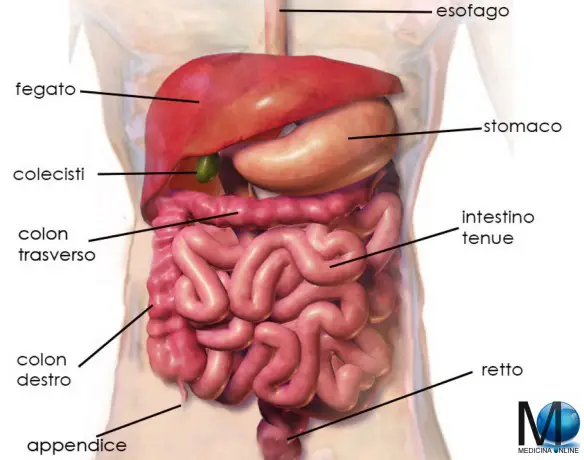 L’intestino è l’ultima parte dell’apparato digerente ed è un tubo di diametro variabile con pareti flessibili, ripiegato più volte su se stesso e lungo circa 8 metri in tutto.
L’intestino è l’ultima parte dell’apparato digerente ed è un tubo di diametro variabile con pareti flessibili, ripiegato più volte su se stesso e lungo circa 8 metri in tutto. Il pancreas è una grande ghiandola annessa all’apparato digerente, lunga e piatta, situata trasversalmente nella parte superiore e posteriore della cavità addominale. Il pancreas è formato da una parte esocrina e una endocrina. La sua principale funzione è quella di produrre succo pancreatico (prodotto dalla parte esocrina), insulina e glucagone (entrambi prodotti dalla parte endocrina). Il succo pancreatico ha la funzione di digerire alcune sostanze nell’intestino tenue, mentre l’insulina ed il glucagone hanno come principale funzione quella di controllare la concentrazione di glucosio nel sangue.
Il pancreas è una grande ghiandola annessa all’apparato digerente, lunga e piatta, situata trasversalmente nella parte superiore e posteriore della cavità addominale. Il pancreas è formato da una parte esocrina e una endocrina. La sua principale funzione è quella di produrre succo pancreatico (prodotto dalla parte esocrina), insulina e glucagone (entrambi prodotti dalla parte endocrina). Il succo pancreatico ha la funzione di digerire alcune sostanze nell’intestino tenue, mentre l’insulina ed il glucagone hanno come principale funzione quella di controllare la concentrazione di glucosio nel sangue.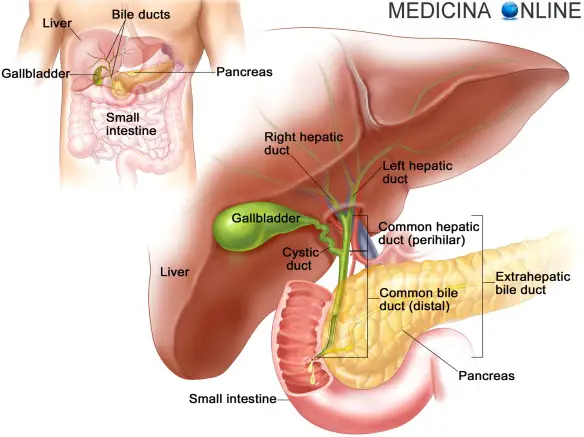 La cistifellea (chiamata anche colecisti o vescicola biliare, oppure gallbladder in inglese) è un organo sito nell’addome, al di sotto del fegato, di modeste dimensioni che supporta la digestione immagazzinando la bile prodotta dal fegato.
La cistifellea (chiamata anche colecisti o vescicola biliare, oppure gallbladder in inglese) è un organo sito nell’addome, al di sotto del fegato, di modeste dimensioni che supporta la digestione immagazzinando la bile prodotta dal fegato.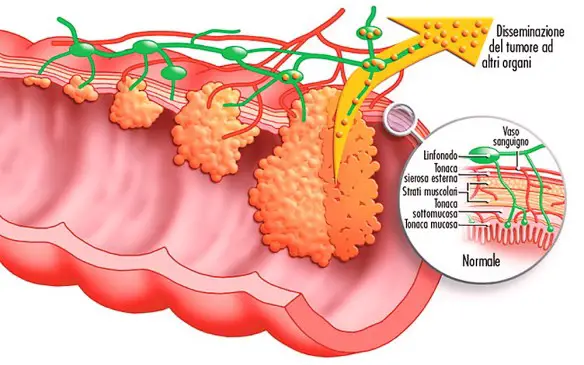
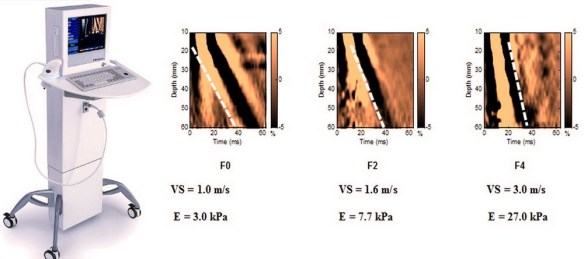 La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.
La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.