 Il virus con la più elevata mortalità al mondo, è un virus relativamente comune: il virus della rabbia, esso infatti ha una mortalità prossima al 100%, ciò significa quindi che quasi la totalità delle persone che contagia, purtroppo va incontro a morte.
Il virus con la più elevata mortalità al mondo, è un virus relativamente comune: il virus della rabbia, esso infatti ha una mortalità prossima al 100%, ciò significa quindi che quasi la totalità delle persone che contagia, purtroppo va incontro a morte.
Nel corso degli ultimi 100 anni, la rabbia è diminuita in modo significativo, sebbene ogni anno uccide più di 55 mila persone, di questi decessi, il 95% si registra in Asia e in Africa.
La rabbia si trasmette tramite il morso di animali idrofobi, portatori del virus e la maggior parte dei contagi avviene tramite cani e pipistrelli.
Esiste un vaccino per il virus utilizzabile anche nelle ore immediatamente successive post morso, all’insorgenza dei sintomi neurologici però, non è disponibile alcuna terapia efficace.
Leggi anche:
- Differenza tra virus e batteri: chi è più pericoloso? Diagnosi, sintomi e terapia
- Virus e virioni: cosa sono, come sono fatti, come funzionano e come si riproducono
- Invasività microbica: la capacità di invadere l’organismo ospite
- Differenza tra invasività clinica e microbica
- Qual è il virus che ha ucciso più persone in assoluto?
- Qual è il virus più letale al mondo?
- Quante persone uccide ogni anno il virus HIV che causa l’AIDS?
- L’insospettabile influenza ogni anno uccide più persone dell’Ebola
- Il virus che uccide mezzo milione di bambini ogni anno
- Febbre gialla, dengue ed altre malattie trasmesse dalle zanzare
- Febbre dengue: sintomi, trasmissione, diagnosi, terapia e prevenzione
- Virus mortali: ecco gli 11 più pericolosi al mondo
- Sierotipo in microbiologia: significato ed importanza per i vaccini
- Differenza tra DNA ed RNA
- Differenza tra organismi autotrofi ed eterotrofi
- Differenza tra organismi prototrofi ed auxotrofi
- Differenza tra organico inorganico
- I 12 batteri più pericolosi per l’uomo
- Differenza tra microrganismi, batteri, virus, microbi e germi
- Differenza tra funghi, muffe e lieviti
- Differenza tra capside a simmetria icosaedrica, elicoidale e complessa
- Differenza tra unicellulare e pluricellulare con esempi
- Tubercolosi: trasmissione, sintomi, diagnosi e cure in sintesi
- Tubercolosi: cause e patogenesi della malattia
- Mycobacterium tuberculosis: il batterio che causa la tubercolosi
- Sintomi della tubercolosi polmonare ed extrapolmonare
- Come si trasmette la tubercolosi?
- Tubercolosi: diagnosi e progressione della malattia
- Test cutaneo della tubercolina: Test di Mantoux per la tubercolosi
- Trattamento farmacologico per la tubercolosi
- Trattamento della tubercolosi resistente ai farmaci
- Tubercolosi: prognosi, vaccino e strategie di prevenzione
- Differenza tra cellule eucariote e procariote
- Differenza tra cellula aploide e diploide con esempi
- Riproduzione cellulare e ciclo cellulare
- Mitosi: spiegazione delle quattro fasi
- Meiosi: spiegazione di tutte tappe
- Differenza tra coronarografia ed angioplastica
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- HIV: sintomi iniziali in donne e uomini
- Differenza tra HIV e AIDS: sono uguali?
- Shock settico e sepsi: sintomi, terapia, conseguenze, si può guarire
- Differenza tra sepsi e Sindrome da risposta infiammatoria sistemica (SIRS)
- Meningite: contagio, sintomi, vaccino, gravità e profilassi
- Endocardite: cause, sintomi, diagnosi e terapie
- Differenza tra batteri Gram negativi e Gram positivi
- Differenza tra batteri bacilli, cocchi, streptococchi e spirilli
- Coprocoltura feci per salmonella: perché e come si fa
- Batteriemia: cura, segni, sintomi, diagnosi ed antibiotici
- I cinque segni cardinali dell’infiammazione
- Differenza tra infezione ed infiammazione: sono la stessa cosa?
- Differenza tra infiammazione cronica granulomatosa e non granulomatosa
- Differenza tra granulomi asettici (da corpo estraneo) e settici
- Si muore di AIDS? Qual è l’aspettativa di vita?
- Sistema immunitario, immunità innata e specifica: riassunto, schema e spiegazione
- Immunodeficienza primaria e secondaria: sintomi, cause e terapie
- Immunità innata (aspecifica): barriere, infiammazione e complemento
- Immunità innata (aspecifica): neutrofili, macrofagi e linfociti natural killer
- Immunità specifica (acquisita): linfociti, T killer, T helper, T γδ, B ed anticorpi
- Immunità specifica (acquisita): memoria passiva, attiva ed immunizzazione
- Immunità specifica (acquisita) umorale e cellulare
- Patologie del sistema immunitario: immunodeficienze, autoimmunità ed ipersensibilità
- Anticorpi: (immunoglobuline): tipi, caratteristiche e funzioni
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Differenza tra sintomo e segno con esempi
- Differenza tra malattia, sindrome e disturbo con esempi
- Differenza tra organismi aerobi obbligati e facoltativi con esempi
- Differenza tra organismi anaerobi obbligati, facoltativi, microaerofili ed aerotolleranti
- Com’è fatto il cuore, a che serve e come funziona?
- La mammografia: un esame rapido che può salvarti la vita
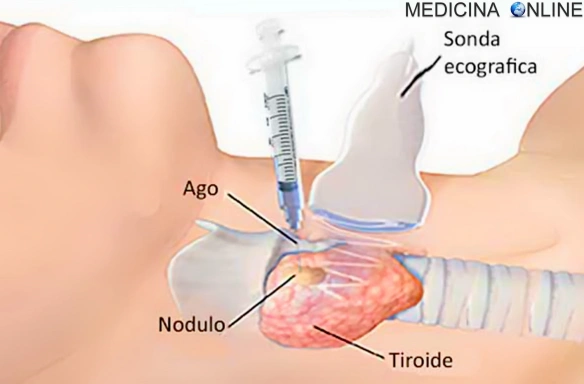
- Ecografia della tiroide: a cosa serve, come si svolge e come ci si prepara all’esame
- Differenza tra prevenzione primaria, secondaria e terziaria con esempi
- Capire se si ha un tumore: come viene diagnosticato un cancro
- La colonscopia: cos’è, quando si fa, che rischi comporta, come ci si prepara ad affrontarla
- L’ecografia transvaginale esplora gli organi genitali interni femminili
- Mineralometria Ossea Computerizzata (MOC), a cosa serve, come si interpretano i risultati?
- Differenza tra pressione arteriosa e venosa
- Differenza tra atri e ventricoli
- Valvole cardiache: cosa sono, quali sono ed a che
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Che significa malattia terminale?
- Capire se si ha un tumore: come viene diagnosticato un cancro
- Quanto tempo mi rimane da vivere?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Cure palliative: cosa sono ed a che servono?
- Eccesso di colesterolo (ipercolesterolemia): perché è pericoloso?;
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure;
- Emoglobina glicata alta, valori normali, IFCC e diabete;
- L’obesità è una malattia;
- Differenza tra malattia acuta e cronica con esempi
- Che significa malattia cronica? Esempi di malattia cronica
- Differenza tra adenocarcinoma e carcinoma con esempi
- Differenza tra cancro e carcinoma con esempi
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Differenza tra ipertrofia muscolare sarcolplasmatica e miofibrillare
- Ipertrofia muscolare: cosa significa e come si raggiunge
- Cosa sono le metastasi? Tutti i tumori danno metastasi?
- Come nasce un cancro? Cosa sono i cancerogeni e come avviene la cancerogenesi?
- Come prevenire i tumori ed il cancro? I 10 cambiamenti consigliati
- Differenza tra ipertrofia ed iperplasia con esempi
- Differenza tra iperplasia e neoplasia
- Un oggetto che tocchi 150 volte al giorno ha più batteri della tavoletta del wc. Di cosa si tratta e come difendersi
- Differenze tra ileostomia, colostomia e urostomia
- Differenza tra atrofia, distrofia ed aplasia con esempi
- Differenza tra organismi aerobi ed anaerobi con esempi
- Ciclo di Krebs e respirazione cellulare: spiegazione facile e schema
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

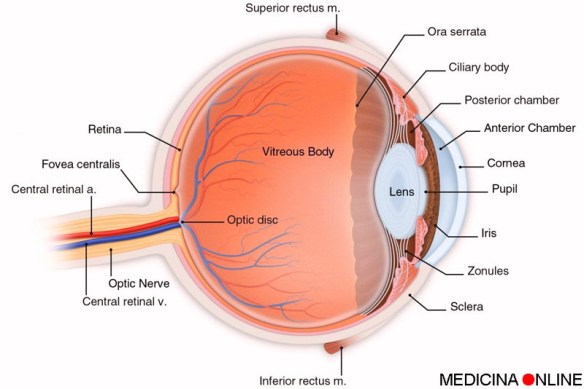 L’orzaiolo è quasi sempre un problema non grave, talvolta però è possibile l’insorgenza di complicazioni che possono nascondere problemi più gravi. E’ consigliabile contattare immediatamente un oftalmologo (specialista nello studio dell’occhio, delle sue funzioni e delle sue malattie) in presenza di uno qualsiasi dei seguenti segni e sintomi:
L’orzaiolo è quasi sempre un problema non grave, talvolta però è possibile l’insorgenza di complicazioni che possono nascondere problemi più gravi. E’ consigliabile contattare immediatamente un oftalmologo (specialista nello studio dell’occhio, delle sue funzioni e delle sue malattie) in presenza di uno qualsiasi dei seguenti segni e sintomi: Con l’arrivo della menopausa la donna va incontro ad una serie di cambiamenti legati alla carenza di estrogeni che, oltre a rappresentare un forte elemento di instabilità emotiva, possono diventare fattori di rischio per lo sviluppo di malattie dell’osso (osteoporosi), del sistema circolatorio o di altri organi. In Italia solo il 3-4 % delle donne ricorre alla terapia ormonale sostitutiva sia per motivi psicologici, sia per il timore di effetti indesiderati. Non stupisce, perciò, che abbiano destato particolare interesse i fitoestrogeni, ritenuti un’alternativa naturale per la loro provenienza dal mondo vegetale.
Con l’arrivo della menopausa la donna va incontro ad una serie di cambiamenti legati alla carenza di estrogeni che, oltre a rappresentare un forte elemento di instabilità emotiva, possono diventare fattori di rischio per lo sviluppo di malattie dell’osso (osteoporosi), del sistema circolatorio o di altri organi. In Italia solo il 3-4 % delle donne ricorre alla terapia ormonale sostitutiva sia per motivi psicologici, sia per il timore di effetti indesiderati. Non stupisce, perciò, che abbiano destato particolare interesse i fitoestrogeni, ritenuti un’alternativa naturale per la loro provenienza dal mondo vegetale. Masturbarsi in gravidanza è possibile, oppure è meglio evitarlo? Facciamo chiarezza su questo argomento, che rappresenta ancora un tabù per moltissime future mamme italiane.
Masturbarsi in gravidanza è possibile, oppure è meglio evitarlo? Facciamo chiarezza su questo argomento, che rappresenta ancora un tabù per moltissime future mamme italiane.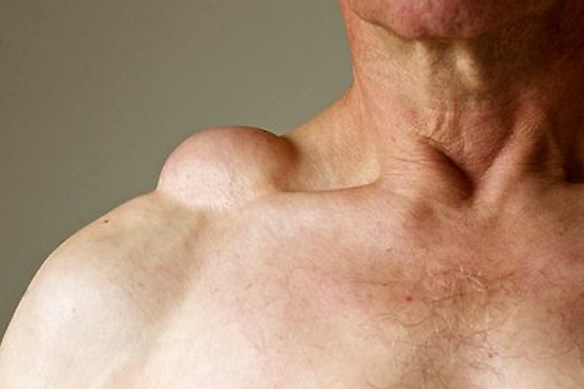 Il lipoma è un tumore benigno formato da tessuto adiposo, generalmente ben circoscritto e limitato da una capsula. Tende a svilupparsi nel tessuto adiposo sottocutaneo, ma può
Il lipoma è un tumore benigno formato da tessuto adiposo, generalmente ben circoscritto e limitato da una capsula. Tende a svilupparsi nel tessuto adiposo sottocutaneo, ma può 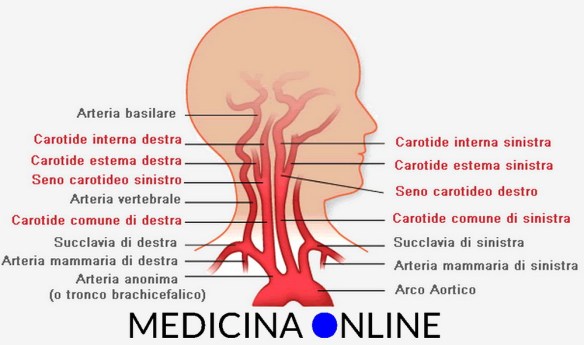 Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo:
Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo: 
 La pressione sanguigna corrisponde all’intensità della forza esercitata dal sangue sulle pareti dei vasi sanguigni arteriosi e venosi. Tale forza viene acquisita dal sangue, grazie alla funzione di pompa che ha il cuore. Viene espressa in millimetri di colonna di mercurio (mmHg).
La pressione sanguigna corrisponde all’intensità della forza esercitata dal sangue sulle pareti dei vasi sanguigni arteriosi e venosi. Tale forza viene acquisita dal sangue, grazie alla funzione di pompa che ha il cuore. Viene espressa in millimetri di colonna di mercurio (mmHg).