 L’ictus cerebrale, conosciuto anche come “apoplessia” o “colpo apoplettico” si verifica quando una scarsa perfusione sanguigna al cervello provoca la morte delle cellule cerebrali. Vi sono due tipi principali di ictus cerebrale:
L’ictus cerebrale, conosciuto anche come “apoplessia” o “colpo apoplettico” si verifica quando una scarsa perfusione sanguigna al cervello provoca la morte delle cellule cerebrali. Vi sono due tipi principali di ictus cerebrale:
- ictus cerebrale ischemico;
- ictus cerebrale emorragico.
Entrambi determinano una scarsa perfusione del tessuto cerebrale e – come risultato qualora il flusso sanguigno non dovesse essere velocemente ristabilito – alla necrosi (cioè morte) di quel tessuto, nel caso del cervello ciò significa che la porzione del cervello non perfusa, diventa parzialmente o totalmente incapace di funzionare correttamente ed in molti casi tale danno è permanente o solo parzialmente recuperabile.
La differenza principale tra ictus cerebrale ischemico ed emorragico risiede nella causa a monte che impedisce al sangue di raggiungere un dato distretto cerebrale:
- l’ictus cerebrale ischemico è dovuto alla mancanza del flusso di sangue causato da ostruzione o altro fattore che impedisce al sangue di raggiungere efficacemente il tessuto che dovrebbe irrorare. La causa di tale ostruzione è un spesso trombo (ictus trombotico) cioè un coagulo o un embolo (ictus embolico) cioè una particella che viaggia nel sangue arterioso e proveniente da altrove. Un ictus ischemico può essere favorito da un eccesso di colesterolo nel sangue;
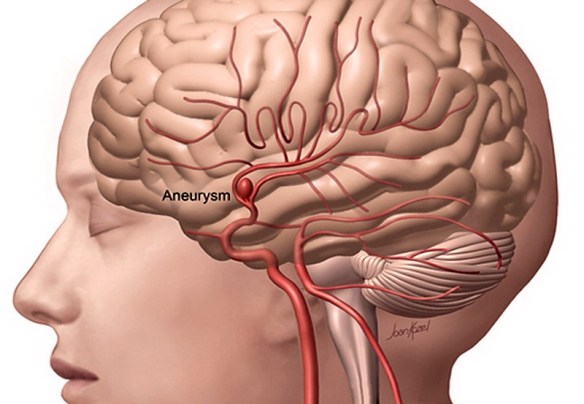
- nell’ictus cerebrale emorragico invece, la mancata perfusione è dovuta ad emorragia, cioè un sanguinamento, dovuta a rottura di un vaso, nella maggior parte dei casi favorita da un aneurisma cerebrale, cioè un vaso cerebrale dilatato in modo anomalo, congenito o acquisito, che finisce per rompersi. La rottura di un aneurisma determina spesso una emorragia subaracnoidea. La rottura di un vaso può essere anche determinata da un trauma (ad esempio un incidente stradale in cui si batte forte la testa). La rottura di un vaso può essere favorita dall’ipertensione arteriosa.
In parole semplici, nell’ictus ischemico il sangue non raggiunge il tessuto a causa di una ostruzione al flusso, mentre in quello emorragico il sangue non arriva al tessuto poiché il vaso sanguigno che lo trasporta si è rotto ed il sangue finisce all’esterno.
Per approfondire leggi anche:
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
Differenti danni
Il danno provocato da un ictus ischemico è principalmente determinato dalla mancata perfusione ematica del tessuto, con successiva necrosi (morte) dello stesso. Nel caso di ictus emorragico il danno non è solo legato alla mancata perfusione ematica, ma si associa alla pressione che il sangue fuoriuscito esercita all’interno della testa, dal momento che il cranio non può espandersi. Ciò determina un aumento della pressione intracranica che, oltre a danneggiare le strutture cerebrali per compressione, impedisce al sangue che arriva dal cuore di giungere alla testa, peggiorando la situazione. Per approfondire: Ipertensione intracranica: l’aumento della pressione endocranica
Differenti “velocità”
Poiché l’ostruzione di un arteria cerebrale dovuta alla formazione di un trombo può avvenire in modo graduale e cronico mentre una emorragia cerebrale in genere si verifica in modo improvviso e acuto, l’insorgenza dei sintomi dell’ictus ischemico trombotico può avvenire più lentamente rispetto a quella di un ictus embolico o un ictus emorragico. Attenzione però, può verificarsi anche l’opposto: un ictus ischemico embolico potrebbe determinare un danno molto più improvviso ed acuto rispetto ad un ictus emorragico in cui l’emorragia sia di lieve entità.
Differenti trattamenti
Riguardo al trattamento, nel caso di ictus ischemico l’obiettivo sarà la riperfusione del tessuto cerebrale tramite rimozione dell’ostacolo, per esempio mediante trombolisi o trombectomia meccanica per via arteriosa endovascolare.
Nel caso invece di ictus emorragico – qualora vi sia inondamento ematico delle cavità ventricolari – è opportuno controllare che non si formi idrocefalo (accumulo eccessivo di liquido all’interno del cervello), nel qual caso occorre intervenire con l’inserimento di una piccola sonda, che faccia defluire i liquidi in eccesso.
Nel caso di ictus emorragico con ematoma intracerebrale di cospicue dimensioni, a insorgenza profonda ma con estensione fino alla superficie dell’encefalo, si deve procedere a una riduzione chirurgica dell’ematoma e a uno svuotamento del sangue accumulato all’interno del cervello, che richiede in genere l’apertura del cranio (craniotomia) in sala operatoria.
leggi anche:
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Coma da emorragia cerebrale: quanto può durare?
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Com’è fatto il cuore, a che serve e come funziona?
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

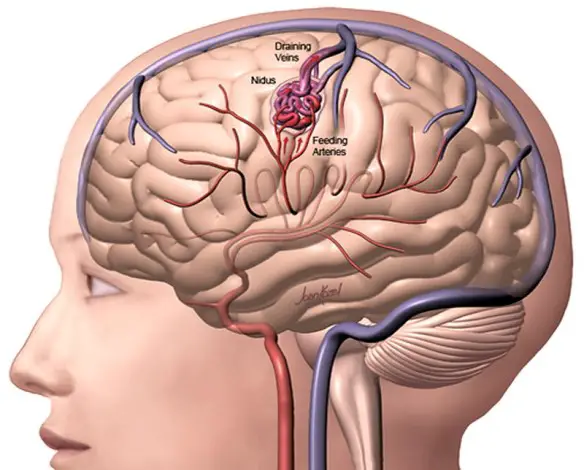 Le malformazioni artero-venose cerebrali sono patologie complesse che consistono in anomalie vascolari in cui le arterie, spesso ipertrofiche, confluiscono in una o più vene di scarico saltando il letto capillare (che fisiologicamente riduce la pressione). Il trattamento è spesso multidisciplinare: endovascolare, neurochirurgico e radiochirurgico.
Le malformazioni artero-venose cerebrali sono patologie complesse che consistono in anomalie vascolari in cui le arterie, spesso ipertrofiche, confluiscono in una o più vene di scarico saltando il letto capillare (che fisiologicamente riduce la pressione). Il trattamento è spesso multidisciplinare: endovascolare, neurochirurgico e radiochirurgico.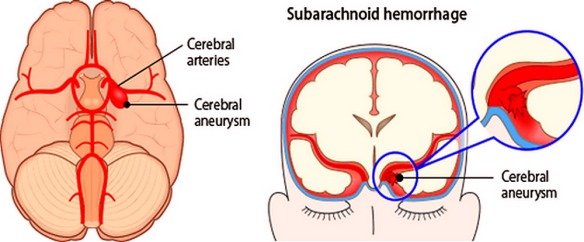 L’emorragia subaracnoidea (anche abbreviata ESA e chiamata subarachnoid hemorrhage in inglese) è un’emorragia – ovvero una fuoriuscita più o meno copiosa di sangue da un vaso leso – che si produce all’interno dello spazio subaracnoideo (lo spazio tra le meningi in cui scorrono le arterie cerebrali). Tra le cause più frequenti all’origine di questo tipo di emorragia ci sono
L’emorragia subaracnoidea (anche abbreviata ESA e chiamata subarachnoid hemorrhage in inglese) è un’emorragia – ovvero una fuoriuscita più o meno copiosa di sangue da un vaso leso – che si produce all’interno dello spazio subaracnoideo (lo spazio tra le meningi in cui scorrono le arterie cerebrali). Tra le cause più frequenti all’origine di questo tipo di emorragia ci sono 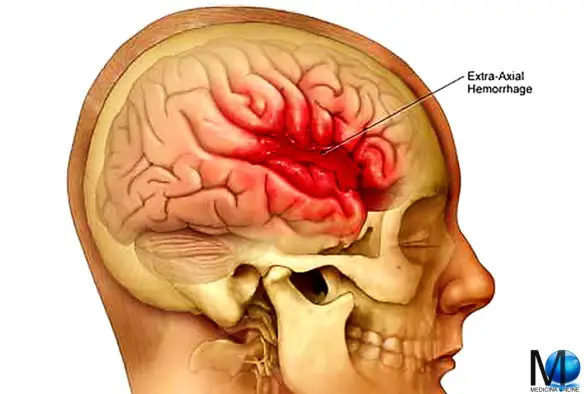 L’emorragia cerebrale (in inglese conosciuta come intracranial hemorrhage, intracranial bleed o ICH), corrisponde ad una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso, spesso sclerotico, dell’encefalo. Solitamente risulta associata a ipertensione ed aneurisma. L’emorragia cerebrale è caratterizzata dalla comparsa acuta di deficit neurologici dovuti alla rottura di un vaso arterioso cerebrale e al conseguente stravaso di sangue all’interno del cervello stesso.
L’emorragia cerebrale (in inglese conosciuta come intracranial hemorrhage, intracranial bleed o ICH), corrisponde ad una fuoriuscita più o meno abbondante di sangue da un vaso arterioso o venoso, spesso sclerotico, dell’encefalo. Solitamente risulta associata a ipertensione ed aneurisma. L’emorragia cerebrale è caratterizzata dalla comparsa acuta di deficit neurologici dovuti alla rottura di un vaso arterioso cerebrale e al conseguente stravaso di sangue all’interno del cervello stesso.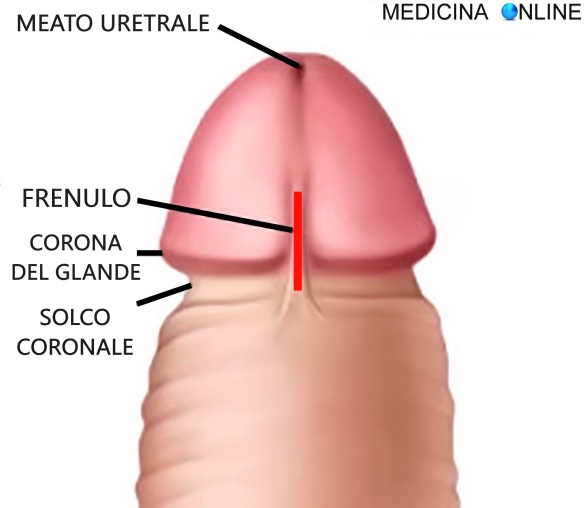 Dobbiamo tenere in considerazione che la rottura del frenulo corto è più frequente. In ogni caso la rottura del frenulo nell’uomo non si verifica sempre, ma avviene in seguito ad un rapporto sessuale piuttosto energico o nel caso in cui si abbia a che fare con una stimolazione troppo eccentrica.
Dobbiamo tenere in considerazione che la rottura del frenulo corto è più frequente. In ogni caso la rottura del frenulo nell’uomo non si verifica sempre, ma avviene in seguito ad un rapporto sessuale piuttosto energico o nel caso in cui si abbia a che fare con una stimolazione troppo eccentrica.