 Il tumore avanzato della mammella si differenzia dal tumore al seno in fase precoce sotto molti aspetti. In fase precoce infatti il carcinoma mammario è localizzato solo alla mammella e tutti gli interventi sono concentrati su di essa. Negli stadi avanzati della malattia, invece, le opzioni di trattamento e gli obiettivi delle cure sono molto diversi.
Il tumore avanzato della mammella si differenzia dal tumore al seno in fase precoce sotto molti aspetti. In fase precoce infatti il carcinoma mammario è localizzato solo alla mammella e tutti gli interventi sono concentrati su di essa. Negli stadi avanzati della malattia, invece, le opzioni di trattamento e gli obiettivi delle cure sono molto diversi.
Le donne con tumore avanzato alla mammella hanno esigenze particolari rispetto a quelle della più vasta comunità di persone che affrontano gli stadi precoci della malattia.
In ogni fase il trattamento diventa una componente importante della vita di ogni giorno. Nel caso del tumore avanzato, in particolare, l’obiettivo del trattamento è quello di ottenere il più duraturo controllo della malattia con la minima incidenza di effetti collaterali.
Parleremo del trattamento nel prosieguo di questa pagina. Prima di tutto, comunque, occorre tenere presenti alcune informazioni di base su quanto si verifica nell’organismo femminile in caso di tumore alla mammella.
Che cos’è il tumore della mammella?
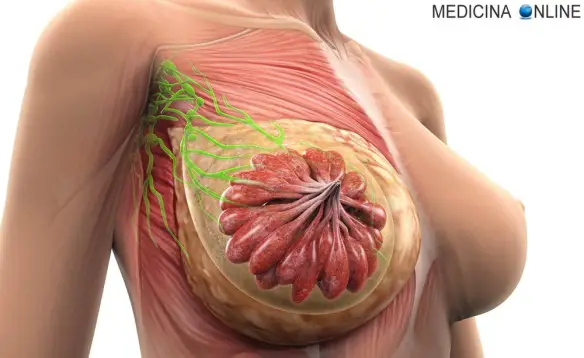
La mammella è una ghiandola costituita da tessuto adiposo, dotti (condotti), vasi sanguigni e linfatici e i cosiddetti lobuli. Questi, contengono i dotti galattofori, e durante l’allattamento sono responsabili della produzione del latte che viene poi trasportato fino ai capezzoli.
I tessuti adiposi circondano i lobuli e i dotti. I vasi sanguigni fanno giunge- re il sangue all’interno dell’organo e quelli linfatici trasportano la linfa dalla mammella a gruppi di linfonodi, ghiandole linfatiche che si trovano nell’area dell’ascella, sopra la clavicola e nel torace, oltre che in molte altre zone del corpo. Un tumore si forma quando alcune cellule cominciano a proliferare in modo incontrollato: può essere benigno (ovvero non pericoloso per la salute) oppure maligno (ovvero potenzialmente pericoloso).
Stadi avanzati di carcinoma mammario Il carcinoma al seno, come tutti gli altri tumori, si verifica quando alcune cellule della mammella iniziano a riprodursi in modo anomalo e incontrollato.
Le cellule dei tumori benigni crescono con lentezza e rimangono confinate alla mammella, senza diffondersi in altre parti del corpo. I tumori maligni, invece, possono propagarsi dalla sede originaria del tumore ad altre aree dell’organismo per continguità, per continuità e per via sistemica. Il carcinoma mammario è un tumore maligno che si sviluppa a partire dalle cellule della mammella.
Leggi anche:
- Cosa sono le metastasi? Tutti i tumori danno metastasi?
- Cancro al seno: sintomi precoci, diagnosi, terapia e prevenzione
- Tumore alla mammella: cause, diagnosi e prevenzione
- Riconoscere il cancro al seno: sintomi precoci e tardivi
- Tumore al seno: sintomi e segni visibili
- Tumore al seno: stadiazione, prognosi e sopravvivenza
Stadiazione
In medicina il tumore della mammella viene classificato in base agli stadi di malattia, che indicano il livello di crescita del tumore e la sua propagazione, ovvero lo sviluppo della patologia stessa. Di seguito descriviamo solo gli stadi avanzati del carcinoma mammario, tralasciando quelli iniziali:
Lo stadio IIIA include 2 diverse situazioni: nella prima, il tumore ha assunto dimensioni significative e si è propagato a diversi linfonodi ascellari (sotto il braccio) o a linfonodi adiacenti allo sterno; il tumore è di grandi dimensioni ma la propagazione ai linfonodi è contenuta.
Lo stadio IIIB descrive un carcinoma avanzato in cui il tumore si è propagato alla parete toracica o alla cute della mammella, con o senza propagazione ai linfonodi.
Lo stadio IIIC descrive un tumore che si è propagato ai linfonodi al di sotto o al di sopra della clavicola, a diversi linfonodi ascellari o ai linfonodi adiacenti allo sterno. Le dimensioni del tumore in questo caso non sono indicative ma conta soprattutto la propagazione della malattia alle sedi dei linfonodi.
LO STADIO IV
Il tumore mammario metastatico, conosciuto anche come carcinoma mammario in stadio IV, indica che il tumore si è propagato in altre parti del corpo oltre la mammella, ovvero ha dato luogo a metastasi a distanza dalla sua sede originaria, superando i linfonodi vicini e raggiungendo altri organi. Siti frequenti colpiti da metastasi sono fegato, ossa, polmoni e cervello.
Perché i tumori si propagano?
Le cellule tumorali si “sganciano” dai sistemi di controllo dell’organismo. Per questo, oltre a crescere in maniera incontrollata e a diventare insensibili ai meccanismi di morte programmata delle cellule (la cosiddetta apoptosi), possono avere la capacità di staccarsi dalla massa tumorale ed andare a stabilirsi in altri organi e tessuti, anche molto lontani da quelli di origine. Le cellule che daranno origine a metastasi possono viaggiare attraverso il sangue, perché si infiltrano nei vasi sanguigni, oppure nella linfa, un fluido che circola nel corpo e passa attraverso particolari “stazioni”, chiamate linfonodi. Infine, le cellule tumorali possono “svilupparsi” negli organi vicini alla mammella per semplice contiguità.
La diagnosi di carcinoma mammario metastatico può essere fatta già d’esordio oppure a distanza di tempo a causa della ripresa di malattia dopo l’asportazione del tumore primario e eventuale terapia adiuvante.
Il carcinoma mammario infatti può ripresentarsi anche dopo che la paziente è stata sottoposta a intervento chirurgico con o senza terapia adiuvante. Questo termine indica qualsiasi trattamento somministrato dopo l’intervento chirurgico, sia essa radioterapia o chemioterapia oppure ormonoterapia.
La terapia adiuvante viene somministrata per ridurre il rischio che la malattia tumorale si ripresenti. A volte, tuttavia, nonostante la terapia adiuvante, la malattia si può manifestare di nuovo. In questo caso si parla di ripresa di malattia. Infatti, anche se il tumore sembra essere definitivamente scomparso e non viene individuato per un certo perio- do attraverso le tecniche diagnostiche, a volte si può ripresentare per- ché alcune cellule cancerose non rilevate sono rimaste in qualche parte del corpo dopo il trattamento e quindi possono nuovamente svilupparsi fino a determinare una nuova massa tumorale, che può ripresentarsi dove è stato asportato il primo tumore alla mammella oppure in altre sedi a distanza dall’organo.
Ad altre donne, infine, viene posta la diagnosi di tumore alla mammella avanzato già in prima battuta. In questi casi il tumore viene scoperto quando non è più solo localizzato alla mammella ma si è propagato in altre parti del corpo.
Segni e sintomi del tumore avanzato della mammella
I sintomi del tumore alla mammella avanzato dipendono dalle dimensioni della massa tumorale e dalla sede delle metastasi. Non sempre, peraltro, questa condizione clinica provoca sintomi chiari: alcune donne con tumori avanzati non hanno alcun disturbo e le metastasi vengono individuate nel corso di un esame radiografico o altri controlli di routine.
Altre volte invece alcune donne presentano diversi sintomi, che tuttavia non sono necessariamente sempre un segno che la malattia è avanzata.
Leggi anche:
- Differenza tra ecografia e mammografia nella diagnosi di tumore al seno
- Noduli al seno: quando preoccuparsi ed andare dal medico?
- Come riconoscere un nodulo maligno del seno da uno benigno?
- Tumore al seno: sintomi e dolore al braccio
- Tumore al seno C1 C2 C3 C4 C5: cosa significa il referto?
Come si esegue la diagnosi
Oltre a una visita medica generale, lo specialista può avvalersi di diversi test per verificare se il carcinoma mammario ha dato origine a metastasi e per capire l’origine del tumore primitivo.
Analisi del sangue e dei tessuti
- le analisi del sangue vengono spesso prescritte per verificare la causa di sintomi e segni come astenia, debolezza, febbre, comparsa di ecchimosi o perdita di peso. Le analisi per la ricerca dei livelli di al- cune sostanze nel sangue o di determinati marker tumorali possono offrire importanti indicazioni.
- la biopsia consiste nel prelievo e nell’analisi di un piccolo campione del tessuto tumorale per stabilire i tratti biologici rilevanti del tumore e delle metastasi, come ad esempio la presenza di recettori ormonali sulla parete delle cellule cancerose.
Indagini strumentali
- la radiografia del torace non da informazioni dirette ma può permettere di capire se il carcinoma mammario ha provocato metastasi nei polmoni.
- la tomografia computerizzata (TC) viene spesso utilizzata per ricercare la presenza di metastasi nel torace, in area encefalica o nelle aree addominali/pelviche.
- la risonanza magnetica (RM) produce un’immagine del corpo che consente di vedere se o dove si è propagato il tumore e se sono apprezzabili metastasi a carico del cervello e del midollo spinale. Aiuta ad approfondire il quadro a livello di sede epatica o alla colonna.
- la scintigrafia ossea può aiutare a capire se il tumore si è propagato alle ossa, e in quali sedi.
Tipi di carcinoma mammario avanzato
Capire le caratteristiche del tumore è importantissimo oggi per il medico: grazie a queste informazioni, infatti, si può mettere a punto la giusta terapia per ogni paziente. Per questo è fondamentale conoscere il tipo e le caratteristiche del tumore, poiché permette allo specialista di individuare in anticipo i trattamenti a cui la paziente può rispondere in maniera ottimale. Per identificare il tipo di carcinoma mammario, il medico deve controllare 2 importanti caratteristiche delle cellule tumorali:
1) Lo stato dei recettori degli ormoni
2) lo stato dei recettori HER2
Entrambe queste caratteristiche possono essere scoperte grazie ad una biopsia e alla conseguente analisi delle cellule tumorali.
Carcinomma mammario positivo ai recettori ormonali
Le cellule del carcinoma mammario possono presentare o meno recettori degli ormoni sulla loro superficie. Se questi recettori sono presenti nelle cellule tumorali, ogni cellula cancerosa sta utilizzando ormoni (prodotti naturalmente dal corpo) per vivere, riprodursi e svilupparsi. Questo tipo di tumore è chiamato carcinoma mammario positivo ai recettori ormonali.
I recettori degli ormoni sono di due tipi:
1. recettori per gli estrogeni (ER);
2. recettori per il progesterone (PR).
Se le cellule tumorali presentano sulla propria superficie il recettore per gli estrogeni o per il progesterone, questo indica che gli ormoni stessi esercitano un’azione sulla capacità della cellula di replicarsi e riprodursi. La presenza dei recettori ormonali viene solitamente espressa in percentuale: quanto più questi sono presenti, tanto maggiore è lo stimolo allo sviluppo delle cellule cancerose da parte degli ormoni femminili.
Il carcinoma mammario negativo ai recettori degli ormoni
Non è influenzato dagli ormoni (estrogeni o progesterone) e le sue cellule non hanno bisogno degli stimoli ormonali per sopravvivere e riprodursi. Il carcinoma mammario positivo ai recettori degli ormoni si presenta in circa il 66% delle donne affette da carcinoma mammario
Carcinoma mammario HER2 – positivo
Il tumore HER2-positivo è caratterizzato dalla presenza abnorme di recettori HER2, un tipo di recettori presenti sulla membrana di molte cellule e che in situazioni normali ne regolano la crescita e la proliferazione. Quando il numero dei recettori HER2 aumenta in modo anomalo si scatena una crescita cellulare incontrollata. Questo tipo di tumore è chiamato carcinoma mammario HER2-positivo e rappresenta il15-20% circa dei tumori della mammella. È possibile ricevere la diagnosi di una combinazione di stati dei recettori: ad esempio è possibile che un tumore possa essere HER2-positivo o HER2-negativo, così come possa avere una positività o negatività ai recettori ormonali.
Carcinoma mammario triplo-negativo
Nel carcinoma mammario triplo-negativo, le cellule tumorali sono negative sia ai recettori ormonali che all’HER2. Mediamente il 10-20% dei carcinomi mammari sono triplo-negativi: queste forme tumorali vengono osservate principalmente nelle donne più giovani.
Leggi anche:
- Tumore al seno età: a quanti anni si può verificare?
- Classificazione e stadiazione delle fasi del tumore alla mammella
- Capezzolo retratto (introflesso): cause, cancro al seno e trattamenti
- Capezzolo dolorante e sensibile in uomo, donna, gravidanza e menopausa
- Malattia di Paget del capezzolo: sintomi precoci, cause e cure
- Mammella: anatomia e funzioni del seno e delle ghiandole mammarie
- Divisione in quadranti della mammella (Q1 Q2 Q3 Q4)
- Quadranti mammari, tumore al seno, quadrantectomia e mastectomia radicale
- Breast Unit salvavita: -18% di mortalità in caso di cancro al seno
- Capezzolo femminile: forma, dimensioni, funzioni e simmetria
- Areola femminile: forma, dimensioni, funzioni e simmetria
- Differenza tra capezzolo maschile e femminile
- Differenza tra capezzolo ed areola
- Differenza tra seno della donna e seno dell’uomo
- Gli uomini possono avere il tumore al seno?
- Tumore al seno nell’uomo sintomi, dolore, sopravvivenza e guarigione
- A che età inizia a crescere il seno nelle donne?
- A che età smette di crescere il seno nelle adolescenti?
- E’ normale avere un seno asimmetrico? Esistono rimedi?
- E’ normale avere un seno più grande dell’altro? Rimedi?
- La donna con un enorme seno sulla schiena
- La visita senologica: come, quando e perchè farla?
- Differenza dei capezzoli e del seno in gravidanza
- A cosa serve e come si fa l’autopalpazione del seno?
- Autopalpazione della mammella: come farla nel modo giusto [VIDEO]
- Perché ho il seno piccolo? Quali sono i fattori che influenzano la grandezza del mio seno?
- Biopsia del linfonodo sentinella: a che serve, perché è importante
- La mammografia: un esame rapido che può salvarti la vita
- L’ecografia mammaria: un esame innocuo ed indolore che ti può salvare vita
- Ginecomastia: quando è l’uomo ad avere il seno
- Differenza tra ginecomastia vera, falsa, acquisita, congenita e puberale
- L’uomo può allattare al seno?
- Storia di un seno: dall’embrione alla menopausa
- Cos’è la pubertà, a che età inizia e come si manifesta?
- Il reggiseno provoca il cancro al seno? Finalmente abbiamo una risposta
- Perché agli uomini piace così tanto il seno delle donne?
- Ormoni estrogeni: cosa sono e quali funzioni svolgono?
- Differenza dolore al seno da gravidanza e da ciclo mestruale
- Differenze tra neonati allattati con latte materno ed artificiale
- Quando una mammella non si sviluppa: la Sindrome di Poland
- Politelia: quando i capezzoli sono troppi, cause e terapie
- Mastodinia: quando il seno è gonfio e dolorante
- Rassodare il seno senza chirurgia con la Radiofrequenza Monopolare
- Aumentare il seno senza chirurgia con i cibi ricchi di fitoestrogeni
- Vuoi avere un seno più bello? Comincia con la postura e la ginnastica giusta
- Dimagrire senza perdere seno
- Prendere il sole al seno fa male? Come abbronzarlo in sicurezza
- Grandezza del seno: le donne del nord battono quelle del sud
- La donna con il seno più grande del mondo [VIDEO]
- I deodoranti che contengono alluminio causano il cancro al seno?
- Esercizi e consigli per rassodare e tonificare il seno
- Il reggiseno che può far crescere il tuo seno
- L’incidenza del tumore al seno in crescita tra le quarant’enni: l’importanza della mammografia
- Linfonodo sentinella: cos’è e perché è importante in caso di cancro
- Rossore ed irritazione della pelle sotto e tra il seno: cause e rimedi
- Fitoestrogeni: rimedi naturali in menopausa
- Ingrandire il seno con l’ipnosi
- Filler ad alta densita’: Macrolane™ per l’aumento del seno senza bisturi
- I fitoestrogeni aumentano il rischio di cancro al seno?
- Chemioterapia: durata, in pastiglie, come funziona, fa male, perché farla?
- Radioterapia: cos’è, come si fa, come funziona e durata del trattamento
- Chemioterapia: gli effetti collaterali più e meno comuni
- Radioterapia: rischi, dolore, fastidio ed effetti collaterali
- Differenza tra radioterapia e chemioterapia
- E’ più “pesante” la chemioterapia o la radioterapia?
- Quando si fa la radioterapia e quando la chemioterapia?
- Radioterapia stereotassica (Gamma Knife): cos’è e quando si usa?
- Chemio e radioterapia: i bambini possono visitare i parenti durante i trattamenti?
- Gravidanza e radioterapia di un parente: effetti su terzi e cosa fare
- La chemioterapia può provocare un secondo tumore?
- La chemioterapia uccide? Il lato oscuro della terapia antitumorale
- Chemioterapia in gravidanza: può far male al bambino?
- Radioterapia in gravidanza: può far male al bambino?
- Differenza tra remissione parziale, totale e guarigione
- Differenza tra esame istologico, biopsia, agoaspirato ed agobiopsia
- Quando si fa l’esame istologico e perché?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Quando si scopre un cancro, è fondamentale intervenire rapidamente asportando chirurgicamente quanto più tessuto maligno sia possibile, anche a costo di amputare parti del corpo importanti, demolendo ad esempio parzialmente o totalmente tiroide, fegato, pancreas, polmone, mammella e retto. Diagnosticare e rimuovere un cancro al più presto è importante perché permette di evitare che il tessuto tumorale diventi troppo grande e che le sue cellule arrivino a colonizzare altri organi tramite la diffusione metastatica. I tumori maligni, infatti, non sono formazioni statiche, bensì dinamiche, che cambiano nel tempo.
Quando si scopre un cancro, è fondamentale intervenire rapidamente asportando chirurgicamente quanto più tessuto maligno sia possibile, anche a costo di amputare parti del corpo importanti, demolendo ad esempio parzialmente o totalmente tiroide, fegato, pancreas, polmone, mammella e retto. Diagnosticare e rimuovere un cancro al più presto è importante perché permette di evitare che il tessuto tumorale diventi troppo grande e che le sue cellule arrivino a colonizzare altri organi tramite la diffusione metastatica. I tumori maligni, infatti, non sono formazioni statiche, bensì dinamiche, che cambiano nel tempo.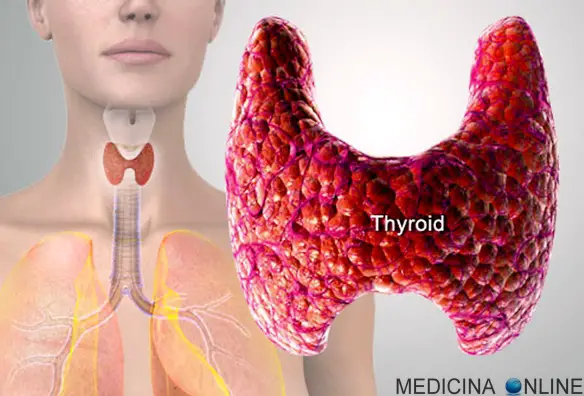 Il carcinoma della tiroide viene considerato una neoplasia rara in quanto costituisce il 2% di tutti i tumori. Si può manifestare a tutte le età, con massima incidenza tra i 25 e i 60 anni e con una maggiore prevalenza nel sesso femminile. Tali neoplasie sono invece molto rare nei bambini. La sopravvivenza è molto elevata, superando il 90% a 5 anni nelle forme differenziate.
Il carcinoma della tiroide viene considerato una neoplasia rara in quanto costituisce il 2% di tutti i tumori. Si può manifestare a tutte le età, con massima incidenza tra i 25 e i 60 anni e con una maggiore prevalenza nel sesso femminile. Tali neoplasie sono invece molto rare nei bambini. La sopravvivenza è molto elevata, superando il 90% a 5 anni nelle forme differenziate. Tessuto normale
Tessuto normale La cachessia (pronunciato con l’accento sulla i) o sindrome da deperimento è una perdita di peso, atrofia muscolare, stanchezza, debolezza e significativa perdita di appetito in un individuo che non sta attivamente cercando di perdere peso. La definizione formale della cachessia è una perdita di massa corporea che non può essere invertita con il nutrimento: anche se l’individuo che ne soffre assumesse più calorie, la massa corporea magra verrebbe comunque persa, il che sta ad indicare la presenza di una patologia primaria.
La cachessia (pronunciato con l’accento sulla i) o sindrome da deperimento è una perdita di peso, atrofia muscolare, stanchezza, debolezza e significativa perdita di appetito in un individuo che non sta attivamente cercando di perdere peso. La definizione formale della cachessia è una perdita di massa corporea che non può essere invertita con il nutrimento: anche se l’individuo che ne soffre assumesse più calorie, la massa corporea magra verrebbe comunque persa, il che sta ad indicare la presenza di una patologia primaria.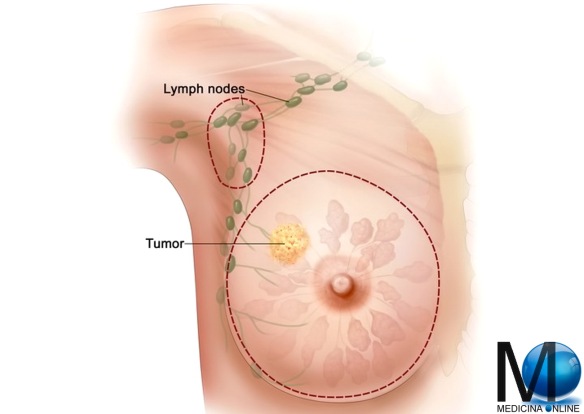 La biopsia del linfonodo sentinella è un metodo efficace per scoprire se il tumore si è propagato fino ai linfonodi vicini, indicando quindi una prognosi peggiore. Può essere eseguito durante l’intervento chirurgico principale o, in alcuni casi, prima di quest’ultimo. La biopsia del linfonodo sentinella consiste nell’iniettare, alcune ore prima, una piccola quantità di liquido radioattivo o di colorante vitale nella zona del seno vicino al tumore. Il liquido iniettato raggiunge il linfonodo sentinella che è il 1° filtro ad essere eventualmente raggiunto dalle cellule tumorali. Il linfonodo sentinella viene identificato al momento della biopsia mediante una sonda radioguidata. Essa viene passata lentamente in corrispondenza dei linfonodi dell’ascella (in caso di tumore alla mammella), e individua la zona ascellare di maggiore emissione del segnale radioattivo. Il linfonodo (o linfonodi) così identificati sono rimossi ed esaminati.
La biopsia del linfonodo sentinella è un metodo efficace per scoprire se il tumore si è propagato fino ai linfonodi vicini, indicando quindi una prognosi peggiore. Può essere eseguito durante l’intervento chirurgico principale o, in alcuni casi, prima di quest’ultimo. La biopsia del linfonodo sentinella consiste nell’iniettare, alcune ore prima, una piccola quantità di liquido radioattivo o di colorante vitale nella zona del seno vicino al tumore. Il liquido iniettato raggiunge il linfonodo sentinella che è il 1° filtro ad essere eventualmente raggiunto dalle cellule tumorali. Il linfonodo sentinella viene identificato al momento della biopsia mediante una sonda radioguidata. Essa viene passata lentamente in corrispondenza dei linfonodi dell’ascella (in caso di tumore alla mammella), e individua la zona ascellare di maggiore emissione del segnale radioattivo. Il linfonodo (o linfonodi) così identificati sono rimossi ed esaminati.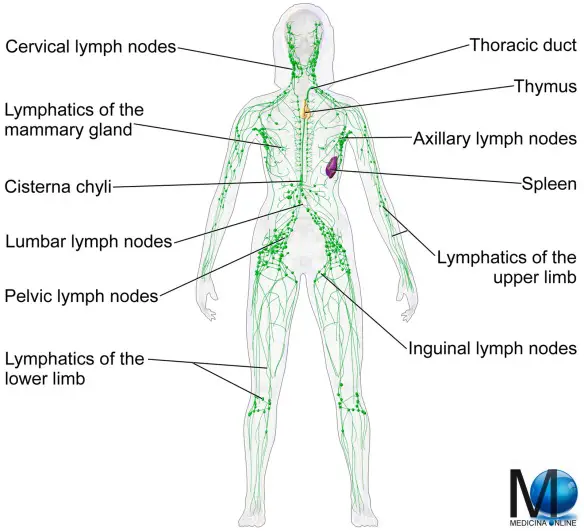 Con l’espressione linfonodo sentinella in medicina s’intende il primo linfonodo a essere raggiunto da eventuali metastasi a partenza dai tumori maligni che diffondono per via linfatica: il suo coinvolgimento o meno, in caso di tumore maligno, rappresenta un importante fattore prognostico.
Con l’espressione linfonodo sentinella in medicina s’intende il primo linfonodo a essere raggiunto da eventuali metastasi a partenza dai tumori maligni che diffondono per via linfatica: il suo coinvolgimento o meno, in caso di tumore maligno, rappresenta un importante fattore prognostico.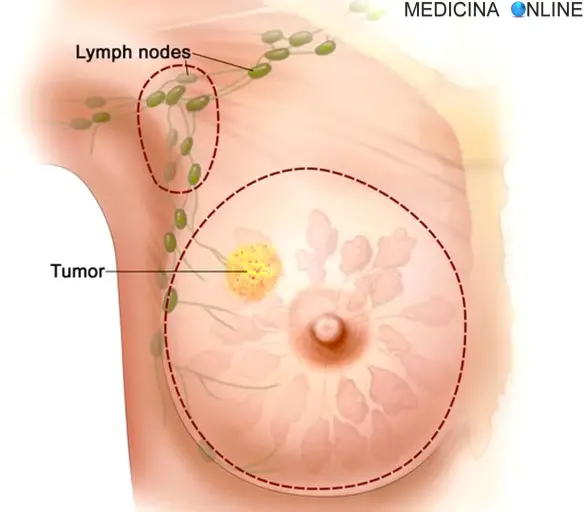
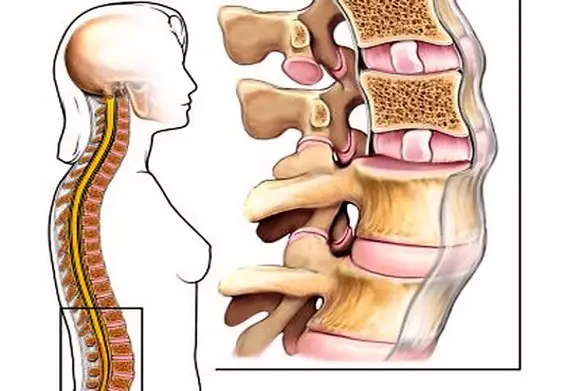 Con “crollo vertebrale” si identifica una patologia caratterizzata dalla perdita dell’altezza della vertebra, che può avvenire in modi diversi. Quasi sempre si verifica un crollo vertebrale in soggetti di età avanzata e che soffrono di osteoporosi, ma esistono anche fenomeni patologici che possono portare a questa situazione anche soggetti più giovani, come le metastasi vertebrali. Anche la menopausa può portare rischi di fratture, poiché si verifica una perdita continua del tessuto osseo.
Con “crollo vertebrale” si identifica una patologia caratterizzata dalla perdita dell’altezza della vertebra, che può avvenire in modi diversi. Quasi sempre si verifica un crollo vertebrale in soggetti di età avanzata e che soffrono di osteoporosi, ma esistono anche fenomeni patologici che possono portare a questa situazione anche soggetti più giovani, come le metastasi vertebrali. Anche la menopausa può portare rischi di fratture, poiché si verifica una perdita continua del tessuto osseo.