Fonte dell’immagine: dr. Mauro Amato – Centro Analisi Cliniche AMATO sas – Via Tattoli 6/o Molfetta (Bari)
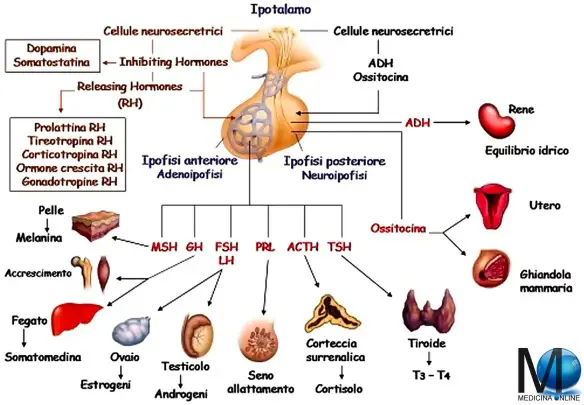
Il SNC (sistema nervoso centrale), in funzione degli stimoli che riceve dall’esterno e dall’interno del nostro corpo, trasmette dei messaggi – tramite neurotrasmettitori – all’ipotalamo, che esercita a sua volta un influenza sulla ghiandola sottostante l’ipotalamo stesso, che si chiama ipofisi, attraverso altri neurotrasmettitori da esso liberati, in un complesso sistema che lega le due strutture, chiamato asse ipotalamo-ipofisario o asse ipotalamo-ipofisi (hypothalamic–pituitary axis in inglese).
L’ipotalamo appartiene al sistema nervoso centrale ma, da un punto di vista funzionale, i suoi neuroni sono capaci di ricevere segnali che arrivano sia dalle strutture nervose superiori, sia dalle ghiandole del sistema endocrino (ipofisi e gonadi per esempio), che non sono strutture nervose. Esso è quindi la sede in cui si verificano le connessioni tra sistema nervoso centrale e sistema endocrino (ormonale).
Gli ormoni prodotti dall’ipotalamo sono di natura proteica (mentre quelli prodotti dalle gonadi sono dei derivati del colesterolo, e quindi di natura lipidica) ed agiscono sull’ipofisi. Essa è suddivisa in due porzioni, una anteriore, o adenoipofisi, ed una posteriore, o neuroipofisi.
L’adenoipofisi è collegata all’ipotalamo da un sistema di vasi sanguigni nel quale vengono immessi gli ormoni ipotalamici che arrivano così all’ipofisi. Allo stesso modo, sempre attraverso questo sistema, gli ormoni prodotti dall’ipofisi possono giungere all’ipotalamo ed influenzarne la funzione.
Gli ormoni ipotalamici determinano, a livello dell’adenoipofisi, la sintesi, l’accumulo, quindi la immissione nel sangue di una serie di prodotti che vengono chiamate tropine in quanto agiscono su altre ghiandole del sistema endocrino che sono dipendenti dall’ipofisi (ovaio, testicolo, tiroide, mammella, corticale del surrene, funzione dell’ accrescimento ecc…).
Gli ormoni ipotalamici sono indicati come Relasing Hormones (RH) e cioè sostanze che stimolano la dismissione e l’ingresso nel sangue degli ormoni ipofisari.
Gli RH sono:
- Il GnRH o relasing hormone per le due gonadotropine ipofisarie LH ed FSH, agenti sulle ovaie per l’induzione dell’ovulazione;
- Un relasing hormone per la tireostimolina ipofisaria o TRH agente sulla tiroide;
- Un relasing hormone per l’ormone ipofisario della crescita o GHRH;
- Un relasing hormone per la tropina che stimola la corticale del surrene o CRH, inducendola a sua volta a produrre l’ormone cortisolo;
Allo stesso modo, esistono anche ormoni che inibiscono la secrezione dell’ipofisi qualora ciò risulti necessario.
Sotto lo stimolo o l’inibizione dell’ipotalamo, l’adenoipofisi produce una serie di ormoni o tropine di natura proteica ed altre sostanze, come per esempio le endorfine, che si trovano anche nel cervello ed hanno una struttura chimica che assomiglia a quella degli oppioidi.
Gli ormoni ipofisari sono rappresentati da:
- Gonadotropina FSH (ormone stimolante il follicolo);
- Gonadotropina LH (ormone luteinizzante);
- ICSH (ormone stimolante le cellule interstiziali del testicolo) nell’uomo;
- Prolattina, importante nella preparazione della ghiandola mammaria durante la gravidanza e nella sua funzione durante l’allattamento. Al di fuori dello stato gravidico, i livelli di prolattina non fisiologici possono influenzare negativamente i meccanismi della fertilità, quindi della riproduzione;
- Il TSH (tropina stimolante la tiroide);
- L’ACTH (tropina stimolante la corticale del surrene);
- Il GH (tropina stimolante l’accrescimento corporeo);
Inoltre, l’ipofisi produce peptidi oppioidi (endorfine) e fattori che influenzano il fegato ed il pancreas.
Le gonadotropine agiscono sulle gonadi (ovaio e testicolo). L’ovaio, sotto lo stimolo delle gonadotropine, secerne tre ormoni che derivano dal colesterolo: estrogeni, androgeni, progesterone e suoi derivati.
Esiste nell’ipofisi anche un lobo posteriore a struttura nervosa, chiamata neuroipofisi, a cui arrivano direttamente dall’ipotalamo, stavolta non attraverso il sangue ma tramite dei prolungamenti di neuroni, una serie di sostanze prodotte dai neuroni dell’ipotalamo stesso. Queste, vengono poi immesse nel circolo sanguigno ed hanno azioni su tutto l’organismo. Fra esse, le più importanti sono l’ADH o ormone antidiuretico o vasopressina, responsabile della ritenzione di sodio, e l’ossitocina, che stimola la contrazione della muscolatura dell’utero durante il parto e delle cellule muscolari (mioepiteliali) della mammella durante l’allattamento per favorire l’uscita del latte.
Per approfondire, continua la lettura con:
- Ipotalamo: anatomia, struttura e funzioni
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Patologie di ipotalamo e ipofisi
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisi-gonade: funzionamento ed ormoni rilasciati
- Asse ipotalamo-ipofisi-surrene: funzionamento ed ormoni rilasciati
- Asse ipotalamo-ipofisi-testicolo: funzionamento ed ormoni rilasciati
- Asse ipotalamo-ipofisi-tiroide: funzionamento ed ormoni rilasciati
- Vasopressina (ormone antidiuretico o ADH): funzioni e patologie
- Ormone adrenocorticotropo o corticotropina (ACTH) cos’è e quali sono le sue funzioni
- Ormone della crescita (GH) a che serve e da cosa è prodotto?
- Ormone della crescita (GH): body building e doping in palestra
- Ormone della crescita (GH): effetti avversi nel body building e nello sport
- TSH alto, basso e valori normali: qual è il significato clinico?
- Differenza tra ipotiroidismo primario, secondario e terziario
Leggi anche:
- Surrene: anatomia, funzioni e patologie in sintesi
- Cos’è l’adrenalina ed a cosa serve?
- Adrenalina e “combatti o fuggi”: ecco cosa accade nel nostro corpo quando siamo terrorizzati
- Differenza tra beta bloccanti, ace inibitori, calcio antagonisti, sartani e diuretici
- Testosterone basso, alto, valori normali ed interpretazione
- Ormoni estrogeni: cosa sono e quali funzioni svolgono?
- Progesterone: cos’è, a cosa serve, valori e quali funzioni ha in gravidanza?
- Quando la donna ha troppi peli dove non dovrebbero essere: irsutismo, cause, trattamenti e differenze con ipertricosi
- Cos’è una ghiandola endocrina? A che servono gli ormoni ed il sistema endocrino?
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Differenze tra adrenalina e noradrenalina
- Apparato urinario: anatomia e fisiologia [SCHEMA]
- Rene: anatomia, funzioni e patologie in sintesi
- Differenza tra surrene e rene
- Dopammina: cos’è ed a che serve?
- Neurotrasmettitori: cosa sono ed a che servono
- Si può vivere senza reni? Conseguenze della nefrectomia
- Dopammina: biosintesi, rilascio nello spazio sinaptico e degradazione
- Sistema dopamminergico: i circuti nervosi della dopammina
- Quando essere troppo alti è una malattia: il gigantismo
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
- Cos’è una ghiandola endocrina? A che servono gli ormoni ed il sistema endocrino?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Reddit, su Tumblr e su Pinterest, grazie!

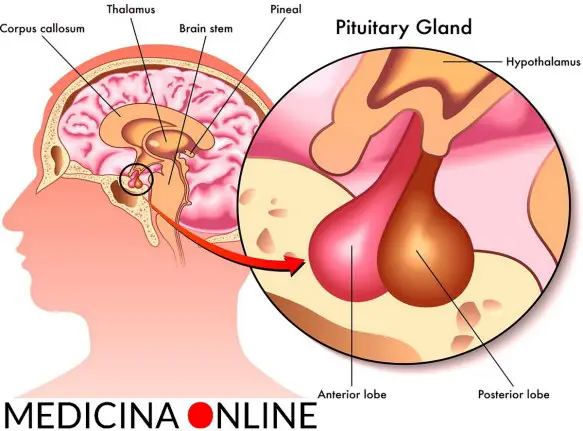 L’ipofisi (con l’accento sulla o), anche chiamata ghiandola pituitaria (hypophysis o pituitary gland in inglese), è una ghiandola endocrina situata alla base del cranio, nella fossa ipofisaria della sella turcica dell’osso sfenoide. Si può dividere in due lobi, diversi per sviluppo embrionale, struttura e funzioni, che controllano – attraverso la secrezione di numerosi ormoni – l’attività endocrina e metabolica di tutto l’organismo:
L’ipofisi (con l’accento sulla o), anche chiamata ghiandola pituitaria (hypophysis o pituitary gland in inglese), è una ghiandola endocrina situata alla base del cranio, nella fossa ipofisaria della sella turcica dell’osso sfenoide. Si può dividere in due lobi, diversi per sviluppo embrionale, struttura e funzioni, che controllano – attraverso la secrezione di numerosi ormoni – l’attività endocrina e metabolica di tutto l’organismo: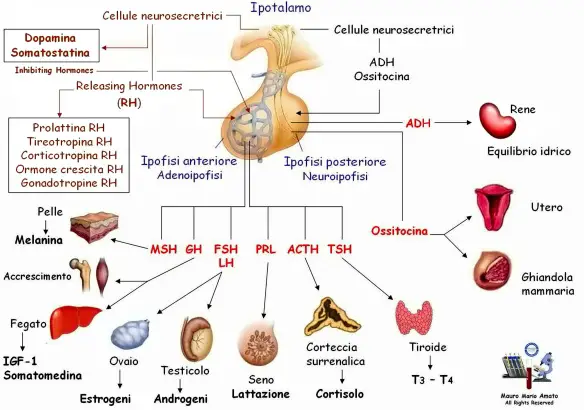
 Le patologie che possono colpire l’ipotalamo o l’ipofisi sono molte e differenti ma portano tutte alla medesima situazione : una iperfunzione o una ipofunzione del sistema ipotalamo-ipofisi.
Le patologie che possono colpire l’ipotalamo o l’ipofisi sono molte e differenti ma portano tutte alla medesima situazione : una iperfunzione o una ipofunzione del sistema ipotalamo-ipofisi.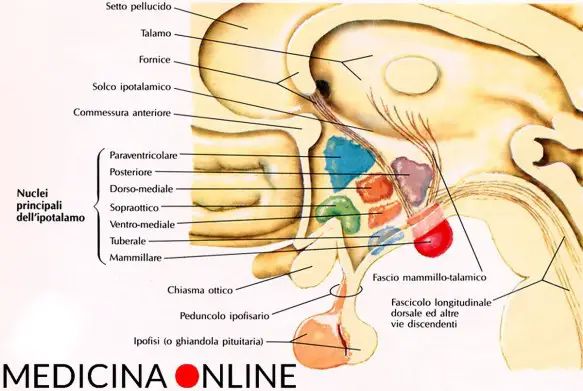 L’ipotalamo e l’ipofisi sono due strutture anatomiche, strettamente collegate fra loro, situate alla base del cranio. Si tratta di due strutture che rappresentano la più importante area di interconnessione fra il sistema nervoso e il sistema endocrino da cui partono gli impulsi e gli stimoli ormonali che governano l’intero sistema endocrino.
L’ipotalamo e l’ipofisi sono due strutture anatomiche, strettamente collegate fra loro, situate alla base del cranio. Si tratta di due strutture che rappresentano la più importante area di interconnessione fra il sistema nervoso e il sistema endocrino da cui partono gli impulsi e gli stimoli ormonali che governano l’intero sistema endocrino.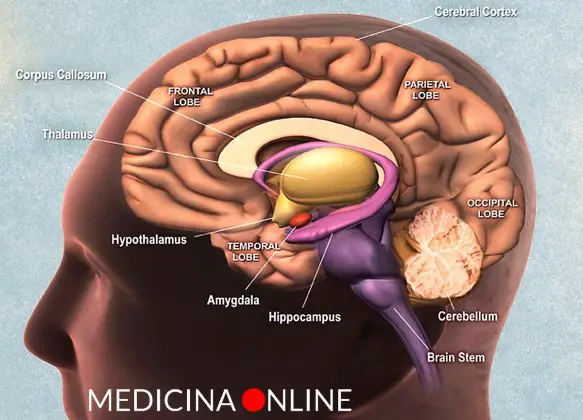 L’ipotalamo (hypothalamus in inglese) è una struttura del SNC (sistema nervoso centrale), situata nella zona centrale interna ai due emisferi cerebrali, e costituisce la parte ventrale del diencefalo. L’ipotalamo comprende molti nuclei che attivano, controllano e integrano i meccanismi autonomici periferici, l’attività endocrina e molte funzioni somatiche tra cui:
L’ipotalamo (hypothalamus in inglese) è una struttura del SNC (sistema nervoso centrale), situata nella zona centrale interna ai due emisferi cerebrali, e costituisce la parte ventrale del diencefalo. L’ipotalamo comprende molti nuclei che attivano, controllano e integrano i meccanismi autonomici periferici, l’attività endocrina e molte funzioni somatiche tra cui: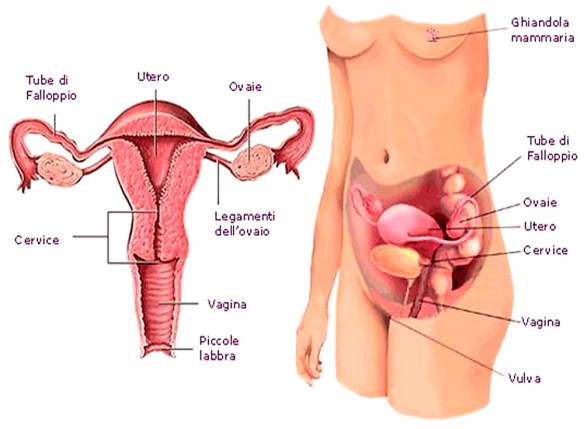 Sebbene nel linguaggio comune i due termini vengano spesso utilizzati come sinonimi, la vagina non deve essere confusa con la vulva: i due termini non sono sinonimi.
Sebbene nel linguaggio comune i due termini vengano spesso utilizzati come sinonimi, la vagina non deve essere confusa con la vulva: i due termini non sono sinonimi.
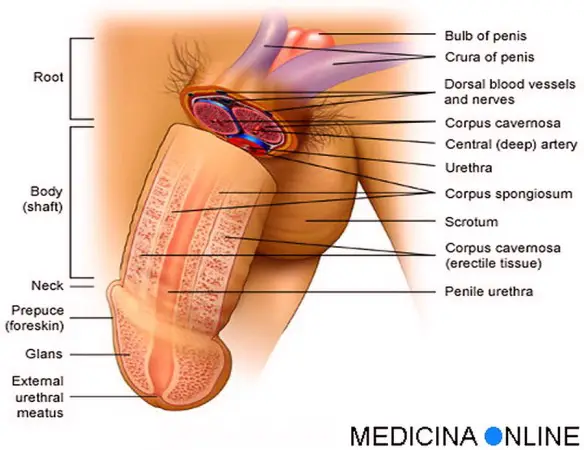 L’urina, in arrivo dalla vescica, percorre l’uretra e fuoriesce attraverso una apertura chiamata meato uretrale (o orifizio, o apertura, in inglese urethral opening o external urethral meatus), un piccolo forellino che nell’uomo è posizionato sul glande, proprio sulla punta del pene.
L’urina, in arrivo dalla vescica, percorre l’uretra e fuoriesce attraverso una apertura chiamata meato uretrale (o orifizio, o apertura, in inglese urethral opening o external urethral meatus), un piccolo forellino che nell’uomo è posizionato sul glande, proprio sulla punta del pene.