 Il morbo di Parkinson può essere diagnosticato partendo dalla storia clinica e da un esame neurologico. Non esiste attualmente un test che identifichi chiaramente la malattia, ma scansioni tomografiche cerebrali sono a volte utilizzate per escludere patologie che potrebbero dare luogo a sintomi simili. L’osservazione di corpi di Lewy nel mesencefalo, in sede di autopsia, è solitamente considerata la prova che il paziente soffriva della malattia di Parkinson. Le linee guida consigliano di valutare periodicamente la diagnosi, poiché la progressione della malattia può far cambiare opinione su di essa.
Il morbo di Parkinson può essere diagnosticato partendo dalla storia clinica e da un esame neurologico. Non esiste attualmente un test che identifichi chiaramente la malattia, ma scansioni tomografiche cerebrali sono a volte utilizzate per escludere patologie che potrebbero dare luogo a sintomi simili. L’osservazione di corpi di Lewy nel mesencefalo, in sede di autopsia, è solitamente considerata la prova che il paziente soffriva della malattia di Parkinson. Le linee guida consigliano di valutare periodicamente la diagnosi, poiché la progressione della malattia può far cambiare opinione su di essa.
Leggi anche:
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Demenza senile: cause, sintomi, decorso e cure
Criteri standard di diagnosi
Organizzazioni mediche hanno creato criteri per facilitare e standardizzare il processo diagnostico, soprattutto nelle fasi iniziali della malattia. I più conosciuti provengono dalla britannica Parkinson’s Disease Society Brain Bank e dalla statunitense National Institute of Neurological Disorders and Stroke. I criteri del primo istituto citato richiedono la presenza di lentezza nei movimenti (bradicinesia) più rigidità, tremore a riposo o instabilità posturale. Le altre possibili cause di questi sintomi devono essere escluse. Infine, tre o più delle seguenti caratteristiche sono necessarie durante l’insorgenza o l’evoluzione: esordio unilaterale, tremore a riposo, progressione nel tempo, asimmetria dei sintomi motori, risposta alla levodopa per almeno cinque anni, decorso clinico di almeno dieci anni e verificarsi di discinesie indotte dall’assunzione eccessiva di levodopa. La precisione di questi criteri diagnostici, valutati dopo l’autopsia, è del 75-90%, con gli specialisti in neurologia che hanno le percentuali di diagnosi corrette più elevate.
Diagnostica per immagini nel paziente con Parkinson
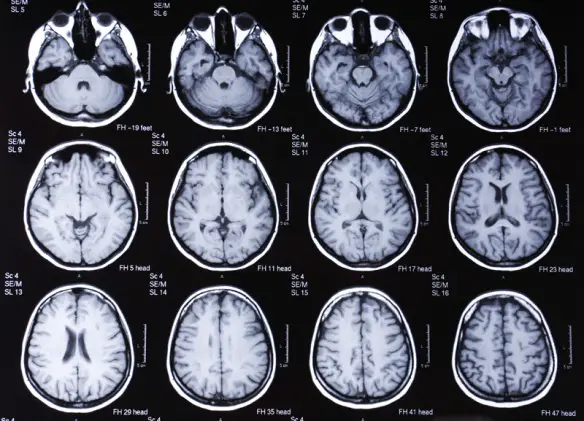
La tomografia computerizzata (TC) e la risonanza magnetica (MRI) del cervello di persone con malattia di Parkinson appaiono di solito normali. Queste tecniche sono comunque utili per escludere altre malattie che possono essere cause secondarie del parkinsonismo, come i tumori vascolari, patologie dei gangli della base e idrocefalo. Una tecnica particolare di risonanza magnetica, l’imaging con tensore di diffusione, è stata trovata utile nel discriminare tra parkinsonismo tipico e atipico, anche se il suo esatto valore diagnostico è ancora oggetto di studio. Inoltre, sono utilizzate la risonanza magnetica funzionale e la spettroscopia a risonanza magnetica. Di recente introduzione vi è la sonografia transcranica, una nuova metodica che permette di studiare in modo non invasivo e a basso costo il parenchima dei nuclei della base e del mesencefalo. Tutto ciò con l’ausilio della finestra temporale.
La medicina nucleare permette uno studio accurato della patologia dal punto di vista anatomico e funzionale. Essa sfrutta l’uso di traccianti radioattivi iniettati nell’organismo, i quali vanno a depositarsi nei distretti corporei oggetto di studio, evidenziandone il metabolismo, e quindi in maniera diretta o indiretta, caratteristiche come la vitalità o l’attività. Essendo la malattia di Parkinson una patologia a carico del sistema dopaminergico, i traccianti sono diretti verso il trasportatore della dopamina e verso il trasportatore vescicolare delle monoamine di tipo 2 e verso l’enzima DOPA decarbossilasi. La posizione in cui i traccianti vanno a depositarsi viene rilevata tramite PET e SPECT. Esempi di radiotraccianti utilizzabili sono: lo ioflupane (123I) (nome commerciale DaTSCAN) e iometopane (Dopascan) per la SPECT, il fluorodesossiglucosio (18F-FDG) e la fluoroDOPA per la PET. Un modello sulla riduzione dell’attività dopaminergica nei gangli basali può aiutare nella diagnosi della malattia di Parkinson.
Leggi anche:
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cervello maschile e femminile: quali sono le differenze?
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Ipotalamo: anatomia, struttura e funzioni
- Differenze tra ipotalamo, ipofisi, neuroipofisi e adenoipofisi
- Patologie di ipotalamo e ipofisi
- Ipofisi (ghiandola pituitaria): anatomia, funzioni e ormoni secreti
- Asse ipotalamo-ipofisario: fisiologia e ormoni rilasciati
Diagnosi differenziale
Altre cause che possono secondariamente produrre una sindrome parkinsoniana sono: la malattia di Alzheimer, l’ictus cerebrale e il parkinsonismo farmaco-indotto. Nella diagnosi devono essere escluse sindromi come la paralisi sopranucleare progressiva e l’atrofia sistemica multipla. Tassi di progressione veloci, precoce disfunzione cognitiva o instabilità posturale, tremore minimo o simmetrico all’esordio, possono indicare la presenza di una sindrome ulteriore, piuttosto che la malattia di Parkinson stessa. Le forme genetiche sono di solito classificate come “malattia di Parkinson”, anche se i termini di “malattia familiare di Parkinson” e “parkinsonismo familiare” sono utilizzati per i soggetti con malattia autosomica dominante o recessiva.
Leggi anche:
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Differenza tra morbo di Alzheimer, demenza senile, vascolare e reversibile
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Cervelletto: anatomia esterna ed interna
- Cervelletto: le lesioni cerebellari più comuni
- Le funzioni del cervelletto: apprendimento e correzione dei movimenti del corpo
- Sistema nervoso simpatico: funzioni
- Sistema nervoso parasimpatico: funzioni
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Vivian Maier è il nome di una donna che probabilmente non avete mai sentito nominare in vita vostra, tuttavia la sua storia è molto interessante a partire da uno strano fatto: scattò migliaia di foto senza svilupparne nessuna. Per quale motivo? Per difficoltà economiche? Scelta? Non si sa con esattezza. Dopo la sua morte furono trovati i negativi e divenne famosa per foto che quindi lei stessa non aveva mai visto. C’è un bellissimo documentario di Maloof e Siskel che la raccontano.
Vivian Maier è il nome di una donna che probabilmente non avete mai sentito nominare in vita vostra, tuttavia la sua storia è molto interessante a partire da uno strano fatto: scattò migliaia di foto senza svilupparne nessuna. Per quale motivo? Per difficoltà economiche? Scelta? Non si sa con esattezza. Dopo la sua morte furono trovati i negativi e divenne famosa per foto che quindi lei stessa non aveva mai visto. C’è un bellissimo documentario di Maloof e Siskel che la raccontano.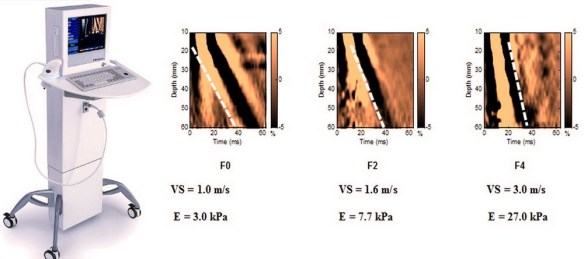 La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.
La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.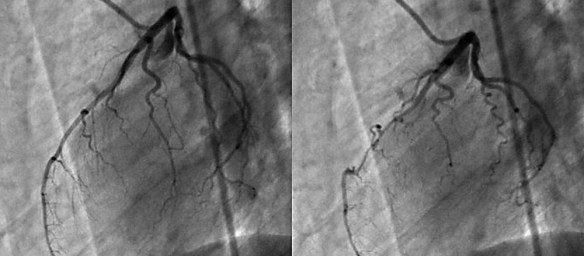 La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.
La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.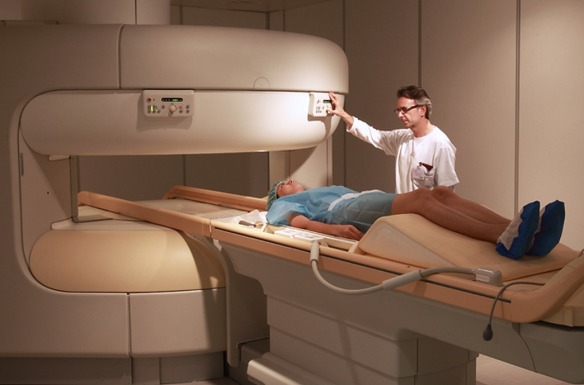 La risonanza magnetica nucleare (RMN) – in inglese Nuclear Magnetic Resonance – anche chiamata semplicemente “risonanza magnetica” è una tecnica che appartiene al campo della “diagnostica per immagini”, utilizzata in campo medico dalla metà degli anni ’70 del secolo scorso, ed utilissima per poter indagare con precisione e specificità moltissime patologie, inizialmente specie quelle legate all’encefalo e al midollo spinale e successivamente anche quelle di altri distretti del corpo. Attualmente viene usata in svariati ambiti della medicina come quello neurologico, neurochirurgico, traumatologico, oncologico, ortopedico, cardiologico, gastroenterologico.
La risonanza magnetica nucleare (RMN) – in inglese Nuclear Magnetic Resonance – anche chiamata semplicemente “risonanza magnetica” è una tecnica che appartiene al campo della “diagnostica per immagini”, utilizzata in campo medico dalla metà degli anni ’70 del secolo scorso, ed utilissima per poter indagare con precisione e specificità moltissime patologie, inizialmente specie quelle legate all’encefalo e al midollo spinale e successivamente anche quelle di altri distretti del corpo. Attualmente viene usata in svariati ambiti della medicina come quello neurologico, neurochirurgico, traumatologico, oncologico, ortopedico, cardiologico, gastroenterologico.
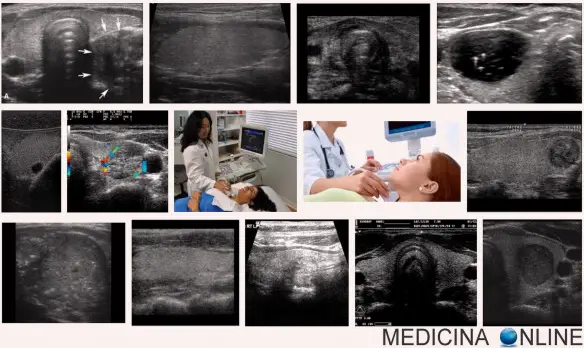 L’ecografia della tiroide è senza alcun dubbio l’esame diagnostico più importante per lo studio della morfologia della ghiandola tiroidea. Come tutte le tecniche ecografiche, si basa sulla differente capacità dei tessuti di riflettere gli ultrasuoni emessi da una sonda. L’apparecchio è in grado di registrare l’intensità delle onde riflesse, convertendole sullo schermo in segnali luminosi che ricostruiscono in tempo reale l’aspetto anatomico della tiroide.
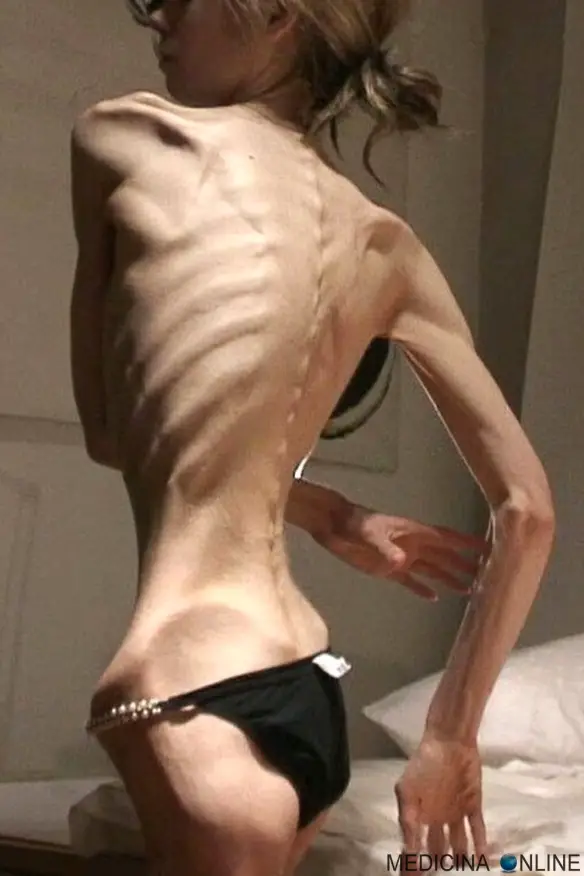
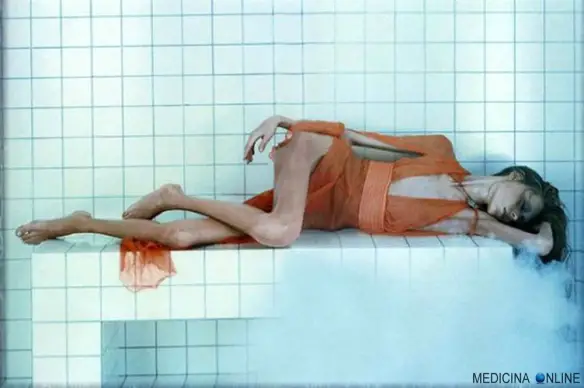
L’ecografia della tiroide è senza alcun dubbio l’esame diagnostico più importante per lo studio della morfologia della ghiandola tiroidea. Come tutte le tecniche ecografiche, si basa sulla differente capacità dei tessuti di riflettere gli ultrasuoni emessi da una sonda. L’apparecchio è in grado di registrare l’intensità delle onde riflesse, convertendole sullo schermo in segnali luminosi che ricostruiscono in tempo reale l’aspetto anatomico della tiroide. Anoressia. Tecnicamente parlando “anoressia nervosa”. Una patologia diffusa che getta nella disperazione intere famiglie. A volte difficile da diagnosticare nelle fasi iniziali quando piccole perdite di peso e umore diverso dal solito sono interpretati da genitori ed amici come un fenomeno passeggero e trascurabile. A tale proposito, prima di continuare con la lettura di questo post, vi invito a dare una occhiata a questo mio articolo:
Anoressia. Tecnicamente parlando “anoressia nervosa”. Una patologia diffusa che getta nella disperazione intere famiglie. A volte difficile da diagnosticare nelle fasi iniziali quando piccole perdite di peso e umore diverso dal solito sono interpretati da genitori ed amici come un fenomeno passeggero e trascurabile. A tale proposito, prima di continuare con la lettura di questo post, vi invito a dare una occhiata a questo mio articolo: