 Se ti interessa capire nello specifico la differenza funzionale e morfologica tra arteria e vena, ti consiglio di leggere questo articolo: Qual è la differenza tra arteria e vena?
Se ti interessa capire nello specifico la differenza funzionale e morfologica tra arteria e vena, ti consiglio di leggere questo articolo: Qual è la differenza tra arteria e vena?
Cosa sono i vasi sanguigni?
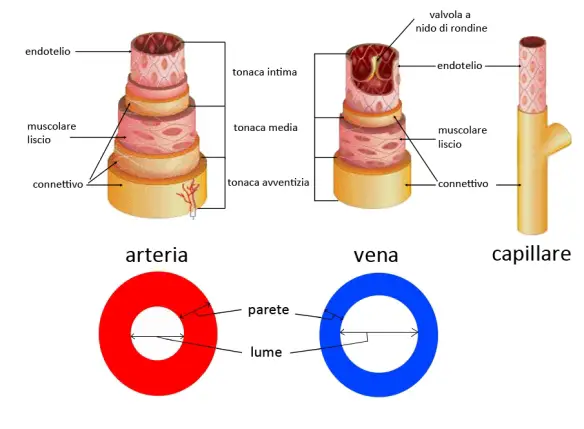
I vasi sanguigni sono paragonabili alle tubature di un condotto ripieno di liquido (il sangue) e connesso ad una pompa (il cuore). La pressione generata a livello cardiaco permette un adeguato afflusso di sangue ad ogni tratto del condotto. L’insieme dei vasi sanguigni forma il sistema vascolare. Esistono tre tipi di vasi sanguigni, rispettivamente chiamati arterie, capillari e vene. I vasi che trasportano il sangue dal cuore alla periferia sono detti arterie, mentre il ritorno al muscolo cardiaco è affidato alle vene, i capillari sono invece disposti “a metà strada” tra arterie e vene.
Capillari
I capillari fanno da ponte tra i vasi arteriosi e quelli venosi, e sono deputati allo scambio di sostanze tra sangue e tessuti irrorati. Grazie alle loro sottilissime pareti costituite da un unico strato di cellule, l’endotelio, e alla bassa velocità con cui il sangue circola al loro interno, i capillari possono facilmente scambiare gas respiratori, nutrienti, enzimi, ormoni e sostanze di rifiuto. I prodotti di scarto e l’anidride carbonica passano dalle cellule attraverso le pareti dei capillari per ritornare nel flusso sanguigno.
Leggi anche: Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
Arterie
Le pareti delle arterie, spesse ed elastiche, sono costituite da tre strati: quello più interno (tonaca intima) è uno strato di cellule endoteliali, l’intermedio – chiamato tonaca media – è formato da tessuto muscolare liscio, mentre il più esterno (tonaca esterna o avventizia) è formato da tessuto connettivo molto ricco di fibre elastiche. La presenza di tessuto muscolare ed elastico permette alle arterie di accumulare, dilatandosi, l’energia impressa alla massa sanguigna dalla contrazione del cuore; quando questo si rilassa tra una contrazione e l’altra, l’energia accumulata dalle arterie viene ceduta lentamente alla colonna ematica diretta in periferia; in questo modo le arterie contribuiscono a trasformare i flotti ematici intermittenti, provenienti dal cuore, in un flusso continuo (laminare) essenziale per consentire i normali scambi a livello capillare.
Leggi anche: Trombo: cause, classificazione, trombosi venose, arteriose e sistemiche
Vene
Al pari delle arterie, le vene sono costituite da tre strati, ma le loro pareti sono meno estensibili e spesse rispetto alle arterie di pari calibro; ciò permette il transito di grosse quantità di sangue senza opporre una grossa resistenza. Lungo alcune vene, in particolare in quelle di maggiori dimensioni localizzate a livello degli arti inferiori, sono dislocate speciali valvole – dette a mezzaluna o a nido di rondine – che assicurano l’unidirezionalità del flusso ematico in senso centripeto (dalla periferia al cuore).
La struttura dei vasi sanguigni
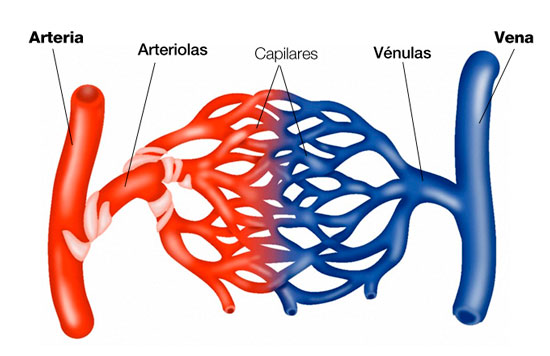
Nell’uomo, l’arteria di dimensioni maggiori – l’aorta – ha un diametro di circa 2,5 cm, mentre nel capillare più piccolo il calibro si riduce a 5 µm, arrivando poi a 3 cm nella vena più grossa, la vena cava. Il sistema vascolare inizia con grandi arterie che si diramano poco a poco in arterie più piccole e ramificate, quindi in altre ancora più piccole (dette arteriole) che si continuano in una rete di vasi sanguigni piccolissimi, i già citati capillari. Dopo aver ceduto il necessario ed aver accumulato gli scarti, il sangue passa dai capillari a piccolissime vene (le venule), quindi in vene più grosse attraverso le quali ritorna al cuore. Tale conformazione delle vene, dalla più piccola alla più grande, permette di mantenere una adeguata pressione sanguigna venosa e favorire il ritorno del sangue al cuore. In parole semplici, nella circolazione sistemica i vasi arteriosi partono “grandi” per poi diventare gradatamente “piccoli”, mentre quelli venosi partono “piccoli” per arrivare al cuore “grandi”.
Leggi anche: Differenza tra pressione arteriosa e venosa
Arteriole
L’arteriola è un vaso sanguigno, di diametro molto piccolo (mm 0.2) che si estende e si dirama dalle arterie, precedendo i capillari. Le arteriole possiedono una sottile parete muscolare (solitamente costituita da uno o due strati di muscolatura liscia) e costituiscono il sito principale della resistenza vascolare. A spiegazione di ciò va detto che la pressione sanguigna nelle arterie è il risultato dell’interazione tra il volume di sangue pompato dal cuore al minuto e la resistenza vascolare, chiamata tecnicamente resistenza periferica totale. La fluttuazione della pressione arteriosa è dovuta alla natura pulsatile della pressione cardiaca in uscita ed è determinata dall’interazione del volume del battito cardiaco con l’elasticità delle arterie principali. In un sistema vascolare sano, l’endotelio (il rivestimento più interno delle arteriole e degli altri vasi sanguigni) si presenta sottile e rilassato; questa condizione è prodotta da una notevole produzione di ossido nitrico nelle cellule dell’endotelio, le cui reazioni biochimiche sono regolate da un complesso sistema costituito da polifenoli, enzimi (del tipo sintasi dell’acido nitrico) e L-arginina.
Leggi anche: Com’è fatto il cuore, a che serve e come funziona?
Venule
La venula è un vaso sanguigno di piccole dimensioni che permette al sangue venoso di ritornare dai capillari verso vasi sanguigni più grandi, quali le vene. Le venule sono costituite di tre strati: uno strato più interno di endotelio, formato da cellule epiteliali squamose, che funge da membrana, uno strato intermedio elastico di tessuto muscolare ed uno strato più esterno di tessuto connettivo fibroso. Rispetto alle arteriole, nelle venule lo strato intermedio è più scarsamente sviluppato e la parete vasale si presenta dunque più sottile a parità di diametro.
Microcircolo
Arteriole, capillari e venule formano il cosiddetto microcircolo. I vasi sanguigni – grazie agli sfinteri precapillari – hanno la capacità di variare il loro tono indirizzando un maggior flusso sanguigno verso gli organi che compiono un lavoro più intenso e viceversa.
Leggi anche:
- Anastomosi vascolare arteriosa e venosa: tipi e differenze
- Shunt in medicina: cardiaco, cerebrale, polmonare ed altre tipologie
- Autoregolazione ed importanza del flusso sanguigno cerebrale
- Differenza tra aterosclerosi e arteriosclerosi
- Differenza tra trombo, embolo, coagulo, embolia e trombosi
- Differenza tra arteriola afferente ed efferente: struttura e funzioni
- Differenza tra acidosi ed alcalosi, metabolica e respiratoria
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Differenza tra trombosi arteriosa e venosa profonda e superficiale
- Differenza tra trombo e placca aterosclerotica
- Glomerulo renale: schema, funzione e flusso ematico renale
- Filtrazione glomerulare, riassorbimento e secrezione
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Differenza tra aorta ed arteria
- Differenza tra coronarie e arterie: miocardio e circolazione coronarica
- Vena porta e sistema portale: anatomia e funzioni della circolazione epatica
- Differenza tra cirrosi e fibrosi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

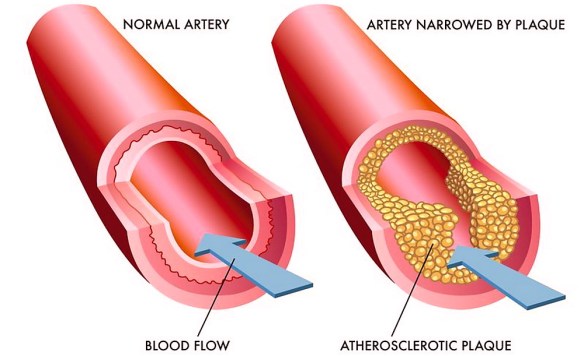 Le arterie sono vasi sanguigni che trasportano il sangue ricco di ossigeno (nella circolazione sistemica) e povero di ossigeno (nella circolazione polmonare). E’ importantissimo per la nostra salute che le pareti delle arterie siano flessibili, forti ed elastiche, tuttavia – a causa di abitudini di vita poco salutari, patologie e con l’avanzare dell’età – queste pareti possono diventare spesse e indurite. Quando questo capita il sangue non affluisce più correttamente negli organi e nei tessuti, con evidenti danni e rischi aumentati di ictus. Il processo di deterioramento delle pareti dei vasi sanguigni è detto arteriosclerosi.
Le arterie sono vasi sanguigni che trasportano il sangue ricco di ossigeno (nella circolazione sistemica) e povero di ossigeno (nella circolazione polmonare). E’ importantissimo per la nostra salute che le pareti delle arterie siano flessibili, forti ed elastiche, tuttavia – a causa di abitudini di vita poco salutari, patologie e con l’avanzare dell’età – queste pareti possono diventare spesse e indurite. Quando questo capita il sangue non affluisce più correttamente negli organi e nei tessuti, con evidenti danni e rischi aumentati di ictus. Il processo di deterioramento delle pareti dei vasi sanguigni è detto arteriosclerosi. I meccanismi fisiologici alla base dell’autoregolazione vascolare del flusso arterioso cerebrale sono molteplici e finalizzati alla modulazione del tono arteriolareIl tono arteriolare aumenta (per aumentare la pressione) quando la pressione sistolica si abbassa e si riduce (per diminuire la pressione) quando la pressione sistolica si eleva. Il termine d’autoregolazione cerebrovascolare si riferisce alla proprietà dei vasi di resistenza cerebrali di dilatarsi quando la pressione arteriosa è ridotta e di costringersi quando è aumentata. Lo scopo di questo meccanismo è di mantenere costante il flusso durante le variazioni della pressione di perfusione cerebrale.
I meccanismi fisiologici alla base dell’autoregolazione vascolare del flusso arterioso cerebrale sono molteplici e finalizzati alla modulazione del tono arteriolareIl tono arteriolare aumenta (per aumentare la pressione) quando la pressione sistolica si abbassa e si riduce (per diminuire la pressione) quando la pressione sistolica si eleva. Il termine d’autoregolazione cerebrovascolare si riferisce alla proprietà dei vasi di resistenza cerebrali di dilatarsi quando la pressione arteriosa è ridotta e di costringersi quando è aumentata. Lo scopo di questo meccanismo è di mantenere costante il flusso durante le variazioni della pressione di perfusione cerebrale.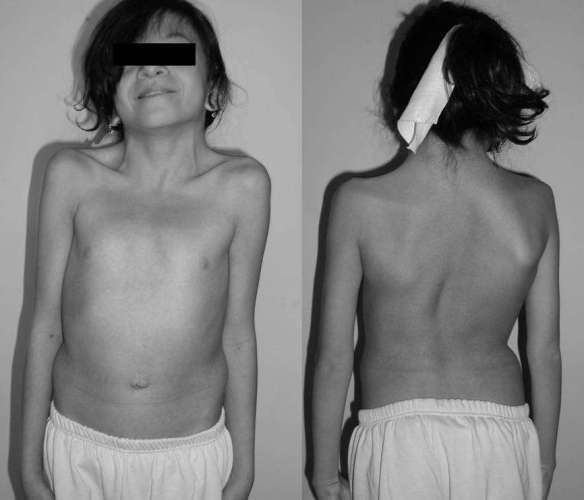 La sindrome di Noonan è una malattia genetica dalle caratteristiche cliniche particolarmente variabili, con un’incidenza stimata di un caso ogni 1000-2500 nati. Le manifestazioni più frequenti includono cardiopatie congenite (nel 70% dei pazienti), bassa statura, un aspetto caratteristico del volto (abbassamento delle palpebre, occhi distanziati, orecchie grandi e ruotate posteriormente), malformazioni del torace, deficit cognitivi variabili, tendenza al sanguinamento e criptorchidismo (mancata discesa dei testicoli nello scroto).
La sindrome di Noonan è una malattia genetica dalle caratteristiche cliniche particolarmente variabili, con un’incidenza stimata di un caso ogni 1000-2500 nati. Le manifestazioni più frequenti includono cardiopatie congenite (nel 70% dei pazienti), bassa statura, un aspetto caratteristico del volto (abbassamento delle palpebre, occhi distanziati, orecchie grandi e ruotate posteriormente), malformazioni del torace, deficit cognitivi variabili, tendenza al sanguinamento e criptorchidismo (mancata discesa dei testicoli nello scroto).
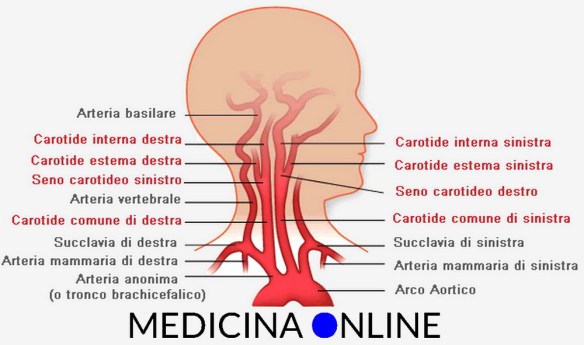 Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo:
Prima di iniziare la lettura, ti consiglio di leggere prima questo articolo: 
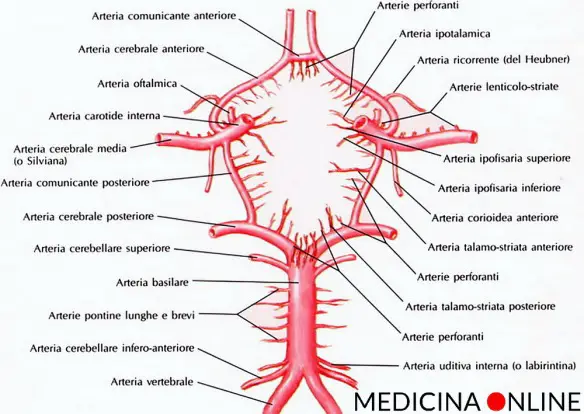 Il Poligono di Willis, anche chiamato Circolo di Willis (Circle of Willis in inglese) è importante sistema di anastomosi arteriose (cioè di comunicazioni tra vasi arteriosi) a pieno canale presente alla base della scatola cranica, così chiamato in onore al medico inglese
Il Poligono di Willis, anche chiamato Circolo di Willis (Circle of Willis in inglese) è importante sistema di anastomosi arteriose (cioè di comunicazioni tra vasi arteriosi) a pieno canale presente alla base della scatola cranica, così chiamato in onore al medico inglese 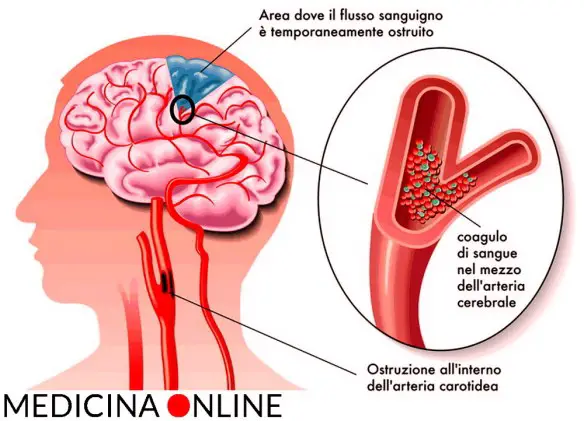 Per meglio comprendere l’argomento, ti consiglio di leggere prima questo articolo:
Per meglio comprendere l’argomento, ti consiglio di leggere prima questo articolo: