 Il latte materno è sicuramente l’alimento più idoneo per il bebè, anche se a volte ci possono essere degli impedimenti o delle controindicazioni che spingono a ricorrere al latte artificiale. In ogni caso, se la mamma non può allattare il bambino al seno, si può ricorrere al latte artificiale scegliendo quello che per composizione è più simile al latte materno (che rimane comunque l’alimento ideale per il bambino). Si deve quindi ricorrere ad altri tipi di latte solo nei casi in cui non sia possibile avere adeguata quantità di latte materno (allattamento misto) o quando questo venga a mancare del tutto (allattamento artificiale). Un numero sempre crescente di indagini, mostrano che l’allattamento materno è particolarmente adatto per soddisfare i bisogni alimentari ed emotivi del bambino. Oltre alle proprietà nutritive e protettive del latte, l’allattamento al seno permette, infatti, di stabilire un contatto importante fra madre e figlio. A questo si uniscono crescenti evidenze di vantaggi in termini di salute anche per la madre che allatta al seno il proprio bambino. È quindi compito del medico informare, indirizzare, incoraggiare ed aiutare tale metodica considerandola un diritto sia per la mamma che per il figlio. Il latte materno adeguatamente trattato e conservato in particolari “banche” collocate nei reparti di neonatologia può essere anche donato per alimentare altri neonati che non possono ricevere quello della propria madre.
Il latte materno è sicuramente l’alimento più idoneo per il bebè, anche se a volte ci possono essere degli impedimenti o delle controindicazioni che spingono a ricorrere al latte artificiale. In ogni caso, se la mamma non può allattare il bambino al seno, si può ricorrere al latte artificiale scegliendo quello che per composizione è più simile al latte materno (che rimane comunque l’alimento ideale per il bambino). Si deve quindi ricorrere ad altri tipi di latte solo nei casi in cui non sia possibile avere adeguata quantità di latte materno (allattamento misto) o quando questo venga a mancare del tutto (allattamento artificiale). Un numero sempre crescente di indagini, mostrano che l’allattamento materno è particolarmente adatto per soddisfare i bisogni alimentari ed emotivi del bambino. Oltre alle proprietà nutritive e protettive del latte, l’allattamento al seno permette, infatti, di stabilire un contatto importante fra madre e figlio. A questo si uniscono crescenti evidenze di vantaggi in termini di salute anche per la madre che allatta al seno il proprio bambino. È quindi compito del medico informare, indirizzare, incoraggiare ed aiutare tale metodica considerandola un diritto sia per la mamma che per il figlio. Il latte materno adeguatamente trattato e conservato in particolari “banche” collocate nei reparti di neonatologia può essere anche donato per alimentare altri neonati che non possono ricevere quello della propria madre.
Leggi anche:
Il latte e il peso del bambino
Ciò che fa latte è la richiesta di un bambino sano e che ha fame. Se il bambino è debole o prematuro o malato, o semplicemente dorme troppo, la sua richiesta di latte sarà minore, di conseguenza le ghiandole mammarie si metteranno a riposo: in altre parole l’organismo, anche se molto efficiente perché produce latte col minimo dispendio calorico, tende a risparmiare fatica.
Durante le prime 6 settimane circa d’allattamento le ghiandole mammarie si saranno “calibrate” sull’esigenza del bambino, in base al sesso, all’età gestazionale e al peso. È però fondamentale che durante tale periodo il bambino abbia avuto libero accesso al seno della mamma, senza restrizioni d’orario e durata delle poppate, né di giorno né di notte. Alla fine delle sei settimane si raggiunge di solito l’apice della produzione, che aumenterà di pochissimo nei 5-6 mesi successivi, mentre il bambino continuerà a crescere. Nel primo mese il piccolo può andare al seno 8-12 volte per 24 ore, se lo desidera, a patto che si attacchi bene.
Il bambino alla nascita ha un peso variabile che va dai 2,5 ai 4,5 chili. Un peso che tende a diminuire nei primi giorni di vita del bambino fino a circa il 10 per cento, quindi un bambino che appena nato pesa 3 chili può calare e raggiungere 2 chili e 700 grammi. Si tratta di un evento naturale dovuto all’emissione di urine e delle prime feci del bebè, all’essiccamento del cordone ombelicale e alla perdita d’acqua con la traspirazione cutanea: non dipende quindi dall’assenza del latte materno. In ogni caso quanto più rapidamente si instaura la montata lattea, tanto più veloce è il recupero del peso della nascita: quindi le perdite vengono compensate dall’assunzione di latte materno. Alcuni bambini iniziano a crescere subito (già dal terzo giorno di vita), altri, avendo avuto alcune difficoltà nell’avvio all’allattamento, stentano un po’ a prendere peso e mettono su qualche grammo solo dopo qualche giorno. L’importante è che alla fine della terza settimana di vita il bebè abbia ripreso il peso della nascita.
Le feci sono spesso fonte di preoccupazione per la mamma, ma è bene sapere che il loro colorito nero-verdastro e la loro vischiosità sono caratteristiche del tutto normali. Le prime feci (meconio) continueranno ad essere eliminate dal bambino nei primi 3-4 giorni di vita per poi far posto gradualmente alle “normali” feci del lattante. Un bambino che al quinto giorno di vita scarichi ancora meconio con tutta probabilità non riceve latte a sufficienza! Il latte materno, infatti, stimola i movimenti intestinali per cui il bambino, di solito, evacua dopo ogni pasto. La consistenza delle feci è di solito cremosa, ma trovare le feci semiliquide non deve spaventare la mamma: non si tratta assolutamente di diarrea. Il colore di solito è giallo-ocra, simile alla senape, ma alcune volte può essere verdastro. La dieta della mamma, se da un lato influenza scarsamente la composizione del latte, può invece modificare molto sia la consistenza, sia la frequenza, sia il colore delle scariche. Le sostanze chimiche che di solito sono responsabili del sapore forte dei cibi (per esempio quelle nella cipolla) possono passare nel latte materno e cambiare le caratteristiche delle feci, ma senza apportare conseguenze per la salute del bebè.
Leggi anche:
I vantaggi del latte materno
Il latte materno è l’alimento ideale per la crescita e la salute del bambino durante il suo primo anno di vita. È composto, infatti, da nutrienti fondamentali e nessun altro alimento è così adatto a far crescere bene un bambino, proteggendolo dalle malattie più comuni dell’infanzia (diarree, infezioni respiratorie ed urinarie, allergie, malattie infettive) e svolgendo un’importante azione protettiva nei confronti di obesità, ipertensione arteriosa, aterosclerosi, anemia, carie dentaria. Il latte materno è un alimento facilmente digeribile, per questo i bambini allattati al seno non soffrono quasi mai di stitichezza! Inoltre, soddisfa velocemente la fame e la sete del bambino e soprattutto è sempre pronto e alla giusta temperatura.
Composizione ed effetti
La composizione del latte materno varia in base a diversi fattori per rispondere il più possibile alle diverse esigenze del bebè. Alla fine della poppata, per esempio, il latte contiene un numero di proteine e grassi maggiore rispetto all’inizio, quindi il latte da acquoso diventa più denso e cremoso (più saziante). Naturalmente il cambiamento del latte avviene diversamente da mamma a mamma e quindi si può verificare che alcuni bambini ricevano quello di cui hanno bisogno in cinque minuti, altri in dieci minuti o più. Il bambino può passare da una mammella all’altra per soddisfare il senso di sete perché al latte concentrato di una mammella corrisponde il latte più acquoso dell’altra. Questa variabilità è un “optional” originale del latte materno differente in questo dal latte artificiale (sempre invariato nel gusto e nella concentrazione).
I nutrienti principali del latte materno sono:
- le proteine: sono meglio digerite, di maggiore valore nutritivo, più adatte allo sviluppo, meno allergizzanti e con una funzione antinfettiva maggiore rispetto agli altri latti
- gli zuccheri: per la maggior parte lattosio, che rappresenta un’ottima fonte di energia e inibisce la crescita di germi cattivi nell’intestino
- i grassi: sono ben digeriti e per la maggior parte essenziali
- i minerali: il latte umano è povero di minerali, ragion per cui al sesto mese di vita del bambino si suggerisce di integrare la sua alimentazione cominciando a svezzarlo; il contenuto in ferro, nonostante sia basso, è ben assorbito dall’intestino dei bambini
- le vitamine: se la mamma esegue una dieta bilanciata il suo latte è in grado di soddisfare il fabbisogno del bambino per tutti i tipi di vitamine.
Lo sviluppo intellettivo del bambino
Nel latte materno c’è una maggiore concentrazione di acido docosaesanoico rispetto al latte artificiale. A questa sostanza lipidica è stato attribuito l’effetto di potenziare la funzionalità delle vie nervose. Quindi il sistema nervoso centrale dei bambini allattati al seno dovrebbe essere più ricco di acido docosaesanoico rispetto a quello dei bambini che sono allattati artificialmente. I primi, secondo alcuni studi, avranno una vista migliore e un quoziente intellettivo superiore. A questi studi è legato però un po’ di scetticismo: sarebbe, infatti, l’ambiente e non solo la dieta a far sviluppare differenze tra il bambino allattato al seno e quello allattato con latte in polvere.
Risparmio
Allattare artificialmente comporta una spesa per la famiglia che si aggira intorno ai 900 euro nel corso del primo anno di vita del bambino. Oltre all’acquisto del latte, poi, ci sono da considerare le spese per acquistare gli accessori utili per allattare. L’allattamento al seno, invece, comporta una spesa inferiore che è sintetizzabile nelle aumentate esigenze alimentari della donna. Un altro punto a favore dell’allattamento al seno è la prevenzione “naturale” delle malattie materne e infantili: un risparmio notevole per la società e i servizi sanitari. Ma non sono solo gli aspetti economici dalla parte dell’allattamento al seno. Si pensi solo alla sua fruibilità del latte materno da parte del bambino: disponibilità a qualsiasi ora del giorno e della notte, sempre alla temperatura ideale, in casa e fuori.
La salute della mamma
Allattare al seno fa perdere i chili presi durante la gravidanza: i grassi accumulati durante la gestazione, infatti, sono utilizzati per produrre il latte. Alcuni studi, poi, documentano come l’allattamento al seno prevenga il tumore della mammella: il benefico effetto, però, è debole e si limita al tumore che insorge prima della menopausa. E ancora, l’allattamento al seno protegge la donna dall’osteoporosi della vecchiaia e in particolare da una sua complicanza: la frattura del collo del femore. Lo scheletro della donna si impoverisce durante l’allattamento per l’aumentato fabbisogno di calcio, tuttavia, a distanza di tempo dalla sospensione dell’allattamento al seno, la mineralizzazione ossea viene reintegrata.
Allattamento artificiale
Per allattamento artificiale si intende l’alimentazione del bambino con latte alternativo a quello materno. Oggi si riconosce che il latte umano è l’alimento ideale per il bambino nel suo primo anno di vita, quindi un latte non vale l’altro. Quando il latte materno, per qualche motivo, non è disponibile, si dovrà scegliere un latte la cui composizione è più vicina a quella del latte umano. Non è possibile riprodurre nel latte in polvere le caratteristiche di quello materno (dalle proprietà antiallergiche a quelle antinfettive), ma si può esigere che siano rispettati i requisiti nutrizionali fondamentali del latte materno.
Solo i latti che rispondono a questi requisiti, definiti “adattati”, possono essere utilizzati per la nutrizione del bambino nei primi 4-6 mesi di vita, in assenza del latte materno. Il latte di latteria (intero o diluito), per esempio, non è adatto per tutto il primo anno di vita del bambino perché comporta una serie di svantaggi: un carico di sali minerali eccessivo, un maggiore apporto di acidi grassi saturi (possibili responsabili di aterosclerosi), un maggiore rischio di anemia da carenza di ferro. Lo stesso dicasi per il latte di mucca. Dopo i sei mesi e fino alla fine del primo anno di vita del bambino, in assenza di latte materno, si utilizzeranno i cosiddetti “latti di proseguimento” che, a differenza di quelli utilizzati nei primi mesi, sono meno elaborati da punto di vista nutrizionale (la loro produzione quindi costa meno).
Preparazione ed offerta
Latti artificiali in polvere o liquidi? Entrambi sono validi. I primi durano a lungo e ingombrano poco, con i secondi si evitano eventuali errori di preparazione. In Italia sono più diffusi i latti in polvere, mentre quelli liquidi sono utilizzati soprattutto dagli ospedali. Il latte in polvere va sciolto in acqua tiepida (in precedenza bollita) in modo che ogni 100 millilitri di latte contengano 13 grammi di sostanze disciolte. Questa concentrazione è l’ideale per una crescita ottimale: il latte non va addensato arbitrariamente nella convinzione di far crescere meglio il bambino (o più in fretta!). Quello che conta è di non lasciar cadere sistematicamente nel biberon un misurino più del dovuto. Se si ha l’impressione che il bambino mangerebbe di più, non si deve modificare la composizione del latte quanto piuttosto offrire al bebè poppate più abbondanti. Nell’allattamento artificiale, infatti, è compito della mamma incrementare gradualmente la quantità di latte quando nota che quello preparato fino a quel momento diventa insufficiente (se il bebè lo richiede vuol dire che ne ha bisogno). Se la concentrazione è esatta non ci saranno problemi di digestione. Anche l’orario della poppata deve essere elastico, quindi no agli orari rigidi. Per stare più tranquilla la mamma può preparare i biberon di latte un’unica volta al giorno, calcolando orientativamente le quantità che saranno necessarie: questi biberon possono essere conservati nel frigo anche 24 ore.
Dal latte materno al latte artificiale
Quando il passaggio dal seno al biberon si rende necessario, ma è sgradito, può essere utile che sia qualcun altro, e non la mamma, ad offrire il biberon al bambino (per esempio una nonna o il papà). Il cambiamento così è completo: del latte e di chi lo offre al bambino. Il rifiuto del biberon, comunque, non è un evento comune: capita spesso, infatti, che il bambino passi dal seno al biberon con facilità e rapidità proprio per la minor fatica nella suzione.
Allattamento misto
Se nelle prime settimane di vita del lattante la madre non ha latte a sufficienza o se questa situazione avviene a causa di brevi malattie o stress psichici, si completa la poppata carente al seno con quantità superiori di latte artificiale, ma solo se la carenza di latte è momentanea. Nel caso di una riduzione temporanea della portata lattea è utile aumentare il numero dei pasti, perché la suzione del bambino è un’eccellente stimolante della secrezione lattea, e assumere qualche medicamento che favorisce la produzione di latte. Ecco un esempio per chiarire: la madre di un lattante di 3 mesi che pesa 5 chili e 600 grammi si accorge che il bebè alla fine del pasto piange dimostrando chiaramente di avere ancora fame. Dalla doppia pesata, eseguita almeno per un paio di giorni, risulta che la quantità di latte introdotto è in media 500 grammi al giorno. Il fabbisogno alimentare è invece 160 grammi x 5,6 chilogrammi, pari cioè a 900 grammi al giorno. La madre quindi alla fine di ogni pasto darà al proprio piccolo una quantità di latte in polvere tale da compensare il difetto del latte materno. In pratica il bambino dovrebbe introdurre 180 grammi per pasto, quindi 180 grammi per 5 pasti: quello che manca deve essere coperto da latte in polvere adattato. Diverso il discorso quando si parla di bambini prematuri o neonati di peso molto basso. L'”unicità” del latte materno, l’immaturità funzionale dell’apparato digerente in questi bambini, la loro facilità alle infezioni intestinali, rendono particolarmente preziosa l’alimentazione naturale. Quindi anche se il bambino prematuro è assistito in ospedale la madre deve fare il possibile per mantenere viva la lattazione, estraendo meccanicamente il latte almeno 4 volte al giorno con un tiralatte. Avvicinare il bambino e stabilire un contatto precoce e molto utile: quando il bambino è portato al seno della madre la lattazione aumenta immediatamente.
Quando iniziare lo svezzamento
Lo svezzamento consiste nell’introduzione nell’alimentazione del bambino di pasti diversi dal latte. È un momento delicato perché il bambino dovrà abituarsi a staccarsi gradualmente dal seno materno, a non considerarlo più un’abitudine. Il periodo ideale per iniziare lo svezzamento è il periodo intorno al sesto mese di vita del bambino per motivi sia fisiologici sia psicologici. A questa età il bambino ha raggiunto la maturità delle funzioni digestive, è curioso e disponibile alle novità, mentre in seguito comincerà a diventare più diffidente, meno incline ad esperienze gustative nuove. I cibi solidi, per esempio i cereali, la carne e il formaggio non sono adatti alla sua funzione renale ancora immatura. Inoltre, possono rappresentare una fonte di sostanze allergizzanti che potrebbero passare attraverso la parete intestinale, che nei primi mesi di vita del bambino è particolarmente permeabile, col rischio di scatenare allergie nel bambino. Inoltre i cibi solidi sono poveri di grassi, di cui il lattante ha invece molto bisogno. In una minestrina, per esempio, si trova solo il 30 per cento delle calorie sotto forma di grassi, mentre nel latte materno ben il 54 per cento. I cibi solidi, essendo a più alta densità energetica, possono, se messi nel biberon, determinare un’iperalimentazione del bambino e un eccessivo aumento di peso, che nei soggetti predisposti può rappresentare un fattore di rischio di diventare obesi nelle età successive. Naturalmente i tempi e i modi dello svezzamento dipendono dagli usi e dai costumi della popolazione e dalle caratteristiche culturali del nucleo familiare, quindi meglio non attenersi a schemi rigidi o a tabelle obbligate, ma è opportuno tenere in considerazione le norme generali per evitare alcuni errori:
- non iniziare lo svezzamento prima del quarto-sesto mese del piccolo
- l’accettazione e la tolleranza di un alimento da parte del bambino non è sinonimo di salute (anche in assenza di disturbi evidenti)
- se il bambino rifiuta il cibo è meglio non insistere troppo e riprovare più avanti (lo svezzamento deve essere un motivo di piacere!)
Non esiste un momento preciso per smettere di allattare. Oggi molte donne portano avanti un allattamento di lunga durata, fino alla fine del secondo anno di vita e oltre: una scelta che, nel rispetto delle esigenze individuali e sociali della mamma e del piccolo, può avere implicazioni psicologiche positive sullo sviluppo di alcuni bambini. Comunque mamma e bambino dovrebbero decidere in libertà, senza volere stabilire a priori dei tempi per smettere di allattare e allo stesso tempo senza essere condizionati da pregiudizi diffusi ma privi di fondamento sui limiti dell’allattamento.
La relazione madre figlio
Come il bambino prova piacere nel succhiare il seno materno, così la mamma prova piacere ad essere fonte di gratificazione per il figlio e avverte una sensazione di benessere fisico. La mamma inizia a conoscere il neonato, toccandolo, tenendolo vicino, guardandolo e rivolgendosi a lui con voce dolce; il bambino si calma quando viene appoggiato sulla spalla per effetto del calore del corpo e del rassicurante battito del cuore. Inoltre il piccolo oltre a seguire con lo sguardo i movimenti della mamma, è capace fin dal primo giorno di rispondere alla voce dell’adulto, anche senza vederlo, esprimendosi con i propri movimenti o con il pianto (la mamma inizia a capire se il piccolo piange per rabbia o per fame, per frustrazione o per dolore). Di richiamo per l’adulto è poi lo stesso aspetto fisico del bambino, occhi e testa grandi, guance rotonde e in evidenza, alta fronte sporgente.
Latte umano e contatto
La specie umana è “una specie a contatto continuo”, ossia una specie il cui piccolo, completamente dipendente dalla mamma, rimane vicino a lei per frequenti poppate rese necessarie dal contenuto relativamente basso di proteine (ma anche di grassi e di sali) del latte di donna. Ecco dunque spiegata “biologicamente” la vicinanza continua tra madre e bambino, a prescindere dalle implicazioni di ordine psicologico. Quanto frequenti debbano essere le poppate nessuno può dirlo con esattezza, sono troppi infatti gli elementi che mascherano i ritmi naturali. La cultura, le convenzioni sociali e la famiglia hanno il loro peso. Le madri dei paesi in via di sviluppo, per esempio, che dormono accanto ai loro bambini e li portano al collo durante i loro spostamenti, forse rappresentano il modello per eccellenza della specie umana intesa come specie a contatti continui. Queste donne non consentono ai loro bambini di piangere e li attaccano al seno ogni volta che i loro piccoli ne manifestano il desiderio. La donna italiana, per esempio, anche se non può comportarsi come la donna del terzo mondo, può comunque capire l’importanza di sincronizzare i propri ritmi sociali a quelli del bambino, lasciando la precedenza alla natura piuttosto che all’applicazione di rigidi schemi di interazione e nutrizione.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 La vitamina B12 (o cobalamina; in inglese “vitamin B12” o “cobalamin”) è una vitamina essenziale, dal momento che il nostro organismo non è in grado di produrla da solo. E’solubile in acqua e si trova comunemente in una varietà di alimenti come pesce, crostacei, carne e prodotti caseari. La vitamina B12 – unitamente alle altra vitamine del cosiddetto complesso vitaminico B – fisiologicamente aiuta a mantenere sane le cellule nervose ed i globuli rossi – ed è necessaria anche per sintetizzare il DNA, il materiale genetico presente in tutte le cellule. La vitamina B12 è normalmente legata alle proteine del cibo e l’ambiente acido presente nello stomaco ne permette la separazione dalle stesse durante il processo di digestione.
La vitamina B12 (o cobalamina; in inglese “vitamin B12” o “cobalamin”) è una vitamina essenziale, dal momento che il nostro organismo non è in grado di produrla da solo. E’solubile in acqua e si trova comunemente in una varietà di alimenti come pesce, crostacei, carne e prodotti caseari. La vitamina B12 – unitamente alle altra vitamine del cosiddetto complesso vitaminico B – fisiologicamente aiuta a mantenere sane le cellule nervose ed i globuli rossi – ed è necessaria anche per sintetizzare il DNA, il materiale genetico presente in tutte le cellule. La vitamina B12 è normalmente legata alle proteine del cibo e l’ambiente acido presente nello stomaco ne permette la separazione dalle stesse durante il processo di digestione.
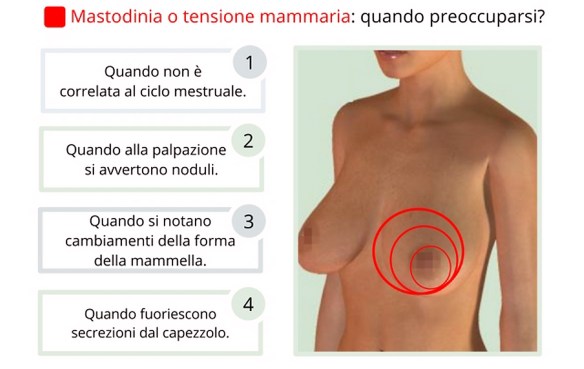 Il dolore al seno (chiamato anche “mastodinia“) può essere determinato da moltissime cause e condizioni tra cui il ciclo mestruale è sicuramente la più comune. Per tale motivo la mastodinia è comunemente classificata in due grandi blocchi:
Il dolore al seno (chiamato anche “mastodinia“) può essere determinato da moltissime cause e condizioni tra cui il ciclo mestruale è sicuramente la più comune. Per tale motivo la mastodinia è comunemente classificata in due grandi blocchi: Generalmente sin dalle prime settimane di gravidanza e per tutto il periodo, le future mamme hanno le cosiddette voglie, ovvero una forte necessità di un particolare cibo. In passato si diceva che non soddisfare queste voglie potesse avere ripercussioni sul bambino, come ad esempio la comparsa di macchie sulla pelle, ma questo è un mito da sfatare, anche se considerando che si tratta dell’espressione di un bisogno, vale la pena di assecondare le voglie e quindi soddisfarle.
Generalmente sin dalle prime settimane di gravidanza e per tutto il periodo, le future mamme hanno le cosiddette voglie, ovvero una forte necessità di un particolare cibo. In passato si diceva che non soddisfare queste voglie potesse avere ripercussioni sul bambino, come ad esempio la comparsa di macchie sulla pelle, ma questo è un mito da sfatare, anche se considerando che si tratta dell’espressione di un bisogno, vale la pena di assecondare le voglie e quindi soddisfarle. Il latte materno è sicuramente l’alimento più idoneo per il bebè, anche se a volte ci possono essere degli impedimenti o delle controindicazioni che spingono a ricorrere al latte artificiale. In ogni caso, se la mamma non può allattare il bambino al seno, si può ricorrere al latte artificiale scegliendo quello che per composizione è più simile al latte materno (che rimane comunque l’alimento ideale per il bambino). Si deve quindi ricorrere ad altri tipi di latte solo nei casi in cui non sia possibile avere adeguata quantità di latte materno (allattamento misto) o quando questo venga a mancare del tutto (allattamento artificiale). Un numero sempre crescente di indagini, mostrano che l’allattamento materno è particolarmente adatto per soddisfare i bisogni alimentari ed emotivi del bambino. Oltre alle proprietà nutritive e protettive del latte, l’allattamento al seno permette, infatti, di stabilire un contatto importante fra madre e figlio. A questo si uniscono crescenti evidenze di vantaggi in termini di salute anche per la madre che allatta al seno il proprio bambino. È quindi compito del medico informare, indirizzare, incoraggiare ed aiutare tale metodica considerandola un diritto sia per la mamma che per il figlio. Il latte materno adeguatamente trattato e conservato in particolari “banche” collocate nei reparti di neonatologia può essere anche donato per alimentare altri neonati che non possono ricevere quello della propria madre.
Il latte materno è sicuramente l’alimento più idoneo per il bebè, anche se a volte ci possono essere degli impedimenti o delle controindicazioni che spingono a ricorrere al latte artificiale. In ogni caso, se la mamma non può allattare il bambino al seno, si può ricorrere al latte artificiale scegliendo quello che per composizione è più simile al latte materno (che rimane comunque l’alimento ideale per il bambino). Si deve quindi ricorrere ad altri tipi di latte solo nei casi in cui non sia possibile avere adeguata quantità di latte materno (allattamento misto) o quando questo venga a mancare del tutto (allattamento artificiale). Un numero sempre crescente di indagini, mostrano che l’allattamento materno è particolarmente adatto per soddisfare i bisogni alimentari ed emotivi del bambino. Oltre alle proprietà nutritive e protettive del latte, l’allattamento al seno permette, infatti, di stabilire un contatto importante fra madre e figlio. A questo si uniscono crescenti evidenze di vantaggi in termini di salute anche per la madre che allatta al seno il proprio bambino. È quindi compito del medico informare, indirizzare, incoraggiare ed aiutare tale metodica considerandola un diritto sia per la mamma che per il figlio. Il latte materno adeguatamente trattato e conservato in particolari “banche” collocate nei reparti di neonatologia può essere anche donato per alimentare altri neonati che non possono ricevere quello della propria madre.
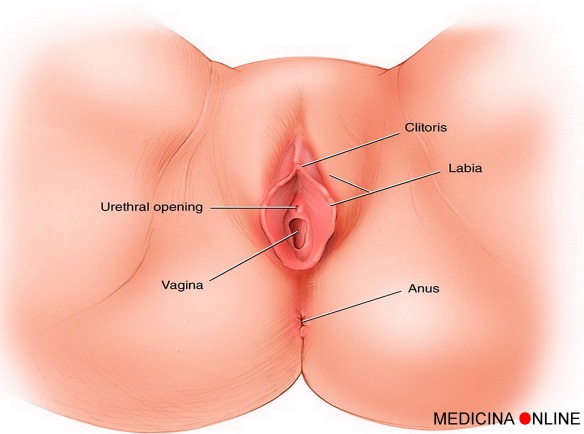 Il primo cambiamento importante dei genitali femminili avviene con l’arrivo della pubertà: in questa fase le piccole labbra, le grandi labbra e il clitoride aumentano di volume, spunta la prima peluria, cambia l’ecosistema vaginale e si presentano le prime secrezioni vaginali.
Il primo cambiamento importante dei genitali femminili avviene con l’arrivo della pubertà: in questa fase le piccole labbra, le grandi labbra e il clitoride aumentano di volume, spunta la prima peluria, cambia l’ecosistema vaginale e si presentano le prime secrezioni vaginali. È vero che nell’attesa il desiderio aumenta?
È vero che nell’attesa il desiderio aumenta? E’ del tutto ingiustificato temere che le tinture per capelli in gravidanza possano creare dei problemi. In particolare è infondata l’idea che sostanze potenzialmente nocive, che potrebbero essere presenti nei prodotti usati per la tintura, passando attraverso i vasi sanguigni presenti nel cuoio capelluto possano raggiungere il nascituro attraverso la placenta. Le sostanze impiegate in tali prodotti, infatti, sono preventivamente valutate e approvate dal Comitato scientifico europeo e il loro uso in gravidanza è ritenuto assolutamente sicuro.
E’ del tutto ingiustificato temere che le tinture per capelli in gravidanza possano creare dei problemi. In particolare è infondata l’idea che sostanze potenzialmente nocive, che potrebbero essere presenti nei prodotti usati per la tintura, passando attraverso i vasi sanguigni presenti nel cuoio capelluto possano raggiungere il nascituro attraverso la placenta. Le sostanze impiegate in tali prodotti, infatti, sono preventivamente valutate e approvate dal Comitato scientifico europeo e il loro uso in gravidanza è ritenuto assolutamente sicuro.