 Uno “starnuto” corrisponde ad una emissione violenta d’aria dai polmoni, sperimentata molte volte nella vita da un essere umano, ma anche da alcuni animali, tra cui anche cani e gatti.
Uno “starnuto” corrisponde ad una emissione violenta d’aria dai polmoni, sperimentata molte volte nella vita da un essere umano, ma anche da alcuni animali, tra cui anche cani e gatti.
Da cosa viene causato uno starnuto?
Gli starnuti, specie se ripetuti varie volte di seguito, vengono solitamente correlati a stati infiammatori delle vie aeree superiori, che possono essere determinati da varie condizioni e patologie, come:
- infezione virale o batterica (tipica di raffreddore ed influenza);
- reazione allergica verso una o più sostanze;
- ostruzione delle vie aeree da parte di oggetti più o meno grandi;
- presenza di muco o catarro nelle vie aeree superiori;
- poliposi nasale;
- sindromi parainfluenzali;
- sinusite;
- croup (infiammazione virale acuta delle vie aeree superiori e inferiori, che colpisce prevalentemente bambini di età compresa tra 6 mesi e 3 anni);
- irritazione delle mucose nasali (rinite) causata da polvere, pepe, ammoniaca ed altre sostanze irritanti.
Perché viene lo starnuto? Starnutire fa bene?
La funzione dello starnuto è principalmente quella di mantenere la pervietà delle vie aeree, eliminando da esse oggetti, sostanze chimiche, muco, catarro ed agenti patogeni. In un singolo starnuto possono essere emesse, a distanza di oltre due metri, migliaia di particelle di liquido e fino a ben 40 mila goccioline di saliva e 5000 microrganismi patogeni! In tal senso starnutire fa senza dubbio “bene” perché consente di mantenere liberi i condotti che permettono all’aria di transitare verso/da i polmoni, tuttavia episodi ripetuti di starnuti potrebbero essere campanello di allarme di varie patologie sia polmonari che neurologiche e portare ad una irritazione cronica delle prime vie aeree ed a dolori costali e dei muscoli intercostali.
Perché si starnutisce col raffreddore?
Come appena visto, lo starnuto è determinato da stimoli infiammatori relativi alle prime vie aeree, cioè proprio quelle zone dove i virus del raffreddore determinano infezione e quindi infiammazione.
A che velocità “viaggia” uno starnuto?
L’emissione d’aria determinata da uno starnuto, può raggiungere velocità insospettabili: quando una persona starnutisce, la velocità con la quale aria, particelle liquide e muco lasciano il naso e la bocca può aggirarsi intorno ai 160 km/h; secondo uno studio dei ricercatori della Exel University di Filadelfia, lo starnuto viaggerebbe invece fino ai 320 km/h.
Meccanismo fisiologico dello starnuto umano
Lo starnuto è un atto indotto dall’attivazione di un riflesso trigeminale. Fibre sensitive del nervo trigemino infatti si distribuiscono anche alla mucosa delle cavità nasali ed alla mucosa di parte delle alte vie respiratorie; la stimolazione (ad esempio da parte di piccoli corpi estranei, quali polvere o pollini) di tali fibre induce la loro attivazione. Esse scaricano i loro impulsi sui neuroni del nucleo sensitivo principale del trigemino, che recluta selettivamente il centro respiratorio bulbare localizzato nell’area reticolare parvicellulare della colonna parasagittale laterale della formazione reticolare e motoneuroni del nucleo ambiguo vagale. Nel primo caso, le proiezioni sono dirette a motoneuroni midollari deputati all’innervazione del muscolo diaframma e dei muscoli intercostali; nel secondo caso, si tratta di motoneuroni deputati all’innervazione della muscolatura (striata) laringea e faringea. Il risultato è quindi la violenta espulsione dell’aria contenuta nei polmoni e la contrazione coordinata della muscolatura laringea e faringea.
Leggi anche:
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Differenza tra vie aeree superiori ed inferiori
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Asma bronchiale: spirometria e diagnosi differenziale
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
- Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
Perché si starnutisce guardando il sole?
Circa il 30% della popolazione, inizia a starnutire ripetutamente (starnuto parossistico) quando passa dall’oscurità a una luce sufficientemente forte oppure a quella del sole: si parla in questo caso anche di “riflesso eliociliosternuteogenico“, anche chiamato “starnuto riflesso fotico“, o “fotoptarmosi” o “sindrome ACHOO” (acronimo da Autosomal dominant Compelling Helio-Ophthalmic Outburst). Tale riflesso, noto fin dai tempi degli antichi greci, è il risultato di una condizione genetica a trasmissione autosomica dominante che porta ad una alterazione delle vie nervose che collegano il collicolo superiore alla porzione contenuta nel mesencefalo del nucleo del nervo trigemino. Altri ricercatori sostengono che le cause siano da imputarsi a una maggiore attivazione della corteccia visiva, correlata con l’attivazione del lobo dell’insula e dell’area somestesica secondaria.
Perché si chiudono gli occhi quando si starnutisce?
Avete mai provato a starnutire tenendo gli occhi aperti? Inutile provarci: è impossibile, motivo per cui gli starnuti sono pericolosi mentre si svolgono attività lavorative pericolose, o anche solo mentre si guida una automobile. Per quale motivo di verifica la chiusura degli occhi? Come abbiamo visto lo starnuto può emettere aria e particelle liquide/solide ad oltre 100 km all’ora, e ciò è possibile perché in concomitanza con lo starnuto i muscoli respiratori comprimono il torace e le vie respiratorie si chiudono, facendo alzare la pressione nei polmoni a tal punto che, nel momento dello starnuto, l’aria viene emessa in modo violentissimo. Quando accade ciò tanti muscoli sono coinvolti, anche quelli facciali che immediatamente provocano la chiusura degli occhi in modo da proteggerli da una spinta esagerata: sappiate che un semplice starnuto, se non si chiudessero le palpebre, potrebbe far uscire i vostri occhi dalle orbite!
Perché si starnutisce due o tre volte di seguito?
Tutti noi lo sappiamo: uno starnuto non viene quasi mai da solo. Spesso il fenomeno si ripete due, tre anche quattro volte di seguito. Per quale motivo? Perché tale ripetizione aumenta le possibilità di rimuovere efficacemente l’ostacolo, l’oggetto irritante o i patogeni. Ad esempio, per espellere adeguatamente un agente irritante, per prima cosa bisogna smuoverlo dal naso (primo starnuto), successivamente è necessario portalo verso la punta del naso (secondo starnuto), per poi buttarlo fuori (terzo ed eventuale quarto starnuto).
Starnutire fa male al cuore? La sincope da starnuto
Poco prima di starnutire si tende a respirare a fondo facendo aumentare la pressione nel torace e ciò inibisce brevemente il flusso sanguigno verso il cuore, fatto che può abbassare la pressione del sangue ed accelerare il battito cardiaco. Nell’espirare, però, la pressione sanguigna aumenta e il battito cardiaco rallenta. Al tempo stesso, starnutire stimola il nervo vago che dal cervello si estende fino all’addome: in genere quando il nervo vago viene stimolato il corpo reagisce riducendo il battito cardiaco. Si tratta comunque di un effetto minimo (che si verifica anche con tosse e conati di vomito) che rallenta il cuore per una frazione di secondo, fatto che, in soggetti sani, non determina alcun problema. In casi estremamente rari, tuttavia, starnutire può rallentare il battito o abbassare la pressione fino a far perdere i sensi al soggetto predisposto: un fenomeno noto come sincope da starnuto. Inoltre chi ha un’anomalia cardiaca congenita o assume farmaci che influiscono sul battito cardiaco, come i betabloccanti, può avere una reazione esagerata a starnuti e tosse.
Perché si dice “salute” quando una persona starnutisce?
L’abitudine di dire “salute” a chi starnutisce, sembrerebbe derivare da una usanza tipica degli antichi romani, i quali auguravano “salus” o “salve” a chi compiva l’atto.
Cosa fare se si continua a starnutire?
Alcuni rimedi naturali per smettere di starnutire sono i seguenti:
- La tua dieta quotidiana dovrebbe includere alimenti ricchi di vitamina C, come agrumi e ortaggi. La vitamina C può contribuire a ridurre la produzione di istamina nel corpo, e quindi controllare gli starnuti. Quando si soffre di un raffreddore comune, bere un bicchiere di limonata o di succo d’arancia può dare una buona dose di vitamina C.
- Molte persone bevono il the d’ortica per ridurre l’infiammazione nelle vie nasali, ma gli integratori a base di ortica sono molto più efficaci per smettere di starnutire.
- La tua dieta dovrebbe includere anche verdure che contengono bioflavonoidi, che hanno lo stesso potenziale della vitamina C. Le sue proprietà antiossidanti controllano l’istamina prodotta dal corpo e quindi riducono gli starnuti.
- Passare l’aspirapolvere con una certa regolarità a casa può aiutare a sbarazzarsi di allergeni come gli acari della polvere e i peli di animali, che possono causare gli starnuti.
- Molte persone sono allergiche ai peli di animali quali gatti e cani, che possono causare gravi reazioni allergiche. E’ quindi importante lavare con frequenza gli animali di casa per tenerli puliti.
- Le persone allergiche a polline e fumo dovrebbero coprire sempre il loro naso mentre si trovano all’aperto, per evitare che questi fastidiosi allergeni passino dalle vie nasali.
- I filtri dei sistemi di aria condizionata dovrebbero essere lavati con acqua almeno una volta al mese.
- Gli alimenti ricchi di aglio aiutano a migliorare il sistema immunitario e contribuire a ridurre allergie varie e quindi smettere di starnutire.
I metodi descritti sopra su come smettere di starnutire, in molti casi sono solo dei palliativi che possono non risolvere il problema: se gli starnuti continuano in modo anormale, si dovrà contattare il medico che individuerà la causa a monte che li provoca e la curerà in modo adeguato.
Leggi anche:
- Perché viene la tosse e come faccio a farla passare?
- Differenza tra febbre ed influenza
- Differenza tra tosse e starnuto
- Differenza tra tosse, tosse convulsa e pertosse
- Bronchite: durata, sintomi, cura, rimedi, è contagiosa? Per quanto tempo?
- Differenza tra bronchite acuta e cronica
- Differenza tra tosse secca, grassa, cronica e con catarro
- Differenza tra Mucosolvan e Fluimucil
- Differenza tra Mucosolvan e Bisolvon
- Differenza tra bronchite e polmonite
- Bronchiolite in neonato ed adulti: contagio, cura, quanto dura e ricadute
- Perché ci viene la febbre e perché non dobbiamo aver paura di lei
- Differenza tra raffreddore e influenza: sintomi comuni e diversi
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Lo sciroppo per la tosse e/o per il catarro vanno presi prima o dopo i pasti?
- Come e quando abbassare la febbre? Farmaci e rimedi casalinghi
- Come e quando si misura la febbre?
- Perché sbadigliamo e ci stiracchiamo? Perché lo sbadiglio è contagioso? Attrazione sessuale, noia ed altri misteri nascosti negli sbadigli
- Differenze tra faringite, laringite e tracheite: non esiste un solo tipo di mal di gola
- Influenza: sintomi, virus, vaccino, quanto dura e rimedi
- Mycobacterium tuberculosis: il batterio che causa la tubercolosi
- Sintomi della tubercolosi polmonare ed extrapolmonare
- Differenza tra virus e batteri: chi è più pericoloso? Diagnosi, sintomi e terapia
- Differenza tra soluzione ipertonica e ipotonica per aerosol e lavaggi nasali
- I maschi esagerano i sintomi dell’influenza?
- Perché si russa e quali sono i rimedi per smettere di russare? I pericoli dell’apnea ostruttiva del sonno
- Febbre alta: quando rivolgersi al medico
- Come fare un aerosol spiegato in modo semplice [GUIDA]
- Meglio Aspirina o Ibuprofene?
- Raffreddore: rimedi naturali e farmacologici
- Differenza tra febbre, ipertermia e colpo di calore
- Differenza tra febbre, piressia, stato subfebbrile e febbricola
- Perché si arrossisce senza motivo o per amore? Cause e rimedi
- Febbre alta nei bambini e neonati: quali farmaci e cosa fare
- Perché sento freddo e non ho fame quando ho la febbre?
- A che serve la Tachipirina (paracetamolo)?
- Avete sempre freddo? Ecco la dieta che vi riscalda!
- Naso chiuso (congestione nasale): cause, rimedi naturali e farmaci
- Laringite, asma, sinusite, raffreddore: riduci i sintomi con i suffumigi
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Asma bronchiale in bambini e adulti: cause, sintomi e cura
- I vari tipi di febbre
- Le fasi della febbre
- Perché quando cambia il tempo fanno male ossa, cicatrici e testa
- Perché quando cambia il tempo ho dolori alle ossa e mal di testa?
- Metereopatia: perché quando cambia il tempo hai dolori a collo e schiena
- Perché quando cambia il tempo fanno male le cicatrici e come far passare il dolore
- Cambio di clima: prevenire e combattere gli effetti sulle articolazioni
- Perché quando piove le ferite fanno male?
- Geloni alle mani e ai piedi: sintomi e rimedi naturali
- Perché viene la pelle d’oca? A che serve?
- Perché ho sempre le mani ed i piedi freddi? Cosa fare e cosa NON fare per scaldarli
- Perché esce il sangue dal naso? Cause, rimedi naturali, cosa fare e cosa NON fare
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Gli sciroppi per la tosse e per il catarro (sedativi, fluidificanti e mucolitici come Mucosolvan® e Bronchenolo®) vanno assunti prima o dopo i pasti?
Gli sciroppi per la tosse e per il catarro (sedativi, fluidificanti e mucolitici come Mucosolvan® e Bronchenolo®) vanno assunti prima o dopo i pasti? 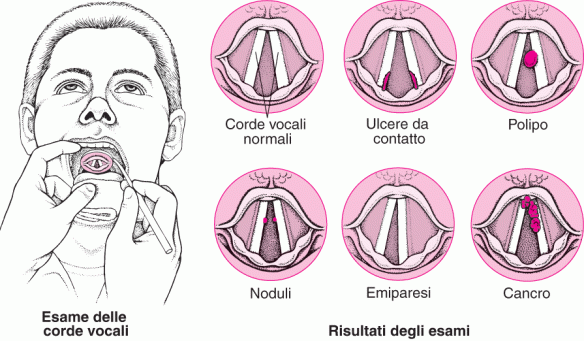 L’abbassamento della voce è un disturbo a carico delle corde vocali caratterizzato da alterazioni del tono, che diviene più basso, e del timbro della voce, che diviene più aspro. Il soggetto colpito dall’abbassamento della voce fatica a parlare con un tono naturale. La condizione è espressione di un’infiammazione della laringe che può a sua volta dipendere dalla presenza di alcune patologie.
L’abbassamento della voce è un disturbo a carico delle corde vocali caratterizzato da alterazioni del tono, che diviene più basso, e del timbro della voce, che diviene più aspro. Il soggetto colpito dall’abbassamento della voce fatica a parlare con un tono naturale. La condizione è espressione di un’infiammazione della laringe che può a sua volta dipendere dalla presenza di alcune patologie.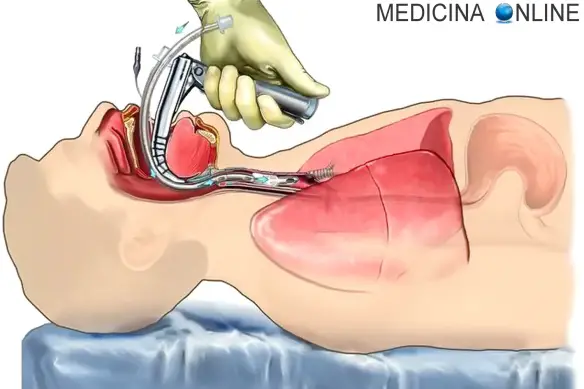 Intubazione: cos’è?
Intubazione: cos’è?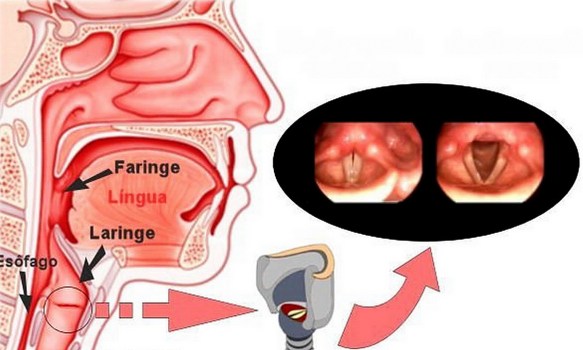 Con “laringite acuta e cronica” si fa riferimento ad un’entità clinico-patologica caratterizza da infiammazione a carico della mucosa della laringe nel suo complesso o specificatamente le sole corde vocali (cordite). Infezioni o l’inalazione di sostanze irritanti, come il fumo di sigarette, smog, sostanze chimiche possono essere responsabili di laringite. Non deve essere trascurato l’effetto irritante provocato dai gas acidi che risalgono dalla stomaco o dall’acido vero e proprio. In alcuni casi lo sforzo vocale (gridare allo stadio) può rappresentare un trauma per le corde vocali e determinarne un’irritazione. La laringe ha un impianto cartilagineo ricoperto da tessuti mucosi. L’irritazione determina la raccolta di essudato infiammatorio nella mucosa con il conseguente gonfiore e sensazione di soffocamento, oppure un’alterazione della motilità e della vibrazione delle corde vocali con conseguente alterazione del tono vocale (raucedine) o abbassamento della voce (disfonia).
Con “laringite acuta e cronica” si fa riferimento ad un’entità clinico-patologica caratterizza da infiammazione a carico della mucosa della laringe nel suo complesso o specificatamente le sole corde vocali (cordite). Infezioni o l’inalazione di sostanze irritanti, come il fumo di sigarette, smog, sostanze chimiche possono essere responsabili di laringite. Non deve essere trascurato l’effetto irritante provocato dai gas acidi che risalgono dalla stomaco o dall’acido vero e proprio. In alcuni casi lo sforzo vocale (gridare allo stadio) può rappresentare un trauma per le corde vocali e determinarne un’irritazione. La laringe ha un impianto cartilagineo ricoperto da tessuti mucosi. L’irritazione determina la raccolta di essudato infiammatorio nella mucosa con il conseguente gonfiore e sensazione di soffocamento, oppure un’alterazione della motilità e della vibrazione delle corde vocali con conseguente alterazione del tono vocale (raucedine) o abbassamento della voce (disfonia).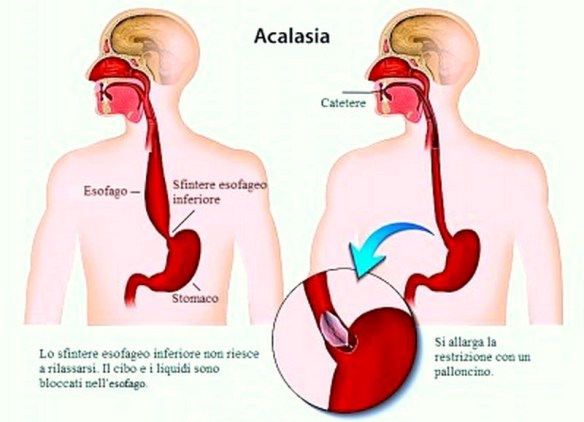 L’acalasia esofagea è una rara patologia dell’esofago a eziologia non nota caratterizzata da un disturbo della motilità esofagea che si esprime con un ipertono dello sfintere esofageo inferiore (che si rilascia incompletamente e in modo non coordinato con passaggio del cibo) e con l’assenza della peristalsi fisiologica a livello del corpo esofageo. Ne derivano disfagia (difficoltà a deglutire), rigurgito, scialorrea, calo ponderale e dolore toracico; inoltre la condizione determina generalmente la comparsa di una dilatazione dell’esofago che può assumere una forma cosiddetta “sigmoidea” caratterizzata da curvature nel tratto sovradiaframmatico, con possibili lesioni al tratto terminale.
L’acalasia esofagea è una rara patologia dell’esofago a eziologia non nota caratterizzata da un disturbo della motilità esofagea che si esprime con un ipertono dello sfintere esofageo inferiore (che si rilascia incompletamente e in modo non coordinato con passaggio del cibo) e con l’assenza della peristalsi fisiologica a livello del corpo esofageo. Ne derivano disfagia (difficoltà a deglutire), rigurgito, scialorrea, calo ponderale e dolore toracico; inoltre la condizione determina generalmente la comparsa di una dilatazione dell’esofago che può assumere una forma cosiddetta “sigmoidea” caratterizzata da curvature nel tratto sovradiaframmatico, con possibili lesioni al tratto terminale.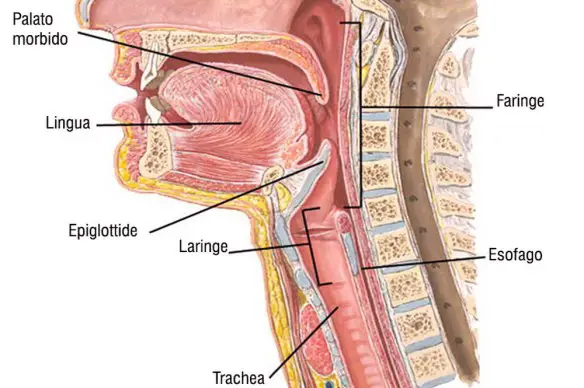 Prima di leggere questo articolo, per meglio comprendere l’argomento, ti consiglio di leggere:
Prima di leggere questo articolo, per meglio comprendere l’argomento, ti consiglio di leggere:  Il raffreddore ed il mal di gola sono sinonimo di un’infiammazione della mucosa nasale e della gola. Quando siamo di fronte ad un’infiammazione, è necessario adoperarsi per spegnerla. Come fare? Utilizzando queste piante o alimenti che aiutano e favoriscono il ripristino dello stato di salute:
Il raffreddore ed il mal di gola sono sinonimo di un’infiammazione della mucosa nasale e della gola. Quando siamo di fronte ad un’infiammazione, è necessario adoperarsi per spegnerla. Come fare? Utilizzando queste piante o alimenti che aiutano e favoriscono il ripristino dello stato di salute: