 Cos’è il ciclo cardiaco? Da quali fasi è composto? A che serve? Vediamolo insieme.
Cos’è il ciclo cardiaco? Da quali fasi è composto? A che serve? Vediamolo insieme.
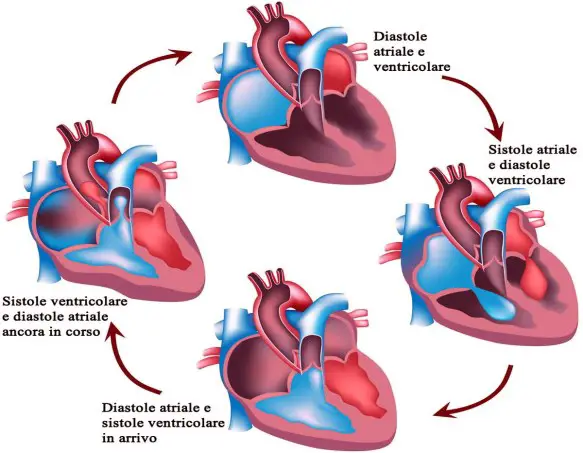
Per tutta la nostra vita il cuore sano, per svolgere la sua funzione di pompa del sangue, alterna in modo altamente preciso due fasi:
- Fase di diastole: è la fase dove avviene il rilasciamento del miocardio (il muscolo cardiaco);
- Fase di sistole: è la fase dove avviene la contrazione del miocardio (il muscolo cardiaco).
Durante la diastole, le cavità cardiache – cioè gli atri (cavità superiori) ed i ventricoli (cavità inferiori) – si allargano e si riempiono di sangue.
Durante la sistole, invece, le stesse cavità si contraggono e si svuotano di sangue.
L’alternanza tra diastole e sistole prende il nome appunto di ciclo cardiaco.
Leggi anche:
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
La sistole può dividersi in due momenti: la sistole atriale, che corrisponde alla contrazione dei soli atri e serve a travasare il sangue nei ventricoli, e la sistole ventricolare, che corrisponde alla contrazione dei soli ventricoli e serve a pompare il sangue nei vasi sanguigni.
Leggi anche:
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
Come la sistole, anche la diastole consta di due momenti: la diastole atriale, che è la riespansione degli atri prima di una nuova sistole atriale, e la diastole ventricolare, che è la riespansione dei ventricoli prima di una nuova sistole ventricolare. Pertanto sistole e diastole si accavallano nel tempo, iniziando quando una ha già avuto parziale svolgimento.
Leggi anche:
- Anatomia macroscopica del cuore, sistema circolatorio e circolazione coronarica
- Sistema di conduzione dell’impulso elettrico nel cuore e innervazione del miocardio
- Miocardio, miofibrilla, sarcomero e contrazione muscolare calcio-dipendente
- Fisiologia della circolazione: ciclo cardiaco e performance cardiaca
- Fisiologia della circolazione coronarica, sistemica e polmonare
- Risposta cardiovascolare allo sforzo ed all’esercizio fisico
- Pressione arteriosa: i momenti della giornata in cui è più alta
- A che ora del giorno misurare la pressione arteriosa?
- Come si misura la pressione arteriosa? Guida facile
- Che differenza c’è tra sistole e diastole?
- Valvole cardiache: cosa sono, quali sono ed a che servono?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Insufficienza mitralica lieve, moderata, severa e sport
- Insufficienza polmonare lieve, severa, acuta: sintomi e cura
- Prolasso mitralico: gravità, sintomi, sport, ansia, intervento minivasivo
- Insufficienza aortica: lieve, sport, pressione differenziale, acuta
- Insufficienza tricuspidale: lieve, severa, sport, soffio, sintomi
- Stenosi aortica: lieve, severa, sintomi, intervento, nell’anziano
- Cardiopatia ischemica: cronica, definizione, sintomi, conseguenze
- Insufficienza cardiaca: sintomi iniziali, sinistra, acuta, cronica
- Differenza tra circolazione sistemica, polmonare ed intracardiaca
- Differenza tra cuore destro e sinistro
- Differenza tra prolasso e insufficienza mitralica
- Differenza tra insufficienza e stenosi valvolare
- Qual è la differenza tra arteria e vena?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
- Sarò iperteso per tutta la vita? Dovrò continuare ad assumere il farmaco per sempre?
- Non riesco a controllare la pressione arteriosa alta
- Cosa fare in caso di picco di pressione arteriosa elevato?
- Differenza tra insufficienza e stenosi valvolare
- Differenza tra insufficienza cardiaca e scompenso
- Differenza tra uretra e uretere
- Differenza tra insufficienza renale acuta, cronica e dialisi
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Differenza tra infarto ed ischemia
- Differenza tra infarto ed angina
- Differenza tra angina stabile ed instabile
- Differenza tra coronarografia ed angiografia
- Differenza tra coronarografia ed angioplastica
- Differenza tra coronarografia e scintigrafia
- Differenza tra cateterismo cardiaco e coronarografia
- Differenza tra cuore destro e sinistro
- Differenza tra cuore e miocardio
- Differenza tra miocardio, endocardio, pericardio ed epicardio
- Differenza tra bypass ed angioplastica con stent: vantaggi e svantaggi
- Differenza tra miocardio comune (di lavoro) e specifico (di conduzione)
- Viaggio dell’impulso cardiaco all’interno del cuore
- Differenza tra pacemaker e bypass
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Ecocolordoppler cardiaco (ecocardio): funzioni, preparazione, gravidanza
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

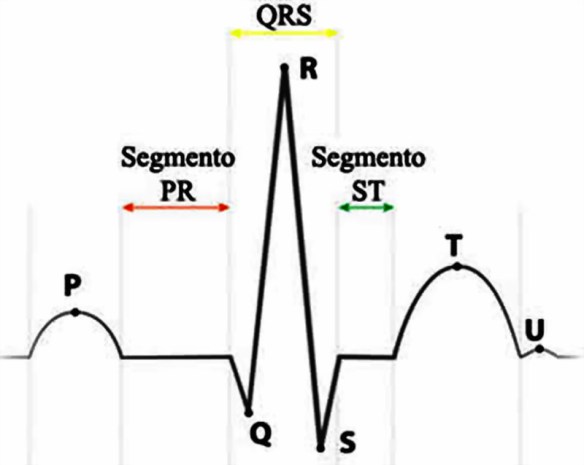 La parola “sistole” indica la contrazione di un organo. Nel ciclo cardiaco si alternano sistole e diastole. La parola sistole, pur usata quasi sempre in ambito cardiaco tanto che è diventata sinonimo di contrazione del miocardio, è usata anche in riferimento ad altri organi: per esempio la “sistole caliciale” identifica la fase di contrazione dei calici renali per spremere le piramidi e aiutare il deflusso di urina.
La parola “sistole” indica la contrazione di un organo. Nel ciclo cardiaco si alternano sistole e diastole. La parola sistole, pur usata quasi sempre in ambito cardiaco tanto che è diventata sinonimo di contrazione del miocardio, è usata anche in riferimento ad altri organi: per esempio la “sistole caliciale” identifica la fase di contrazione dei calici renali per spremere le piramidi e aiutare il deflusso di urina. I fattori di rischio cardiovascolare sono condizioni che risultano statisticamente correlate ad una patologia cardiovascolare (come infarto del miocardio ed ictus cerebrale). I fattori di rischio cardiovascolare si dividono tradizionalmente in fattori di rischio non modificabili e fattori di rischio modificabili. Per capire meglio cos’è con precisione un “fattore di rischio“, leggi questo articolo:
I fattori di rischio cardiovascolare sono condizioni che risultano statisticamente correlate ad una patologia cardiovascolare (come infarto del miocardio ed ictus cerebrale). I fattori di rischio cardiovascolare si dividono tradizionalmente in fattori di rischio non modificabili e fattori di rischio modificabili. Per capire meglio cos’è con precisione un “fattore di rischio“, leggi questo articolo:  Per comprendere meglio quello di cui stiamo parlando, ti consiglio di leggere prima questo mio articolo:
Per comprendere meglio quello di cui stiamo parlando, ti consiglio di leggere prima questo mio articolo:  Il colesterolo – parola che deriva dal greco chole (bile) e stereos (solido) – è una molecola appartenente alla classe degli steroli, molto importante per il corretto funzionamento dell’uomo e degli animali in generale. Demonizzato (in parte a ragione) in campo medico, bisogna però ricordare che una giusta quantità di colesterolo è necessario alla vita: basti pensare che se in questo preciso momento io togliessi completamente tutto il colesterolo dal vostro corpo, voi morireste.
Il colesterolo – parola che deriva dal greco chole (bile) e stereos (solido) – è una molecola appartenente alla classe degli steroli, molto importante per il corretto funzionamento dell’uomo e degli animali in generale. Demonizzato (in parte a ragione) in campo medico, bisogna però ricordare che una giusta quantità di colesterolo è necessario alla vita: basti pensare che se in questo preciso momento io togliessi completamente tutto il colesterolo dal vostro corpo, voi morireste. Tutto quello che mangiamo contribuisce, nel bene e nel male alla nostra salute, non è una cosa nuova. Ippocrate di Cos
Tutto quello che mangiamo contribuisce, nel bene e nel male alla nostra salute, non è una cosa nuova. Ippocrate di Cos  L’ipertensione arteriosa, comunemente chiamata pressione alta, è una condizione clinica in cui la pressione del sangue nelle arterie della circolazione sistemica risulta elevata. Colpisce oltre 10 milioni di persone in Italia, delle quali solo ¼ è in grado di tenerla sotto controllo.
L’ipertensione arteriosa, comunemente chiamata pressione alta, è una condizione clinica in cui la pressione del sangue nelle arterie della circolazione sistemica risulta elevata. Colpisce oltre 10 milioni di persone in Italia, delle quali solo ¼ è in grado di tenerla sotto controllo.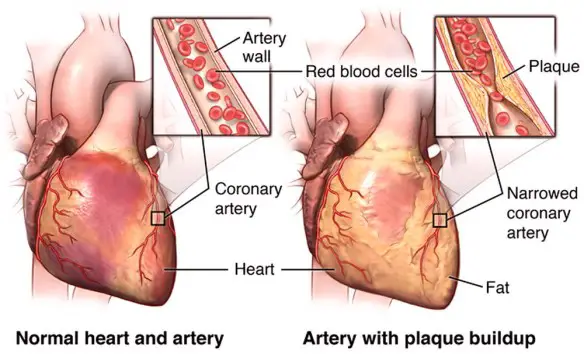 Con “angina pectoris” si intende un dolore al torace retrosternale (posteriore allo sterno, l’osso piatto e centrale del torace). L’angina pectoris non è quindi una vera e propria patologia, bensì un sintomo.
Con “angina pectoris” si intende un dolore al torace retrosternale (posteriore allo sterno, l’osso piatto e centrale del torace). L’angina pectoris non è quindi una vera e propria patologia, bensì un sintomo.