Vediamo oggi alcuni rimedi efficaci e naturali per contrastare i fenomeni di nausea e vomito.
Vediamo oggi alcuni rimedi efficaci e naturali per contrastare i fenomeni di nausea e vomito.
1) Zenzero: lo zenzero è un rimedio efficacissimo quando siete in preda a fenomeni di nausea e avvertite il bisogno di vomitare: può essere assunto in vari modi, ad esempio in una tisana o anche fresco (un piccolo pezzo). Se state viaggiando il modo migliore è usare un fazzoletto da impregnare con qualche goccia di olio essenziale, che poi annuserete periodicamente.
2) Saltare dei pasti: se siete vittime di problemi di digestione e tendete a vomitare frequentemente ciò che avete ingerito poche ore prima, una buona soluzione può essere semplicemente saltare dei pasti e sostituirli con alimenti semplici e di estrema digeribilità, come il brodo o le bevande calde (infusi, te, ecc.).
3) Acqua della cottura del riso: uno degli antichi rimedi della nonna più curiosi è quello di assumere un po’ dell’acqua di cottura utilizzata per preparare il riso. L’acqua deve essere poco salata e va bevuta a piccoli sorsi, verificando che in quel momento apporti un senso di sollievo.
4) Si alle fibre: se avete subito delle intossicazioni alimentari che vi portano un forte senso di nausea e conati di vomito, un’ottima soluzione è assumere buone quantità di fibre: queste sostanze sono un vero toccasana in questi casi, dato che ripuliscono il nostro corpo dagli agenti nocivi e dalle tossine. I cibi più ricchi in fibre sono le verdure e la frutta fresca, preferibilmente da agricoltura biologica. (Anche il carbone vegetale può essere un buon rimedio in caso di intossicazione se assunto abbastanza subito).
5) Camomilla: uno dei rimedi più famosi e generalmente considerato efficace è quello di bere una buona camomilla. Con le sue riconosciute proprietà rilassanti e antispasmodiche, una tisana alla camomilla addolcita magari con del miele e addizionata con una piccola quantità di succo di limone può essere un interessante palliativo per arrestare il malessere.
6) Bicarbonato di sodio: se i vostri problemi sono di natura digestiva, un modo valido ed efficace per eliminare il senso di nausea e lo stimolo del vomito è quello di assumere un bicchiere d’acqua nel quale avete sciolto precedentemente un cucchiaino di bicarbonato di sodio. Il bicarbonato è un utile alleato in queste situazioni, dato che aiuta lo stomaco a digerire con più efficienza.
7) Menta: la menta, al pari dello zenzero, è un interessante rimedio naturale che può essere assunto sotto forma di infuso. Un modo gustoso per prepararne uno è aggiungere le foglie di menta in un te verde, ottenendo una vera e propria bevanda benefica con un profumo delizioso e varie sostanze nutrienti per il nostro organismo (da non sottovalutare i polifenoli).
Leggi anche:
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Il mio alito odora di feci: cause, quando è pericoloso e rimedi
- Vomito: le cause più frequenti
- Differenza tra vomito e rigurgito nel neonato
Farmaci anti-emetici (anti-vomito)
Di seguito sono riportate le classi di farmaci maggiormente impiegate nella terapia contro il vomito, ed alcuni esempi di specialità farmacologiche; spetta al medico scegliere il principio attivo e la posologia più indicati per il paziente, in base alla gravità della malattia, allo stato di salute del malato e alla sua risposta alla cura:
Farmaci anticolinergici-antispastici:
- Meclizina (es. Antivert): la dose raccomandata per il trattamento del vomito è 25-50 mg di farmaco, da assumere per via orale una volta al dì, al bisogno.
- Trimetobenzamide (es. Tigan): assunto per os, la posologia del farmaco è 250-300 mg, per 3-4 volte al dì. Per via intramuscolare, si raccomanda di assumere il farmaco alla dose di 200 mg, 4 volte al giorno. È possibile assumere il farmaco anche per via rettale (supposte): 200 mg, 3-4 volte al dì, al bisogno.
- Scopolamina (es. Erion, Addofix): farmaco antimuscarinico particolarmente indicato per dare sollievo sintomatico a disturbi gastrointestinali, quali vomito e diarrea. Assumere per os 20 mg di principio attivo 4 volte al dì (dimezzare la dose per bambini di età compresa tra i 6 e i 12 anni). È possibile somministrare il farmaco anche per via endovenosa, alla stessa posologia, e per via transdermica (cerotti).
Farmaci stimolanti la motilità:
- Metoclopramide (es. Plasil): appartiene alla classe dei bloccanti dei recettori della dopamina. Si tratta di un farmaco antiemetico, indicato anche per favorire la peristalsi intestinale e la digestione. Per via parenterale, assumere 10 mg di farmaco, tre volte al dì, preferibilmente prima dei pasti. Disponibile anche in compresse e sciroppo.
- Domperidone (es. Motilium, Peridon): si raccomanda di assumere il farmaco alla posologia di 10-20 mg, 3-4 volte al dì, per via orale. Non superare gli 80 mg. Il farmaco è disponibile anche sottoforma di supposte da 60 mg: applicare 2 supposte al dì, al bisogno. È indicato soprattutto per il trattamento del vomito associato a chemioterapia; talvolta, è indicato per risolvere il vomito conseguente all’assunzione della pillola del giorno dopo. Causa meno effetti collaterali rispetto al farmaco precedente.
Farmaci antagonisti dopaminergici: indicati sia per la prevenzione che per la cura della nausea e del vomito
- Clorpromazina (es. Clorpr C FN, Largactil): si raccomanda di assumere il farmaco alla posologia di 10-25 mg ogni 4-6 ore, al bisogno. È possibile aumentare la dose, sotto consiglio medico; per via intramuscolare, il farmaco va somministrato alla posologia di 25 mg, una sola volta. In caso di assenza di episodi ipotensivi marcati, assumere 25-50 mg di farmaco ogni 3-4 ore, al bisogno. È possibile assumere il principio attivo anche per via rettale (una supposta da 100 mg ogni 6-8 ore).
- Perfenazina (es. Trilafon): in caso di nausea e/o vomito, si raccomanda di assumere il farmaco alla posologia di 8-16 mg, frazionati in più dosi durante le 24 ore.
- Proclorperazina (es. Stemetil): assumere 5-10 mg di farmaco (tavolette), 3-4 volte al dì; in alternativa, assumere 10-15 mg di attivo sottoforma di capsule ogni 12 ore. Per via rettale, il farmaco va assunto alla dose di 25 mg, due volte al dì; per via intramuscolare, 5-10 mg al bisogno. Infine, il farmaco è reperibile anche come soluzione iniettabile in vena: 2,5-10 mg per lenta iniezione e.v. (non più di 5 mg al minuto). Non superare i 10 mg in una singola dose. Il farmaco è indicato anche per placare il vomito dopo le operazioni chirurgiche.
Antistaminici: questi farmaci sono indicati per trattare il vomito di varia natura (es. mal da movimento, nausea da gravidanza):
- Dimenidrinato (es. Travelgum, Xamamina, Lomarin, Valontan): indicato per trattare il vomito e la nausea durante i viaggi in macchina, aereo, nave. Reperibile sottoforma di confetti masticabili da 20 mg di attivo, il farmaco va assunto ogni 3-4 ore, al bisogno.
- Prometaziona (es. Promet DYN, Farganesse, Fenazil): indicato per il trattamento del vomito grave in gravidanza: assumere 25 mg di farmaco la sera, prima di coricarsi. Non superare i 100 mg al giorno.
- Idrossizina (es. Atarax): la dose indicativa è 25-100 mg, da assumere per via intramuscolare. Indicato per trattare il vomito post-operatorio o post-parto.
Antipsicotici: anche i farmaci antipsicotici possono essere utili per contrastare nausea e vomito, dato che particolari condizioni emotive sono in grado di influenzare la persona al punto da scatenare tali effetti. I farmaci più utilizzati a questo scopo sono:
- Aloperidolo (es. Aloperid Fn, Serenase, Haldol Decanoas): il farmaco va assunto alla posologia di 1-5 mg per os o per via intramuscolare.
- Levomepromazina (es. Nozinan, compresse da 25-100 mg): il farmaco è un neurolettico antipsicotico indicato per la cura di schizofrenia, manie, delirio e psicosi tossiche. Ad ogni modo, viene talvolta indicato anche per contrastare nausea e vomito, come farmaco di seconda scelta. Non eccedere con le dosi, consultare il medico.
Leggi anche:
- Differenza tra colite ulcerosa, muco-membranosa, da fermentazione e da putrefazione
- Differenza tra appendicite e colite: sintomi comuni e diversi
- L’apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Sindrome dell’intestino irritabile: cause, sintomi e diagnosi
- Appendicite acuta e cronica: cause, sintomi e terapie
- Differenza tra intestino tenue e crasso
- Peritonite: tipi, cause, sintomi, diagnosi e terapie
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Differenze tra ileostomia, colostomia e urostomia
- Cause di pancia gonfia: alimentazione ed emozioni
- Perché viene la diarrea? Quando diventa pericolosa? Cura farmacologica e rimedi casalinghi
- Acidità di stomaco e bruciore: tutti i farmaci antiacidi ;
- Differenza tra disfagia orofaringea ed esofagea: sintomi comuni e diversi
- Differenza tra disfagia di tipo ostruttivo e di tipo motorio
- Differenza tra disfagia ostruttiva ed occlusione intestinale
- Differenze tra ileo meccanico ed ileo paralitico
- Differenza tra disfagia ai liquidi e ai solidi
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Differenza tra stipsi, stitichezza e costipazione
- Stitichezza o stipsi acuta e cronica: terapie farmacologiche
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Cosa succede al cibo nello stomaco dopo averlo ingerito?
- Differenza tra laringe, faringe e trachea
- Si può vivere senza bere acqua? Per quanto tempo?
- Si può vivere senza mangiare cibo? Per quanto tempo?
- Esofago: anatomia e funzioni in sintesi
- Cistifellea: cos’è, a cosa serve e dove si trova
- Duodeno: anatomia e funzioni in sintesi
- Pancreas: anatomia e funzioni in sintesi
- Differenza tra intestino tenue e crasso
- Colonscopia: cos’è, quando si fa, preparazione e rischi
- Colonscopia tradizionale o colonscopia virtuale?
- Qual è la differenza tra risonanza magnetica aperta e chiusa?
- Feci nere e melena: cause e cure in adulti e neonati
- Sindrome dell’intestino irritabile: sintomi, dieta e cibi da evitare
- Mal di pancia e di stomaco: da cosa può dipendere e quali sono le cure
- Mal di pancia forte: quando chiamare il medico?
- Feci del neonato verdi, gialle, con muco, schiumose: cosa fare?
- Meconio, transizione e svezzamento: feci diverse nel neonato
- Differenza tra feci del neonato allattato al seno o con latte artificiale
- È normale che il mio bambino non emetta feci ogni giorno?
- Quante volte al giorno va cambiato il pannolino in neonati e bimbi?
- Feci galleggianti e maleodoranti: cause e quando chiamare il medico
- Colore delle feci: normale e patologico
- Feci pastose e maleodoranti: malassorbimento e cattiva digestione
- Carboidrati, proteine e grassi: come vengono assorbiti nell’intestino?
- Le 7 fasi della deglutizione (volontarie ed involontarie);
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!

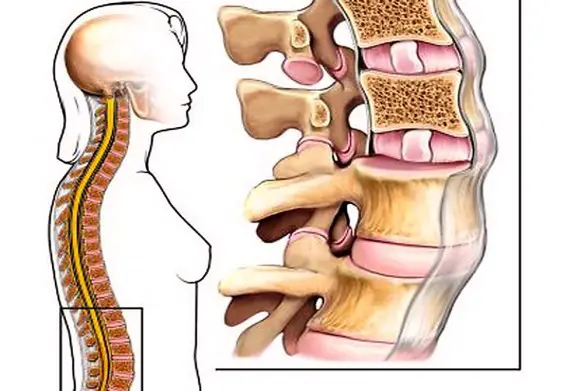 Con “crollo vertebrale” si identifica una patologia caratterizzata dalla perdita dell’altezza della vertebra, che può avvenire in modi diversi. Quasi sempre si verifica un crollo vertebrale in soggetti di età avanzata e che soffrono di osteoporosi, ma esistono anche fenomeni patologici che possono portare a questa situazione anche soggetti più giovani, come le metastasi vertebrali. Anche la menopausa può portare rischi di fratture, poiché si verifica una perdita continua del tessuto osseo.
Con “crollo vertebrale” si identifica una patologia caratterizzata dalla perdita dell’altezza della vertebra, che può avvenire in modi diversi. Quasi sempre si verifica un crollo vertebrale in soggetti di età avanzata e che soffrono di osteoporosi, ma esistono anche fenomeni patologici che possono portare a questa situazione anche soggetti più giovani, come le metastasi vertebrali. Anche la menopausa può portare rischi di fratture, poiché si verifica una perdita continua del tessuto osseo. Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere:
Prima di iniziare la lettura, per meglio comprendere l’argomento, vi consiglio di leggere:  E’ vero che i farmaci per la cura della disfunzione erettile sono pericolosi per il cuore ?
E’ vero che i farmaci per la cura della disfunzione erettile sono pericolosi per il cuore ? Gli uomini, come le donne, in età avanzata provano dei sintomi caratteristici legati ad una riduzione degli ormoni sessuali. Questi cambiamenti sono inevitabili e non sono considerati una malattia perché legati al fisiologico invecchiamento dell’organismo, ma colpiscono gli individui in modo differente. Alcune persone si accorgono poco di tali cambiamenti, mentre altre ne risentono notevolmente; in ogni caso, molti degli effetti sgradevoli del processo, possono essere ridotti con dei rimedi farmaceutici.
Gli uomini, come le donne, in età avanzata provano dei sintomi caratteristici legati ad una riduzione degli ormoni sessuali. Questi cambiamenti sono inevitabili e non sono considerati una malattia perché legati al fisiologico invecchiamento dell’organismo, ma colpiscono gli individui in modo differente. Alcune persone si accorgono poco di tali cambiamenti, mentre altre ne risentono notevolmente; in ogni caso, molti degli effetti sgradevoli del processo, possono essere ridotti con dei rimedi farmaceutici.
 L’aura è l’insieme dei disturbi psichici, visivi, motori e/o neurologici che possono precedere l’insorgenza dell’emicrania ma anche di una crisi epilettica, causati da un’onda di depressione corticale. L’aura ha una durata variabile, ma di solito dura tra 5 e 15 minuti. L’aura può essere:
L’aura è l’insieme dei disturbi psichici, visivi, motori e/o neurologici che possono precedere l’insorgenza dell’emicrania ma anche di una crisi epilettica, causati da un’onda di depressione corticale. L’aura ha una durata variabile, ma di solito dura tra 5 e 15 minuti. L’aura può essere: L’emicrania è un mal di testa caratterizzato da un dolore prevalentemente unilaterale (ma può anche essere bilaterale), di intensità moderata o severa, descritto come pulsante, che tende a peggiorare con il movimento e con gli sforzi fisici e solitamente risulta associato a nausea e/o vomito. L’emicrania si distingue in due forme: emicrania senza aura ed emicrania con aura
L’emicrania è un mal di testa caratterizzato da un dolore prevalentemente unilaterale (ma può anche essere bilaterale), di intensità moderata o severa, descritto come pulsante, che tende a peggiorare con il movimento e con gli sforzi fisici e solitamente risulta associato a nausea e/o vomito. L’emicrania si distingue in due forme: emicrania senza aura ed emicrania con aura