 Per comprendere meglio l’argomento trattato, vi consiglio di leggere prima questo articolo: Dolore muscolare il giorno dopo l’allenamento: cause, cure e prevenzione
Per comprendere meglio l’argomento trattato, vi consiglio di leggere prima questo articolo: Dolore muscolare il giorno dopo l’allenamento: cause, cure e prevenzione
Se vi trovate doloranti dopo un duro allenamento o una competizione, provate questi metodi per trattare l’indolenzimento muscolare dopo l’allenamento (DOMS). Anche se non tutti sono sostenuti dalla ricerca, molti atleti ed assidui frequentatori di palestra segnalano il successo di alcuni dei metodi descritti qui di seguito:
1) Può sembrare banale ma a volte è il consiglio migliore: riposo e pazienza! Se semplicemente aspettate e non sono presenti patologie, il dolore andrà via in 3/7 giorni senza alcun trattamento speciale.
2) Utilizzate un recupero attivo facendo lieve attività sportiva concordata col vostro medico. Questa strategia supportata dalla ricerca, è di esecuzione facile e ha un basso impatto aerobico. Un flusso sanguigno progressivamente crescente durante l’esercizio determina una diminuzione del dolore muscolare. Dopo un intenso allenamento o competizione, utilizzate questa tecnica come una parte del vostro raffreddamento.
3) Provate un massaggio sportivo. Alcune ricerche hanno provato che il massaggio sportivo può aiutare a ridurre il dolore muscolare e ridurre il gonfiore, anche se non ha avuto effetti sulla funzione muscolare.
4) Eseguite lo stretching. In passato, lo stretching è stato uno dei modi consigliati per ridurre il dolore muscolare relativo all’esercizio, ma uno studio condotto da ricercatori australiani pubblicato nel 2007 ha rilevato che lo stretching non è efficace per evitare i dolori muscolari. Sebbene la ricerca non trovi correlazione tra la diminuzione del DOMS e questa pratica, molte persone riferiscono di avere giovamento dalla sua esecuzione. Reale efficacia o semplice effetto placebo, io darei allo stretching almeno una possibilità, specie perché – se ben eseguito – fa comunque bene alla salute. A tale proposito, leggi anche: Lo stretching: elisir di lunga vita per muscoli, tendini e articolazioni
5) Provate con un farmaco anti-infiammatorio. L’ibuprofene può contribuire a ridurre temporaneamente il dolore muscolare, anche se non accelererà effettivamente la guarigione. Attenzione, però, se si ha intenzione di prenderli prima dell’allenamento: studi hanno riportato che l’assunzione di ibuprofene prima dell’esercizio di resistenza è sconsigliato. Esistono molti altri tipi di farmaci antinfiammatori anche più efficaci, ma prima di intraprendere qualsiasi terapia consultate il vostro medico.
6) Yoga: vi è un crescente sostegno scientifico sul fatto che praticare yoga può ridurre il DOMS.
Leggi anche:
- Non sono grasso: ho la costituzione robusta e le ossa grosse
- Differenza tra proteine animali e vegetali: quali sono le migliori?
- Differenza tra proteine ed aminoacidi
- Meglio aminoacidi o proteine?
- Differenza tra aminoacidi essenziali e non essenziali
- Differenza tra aminoacidi essenziali e ramificati
- Quando assumere aminoacidi e ramificati per migliorare l’allenamento
7) Ascoltate il vostro corpo. Evitate una forte attività o esercizio che aumenta il dolore.
Lasciate che il dolore sparisca completamente prima di eseguire qualsiasi altra attività fisica intensa.
8) Lieve allenamento. Nella maggioranza dei casi di DOMS, un lieve allenamento aerobico può velocizzare la scomparsa del dolore. Il nostro consiglio è quello di provare autonomamente – sempre agendo cautamente – e sperimentare l’effetto sul proprio corpo, a tal proposito leggi anche: Differenza tra recupero attivo e passivo nello sport: qual è migliore?
9) Ricordatevi che il riscaldamento è basilare prima di una sessione di allenamento. Vi è una certa ricerca che sostiene che un warm-up eseguito immediatamente prima di un insolito esercizio eccentrico produce piccole riduzioni del DOMS .
10) Provate un bagno di ghiaccio. Sebbene non sia chiara l’evidenza, dimostra che sono efficaci, molti atleti professionisti li usano e dicono che riduce il dolore.
11) Un sistema che pratico da molto tempo è quello di usare la tecnica della radiofrequenza monopolare in associazione ad alcuni prodotti antiinfiammatori applicati direttamente sulla parte dolorante. Il calore prodotto dalla radiofrequenza ha potenti effetti antalgici, potenziati dal maggior assorbimento di antiinfiammatorio dovuto alla vasodilatazione da calore: i risultati sono eccezionali.
Come faccio a prevenire il dolore dopo l’allenamento?
Per prevenire il dolore dopo l’allenamento, leggi anche: DOMS: come faccio a prevenire il dolore tipico del dopo allenamento?
I migliori prodotti per la cura delle ossa e dei dolori articolari
Qui di seguito trovate una lista di prodotti di varie marche per il benessere di ossa, legamenti, cartilagini e tendini e la cura dei dolori articolari. Noi NON sponsorizziamo né siamo legati ad alcuna azienda produttrice: per ogni tipologia di prodotto, il nostro Staff seleziona solo il prodotto migliore, a prescindere dalla marca. Ogni prodotto viene inoltre periodicamente aggiornato ed è caratterizzato dal miglior rapporto qualità prezzo e dalla maggior efficacia possibile, oltre ad essere stato selezionato e testato ripetutamente dal nostro Staff di esperti:
- Crema per dolori muscolari e articolari: http://amzn.to/2FmPOvd
- Olio di Arnica Montana: http://amzn.to/2Fmsdem
- Cerotti per dolori muscolari e articolari: http://amzn.to/2CZFoUT
- Nastro kinesiologico per alleviare i dolori muscolari e sostenere i muscoli: http://amzn.to/2AL2B7n
- Elettrostimolatore muscolare e nervoso digitale: http://amzn.to/2CYyf6I
- Terapia ad infrarossi sotto i 20 euro: http://amzn.to/2CJWQZu
- Terapia ad infrarossi sotto i 70 euro: http://amzn.to/2Fn9QGf
- Terapia ad infrarossi professionale: http://amzn.to/2Flxlzw
- Integratore di curcuma: http://amzn.to/2CDFhd1
- Integratore di glucosamina: http://amzn.to/2ki2BX2
- Integratore di glucosamina e condroitina: http://amzn.to/2BdJmII
- Integratore di glucosamina, condroitina, selenio, zinco e selenio: http://amzn.to/2CFJa0W
- Estratto di cozze GreenShell per il dolore articolare: http://amzn.to/2BIsgC5
- Integratore di cinorrodo di rosa canina: http://amzn.to/2D22OFB
- Integratore di vitamina D: http://amzn.to/2AYmsko
- Integratore di calcio e vitamina D: http://amzn.to/2kkxRoe
- Integratore completo di vitamine e sali minerali: http://amzn.to/2iXrBW4
- Integratore di calcio, vitamina D3 e vitamina K : http://amzn.to/2BDGeBE
- Integratore di omega 3: http://amzn.to/2AdJXtx
- Ginocchiera per la compressione ed il sostegno del ginocchio: http://amzn.to/2BLxU6D
Leggi anche:
- Stiramento muscolare: sintomi, rimedi e prevenzione
- Differenza tra stretching statico, dinamico, attivo e passivo
- Stretching e corsa: qual è il migliore per il runner?
- Stretching di Wharton: caratteristiche ed esercizi spiegati
- Stretching: impara le basi per farlo bene!
- Lo stretching fa bene o fa male? Tutte le verità scientifiche
- Stretching propriocettivo: vantaggi, svantaggi, per chi è adatto?
- I 5 falsi miti sull’allenamento in palestra
- Vigoressia: essere muscolosi e vedersi flaccidi
- Quante proteine devo assumere ogni giorno? Troppe proteine fanno male?
- Fare palestra da giovani blocca la crescita? A che età iniziare?
- Da obeso a personal trainer: Mike Waudby tenta il suicidio e perde 118 chili in 18 mesi
- Lo stretching: elisir di lunga vita per muscoli, tendini e articolazioni
- Stiramento muscolare: sintomi, rimedi e prevenzione
- Donne in palestra, orgasmo assicurato
- Come fare gli addominali alti, bassi e laterali (obliqui), consigli per livello base ed avanzato, come evitare i dieci errori più comuni [VIDEO]
- Differenza tra ipertrofia muscolare sarcolplasmatica e miofibrillare
- Ipertrofia muscolare: cosa significa e come si raggiunge
- Differenza tra ipertrofia ed iperplasia con esempi
- Differenza tra iperplasia e neoplasia
- Differenza tra atrofia, distrofia ed aplasia con esempi
- Io dico NO al doping in palestra, sempre e comunque
- Ormone della crescita (GH): body building e doping in palestra
- Quando essere troppo alti è una malattia: il gigantismo
- Perché vengono i crampi? Cosa sono, come prevenirli e come farli passare?
- Differenza tra catabolismo, anabolismo, metabolismo basale e totale
- Muscoli respiratori volontari ed involontari
- Correre non fa dimagrire
- Come riconoscere un atleta “natural” da un dopato in palestra
- Digiuno intermittente e terapeutico: fa dimagrire? Fa bene o fa male alla salute?
- I tre errori che fanno le donne in palestra
- Cosa sono e qual è la differenza tra massa magra e massa grassa? Tutte le percentuali di grasso, ossa e muscoli
- La Sindrome da spogliatoio o Dismorfofobia peniena: quando il pene sembra deforme o più piccolo o più grande di quanto realmente sia. Diagnosi e cure
- Vi spiego perché chi va in palestra ingrassa di più
- Sempre stanco dopo la palestra? E’ la Sindrome da sovrallenamento. Ecco gli errori ed i rimedi
- Foto prima e dopo gli squat: storie di glutei risorti dalle ceneri
- Glutei alti e sodi con squat ed altri facili esercizi da fare a casa
- Glutei sodi: come fare gli squat a casa ed in palestra con e senza pesi
- Differenza tra creatina monoidrato ed alcalina: quale preferire?
- Differenza tra creatina e carnitina: quale delle due preferire?
- Differenze proteine whey concentrate, isolate e idrolizzate: quale scegliere?
- Proteine whey: quando, quante e perché assumerle?
- Creatina e sport: quando, quanta e perché assumerla?
- Creatina e caffè o coca cola: posso assumerli insieme?
- I 6 principi base dell’allenamento in palestra
- Allenamento ad alta intensità e cedimento muscolare per spingerti oltre ogni limite
- Il recupero tra le serie non va fatto a caso: ogni allenamento ha il suo recupero ideale
- Allenamento in palestra: gli errori che fanno spesso gli uomini
- Cosa e come mangiare prima dell’allenamento?
- Phil Heath: allenamento, dieta ed integratori del grande bodybuilder
- Core stability ed allenamento in palestra
- Allenamento con le ripetute (interval training): cos’è ed a che serve?
- Nuoto e triathlon: quanto conta e come allenarsi
- Cause di fatica muscolare: acidificazione del muscolo e deplezione del glicogeno muscolare
- Allenamento: in palestra non fare MAI questi errori
- Intensità, volume, cedimento, cadenza e pause tra gli esercizi: le 5 variabili dell’allenamento coi pesi
- Costruire un fisico muscoloso: i 14 punti chiave
- Pre-esaurimento muscolare: cos’è, a che serve e schemi pratici
- Come aumentare la massa dei pettorali senza panca piana
- Recupero breve tra le serie per aumentare la definizione muscolare
- Allungamento muscolare forzato per aumentare la massa muscolare: scheda di allenamento
- Differenza tra contrazione eccentrica e concentrica con esempi
- Differenza tra contrazione isometrica (statica) e isotonica (dinamica) con esempi
- Schemi di allenamento, riposo alimentazione, integrazione: come raggiungere la super compensazione
- Gli integratori alimentari: fanno bene o fanno male?
- Gli integratori migliori per aumentare massa e definizione muscolare
- Integratori alimentari nello sport: guida facile per principianti
- I 7 integratori alimentari necessari per chi segue una dieta vegana
- Bicarbonato di sodio: come influenza la prestazione sportiva?
- Arginina per aumentare il pump muscolare
- Quali sono gli integratori alimentari migliori per il crossfit?
- I 4 integratori più sottovalutati ma che invece sono molto utili nello sport
- I 5 integratori economici che aumentano le vostre prestazioni
- Creatina monoidrato ed acido linoleico coniugato (CLA) per migliorare le tue prestazioni
- Integratori soppressori dell’appetito per perdere peso
- Integratori: quando assumerli per potenziarne gli effetti?
- Carnosina e β-alanina per incrementare la performance sportiva
- Semi di lino e olio di lino: benefici reali e teorici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Per comprendere meglio l’argomento trattato, vi consiglio di leggere prima questo articolo:
Per comprendere meglio l’argomento trattato, vi consiglio di leggere prima questo articolo:  Il torcicollo comune o acquisito (ben distinto dal
Il torcicollo comune o acquisito (ben distinto dal 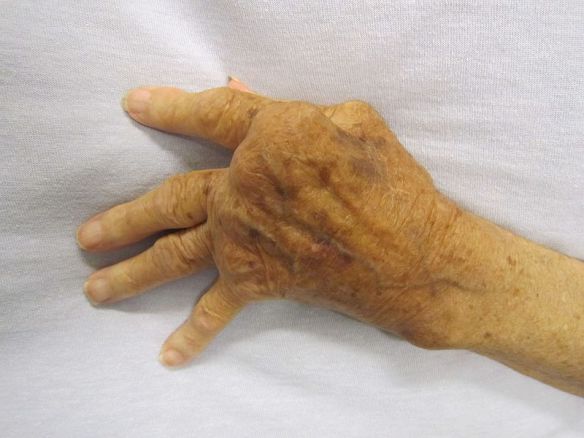 Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, vi consiglio di leggere prima questo articolo:
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, vi consiglio di leggere prima questo articolo: 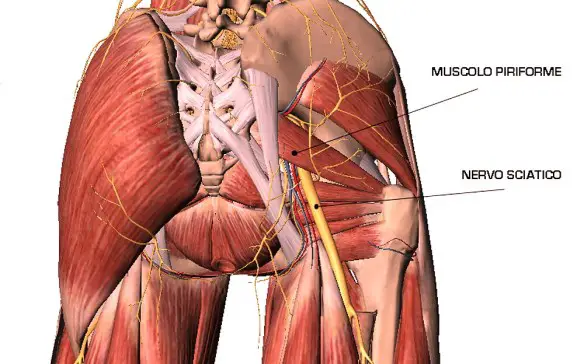 Il nervo sciatico (o ischiatico, in inglese “sciatic nerve“) è un nervo misto che origina dal plesso sacrale. Appartenente alla categoria dei nervi misti, è una derivazione degli ultimi due nervi spinali lombari (L4 ed L5) e dei primi tre nervi spinali sacrali (S1, S2 e S3). Queste strutture nervose si uniscono, a formare il nervo sciatico, circa a livello del muscolo piriforme del gluteo. È il nervo più voluminoso del plesso ed è considerato il suo ramo terminale, nonché è il più lungo di tutti i nervi umani. È formato da due contingenti di fibre che decorrono separate all’interno di esso e alla fine si dividono nei due rami terminali.
Il nervo sciatico (o ischiatico, in inglese “sciatic nerve“) è un nervo misto che origina dal plesso sacrale. Appartenente alla categoria dei nervi misti, è una derivazione degli ultimi due nervi spinali lombari (L4 ed L5) e dei primi tre nervi spinali sacrali (S1, S2 e S3). Queste strutture nervose si uniscono, a formare il nervo sciatico, circa a livello del muscolo piriforme del gluteo. È il nervo più voluminoso del plesso ed è considerato il suo ramo terminale, nonché è il più lungo di tutti i nervi umani. È formato da due contingenti di fibre che decorrono separate all’interno di esso e alla fine si dividono nei due rami terminali. Lo strabismo rotuleo, conosciuto anche come disallineamento dell’apparato estensore o dolore rotuleo, è una patologia del ginocchio che dipende da un disallineamento della rotula rispetto all’asse femorale che tende a deviare verso l’interno o verso l’esterno. Questo malfunzionamento della rotula provoca una pressione della rotula sul femore e uno stiramento dei legamenti che provocano dolore soprattutto quando si salgono o si scendono le scale oppure quando si resta a lungo fermi in una stessa posizione (seduti, accovacciati, inginocchiati).
Lo strabismo rotuleo, conosciuto anche come disallineamento dell’apparato estensore o dolore rotuleo, è una patologia del ginocchio che dipende da un disallineamento della rotula rispetto all’asse femorale che tende a deviare verso l’interno o verso l’esterno. Questo malfunzionamento della rotula provoca una pressione della rotula sul femore e uno stiramento dei legamenti che provocano dolore soprattutto quando si salgono o si scendono le scale oppure quando si resta a lungo fermi in una stessa posizione (seduti, accovacciati, inginocchiati). Con “torcicollo miogeno congenito” o “miotenogeno” si intende una contrattura unilaterale del muscolo sternocleidomastoideo, presente alla nascita, che determina una deformità asimmetrica del capo e del collo con il capo ruotato e inclinato verso il lato della lesione e il mento inclinato verso il lato opposto.
Con “torcicollo miogeno congenito” o “miotenogeno” si intende una contrattura unilaterale del muscolo sternocleidomastoideo, presente alla nascita, che determina una deformità asimmetrica del capo e del collo con il capo ruotato e inclinato verso il lato della lesione e il mento inclinato verso il lato opposto.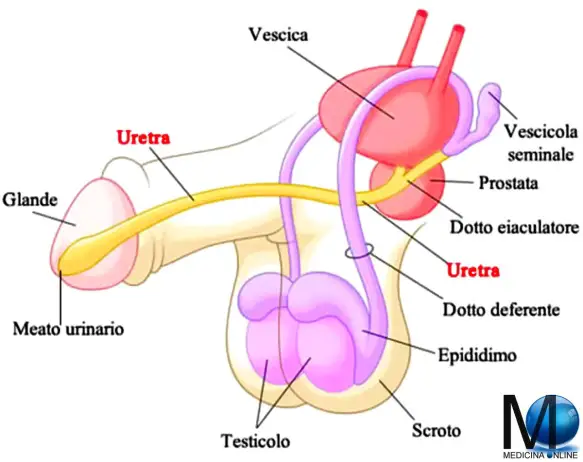 Con “vescicolite” si intende un’infiammazione – spesso causata da infezione – delle vescicole seminali, due strutture che fanno parte dell’apparato riproduttore maschile, poste vicino alla parete posteriore della prostata. Clinicamente possiamo distinguere forme acute e croniche.
Con “vescicolite” si intende un’infiammazione – spesso causata da infezione – delle vescicole seminali, due strutture che fanno parte dell’apparato riproduttore maschile, poste vicino alla parete posteriore della prostata. Clinicamente possiamo distinguere forme acute e croniche.