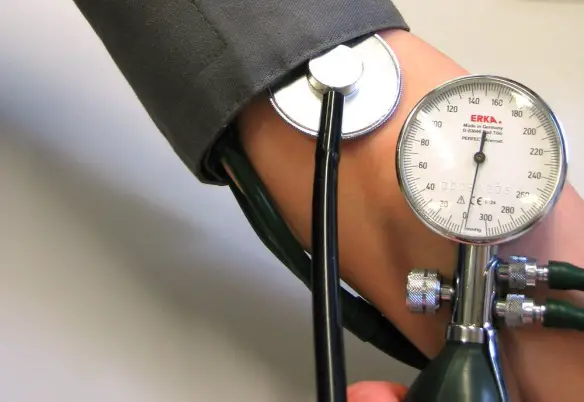
 La pressione arteriosa corrisponde a quanto “viene spinto” il sangue all’interno delle arterie ed è riassunta da due misure, la pressione sistolica (anche detta “pressione massima” o semplicemente “massima”) e quella diastolica (anche detta “pressione minima” o “minima”), che dipendono dal fatto che il muscolo cardiaco periodicamente prima si contrae (fase di sistole) e poi si rilassa (fase di diastole), quindi durante la contrazione cardiaca la pressione sarà più elevata (massima) e quando il cuore si rilassa sarà più bassa (minima). La pressione si misura in mmHg (millimetri di mercurio).
La pressione arteriosa corrisponde a quanto “viene spinto” il sangue all’interno delle arterie ed è riassunta da due misure, la pressione sistolica (anche detta “pressione massima” o semplicemente “massima”) e quella diastolica (anche detta “pressione minima” o “minima”), che dipendono dal fatto che il muscolo cardiaco periodicamente prima si contrae (fase di sistole) e poi si rilassa (fase di diastole), quindi durante la contrazione cardiaca la pressione sarà più elevata (massima) e quando il cuore si rilassa sarà più bassa (minima). La pressione si misura in mmHg (millimetri di mercurio).
La pressione sanguigna normale a riposo è compresa tra i 100 e i 130 mmHg di sistolica e tra i 60 e gli 85 mmHg di diastolica.
La diagnosi di ipertensione arteriosa viene considerata quando vi è una pressione frequentemente pari o superiore ai 140 mmHg di pressione sistolica e 90 mmHg di pressione diastolica.
L’ipertensione arteriosa è un pericoloso fattore di rischio cardiovascolare e dovrebbe essere sempre evitata.
| Valori di pressione arteriosa | Sistolica/diastolica |
| PRESSIONE ECCESSIVAMENTE BASSA (GRAVE IPOTENSIONE ARTERIOSA) | < 50/33 mmHg |
| PRESSIONE TROPPO BASSA | < 60/40 mmHg |
| PRESSIONE BASSA | < 90/60 mmHg |
| PRESSIONE ARTERIOSA OTTIMALE | <115/75 mmHg |
| PRESSIONE ARTERIOSA ACCETTABILE | < 130/85 |
| PRE-IPERTENSIONE | 130-139 / 85-89 mmHg |
| IPERTENSIONE DI STADIO 1 | 140-159 / 90-99 mmHg |
| IPERTENSIONE DI STADIO 2 | >160 / >100 mmHg |
|
IPERTENSIONE DI STADIO 3 >180/110 mmHg
|
|
Range di normalità dei valori pressori nelle varie fasce di età
I valori indicativi della pressione arteriosa variano di poco con l’aumento dell’età del soggetto.
- Per i soggetti con età compresa tra i 15 e i 19 anni l’intervallo ideale è compreso tra i 105/73 e i 120/81 mmHg.
- La fascia delle persone tra 20 e 24 anni dovrebbe indicativamente avere dei valori compresi tra 108/75 e 132/83 mmHg.
- I riferimenti per chi ha tra i 25 e i 29 anni sono 110/77 mmHg come minimo e 133/84 mmHg come massimo.
- Superiamo la soglia dei 30 anni e consideriamo coloro che arrivano fino a 34 anni. Qui l’intervallo corretto entro cui rientrare è tra 111/78 e 134/85 mmHg.
- Per chi ha un’età compresa tra i 35 e i 39 anni i livelli di pressione dovrebbero essere tra i 112/79 e i 135/86 mmHg.
- Arriviamo ai soggetti che vanno dai 40 ai 44 anni. Per non avere problemi di salute i loro valori dovrebbero essere compresi tra i 113/80 e i 136/87 mmHg.
- Per coloro che hanno tra i 45 e i 49 anni l’intervallo ideale è tra 115/80 e 139 /88 mmHg.
- Superiamo i 50 anni e arriviamo fino ai 54 anni. Per chi si trova in questa fascia la pressione arteriosa non dovrebbe scendere al di sotto di 116/81 mmHg e non superare i 142/89.
- Per chi ha un’età compresa tra i 55 e i 59 i livelli sono 118/82 e 144/90 mmHg.
- La fascia di chi ha tra i 60 e i 64 anni ha valori di riferimento che vanno da un minimo di 120/83 ad un massimo di 147/91 mmHg.
Dai 30 anni in poi è sempre bene monitorare periodicamente la pressione arteriosa e aggiornare il proprio medico curante su improvvisi aumenti: ciò è particolarmente valido per quelle persone che hanno famigliarità con l’ipertensione arteriosa, cioè hanno in famiglia dei casi di ipertensione (ad esempio genitori con pressione alta).
Strumenti necessari per misurare la pressione
Per misurare la pressione arteriosa, sono necessari uno sfigmomanometro ed uno stetoscopio.
Sfigmomanometri manuali
La scelta dello strumento adatto a volte può risultare difficile, vista l’enorme quantità di strumenti attualmente sul mercato: a tale scopo il nostro Staff sanitario ha selezionato per voi i migliori sfigmomanometri manuali professionali, elencati in ordine di prezzo decrescente:
- ERKA Perfect: https://amzn.to/2H6qqOS
- Logiko: https://amzn.to/2J4YJCW
- GIMA: https://amzn.to/2qE0f7a
A tali strumenti dovrete aggiungere anche uno stetoscopio, i nostri preferiti sono:
- Littmann Classic III: https://amzn.to/2vqXNH4
- Littmann Lightweight II: https://amzn.to/2ERWoIX
- Littmann Select: https://amzn.to/2ERPUK9
- GIMA Linux: https://amzn.to/2HF548z
Se invece preferite comprare in un’unica soluzione sia sfigmomanometro che stetoscopio, ecco i migliori prodotti selezionati per voi dallo Staff sanitario:
- Pic sfigmomanometro con stetoscopio: https://amzn.to/2H3BzAj
- Belmalia sfigmomanometro con stetoscopio: https://amzn.to/2H2EbhQ
- Logiko sfigmomanometro con stetoscopio: https://amzn.to/2qBtRCk
Sono strumenti ben costruiti, venduti in tutto il mondo e, pur avendo un prezzo contenuto, sono estremamente precisi e professionali, inoltre includono nella confezione anche uno stetoscopio il che vi eviterà di doverlo comprare a parte.
Sfigmomanometri automatici digitali
Se non sapete come utilizzare uno sfigmomanometro manuale potete leggere la nostra guida, oppure acquistare uno strumento digitale che misura in modo automatico la pressione: è necessario solo indossare l’apposito bracciale e dare avvio alla procedura senza neanche avere lo stetoscopio, che è invece necessario con gli strumenti manuali.
- Braun BP6200 ExactFitTM con bracciale a due misure: https://amzn.to/2qChZRk
- Beurer Sanitas SBM 21 senza connessione bluetooth: https://amzn.to/2HBnx5N
- Mpow misuratore di pressione da polso, il più pratico: https://amzn.to/2HAniIl
Sono apparecchi ottimamente costruiti, facili da usare ed estremamente precisi e professionali: con essi misurare la vostra pressione arteriosa sarà facile come premere un tasto!
Leggi anche:
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
- Sarò iperteso per tutta la vita? Dovrò continuare ad assumere il farmaco per sempre?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Non riesco a controllare la pressione arteriosa alta
- Cosa fare in caso di picco di pressione arteriosa elevato?
- Come, dove e quando si misura la frequenza cardiaca?
- Frequenza cardiaca normale, alta, bassa, a riposo e sotto sforzo
- Come si misura la frequenza respiratoria?
- Frequenza respiratoria normale, alta, bassa, a riposo e sotto sforzo
- Pressione arteriosa: i momenti della giornata in cui è più alta
- A che ora del giorno misurare la pressione arteriosa?
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Come si misura la pressione arteriosa? Guida facile
- Che differenza c’è tra sistole e diastole?
- Qual è la differenza tra arteria e vena?
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Differenza tra infarto ed ischemia
- Differenza tra infarto ed angina
- Differenza tra angina stabile ed instabile
- Differenza tra coronarografia ed angiografia
- Differenza tra coronarografia ed angioplastica
- Differenza tra coronarografia e scintigrafia
- Differenza tra cateterismo cardiaco e coronarografia
- Differenza tra cuore destro e sinistro
- Differenza tra cuore e miocardio
- Differenza tra miocardio, endocardio, pericardio ed epicardio
- Differenza tra bypass ed angioplastica con stent: vantaggi e svantaggi
- Differenza tra miocardio comune (di lavoro) e specifico (di conduzione)
- Viaggio dell’impulso cardiaco all’interno del cuore
- Differenza tra pacemaker e bypass
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Differenza tra pressione del sangue e pressione arteriosa
- Differenza tra pressione del braccio destro e sinistro
- Come funziona uno sfigmomanometro (apparecchio per la pressione)
- Differenza tra pressione venosa centrale e periferica
- Cos’è la pressione venosa centrale e perché si misura?
- Cos’è la pressione sistemica di riempimento?
- Perché la pressione venosa è inferiore a quella arteriosa
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Reddit, su Tumblr e su Pinterest, grazie!

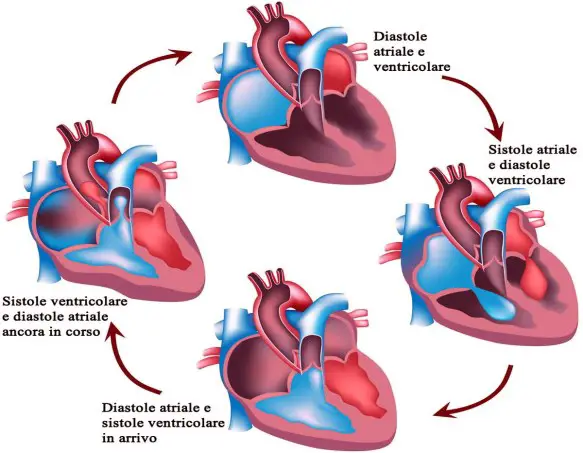 Cos’è il ciclo cardiaco? Da quali fasi è composto? A che serve? Vediamolo insieme.
Cos’è il ciclo cardiaco? Da quali fasi è composto? A che serve? Vediamolo insieme. La parola “sistole” indica la contrazione di un organo. Nel ciclo cardiaco si alternano sistole e diastole. La parola sistole, pur usata quasi sempre in ambito cardiaco tanto che è diventata sinonimo di contrazione del miocardio, è usata anche in riferimento ad altri organi: per esempio la “sistole caliciale” identifica la fase di contrazione dei calici renali per spremere le piramidi e aiutare il deflusso di urina.
La parola “sistole” indica la contrazione di un organo. Nel ciclo cardiaco si alternano sistole e diastole. La parola sistole, pur usata quasi sempre in ambito cardiaco tanto che è diventata sinonimo di contrazione del miocardio, è usata anche in riferimento ad altri organi: per esempio la “sistole caliciale” identifica la fase di contrazione dei calici renali per spremere le piramidi e aiutare il deflusso di urina. Le “controindicazioni” (in inglese “contraindication“) sono tutte quelle circostanze che sconsigliano l’impiego di un farmaco, di una terapia o di un procedimento diagnostico, in quanto aumentano il rischio nell’utilizzo di quel farmaco. Le controindicazioni possono essere assolute o relative.
Le “controindicazioni” (in inglese “contraindication“) sono tutte quelle circostanze che sconsigliano l’impiego di un farmaco, di una terapia o di un procedimento diagnostico, in quanto aumentano il rischio nell’utilizzo di quel farmaco. Le controindicazioni possono essere assolute o relative. Se avete visto ed apprezzato il film del 2011 Contagion di Steven Soderbergh, decisamente profetico se pensiamo ai numerosi parallelismi rispetto alla pandemia da Covid, sapete che il
Se avete visto ed apprezzato il film del 2011 Contagion di Steven Soderbergh, decisamente profetico se pensiamo ai numerosi parallelismi rispetto alla pandemia da Covid, sapete che il 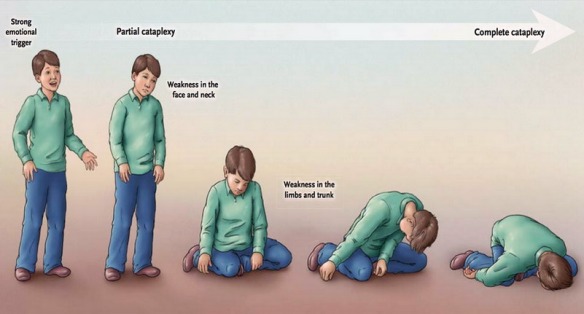 La cataplessia è un disturbo neurologico raro, ma comune nei soggetti affetti da narcolessia (si verifica in circa il 70% dei casi). Può manifestarsi con una serie di cambiamenti fisici, parziali o generalizzati: dalla difficoltà nell’articolare le parole (disartria), alla debolezza delle ginocchia, fino alla completa atonia. Durante un attacco cataplettico, il soggetto perde il controllo volontario dei muscoli e può cadere a terra, ma rimane sempre cosciente e vigile. Gli episodi possono durare pochi minuti e sono spesso innescati da uno stimolo emotivo come il riso, la paura, la rabbia, la sorpresa o l’eccitazione. Il trattamento prevede l’uso di farmaci anticataplettici (sodio oxibato o antidepressivi).
La cataplessia è un disturbo neurologico raro, ma comune nei soggetti affetti da narcolessia (si verifica in circa il 70% dei casi). Può manifestarsi con una serie di cambiamenti fisici, parziali o generalizzati: dalla difficoltà nell’articolare le parole (disartria), alla debolezza delle ginocchia, fino alla completa atonia. Durante un attacco cataplettico, il soggetto perde il controllo volontario dei muscoli e può cadere a terra, ma rimane sempre cosciente e vigile. Gli episodi possono durare pochi minuti e sono spesso innescati da uno stimolo emotivo come il riso, la paura, la rabbia, la sorpresa o l’eccitazione. Il trattamento prevede l’uso di farmaci anticataplettici (sodio oxibato o antidepressivi). La cataplessia è un disturbo neurologico raro, ma comune nei soggetti affetti da narcolessia (si verifica in circa il 70% dei casi). Può manifestarsi con una serie di cambiamenti fisici, parziali o generalizzati: dalla difficoltà nell’articolare le parole (
La cataplessia è un disturbo neurologico raro, ma comune nei soggetti affetti da narcolessia (si verifica in circa il 70% dei casi). Può manifestarsi con una serie di cambiamenti fisici, parziali o generalizzati: dalla difficoltà nell’articolare le parole ( Il raffreddore è una rinofaringite acuta infettiva virale causata solitamente (ma non esclusivamente) da Rhinovirus (virus a RNA appartenenti alla famiglia Picornaviridae). Questo virus causa una infezione delle prime vie respiratorie – in particolare del naso e della gola – che è fastidiosa ma di solito non grave. I sintomi del raffreddore comprendono:
Il raffreddore è una rinofaringite acuta infettiva virale causata solitamente (ma non esclusivamente) da Rhinovirus (virus a RNA appartenenti alla famiglia Picornaviridae). Questo virus causa una infezione delle prime vie respiratorie – in particolare del naso e della gola – che è fastidiosa ma di solito non grave. I sintomi del raffreddore comprendono: