 Le parole “cancro” e “tumore” sono conosciute da ognuno di noi come patologie spesso molto insidiose, tuttavia non tutti sanno esattamente cosa siano: cerchiamo di capirlo oggi, in generale e senza entrare nello specifico di un singolo tipo di tumore.
Le parole “cancro” e “tumore” sono conosciute da ognuno di noi come patologie spesso molto insidiose, tuttavia non tutti sanno esattamente cosa siano: cerchiamo di capirlo oggi, in generale e senza entrare nello specifico di un singolo tipo di tumore.
Cos’è un tumore?
Un tumore (dal latino tumor, “rigonfiamento”), anche chiamato neoplasia (dal greco νέος nèos, “nuovo”, e πλάσις plásis, “formazione”), è una massa di tessuto anormale che cresce in eccesso ed in modo scoordinato rispetto ai tessuti normali, e che persiste in questo stato dopo la cessazione degli stimoli che hanno indotto il processo.
Semplificando: il tumore è un insieme di cellule che si moltiplicano senza fermarsi, al contrario dei tessuti sani che invece sono composti da cellule che hanno una proliferazione controllata e limitata.
Leggi anche: Che differenza c’è tra tumore benigno o maligno, neoplasia, cancro?
Quali sono i medici che si occupano di tumori?
La branca della medicina che si occupa di studiare i tumori sotto l’aspetto eziopatogenetico, diagnostico e terapeutico è chiamata oncologia, tuttavia, potendosi i tumori formare in qualsiasi tessuto, qualsiasi medico può occuparsene. Ad esempio un tumore della pelle sarà probabilmente diagnosticato da un dermatologo, un tumore delle ossa da un ortopedico, un tumore del sangue da un ematologo, un tumore al seno da un senologo o da un chirurgo generale, un tumore del cervello da un neurologo o da un neurochirurgo, un tumore al rene da un urologo, un tumore ai polmoni da uno pneumologo o da un chirurgo toracico, un tumore al colon da un gastroenterologo o da un chirurgo generale. Tutti questi specialisti si servono anche dell’aiuto di professionisti che lavorano nella medicina di laboratorio, nella diagnostica per immagini (ad esempio radiologi) e di patologi, figure necessarie per la diagnosi di certezza di un tumore. La cura di un tumore si serve spesso di un equipe di medici che coinvolge oncologi e chirurghi.
Da cosa origina un tumore?
Può sembrare incredibile, eppure qualsiasi tumore, anche il più pericoloso, origina da una sola cellula iniziale mutata. Nei tessuti normali le cellule si riproducono dividendosi, per far crescere l’organismo o rimpiazzare le cellule morte: tale processo è finemente controllato da messaggi chimici inviati da una cellula all’altra e dai geni che si trovano nel loro DNA. Nei tumori, tale processo di controllo è alterato e la cellula iniziale, mutata per varie cause, continua a riprodursi senza freni e vengono meno anche i processi con cui le cellule danneggiate vanno incontro all’apoptosi, cioè alla morte programmata.
Leggi anche: Come nasce un cancro? Cosa sono i cancerogeni e come avviene la cancerogenesi?
In cosa consiste il danno della cellula iniziale?
La singola cellula iniziale che dà il via al tumore, ha una o più mutazioni geniche che fanno saltare i meccanismi di controllo della replicazione cellulare. La cellula mutata ha vari sistemi di riparazione genica, tuttavia, quando tali sistemi non sono sufficienti e più errori si accumulano, la cellula può iniziare a replicarsi senza controllo e dare avvio al tumore. Alcune di queste mutazioni geniche sono ereditarie (nell’uomo la trasmissione di un tumore da un individuo ad un altro è un evento rarissimo, ma non impossibile), mentre altre – più frequenti – sono provocate da fattori esterni, come sostanze chimiche o radiazioni, che vengono dette “cangerogene”, in quanto sono capaci di generare un cancro.
Quali sono i cancerogeni più diffusi?
Il fumo di sigaretta contiene più di 50 sostanze riconosciute come cancerogene, tra cui nitrosammine e di idrocarburi policiclici aromatici, ed infatti il fumo è responsabile di circa un terzo di tutte le morti per cancro nei paesi sviluppati e circa uno su cinque in tutto il mondo. Decenni di ricerche hanno dimostrato il legame tra il fumo e le neoplasie del polmone, della laringe, della testa, del collo, dello stomaco, della vescica, dei reni, dell’esofago e del pancreas. Per approfondire, leggi: Quali sostanze nocive e cancerogene contiene il fumo di una sigaretta?
L’esposizione prolungata all’amianto è una delle principali cause di mesotelioma, un tipo di tumore maligno del polmone. Altre sostanze catalogabili in questa categoria sono la wollastonite, l’attapulgite, la lana di vetro e la lana di roccia. Si ritiene che queste possano avere un effetto simile all’amianto e tipicamente l’essere umano è esposto ad esse per cause professionali. Materiali particellari non fibrosi che causano il cancro sono: la polvere di cobalto, il nichel metallico e la silice cristallina (quarzo, cristobalite e tridimite). Di solito, gli agenti fisici cancerogeni devono penetrare all’interno del corpo (ad esempio tramite inalazione di piccole parti) e richiedono anni di esposizione prima di sviluppare un tumore. Anche le bevande alcoliche aumentano il rischio di contrarre molti tipi di cancro, fra cui quello al seno, all’esofago, al colon, al pancreas, al cervello e alla gola. Anche l’inquinamento ambientale è cancerogeno.
Fino al 10% delle neoplasie maligne sono legate all’esposizione alle radiazioni ionizzanti (quelle a cui si sottopone il corpo durante una radiografia o una TAC). Le radiazioni ionizzanti possono provocare il cancro in molte parti del corpo ed a qualsiasi età. Ovviamente l’esposizione necessaria a sviluppare un cancro deve – nella maggioranza dei casi – essere prolungata: non basta ad esempio sottoporsi ad una singola radiografia per sviluppare un tumore.
L’esposizione prolungata ai raggi ultravioletti provenienti dal sole può portare allo sviluppo di melanoma e tumori maligni della pelle. Prove evidenti stabiliscono che le radiazioni ultraviolette siano la causa della maggior parte dei tumori della pelle non-melanomi, che sono le forme più comuni di cancro in tutto il mondo. Altre radiazioni non ionizzanti, come le frequenze radio utilizzate dagli smartphone, la trasmissione di energia elettrica, e altre fonti simili sono ritenute come possibili agenti cancerogeni dalla Agenzia Internazionale per la Ricerca sul Cancro dell’Organizzazione Mondiale della Sanità.
Alcuni ormoni sono correlati allo sviluppo di neoplasie, promuovendo la proliferazione cellulare. I tumori la cui nascita è maggiormente influenzata dagli ormoni sono quelli legati al sesso come il cancro della mammella, dell’endometrio, della prostata, dell’ovaio e del testicolo, oltre ai tumori della tiroide e delle ossa.
Anche traumi fisici, specie se ripetuti, possono dare origine ad un tumore, anche se molto più raramente rispetto a sostanze chimiche e radiazioni. Una causa accettata dalla comunità scientifica è l’applicazione a lungo termine di oggetti caldi sul corpo. Ripetute bruciature sulla stessa parte del corpo, come quelle prodotte dagli scaldamani a carbone, possono condurre allo sviluppo di neoplasie della pelle, specialmente se sono presenti anche cancerogeni chimici. L’assunzione di bevande calde può creare delle scottature che favoriscono neoplasie esofagee.
Leggi anche: È vero che i campi elettromagnetici causano tumore e cancro?
Il ruolo dei geni
Alla base della patogenesi del tumore c’è la mutazione di determinati geni:
- i proto-oncogeni,
- i geni oncosoppressori,
- i geni coinvolti nella riparazione del DNA.
Questi ultimi sono quelli che garantiscono la stabilità genetica perché se altri geni sono mutati per azione per esempio di agenti cancerogeni, questi riparano il DNA prima che vada incontro alla replicazione, prima cioè che queste mutazioni diventino stabili. Il cancro può colpire persone di ogni età, ma le persone anziane sono colpite con maggiore frequenza, perché i danni genetici tendono ad accumularsi con il tempo. Le mutazioni necessarie che una data cellula deve accumulare per dare origine a un cancro sono le seguenti, e sono comuni a tutti i tipi di cancro:
- acquisizione dell’autonomia moltiplicativa per sopravvenuta incapacità a sottostare ai meccanismi regolatori della proliferazione cellulare;
- assenza di inibizione dipendente dalla densità (le cellule normali si moltiplicano fino a una definita densità cellulare, raggiunta la quale diventano quiescenti);
- ridotta capacità di adesione con altre cellule o componenti tissutali;
- assenza di matrice extracellulare (spesso digerita da proteasi) che favorisce l’invasione di tessuti normali adiacenti;
- angiogenesi: formazione di nuovi vasi sanguigni per fornire ossigeno e fattori nutritivi alle cellule tumorali;
- riduzione o perdita della capacità differenziativa;
- acquisizione della capacità di replicazione illimitata per effetto dell’espressione della telomerasi o con sistemi alternativi chiamati “ALT” (Alternative Lengthening of Telomeres);
- riduzione o perdita della possibilità di andare incontro a morte cellulare programmata (apoptosi).
- perdita della cosiddetta inibizione da contatto.
Oltre a queste possono verificarsi (e di solito si verificano) anche altre mutazioni, dipendenti dal particolare tipo di cellula originaria e dalla esatta sequenza dei danni genetici.
Leggi anche: Cosa sono le metastasi? Tutti i tumori danno metastasi?
Angiogenesi
Come qualsiasi altro tessuto, per svilupparsi il tumore ha bisogno di ossigeno e sostanze nutritive: per questo produce sostanze capaci di stimolare l’angiogenesi, cioè la formazione di nuovi vasi sanguigni, che vadano a irrorare il nuovo tessuto in crescita.
I fattori di rischio per il tumore
Molto raramente un tumore ha una unica causa. Molto più spesso un tumore è causato da vari fattori di rischio che agiscono in modo sinergico. Alcuni fattori di rischio non modificabili, sono:
- età avanzata (alcuni tipi di tumore);
- giovane età (alcuni tipi di tumore);
- sesso (ad esempio il tumore al seno è molto più diffuso nel sesso femminile che in quello maschile);
- familiarità (parenti con tumori);
Alcuni fattori di rischio modificabili, sono:
- vita sedentaria;
- sovrappeso e obesità;
- alimenti ricchi di grassi e calorie;
- fumo di sigaretta;
- inquinamento atmosferico;
- agenti infettivi (virus e batteri);
- esposizione a sostanze chimiche;
- esposizione prolungata al sole;
- esposizione ripetuta a radiografie e tac.
Leggi anche: Come prevenire i tumori ed il cancro? I 10 cambiamenti consigliati
Stadiazione
L’estensione della maggior parte dei tumori maligni nell’organismo (espressa dalla “stadiazione”) viene classificata, in genere, attraverso la Classificazione TNM, proposta e mantenuta aggiornata dalla Union for International Cancer Control. Per approfondire, leggi: Stadiazione e classificazione TNM: cancro curabile o terminale?
Tumore benigno o maligno
In base al comportamento biologico i tumori si classificano in:
- tumori benigni: sono costituiti da cellule che mantengono in parte le loro caratteristiche morfologiche e funzionali, pur esibendo autonomia moltiplicativa. Essi sono caratterizzati da un tipo di sviluppo detto espansivo, perché comprime i tessuti vicini senza distruggerli: i tumori benigni che originano dall’epitelio ghiandolare (adenomi) sono spesso avviluppati da una capsula di tessuto connettivo fibroso che li delimita nettamente dai tessuti confinanti, coi quali assumono un rapporto di contiguità. Sono meno gravi dei tumori maligni.
- tumori maligni o cancro: sono costituiti da cellule che appaiono morfologicamente e funzionalmente diverse dalle corrispondenti normali. L’atipia morfologica, che è tanto maggiore quanto più indifferenziato è il tumore, si manifesta con mancanza di uniformità nella forma e nelle dimensioni delle cellule (polimorfismo) e degli organi cellulari, in particolare del nucleo, che è frequentemente ipercromico ed in fase mitotica. I tessuti vicini al tumore maligno vengono invariabilmente infiltrati e distrutti dalle cellule tumorali che si sostituiscono a quelle normali, fenomeno questo caratteristico della malignità e noto col termine “invasività neoplastica”. L’invasività si verifica anche a distanza, poiché un tumore maligno – al contrario del benigno – può dare origine a metastasi. Sono più gravi dei tumori benigni. In caso di tumore maligno, è importante intervenire al più presto con la terapia adeguata allo stato di diffusione della malattia, ad esempio con chirurgia, chemioterapia o radioterapia. In caso di tumore benigno, invece, la tempestività è molto meno importante ed anzi spesso il medico, anziché decidere per la sua asportazione, opta per una osservazione attenta e periodica e solo se il tumore benigno dovesse mutare caratteristiche (ad esempio: lipoma che aumenta in dimensioni) allora sceglierà di asportarlo chirurgicamente.
- borderline: in alcuni casi i tumori presentano un comportamento intermedio fra la malignità e la benignità (tumori “borderline”) o risultano inclassificabili (tumori a comportamento biologico incerto). In questi casi, generalmente la frequenza delle metastasi è molto bassa e il decorso è lento. Un esempio è il tumore stromale gastrointestinale.
La pericolosità di un tumore non dipende solo dalla sua natura, ma da molte altre caratteristiche come grandezza, tessuto di origine ed invasione o meno dei linfonodi.
Leggi anche:
- Che differenza c’è tra tumore benigno o maligno, neoplasia, cancro?
- Capire se si ha un tumore: come viene diagnosticato un cancro
- Che significa malattia terminale?
- Chemioterapia: durata, in pastiglie, come funziona, fa male, perché farla?
- Radioterapia: cos’è, come si fa, come funziona e durata del trattamento
- Chemioterapia: gli effetti collaterali più e meno comuni
- Radioterapia: rischi, dolore, fastidio ed effetti collaterali
- Differenza tra radioterapia e chemioterapia
- E’ più “pesante” la chemioterapia o la radioterapia?
- Tumore del polmone: epidemiologia, cause, fattori di rischio
- Tumore del polmone: classificazione, anatomia patologica
- Tumore del polmone: fisiopatologia
- Tumore del polmone: sintomi e segni della presenza del tumore primario
- Tumore del polmone: sintomi e segni della presenza di metastasi
- Tumore del polmone: diagnosi, anamnesi, esame obiettivo, esami
- Tumore del polmone: stadiazione TNM, operabilità, resecabilità
- Tumore del polmone: terapia chirurgica, procedure, mortalità intraoperatoria
- Tumore del polmone: radioterapia, chemioterapia, radiologia interventistica
- Tumore del polmone: prognosi, mortalità, sopravvivenza
- Quando si fa la radioterapia e quando la chemioterapia?
- Radioterapia stereotassica (Gamma Knife): cos’è e quando si usa?
- Chemio e radioterapia: i bambini possono visitare i parenti durante i trattamenti?
- Gravidanza e radioterapia di un parente: effetti su terzi e cosa fare
- La chemioterapia può provocare un secondo tumore?
- La chemioterapia uccide? Il lato oscuro della terapia antitumorale
- Chemioterapia in gravidanza: può far male al bambino?
- Radioterapia in gravidanza: può far male al bambino?
- Differenza tra remissione parziale, totale e guarigione
- Differenza tra esame istologico, biopsia, agoaspirato ed agobiopsia
- Quando si fa l’esame istologico e perché?
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Tumore del colon retto: trattamento chirurgico, radioterapia e chemioterapia
- Tumore del colon retto con metastasi: chirurgia, chemioterapia e terapie biologiche
- Tumore del colon retto: terapia personalizzata col test RAS
- Anticorpi monoclonali contro il tumore del colon retto metastatico
- Differenza tra ipertrofia muscolare sarcolplasmatica e miofibrillare
- Ipertrofia muscolare: cosa significa e come si raggiunge
- Differenza tra ipertrofia ed iperplasia con esempi
- Differenza tra iperplasia e neoplasia
- Differenza tra atrofia, distrofia ed aplasia con esempi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
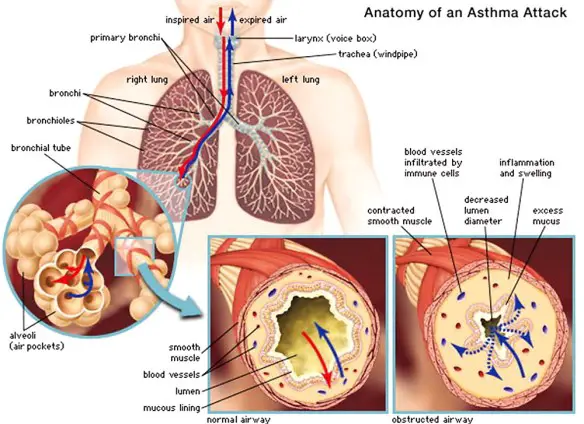 Prima di leggere quali sono i fattori di rischio per l’asma bronchiale, ti consiglio di leggere questo articolo: Asma bronchiale in bambini e adulti: cause, sintomi e cura
Prima di leggere quali sono i fattori di rischio per l’asma bronchiale, ti consiglio di leggere questo articolo: Asma bronchiale in bambini e adulti: cause, sintomi e cura
 I fattori di rischio cardiovascolare sono condizioni che risultano statisticamente correlate ad una patologia cardiovascolare (come infarto del miocardio ed ictus cerebrale). I fattori di rischio cardiovascolare si dividono tradizionalmente in fattori di rischio non modificabili e fattori di rischio modificabili. Per capire meglio cos’è con precisione un “fattore di rischio“, leggi questo articolo:
I fattori di rischio cardiovascolare sono condizioni che risultano statisticamente correlate ad una patologia cardiovascolare (come infarto del miocardio ed ictus cerebrale). I fattori di rischio cardiovascolare si dividono tradizionalmente in fattori di rischio non modificabili e fattori di rischio modificabili. Per capire meglio cos’è con precisione un “fattore di rischio“, leggi questo articolo:  Tutto quello che mangiamo contribuisce, nel bene e nel male alla nostra salute, non è una cosa nuova. Ippocrate di Cos
Tutto quello che mangiamo contribuisce, nel bene e nel male alla nostra salute, non è una cosa nuova. Ippocrate di Cos  L’ipertensione arteriosa, comunemente chiamata pressione alta, è una condizione clinica in cui la pressione del sangue nelle arterie della circolazione sistemica risulta elevata. Colpisce oltre 10 milioni di persone in Italia, delle quali solo ¼ è in grado di tenerla sotto controllo.
L’ipertensione arteriosa, comunemente chiamata pressione alta, è una condizione clinica in cui la pressione del sangue nelle arterie della circolazione sistemica risulta elevata. Colpisce oltre 10 milioni di persone in Italia, delle quali solo ¼ è in grado di tenerla sotto controllo.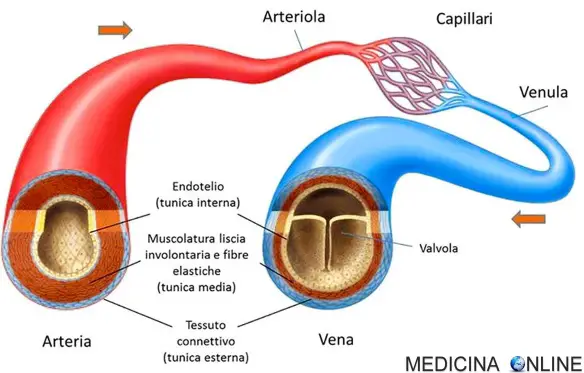 I vasi sanguigni non sono tutti uguali. Molti sanno che esistono arterie e vene, e che sono diverse tra loro, ma non tutti esattamente quali siano queste differenze. Cominciamo illustrando cosa siano le arterie.
I vasi sanguigni non sono tutti uguali. Molti sanno che esistono arterie e vene, e che sono diverse tra loro, ma non tutti esattamente quali siano queste differenze. Cominciamo illustrando cosa siano le arterie.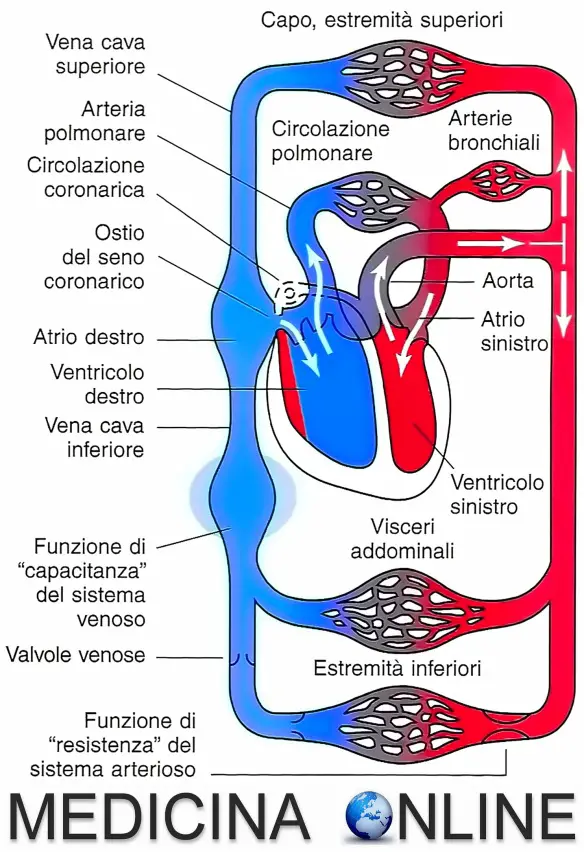
 Le parole “cancro” e “tumore” sono conosciute da ognuno di noi come patologie spesso molto insidiose, tuttavia non tutti sanno esattamente cosa siano: cerchiamo di capirlo oggi, in generale e senza entrare nello specifico di un singolo tipo di tumore.
Le parole “cancro” e “tumore” sono conosciute da ognuno di noi come patologie spesso molto insidiose, tuttavia non tutti sanno esattamente cosa siano: cerchiamo di capirlo oggi, in generale e senza entrare nello specifico di un singolo tipo di tumore.
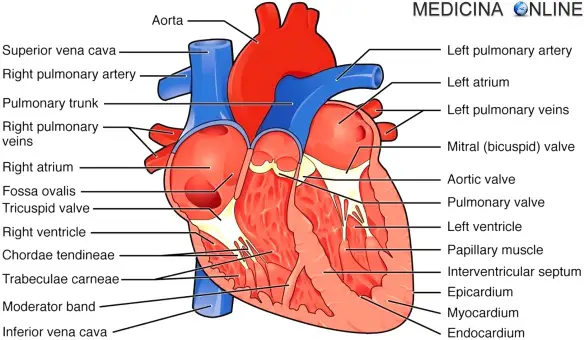
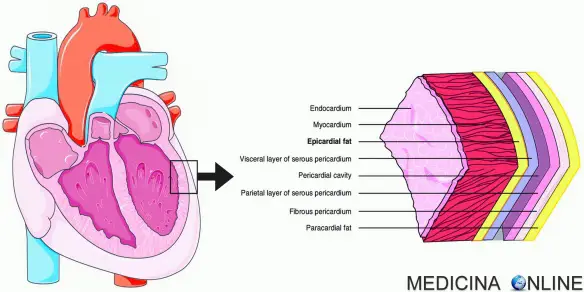
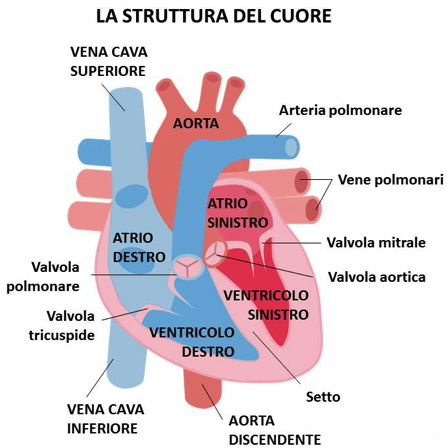
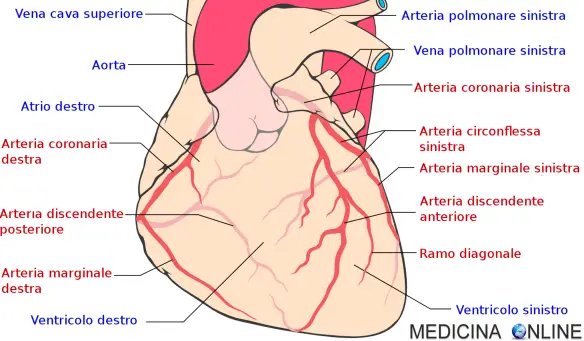
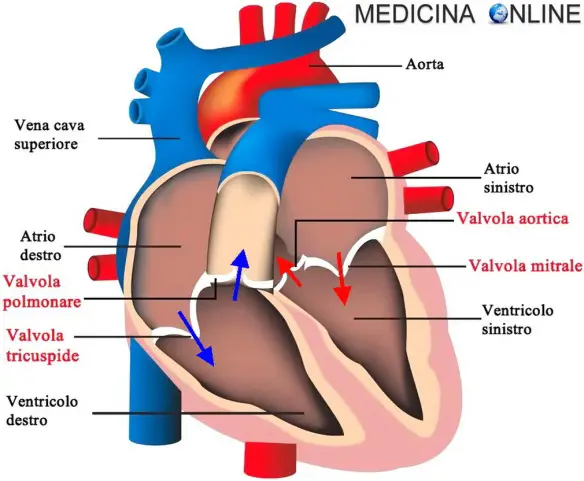

 Sono sette gli “assi salva-cuore” che abbassano il rischio di ictus e infarto:
Sono sette gli “assi salva-cuore” che abbassano il rischio di ictus e infarto: