 La sindrome locked-in (o “sindrome del chiavistello”, “disconnessione cerebromedullospinale”, “stato de-efferentato”, “pseudocoma”, o “sindrome ventrale pontina”) è un insieme di segni e sintomi che descrivono la condizione di un individuo pienamente cosciente e sveglio, ma totalmente impossibilitato a muoversi (tetraplegia) ed a parlare a causa della Continua a leggere
La sindrome locked-in (o “sindrome del chiavistello”, “disconnessione cerebromedullospinale”, “stato de-efferentato”, “pseudocoma”, o “sindrome ventrale pontina”) è un insieme di segni e sintomi che descrivono la condizione di un individuo pienamente cosciente e sveglio, ma totalmente impossibilitato a muoversi (tetraplegia) ed a parlare a causa della Continua a leggere
Archivi tag: coma
Pediatric Glasgow Coma Scale in italiano: scala pediatrica del coma
 Nel caso in cui un paziente adulto con emorragia cerebrale arrivi al Pronto Soccorso non cosciente o con alterazioni neurologiche importanti, per valutare la gravità della situazione si usa una tabella chiamata “Glasgow Coma Scale”. Nel caso in cui il paziente abbia una età inferiore ai 5 anni, si una una versione modificata di tale tabella, chiamata “Pediatric Glasgow Coma Scale“. Al pari della Continua a leggere
Nel caso in cui un paziente adulto con emorragia cerebrale arrivi al Pronto Soccorso non cosciente o con alterazioni neurologiche importanti, per valutare la gravità della situazione si usa una tabella chiamata “Glasgow Coma Scale”. Nel caso in cui il paziente abbia una età inferiore ai 5 anni, si una una versione modificata di tale tabella, chiamata “Pediatric Glasgow Coma Scale“. Al pari della Continua a leggere
Glasgow Coma Scale per la classificazione del coma
 Nel caso – purtroppo frequente – in cui un paziente adulto con emorragia cerebrale arrivi al Pronto Soccorso non cosciente o con alterazioni neurologiche importanti, per valutare la gravità della situazione – oltre agli esami radiologici come la TC cranio – si usa una Continua a leggere
Nel caso – purtroppo frequente – in cui un paziente adulto con emorragia cerebrale arrivi al Pronto Soccorso non cosciente o con alterazioni neurologiche importanti, per valutare la gravità della situazione – oltre agli esami radiologici come la TC cranio – si usa una Continua a leggere
Differenza tra ferita e piaga
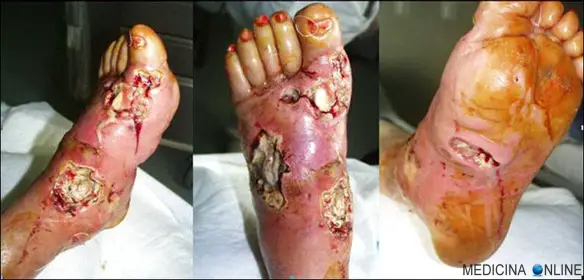
Piede diabetico
Con ferita in medicina si intende un tipo particolare di lesione, caratterizzata dall’interruzione traumatica di uno o più tessuti esterni o interni del corpo, causata da agenti esterni di varia natura che agiscono con modalità diversa. In relazione al percorso e alla profondità le ferite possono essere distinte in ferite superficiali (quando interessano esclusivamente lo strato cutaneo e sottocutaneo) o profonde, penetranti ed interne. In base al grado di contaminazione della ferita, quest’ultima può essere “pulita” o “contaminata”. Infine in base al meccanismo che l’ha determinata, una ferita può essere da taglio, da punta o di altro tipo (da arma da fuoco, lacero-contuse…).
Con “piaga” in medicina ci si riferisce ad un tipo particolare di ferita, caratterizzata dall’interruzione di uno o più tessuti esterni del corpo e provocata dall’ischemia (interruzione dei vasi sanguigni) e conseguente necrosi (morte cellulare) della cute e, in caso di piaga grave, dei tessuti sottostanti. Spesso le piaghe sono definite “ferite difficili” proprio perché – al contrario di ciò che avviene nella maggioranza delle ferite – le piaghe tendono ad essere “ferite croniche”, ovvero che non guariscono entro i 60 giorni dalla loro comparsa. L’interruzione del flusso sanguigno, che porta alla morte del tessuto ed alla formazione della piaga, può essere determinata da varie cause esterne ed interne al corpo.
Una delle cause esterne più frequenti di piaga sono le lesioni da decubito, cioè ferite che compaiono gradualmente in seguito alla pressione del peso del corpo su uno stesso punto della pelle, che viene compressa tra la prominenza ossea, (esempi tipici: anca o tallone) contro il letto o una sedia a rotelle. Le lesioni da decubito sono tipiche di persone che per motivi di disabilità fisica o anche psichica, hanno mobilità limitata o sono costretti a letto per lunghi periodi (coma, paralisi, frattura di femore in anziano…). La causa eziologica principale della piaga in questo caso è la pressione cronica, tuttavia è innegabile che la lesione è favorita da altri fattori, come ad esempio l’età avanzata del paziente o patologie croniche della circolazione.
Altri esempi di causa di piaga sono le insufficienze di arterie e vene, per cui non arriva il corretto apporto di sangue nel tessuto cutaneo, specie negli arti, poiché sono zone dette “periferiche” e la pressione in essi è inevitabilmente minore rispetto alle zone centrali del corpo, più vicine al cuore. Ancora un’altra causa tipica può essere la patologia diabetica, la quale se non curata determina un danno nel microcircolo che porta ad ipoperfusione di parti del tessuto che vanno incontro facilmente ad ulcerazione, tipicamente ai piedi (vedi foto in alto).
La guarigione da una piaga è quindi molto lenta e spesso risulta difficile, se non impossibile, rimuovere la causa che l’ha determinata: ad esempio risulta difficile impedire la formazione di piaghe da decubito in un paziente tetraplegico. Per tale motivo l’attenzione del medico, dell’infermiere e dell’OSS dovrebbe essere focalizzata soprattutto nella prevenzione della comparsa di questo tipo di ferite (ad esempio mobilizzando passivamente periodicamente il paziente) piuttosto che nella cura, spesso molto complessa, specie se la piaga va in profondità e/o si infetta, mettendo in alcuni casi addirittura a rischio la vita del paziente.
Leggi anche:
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Piede diabetico: gradi di rischio, sintomi, diagnosi e terapia
- Decubito prono, supino, laterale: significato, posizione e lesioni
- Piede di Charcot: quali sono le cause della neuro-osteoartropatia?
- Differenze delle ferite da taglio, da punta, superficiali, profonde, pulite, sporche
- Differenza tra guarigione per prima, seconda e terza intenzione
- Differenza tra acqua ossigenata e disinfettante
- Differenza tra ulcera ed erosione con esempi
- Ulcera a stomaco, intestinale, da stress, perforante e sanguinante
- Differenza tra ulcera e piaga da decubito
- Differenza tra ulcera venosa e arteriosa
- Betadine 10% soluzione cutanea antisettica: foglio illustrativo
- Differenza tra ferita e lesione
- Differenza tra ferita ed abrasione
- Differenza tra ferita ed escoriazione
- Differenza tra abrasione ed escoriazione
- Piaghe e lesioni da decubito: l’importanza della prevenzione delle “ferite difficili”
- Differenza tra ferita settica ed asettica
- Differenza tra ferita, contusione e ferita lacero-contusa
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenza tra paraplegico e tetraplegico
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Diplegia: definizione, cause e sintomi
- Differenza tra arma bianca, da fuoco e da taglio
- Differenza tra arma da fuoco ed arma da sparo con esempi
- Differenza tra arma automatica e semiautomatica con esempi
- Ulcera diabetica: cause e tipi
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Perché la frattura di femore può portare alla morte del paziente?
- Posizione laterale di sicurezza: come, quando e perché può salvare una vita
- Posizione di Trendelenburg (antishock): cos’è e quando è consigliata
- Posizione di Trendelenburg inversa: cos’è e quando è consigliata
- Differenza tra Trendelenburg e Trendelenburg inversa
- Differenza tra prono o supino: significato e posizione
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Meglio Aspirina o Ibuprofene?
- Differenza tra acqua distillata e demineralizzata e loro usi
- L’acqua demineralizzata è potabile? Si può bere o può dare danni alla salute?
- L’acqua distillata è potabile? Si può bere o può dare danni alla salute?
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Diarrea in vacanza: attenzione all’alimentazione!
- Diarrea del viaggiatore: consigli per prevenirla e curarla
- Gli alimenti più lassativi: addio stitichezza!
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Quanti litri e percentuale di acqua sono presenti nel nostro corpo?
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Le tue unghie dicono molto sulla tua salute: ecco come leggerle
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Si può vivere di sola aria senza mangiare né bere? Per quanto tempo?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie
Piaghe e lesioni da decubito: l’importanza della prevenzione delle “ferite difficili”

Piede diabetico
Con “piaga” in medicina ci si riferisce ad un tipo particolare di ferita, caratterizzata dall’interruzione di uno o più tessuti esterni del corpo e provocata dall’ischemia (interruzione dei vasi sanguigni) e conseguente necrosi (morte cellulare) della cute e, in caso di piaga grave, dei tessuti sottostanti. Spesso le piaghe sono definite “ferite difficili” proprio perché – al contrario di ciò che avviene nella maggioranza delle ferite – le piaghe tendono ad essere “ferite croniche”, ovvero che non guariscono entro i 60 giorni dalla loro comparsa. L’interruzione del flusso sanguigno, che porta alla morte del tessuto ed alla formazione della piaga, può essere determinata da varie cause esterne ed interne al corpo.
Cause di piaga
Una delle cause esterne più frequenti di piaga sono le lesioni da decubito, cioè ferite che compaiono gradualmente in seguito alla pressione del peso del corpo su uno stesso punto della pelle, che viene compressa tra la prominenza ossea, (esempi tipici: anca o tallone) contro il letto o una sedia a rotelle. Le lesioni da decubito sono tipiche di persone che per motivi di disabilità fisica o anche psichica, hanno mobilità limitata o sono costretti a letto per lunghi periodi (coma, paralisi, frattura di femore in anziano…). La causa eziologica principale della piaga in questo caso è la pressione cronica, tuttavia è innegabile che la lesione è favorita da altri fattori, come ad esempio l’età avanzata del paziente o patologie croniche della circolazione.
Insufficienza del circolo e diabete
Altri esempi di causa di piaga sono le insufficienze di arterie e vene, per cui non arriva il corretto apporto di sangue nel tessuto cutaneo, specie negli arti, poiché sono zone dette “periferiche” e la pressione in essi è inevitabilmente minore rispetto alle zone centrali del corpo, più vicine al cuore. Ancora un’altra causa tipica può essere la patologia diabetica, la quale se non curata determina un danno nel microcircolo che porta ad ipoperfusione di parti del tessuto che vanno incontro facilmente ad ulcerazione, tipicamente ai piedi (vedi foto in alto).
L’importanza della prevenzione
La guarigione da una piaga è quindi molto lenta e spesso risulta difficile, se non impossibile, rimuovere la causa che l’ha determinata: ad esempio risulta difficile impedire la formazione di piaghe da decubito in un paziente tetraplegico. Per tale motivo l’attenzione del medico, dell’infermiere e dell’OSS dovrebbe essere focalizzata soprattutto nella prevenzione della comparsa di questo tipo di ferite (ad esempio mobilizzando passivamente periodicamente il paziente) piuttosto che nella cura, spesso molto complessa, specie se la piaga va in profondità e/o si infetta, mettendo in alcuni casi addirittura a rischio la vita del paziente.
Leggi anche:
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Piede diabetico: gradi di rischio, sintomi, diagnosi e terapia
- Decubito prono, supino, laterale: significato, posizione e lesioni
- Piede di Charcot: quali sono le cause della neuro-osteoartropatia?
- Tetraplegia: significato, cause, cure e riabilitazione
- Differenze delle ferite da taglio, da punta, superficiali, profonde, pulite, sporche
- Differenza tra guarigione per prima, seconda e terza intenzione
- Differenza tra acqua ossigenata e disinfettante
- Betadine 10% soluzione cutanea antisettica: foglio illustrativo
- Differenza tra ferita e lesione
- Differenza tra ferita ed abrasione
- Differenza tra ferita ed escoriazione
- Differenza tra abrasione ed escoriazione
- Differenza tra ferita e piaga
- Differenza tra ferita settica ed asettica
- Differenza tra ferita, contusione e ferita lacero-contusa
- Differenza tra paraplegico e tetraplegico
- Paraplegia: etimologia, significato, sintomi, cura e riabilitazione
- Diplegia: definizione, cause e sintomi
- Differenza tra arma bianca, da fuoco e da taglio
- Differenza tra arma da fuoco ed arma da sparo con esempi
- Differenza tra arma automatica e semiautomatica con esempi
- Ulcera diabetica: cause e tipi
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Perché la frattura di femore può portare alla morte del paziente?
- Posizione laterale di sicurezza: come, quando e perché può salvare una vita
- Posizione di Trendelenburg (antishock): cos’è e quando è consigliata
- Posizione di Trendelenburg inversa: cos’è e quando è consigliata
- Differenza tra Trendelenburg e Trendelenburg inversa
- Differenza tra prono o supino: significato e posizione
- Differenze tra sclerosi laterale amiotrofica (SLA) e sclerosi multipla
- Sclerosi laterale amiotrofica (SLA): cause, sintomi, diagnosi e prognosi
- Sclerosi multipla: cause, sintomi, diagnosi e prognosi
- Atrofia muscolare spinale: sintomi, trasmissione, tipi e cure
- Atrofia muscolare progressiva: cause, sintomi, cura, aspettativa di vita
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Meglio Aspirina o Ibuprofene?
- Differenza tra acqua distillata e demineralizzata e loro usi
- L’acqua demineralizzata è potabile? Si può bere o può dare danni alla salute?
- L’acqua distillata è potabile? Si può bere o può dare danni alla salute?
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Diarrea in vacanza: attenzione all’alimentazione!
- Diarrea del viaggiatore: consigli per prevenirla e curarla
- Gli alimenti più lassativi: addio stitichezza!
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Quanti litri e percentuale di acqua sono presenti nel nostro corpo?
- Feci gialle, giallo oro, giallastre: cause ed interpretazione clinica
- Feci con sangue, muco, cibo: quando preoccuparsi?
- Le tue unghie dicono molto sulla tua salute: ecco come leggerle
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Si può vivere di sola aria senza mangiare né bere? Per quanto tempo?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie
Intubazione: rischi, anestesia, rianimazione, dolore alla gola
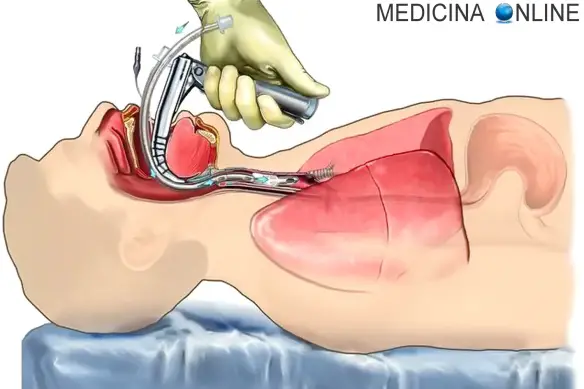 Intubazione: cos’è?
Intubazione: cos’è?
Con “intubazione” in medicina si intende una tecnica che permette l’inserimento di un tubo nelle vie aeree – più precisamente nella trachea – attraverso le corde vocali del paziente con lo scopo principale di permettere la respirazione di una persona non in grado di respirare autonomamente. Il più comune metodo di intubazione è quello “endotracheale”, che può avvenire:
- per via orotracheale: il tubo entra attraverso la bocca del paziente (metodo più diffuso);
- per via rinotracheale: il tubo entra attraverso il naso del paziente (metodo meno diffuso).
Intubazione: quando viene usata?
Lo scopo principale di tutti i tipi di intubazione è quello di permettere la respirazione di un soggetto che, per vari motivi, non è in grado di respirare in modo autonomo, fatto questo che mette a rischio la vita del paziente. Un altro obiettivo dell’intubazione è quello di proteggere le vie aeree da eventuali inalazioni di materiale gastrico. L’intubazione viene eseguita in molte condizioni mediche, come ad esempio:
- in pazienti in stato di coma;
- nell’anestesia generale;
- nella broncoscopia;
- in procedure endoscopiche operative alle vie aeree come la terapia al laser o l’introduzione di uno stent nei bronchi;
- in rianimazione su pazienti che necessitano di supporto respiratorio (ad esempio in caso di grave infezione da Covid 19);
- in medicina d’urgenza, in particolare durante la rianimazione cardiopolmonare.
Leggi anche:
- Infezione da coronavirus: riconoscere i primi sintomi e segni di contagio
- Coronavirus: contagio, trasmissione, sintomi, gravità, incubazione, R0, numeri di telefono utili
- Tampone faringeo: preparazione, digiuno, positivo o negativo
- Coronavirus: i 10 consigli per prevenire il contagio ed il diffondersi dell’infezione
Alternative all’intubazione
Esistono alcune alternative all’intubazione, ma sono senza dubbio più invasive e non certo esenti da rischi, ad esempio:
- la tracheotomia: è una procedura chirurgica usata di solito su pazienti che richiedono un supporto respiratorio a lungo termine; per approfondire, leggi anche: Tracheotomia possibilità di parlare, durata, conseguenze, quando si fa
- la cricotirotomia: è una tecnica d’urgenza usata quando non si riesce a intubare e la tracheotomia è impossibile.
Tipi di tubi usati nell’intubazione
Esistono vari tipi di tubi endotracheali per intubazione orale o nasale, ne esistono di flessibili o di semirigidi, con una forma specifica e quindi relativamente più rigidi. La maggior parte dei tubi sono accomunati dal fatto di possedere un margine gonfiabile per sigillare le vie aeree inferiori, che non permette la fuoriuscita di aria o l’aspirazione di secrezioni.
Intubazione: perché viene fatta durante una anestesia?
L’intubazione viene fatta dal medico anestesista durante una anestesia generale, poiché – per determinare l’anestesia – al paziente vengono somministrati dei farmaci che inibiscono la sua respirazione: il paziente non è in grado di respirare autonomamente ed il tubo endotracheale, collegato a un respiratore automatico, permette la corretta respirazione del soggetto durante l’operazione chirurgica. In interventi di breve durata (fino a 15 minuti) la respirazione viene supportata con maschera facciale, il tubo tracheale viene usato se l’intervento ha una durata maggiore.
Leggi anche:
- Coronavirus, restrizioni estese a tutta Italia: scarica il modulo di autocertificazione
- Quarantena: funzione, durata, pericoli, etimologia, quando viene usata?
- Quando si parla di epidemia: definizione, significato, etimologia
- Differenza tra epidemia, endemia, pandemia, sindemia
Proverò dolore durante l’intubazione?
L’intubazione viene sempre praticata dopo che il paziente è stato addormentato, quindi non sentirà alcun dolore causato da essa. Dopo l’intervento non si ricorderà né del posizionamento del tubo né della sua rimozione (ossia l’estubazione) dalle vie aeree a intervento finito. Lievi fastidi alla gola sono possibili, ed abbastanza frequenti, dopo l’estubazione.
Dolore alla gola dopo intubazione: è normale?
Come appena accennato, dopo che il paziente è stato sottoposto ad una intubazione, può accusare alcuni sintomi spiacevoli, tra cui:
- mal di gola;
- sensazione di corpo estraneo in gola;
- difficoltà nella deglutizione di solidi e liquidi;
- fastidio durante l’emissione di suoni;
- raucedine.
Questi sintomi, seppur fastidiosi, sono abbastanza frequenti e non gravi, inoltre tendono a scomparire velocemente, di solito nell’arco di massimo 2 giorni. Nel caso in cui i dolori persistano e siano francamente insopportabili, chiedete consiglio al vostro medico.
Leggi anche:
- Differenza tra sedazione cosciente e profonda, anestesia ed ipnosi
- Sedazione cosciente: via inalatoria, endovenosa e gastrointestinale
- Differenza tra anestesia generale e sonno
- Perché l’anestesia generale è così pericolosa? Effetti collaterali e pericoli
- Anestesia cosciente o risveglio intraoperatorio: risvegliarsi durante una operazione chirurgica ma non poter parlare né muoversi
Tecniche di intubazione
L’intubazione tracheale può essere eseguita attraverso varie tecniche.
- Tecnica tradizionale: consiste in una laringoscopia diretta nella quale si usa un laringoscopio per visualizzare la glottide al di sotto dell’epiglottide. Viene quindi inserito un tubo con una visione diretta. Questa tecnica viene eseguita in pazienti in stato comatoso (svenuti) o sotto anestesia generale, o quando abbiano ricevuto anestesia locale o specifica delle strutture delle vie aeree superiori (es. usando un anestetico locale come la lidocaina).
- L’induzione a sequenza rapida (RSI) (crash induction) è una variante della procedura standard su pazienti in anestesia. È eseguita quando è necessario un immediato e definitivo trattamento delle vie aeree attraverso l’intubazione, e in particolare quando c’è un rischio aumentato di inalazione delle secrezioni gastriche (aspirazione) che porterebbe quasi inevitabilmente a polmonite ab ingestis. Per l’RSI viene somministrato un sedativo a breve durata come etomidate, propofol, tiopentone o midazolam, seguito a breve da un farmaco paralizzante depolarizzante come la succinilcolina o il rocuronio.
- Tecnica con endoscopio: una alternativa all’intubazione del paziente cosciente (o leggermente sedato) e in anestesia locale è l’uso di un endoscopio flessibile o simili (es. usando un video-laringoscopio). Questa tecnica è preferita quando si prevedono difficoltà, dato che permette al paziente di respirare spontaneamente, garantendo quindi ventilazione e ossigenazione anche in caso di una fallita intubazione.
L’intubazione presenta rischi e complicanze?
L’intubazione può causare danni ai denti, soprattutto in caso di dentatura precedentemente danneggiata o difficili rapporti anatomici. Oltre ai frequenti sintomi fastidiosi alla gola visti precedentemente, in casi più rari una intubazione può provocare danni più gravi ai tessuti che attraversa, determinando anche emorragie. L’intubazione può presentare qualche imprevisto, soprattutto nei casi di intubazione difficile imprevista, rara ma possibile, in cui le caratteristiche anatomiche del paziente rendono più problematico il corretto posizionamento del tubo nelle vie aeree. Fortunatamente in questi casi il medico dispone di strumenti che lo aiuta a limitare il più possibile i rischi per il paziente, come i videolaringoscopi ed i fibroscopi, che permettono di supplire alle difficoltà di intubazione impreviste o previste riscontrate.
Più schematicamente, i rischi precoci e tardivi di una intubazione sono i seguenti:
Rischi precoci
- lesione dentaria;
- dolori alla gola;
- emorragia;
- edema delle strutture glottiche;
- pneumomediastino;
- raucedine;
- difficoltà fonatorie;
- perforazione tracheale;
- arresto cardiocircolatorio da stimolazione vagale.
Rischi tardivi
- lesione tracheale;
- decubito cordale;
- decubito strutture buccali, faringe, ipofaringe;
- polmoniti;
- sinusiti.
Leggi anche:
- Tracheostomia: complicanze, parlare, percutanea, cibo e gestione
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Ossigenoterapia: uso, controindicazioni, domiciliare, con maschera
- Pallone AMBU: a cosa serve, componenti, scadenza, percentuale di ossigeno
- Pallone va e vieni: cos’è, come funziona, a che serve
- Differenza tra pallone AMBU e va e vieni: vantaggi e svantaggi
- Cannula nasale per ossigenoterapia: cos’è, come è fatta, quando si usa
- Sondino nasale per ossigenoterapia: cos’è, come è fatta, quando si usa
- Ventilazione meccanica o artificiale: tipi ed indicazioni
- Differenza tra ventilazione meccanica e ossigenoterapia
- Differenza tra NIV, CPAP e BIBAP
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
- Dopo una broncoscopia: cosa può succedermi? Quando chiamare il medico?
- Spirometria diretta ed indiretta: come si esegue ed a cosa serve
- Differenza tra tracheostomia percutanea e tradizionale (a cielo aperto)
- Differenza tra tracheotomia e tracheostomia
- Cricotiroidotomia: urgenza, complicanze, procedura ed indicazioni
- Differenza tra tracheotomia e cricotiroidotomia
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Differenza tra dispnea, apnea e tachipnea
- Muscoli respiratori volontari ed involontari
- Differenze tra respiro normale e patologico
- Respiro patologico: le alterazioni del ritmo respiratorio normale
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Sapresti riconoscere un infarto del miocardio? Impara ad identificarlo e salverai una vita (anche la tua)
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Fibrillazione atriale: parossistica, persistente e cronica
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
 Con “arresto cardiaco” (anche chiamato “arresto cardiocircolatorio”) si intende un gravissimo ed improvviso deficit delle funzionalità del cuore, che cessa improvvisamente di battere in modo efficace e di conseguenza interrompe la sua azione di pompaggio del sangue in tutto il corpo, mettendo a rischio la vita stessa del paziente. L’arresto cardiaco si può verificare in caso di traumi, ad esempio un forte trauma toracico in un incidente stradale, o in caso di svariate patologie.
Con “arresto cardiaco” (anche chiamato “arresto cardiocircolatorio”) si intende un gravissimo ed improvviso deficit delle funzionalità del cuore, che cessa improvvisamente di battere in modo efficace e di conseguenza interrompe la sua azione di pompaggio del sangue in tutto il corpo, mettendo a rischio la vita stessa del paziente. L’arresto cardiaco si può verificare in caso di traumi, ad esempio un forte trauma toracico in un incidente stradale, o in caso di svariate patologie.
Quando si verifica un arresto cardiaco?
Un arresto cardiaco si verifica in caso di importanti alterazioni del ritmo cardiaco:
- asistolia;
- fibrillazione ventricolare;
- tachicardia ventricolare senza polso;
- attività elettrica senza polso o pulseless electrical activity (PEA).
Quali sono le cause di un arresto cardiaco?
Le cause di arresto cardiaco possono essere:
- cardiache (le più frequenti, spesso determinate da cardiopatia ischemica causata da ostruzione delle arterie coronarie)
- non cardiache.
Le cause non cardiache sono meno frequenti rispetto alle cardiache. Le non cardiache possono essere di due tipi:
- non cardiache meccaniche (tamponamento cardiaco, embolia polmonare, pneumotorace iperteso…);
- non cardiache anossiche (struzione delle vie aeree, eventi neurologici…).
A cosa porta un arresto cardiaco?
I tessuti corporei e cerebrali, durante un arresto cardiaco, non sono più perfusi da sangue ed ossigeno: questo comporta una veloce perdita di coscienza e delle capacità respiratorie. Un arresto cardiaco è così grave che, se non si interviene immediatamente con la rianimazione cardiopolmonare e con un defibrillatore, nel giro di pochissimi minuti provoca dei danni permanenti al cervello e la morte della persona colpita.
Sintomi e sintomi premonitori di un arresto cardiaco
L’insorgenza dell’arresto cardiaco è spesso istantanea, senza segni clinici o sintomi premonitori. In alcuni casi il paziente può avvertire una sintomatologia riferibile alla condizione clinica che è causa dell’arresto: palpitazioni, vertigini, dispnea, dolore toracico. L’obiettività in corso di arresto cardiaco è caratterizzata dall’assenza del polso centrale (carotideo), dalla perdita di coscienza, e da una serie di segni clinici che compaiono dopo un lasso di tempo variabile:
- midriasi,
- pallore,
- cianosi cutanea,
- respiro agonico,
- incontinenza sfinterica,
- rilassamento della muscolatura scheletrica.
L’evoluzione dell’arresto cardiaco verso il coma e la morte biologica irreversibile dipende in maniera critica dal tempo che intercorre tra l’evento primario e la messa in atto delle manovre assistenziali. Il cervello è molto sensibile all’anossia derivante dall’arresto di circolo: in pochi secondi si ha perdita di coscienza, mentre dopo circa 4 minuti si hanno danni irreversibili. Il cuore è meno sensibile, ma anche l’attività cardiaca va deteriorandosi nel giro di qualche minuto; la tachicardia ventricolare senza polso (TV-senza polso) e la fibrillazione ventricolare (FV), che sono in genere i ritmi di esordio dell’arresto cardiaco da ischemia miocardica, decadono in qualche minuto a FV a basso voltaggio, e infine ad asistolia: se la rianimazione cardiopolmonare non portasse alla ripresa dell’attività elettrica cardiaca, in pochi minuti si giungerebbe alla morte biologica.
Terapia: cosa fare in caso di arresto cardiaco?
Il successo delle manovre mediche applicate a un paziente in arresto cardiaco è correlato in maniera significativa al tipo di ritmo inizialmente rilevato dal defibrillatore (il cosiddetto ritmo di presentazione). I ritmi di presentazione si possono schematicamente classificare in due categorie:
- ritmi defibrillabili (tachicardia ventricolare-senza polso e fibrillazione ventricolare);
- ritmi non defibrillabili (asistolia e pulseless electrical activity, o PEA).
Se il soccorritore si trova di fronte ad un ritmo TV-senza polso/FV, ha discrete probabilità che le manovre di rianimazione abbiano successo; se rileva un’asistolia, le probabilità di successo si abbassano. Oltre al massaggio cardiaco si sono recentemente sviluppate delle tecniche rianimatorie con sistemi meccanici (speciali corpetti da apporre sul torace del paziente), che permettono un prolungamento della rianimazione sino all’arrivo in pronto soccorso.
La defibrillazione permette la cardioversione, cioè un ritorno ad un ritmo cardiaco sinusale (normale) e può essere effettuata con un defibrillatore esterno (se il soggetto non possiede un defibrillatore interno ICD) o – in casi limitati – con pugno precordiale.
La defibrillazione, se attuabile, deve avvenire nel minor tempo possibile dall’arresto cardiaco; si ritiene che per ogni minuto trascorso le probabilità di successo decadano del 7-10%. Inoltre, alcuni fattori possono intervenire riducendo le probabilità di successo, ad esempio l’ipotermia, l’ipossia, l’acidosi e l’elevata impedenza toracica.
I tempi di intervento sono importanti
Il tempo massimo per intervenire in modo efficace su un arresto cardiaco è al massimo 10 minuti; ogni minuto perso equivale a una riduzione della sopravvivenza del 7-10%. Il tempo per cardiovertire un arresto cardiaco e “resuscitare” il paziente, prima che i danni al cervello siano irreversibili, è correlato all’efficacia della rianimazione cardiopolmonare.
IMPORTANTE: In caso vi ritroviate di fronte ad un probabile arresto cardiaco e non avete né nozioni di rianimazione, né defibrillatori esterni semiautomatici/automatici, non perdete neanche un secondo e chiedete IMMADIATAMENTE soccorso medico. Un minuto in più od in meno fanno letteralmente la differenza tra la vita e la morte del paziente.
Leggi anche:
- Sapresti riconoscere un infarto del miocardio? Impara ad identificarlo e salverai una vita (anche la tua)
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra tachicardia, aritmia, bradicardia e alloritmia
- Cos’è un infarto e quanti tipi di infarto conosci?
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Medicina d’emergenza-urgenza: obiettivi, esami, tecniche, concetti importanti
- Primo soccorso: definizione, significato, simboli, obiettivi, protocolli
- Pronto Soccorso, Dipartimento d’Emergenza e Accettazione, Sala Rossa
- Triage in Pronto soccorso: codice rosso, giallo, verde, bianco, nero, blu, arancione, azzurro
- Come svolgere il triage al Pronto Soccorso? Metodi START e CESIRA
- Codice nero al Pronto Soccorso: cosa significa in Italia e all’estero?
- Blocco barelle al Pronto Soccorso: cosa significa?
- Sala Rossa del Pronto soccorso: cos’è, a cosa serve, quando è necessaria?
- Regola ABC, ABCD e ABCDE in medicina d’urgenza: cosa deve fare il soccorritore
- Scala AVPU: significato e corrispondenza con Glasgow Coma Scale
- Supporto vitale di base (BTLS) e avanzato (ALS) al paziente traumatizzato
- Soccorso psicologico di base (BPS) negli attacchi di panico e nell’ansia acuta
- Dispositivo di estricazione KED per l’estrazione di traumatizzati
- Collarino cervicale nel traumatizzato in medicina d’urgenza
- Manovra GAS (Guardare Ascoltare Sentire) in medicina d’urgenza
- Manovra OPACS in medicina d’urgenza: significato, esecuzione e vantaggi
- AMPIA e SAMPLE in medicina d’urgenza: significato, esecuzione e vantaggi
- Medicina delle grandi emergenze e delle catastrofi: strategie, logistica, strumenti, triage
- Psicologia dell’emergenza: significato, ambiti, applicazioni, formazione
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Fibrillazione atriale: parossistica, persistente e cronica
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Differenza tra cardioversione spontanea, elettrica e farmacologica
- Il defibrillatore non funziona: muore a 51 anni per un infarto
- Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Massaggio cardiaco: quando farlo e come farlo [LINEE GUIDA]
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Com’è fatto il cuore, a che serve e come funziona?
- ECG: cosa indicano le onde P, T, U, il complesso QRS ed il segmento ST
- Come si muove l’impulso elettrico cardiaco nel cuore?
- Perché il cuore si trova a sinistra e non a destra nel torace?
- Malattie cardiovascolari: i 10 comandamenti del cuore in salute
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra sintomo e segno con esempi
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Coma da emorragia cerebrale: quanto può durare?
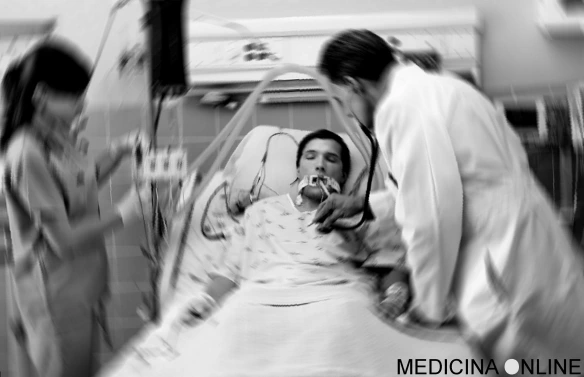 Le classificazioni di un coma sono numerose; una delle più pratiche che fa riferimento alla sua “profondità” è la seguente:
Le classificazioni di un coma sono numerose; una delle più pratiche che fa riferimento alla sua “profondità” è la seguente:
- coma vigile (di primo grado);
- coma superficiale (di secondo grado);
- coma profondo (di terzo grado);
- coma irreversibile (di quarto grado).
Una delle scale più utilizzate per classificare la profondità e la gravità dello stato comatoso è la cosiddetta Glascow Coma Scale (GCS); la GCS definisce vari gradi che vanno da 3 (il coma profondo) a 15 (soggetto sveglio e cosciente). Per approfondire, leggi: Glasgow Coma Scale per la classificazione del coma
Quanto dura un coma?
Non c’è una risposta precisa a tale domanda, specie senza conoscere il paziente e la sua storia clinica, anche se generalmente, a meno che il paziente non si risvegli, lo stato di coma vero e proprio ha una durata limitata nel tempo, che oscilla tra le 4 e le 8 settimane. Dopodiché il paziente può morire oppure evolvere in uno stato vegetativo od in uno stato di minima coscienza.
Evoluzione del coma
Un coma può evolvere in diverse condizioni:
- risveglio del paziente;
- decesso del paziente;
- stato vegetativo;
- stato di minima coscienza.
Lo stato vegetativo (precedentemente chiamato “coma vigile“) è una condizione di ripresa della veglia ma senza contenuto di coscienza.
Lo “stato di minima coscienza” è una condizione di ripresa della veglia con parziale contenuto di coscienza, definita da comportamenti minimi che dimostrano una consapevolezza di sé e/o dell’ambiente, seppur minori rispetto al normale. In Italia si stima che attualmente siano circa 4000 i pazienti in stato vegetativo ed in stato di minima coscienza, divisi tra strutture RSA e domiciliari.
Se ne deduce che mentre il coma è caratterizzato da assenza di coscienza e di veglia (con occhi sempre chiusi), negli stati vegetativi e di minima coscienza la veglia è presente (occhi aperti e normale ritmo sonno/veglia) ma con assenza di coscienza nello stato vegetativo (in questo simile al coma) oppure con parziale coscienza nello stato di minima coscienza (in questo dissimile dal coma).
Leggi anche:
- Morto Fabrizio Frizzi: ecco le cause del decesso
- Differenza tra stato vegetativo, di minima coscienza, coma, sonno e stato soporoso
- Morte cerebrale: diagnosi, sintomi, risveglio, durata, si può guarire?
- Coma: cause, risveglio, tipi, quanto dura, fasi, segni, irreversibile
- Differenza tra coma e coma farmacologico
- Elettroencefalogramma: preparazione, alterazioni, costo, rischi
- Sindrome locked-in: cause, riabilitazione, respirazione, cure
- Stato di minima coscienza: evoluzione, risveglio, riabilitazione
- Stato vegetativo: risveglio, riabilitazione, durata e caratteristiche
- Commozione cerebrale: cos’è, cosa fare, conseguenze, tempi di recupero
- Differenza tra commozione cerebrale, trauma cranico e contusione cerebrale
- Trauma cranico: ematoma, commotivo, sintomi tardivi, cosa fare
- Differenza tra sindrome locked-in e stato vegetativo
- Differenza tra stato vegetativo persistente e permanente
- Differenza tra stato vegetativo e stato di minima coscienza
- Emorragia cerebrale: cause, sintomi premonitori, diagnosi e cura
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Emorragia cerebrale da caduta e trauma cranico: sintomi, diagnosi e cure
- Emorragia cerebrale: non operabile, coma, morte, si può guarire?
- Emorragia cerebrale: operazione e tempi di riassorbimento
- Emiplegia destra, sinistra, spastica, flaccida: significato e riabilitazione
- Emiparesi destra, sinistra, facciale e neonatale: cause, sintomi e cure
- Anosognosia e Sindrome neglect: significato, test e trattamento
- Sindrome neglect (negligenza spaziale unilaterale): cura e riabilitazione
- Non riconoscere i volti dei propri cari: la prosopagnosia, cause, test e cure
- Differenza tra ictus ischemico ed emorragico
- Che cos’è un attacco ischemico transitorio (TIA)? Impara a riconoscerlo e potrai salvare una vita, anche la tua
- Ictus, emorragia cerebrale cerebrale e TIA: cosa fare e cosa assolutamente NON fare
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Cosa sente chi è in coma?
- Differenza tra afasia di Broca e di Wernicke
- Differenza tra afasia, disartria ed aprassia
- Area di Broca: funzioni ed afasia di Broca
- Area di Wernicke: funzioni ed afasia di Wernicke
- Ragazza muore a 24 anni per un aneurisma cerebrale durante un orgasmo da masturbazione
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Tipi e grandezza degli aneurismi cerebrali
- Cosa si prova e cosa succede quando si rompe un aneurisma cerebrale?
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Diagnostica per immagini nell’aneurisma cerebrale
- Differenza tra emicrania e cefalea
- Emorragia subaracnoidea: cause, sintomi, diagnosi e cura
- Malformazioni artero-venose cerebrali: sintomi e cura
- Aneurisma cerebrale rotto e non rotto: cause, sintomi, diagnosi e cura
- Differenza tra emorragia cerebrale e subaracnoidea
- Differenza tra emorragia cerebrale ed aneurisma
- Differenza tra emorragia cerebrale ed ictus
- Differenza tra ictus cerebrale ed attacco ischemico transitorio (TIA)
- Com’è fatto il cuore, a che serve e come funziona?
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Cervelletto: le lesioni cerebellari più comuni
- Cosa si prova morendo: il racconto di una infermiera
- Stenosi carotidea, placche, ictus cerebrale ed attacco ischemico transitorio (TIA)
- Giugulare interna ed esterna: dove si trova ed a che serve
- Differenze tra carotide e giugulare
- Carotide comune, interna, esterna: dove si trova ed a che serve
- A che serve l’osso ioide e dove si trova? Cos’è il pomo d’Adamo?
- Perché l’ostruzione della carotide è così pericolosa?
- Qual è la differenza tra arteria e vena?
- Differenza tra midollo osseo e spinale
- Differenza tra sistema nervoso centrale e periferico: anatomia e funzioni in sintesi
- A cosa serve il midollo osseo?
- Differenza tra midollo osseo e cellule staminali
- Differenza tra midollo spinale e allungato
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Come si muove il sangue all’interno del cuore?
- Poligono di Willis: anatomia e varianti anatomiche
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
