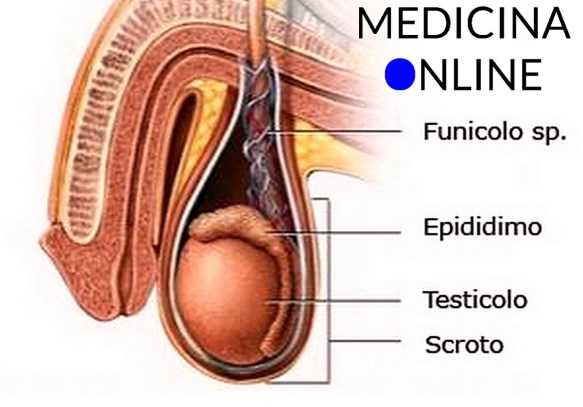
 Il testicolo (anche chiamato didimo e testicle in inglese) fa parte dell’apparato genitale maschile, in numero di due, all’interno della sacca scrotale, è la gonade maschile. Piccoli nel feto e nel bambino, i testicoli crescono rapidamente di volume alle soglie della pubertà; nell’adulto raggiungono il peso di circa 10-20 grammi ciascuno.
Il testicolo (anche chiamato didimo e testicle in inglese) fa parte dell’apparato genitale maschile, in numero di due, all’interno della sacca scrotale, è la gonade maschile. Piccoli nel feto e nel bambino, i testicoli crescono rapidamente di volume alle soglie della pubertà; nell’adulto raggiungono il peso di circa 10-20 grammi ciascuno.
Durante lo sviluppo fetale i testicoli si formano nella cavità addominale, accanto ai reni. Successivamente, si spostano verso il basso trascinandosi dotti, vasi e nervi, che formeranno il funicolo spermatico. Poco prima della nascita o subito dopo, i testicoli vanno a collocarsi nei sacchi scrotali. Quando ciò non avviene si parla di criptorchidismo.
Dimensioni dei testicoli
Pari di numero (testicolo di destra e di sinistra) e simmetrici, i testicoli presentano una forma ovoidale. Di consistenza duro-elastica, in età adulta presentano dimensioni medie pari a:
- 3.5-4 cm di lunghezza
- 2.5 cm di larghezza
- 3 cm di diametro anteroposteriore
Funzioni del testicolo
I testicoli hanno due funzioni: la produzione degli spermatozoi dal momento della pubertà sino alla morte, e la produzione degli ormoni sessuali maschili chiamati androgeni, tra i quali il testosterone è il più importante. La produzione degli ormoni da parte dei testicoli è evidente fin dalla nascita, ma aumenta enormemente intorno alla pubertà e si mantiene ad alto livello per tutta l’età adulta fino a manifestare una diminuzione durante gli ultimi anni di vita.
Leggi anche:
Scroto
I testicoli sono sospesi nello scroto, al cui interno giacciono in posizione obliqua, con il polo superiore inclinato in avanti e lateralmente, ed il polo inferiore situato medialmente e all’indietro.
All’interno della sacca scrotale i due testicoli sono parzialmente separati da un setto mediano di tessuto fibroso (il setto scrotale). La posizione esterna dello scroto, quindi la distanza dei testicoli dalla sinfisi pubica, è regolata dal muscolo dartos e dalla sua capacità di contrarsi e rilassarsi in funzione della temperatura. Infatti, se la temperatura dei testicoli sale, la sintesi degli spermatozoi (spermatogenesi) viene inibita; di conseguenza, quando fa freddo, la contrazione della muscolatura scrotale porta i testicoli in posizione più vicina al corpo, facendo apparire più raccolta e raggrinzita la borsa scrotale; viceversa, in ambiente caldo lo scroto si presenta allungato, liscio e flaccido. Anche il muscolo cremastere contribuisce a mantenere la temperatura testicolare, regolandone il funzionamento.
Il gubernaculum testis è un’appendice fibrosa, una lamina connettivale che fissa il polo inferiore del testicolo alla borsa scrotale. All’interno dello scroto i testicoli sono appesi all’estremità inferiore del corrispondente funicolo spermatico.
Oltre ai testicoli, lo scroto accoglie anche i relativi epididimi ed il tratto inferiore del funicolo spermatico. Per approfondire: Scroto: dimensioni, anatomia e funzioni in sintesi
Leggi anche:
Anatomia umana
Schema del testicolo
1: Lobuli del didimo/setti
2: Tubuli seminiferi contorti
3: Lobuli del didimo/setti
4: Tubuli seminiferi rettilinei
5: Dotti efferenti
6: Rete testis
Nello schema non è presente l’epididimo, una rete contorta, che raccoglie le terminazioni dei dotti efferenti e sfocia in un dotto deferente, un tubulo rettilineo. I testicoli, o didimi, sono di forma ovale e misurano in media 5 centimetri di lunghezza, 3 centimetri circa di larghezza e 3 centimetri circa trasversalmente. Il peso dei testicoli di un adulto è di circa 18-22 grammi l’uno, compreso l’epididimo, che da solo può pesare 4 gr. Il testicolo sinistro è posizionato lievemente più in basso del destro, la ragione di questo fatto è dovuto all’anatomia delle vene genitali, in quanto la vena genitale sinistra si riversa nella vena renale, mentre la destra sfocia nella vena cava inferiore; in ragione della diversa lunghezza, l’elasticità dei condotti venosi permette al testicolo sinistro di discendere più in basso.
La produzione degli spermatozoi non comincia fino alla pubertà, anche se segue il modello della produzione di ormoni riducendosi in età avanzata. Gli spermatozoi vengono prodotti in ogni testicolo in speciali strutture chiamate tubuli seminiferi con l’ausilio e la protezione delle cellule del Sertoli. Questi tubicini sono al centro di ogni testicolo e sono collegati con una serie di condotti che convogliano lo sperma ad altri importanti organi e, alla fine, fuori dal pene, se ciò è richiesto.
In ogni testicolo, vicino ai tubuli seminiferi, ci sono numerose cellule chiamate cellule interstiziali o cellule di Leydig. Esse sono responsabili della produzione dell’ormone sessuale maschile (testosterone) che viene secreto direttamente nei vasi sanguigni circostanti. Al momento della pubertà, la maggior parte dei cambiamenti che avvengono nel ragazzo è prodotta dalla maggior quantità di testosterone che scorre nel suo corpo. Durante l’eccitazione sessuale i testicoli aumentano di grandezza. Il sangue riempie i vasi sanguigni che si trovano in essi causando il loro ingrandimento. Dopo l’eiaculazione essi tornano alle loro normali dimensioni. Subito prima dell’eiaculazione i testicoli vengono tratti molto vicini al corpo. Dopo l’eiaculazione essi ritornano alla loro posizione usuale nello scroto.
Il medesimo avvicinamento dei testicoli al corpo avviene nei momenti di intensa paura, collera o quando l’uomo ha freddo. In questo modo, naturalmente, il corpo protegge questo meccanismo delicato e vulnerabile. I testicoli pendono fuori dal corpo per potere stare alla temperatura leggermente più bassa che è richiesta per la produzione dello sperma. Quando la stagione è molto calda o durante un bagno tiepido essi pendono più in basso del normale, lontano dal corpo e dal suo calore; al contrario, nella stagione fredda, essi si avvicinano al tepore del corpo per mantenere una temperatura ottimale. Se vengono tenuti alla temperatura corporea, i testicoli non sono più in grado di produrre spermatozoi e l’uomo diventa sterile. Quando i muscoli dell’uomo si tendono, per esempio quando egli si prepara a una fuga o a un’aggressione oppure subito prima dell’eiaculazione, un insieme di muscoli posto nello scroto spinge automaticamente i testicoli verso l’alto, questi sono la fascia cremasterica, la fascia spermatica interna e la fascia spermatica esterna.
Leggi anche:
Anatomia microscopica del testicolo
Il testicolo è costituito dalla tunica albuginea e dalle sue dipendenze, da un parenchima costituito dai tubuli seminiferi, e dallo stroma che circonda i tubuli seminiferi e contenente quest’ultimo le cellule di Leydig a funzione endocrina. La tonaca albuginea è la tonaca più intima del testicolo, costituita da tessuto connettivo fibroso denso con fasci di fibre di collagene ad andamento parallelo; è resistente e inestensibile, spessa tra lo 0,5 e 1 mm, e all’esterno continua con l’epiorchio. Negli strati più superficiali troviamo fibrocellule muscolari lisce mentre negli strati più profondi troviamo fibre elastiche. Dalla faccia profonda dell’albuginea, detta tonaca vascolosa perché riccamente vascolarizzata, si dipartono dei setti convergenti verso il mediastino testicolare (o corpo di Highmoro) che si approfondano all’interno del testicolo delimitando circa 300 logge. Ciascuna loggia ha forma piramidale, con la base volta verso la superficie del testicolo e l’apice in corrispondenza del mediastino testicolare (dà passaggio alla rete testis).
Il parenchima, di colorito roseo giallastro, riempie le logge, all’interno delle quali si organizza in lobuli. Ciascun lobulo contiene tubuli seminiferi contorti, le cui estremità si uniscono a formare i tubuli retti che sboccano nella rete testis, posta a livello del mediastino testicolare, una serie di tubuli riccamente anastomizzati. Dalla rete testis si dipartono circa 15-20 condottini efferenti che confluiscono a formare l’epididimo. I tubuli seminiferi contorti sono lunghi da 30 cm a 70 cm e occupano il poco spazio a loro disposizione grazie al loro andamento convoluto.
La parete dei tubuli seminiferi è costituita da epitelio pluriseriato detto epitelio germinativo che poggia su una lamina propria. L’epitelio germinativo comprende accanto alle cellule germinali in diverso stato differenziativo le cellule del Sertoli, che sono cellule di sostegno. Le cellule del Sertoli sono cellule di derivazione mesodermica non spermatogeniche che oltre a sostenere e a nutrire gli spermatozoi svolgono importanti funzioni endocrine. Si estendono per tutto lo spessore dell’epitelio con la base che poggia sulla membrana basale e l’apice verso il lume; l’apice presenta delle infossature entro cui sono contenute le teste degli spermatidi in via di sviluppo. Sono riconoscibili per il nucleo triangolare con nucleolo evidente e cromatina dispersa. Le cellule del Sertoli sono unite da complessi giunzionali, tight junctions, che suddividono l’epitelio germinativo in due compartimenti conosciuti come basale e come luminale. Le cellule del Sertoli mediano quindi gli scambi metabolici tra il compartimento luminale degli spermatidi quello sistemico costituendo una barriera ematotesticolare che isola gli spermatidi dal resto dell’organismo, proteggendoli dal sistema immunitario.
Il citoplasma è acidofilo, con gocciole lipidiche, scarso RER e abbondante REL. Sono talora visibili aggregati proteici noti come corpi di charcot bottcher. Troviamo anche lisosomi primari e secondari. Le cellule del Sertoli mediano la spermatogenesi e la spermiazione, riassorbono i corpi residui tramite fagocitosi. Svolgono anche funzione endocrina: producono ABP (Androgen Binding Protein), sotto lo stimolo dell’FSH ipofisario che concentra il testosterone favorendo la spermatogenesi; secernono inibina che agisce con feedback negativo a livello ipotalamo ipofisario.
Le cellule germinali sono cellule in vario stadio differenziativo. Quelle in stadio precoce di sviluppo si trovano perifericamente mentre quelle negli stadi tardivi prospettano verso il lume. Il processo attraverso il quale gli elementi cellulari passano dalla periferia al lume prende il nome di spermatogenesi. Dura 74 giorni circa e comprende la spermatogoniogenesi (proliferazione per mitosi delle cellule germinali primitive, da cui originano gli spermatociti primari), la spermatocitogenesi (divisione meiotica degli spermatociti primari a formare spermatociti secondari e da questi gli spermatidi) e la spermiogenesi (differenziazione degli spermatidi in spermatozoi maturi, non si hanno fenomeni moltiplicativi). Nello stroma vi sono le cellule di Leydig che producono sotto lo stimolo dell’ormone ipofisario LH o ICSH ormoni androgeni, dei quali il testosterone rappresenta il prototipo.
Leggi anche:
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
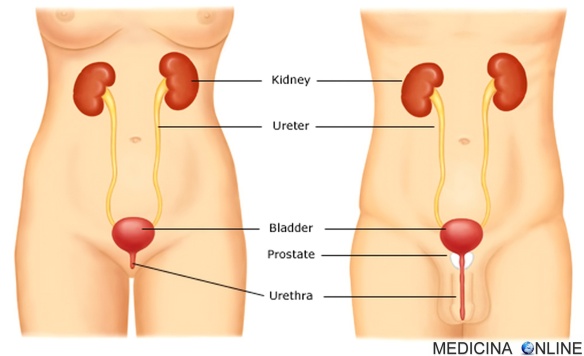 La cistite è un’infiammazione della vescica dovuta nella maggioranza dei casi ad un’infezione urinaria spesso causata da microbi presenti naturalmente nel tratto digestivo: gli enterobatteri. Nell’80% dei casi, si tratta di un batterio denominato Escherichia coli. Rapporti sessuali “energici”, frequenti ed occasionali, uniti ad una scarsa igiene intima, aumentano il rischio di soffrire di una infiammazione della vescica, soprattutto se – durante il rapporto sessuale – il pene viene inserito prima nell’ano e successivamente nella vagina senza essere pulito, con il rischio di infezione che in questo caso si estende anche alla vagina. La cistite è circa 30 volte più frequente nelle donne che negli uomini: per quali motivi ciò accade? Almeno due: la vicinanza del meato uretrale rispetto all’ano e la lunghezza dell’uretra.
La cistite è un’infiammazione della vescica dovuta nella maggioranza dei casi ad un’infezione urinaria spesso causata da microbi presenti naturalmente nel tratto digestivo: gli enterobatteri. Nell’80% dei casi, si tratta di un batterio denominato Escherichia coli. Rapporti sessuali “energici”, frequenti ed occasionali, uniti ad una scarsa igiene intima, aumentano il rischio di soffrire di una infiammazione della vescica, soprattutto se – durante il rapporto sessuale – il pene viene inserito prima nell’ano e successivamente nella vagina senza essere pulito, con il rischio di infezione che in questo caso si estende anche alla vagina. La cistite è circa 30 volte più frequente nelle donne che negli uomini: per quali motivi ciò accade? Almeno due: la vicinanza del meato uretrale rispetto all’ano e la lunghezza dell’uretra.
 L’eiaculazione retrograda (di cui abbiamo parlato in questo articolo:
L’eiaculazione retrograda (di cui abbiamo parlato in questo articolo:  Prima di iniziare la lettura, ti consiglio di leggere questo articolo:
Prima di iniziare la lettura, ti consiglio di leggere questo articolo: 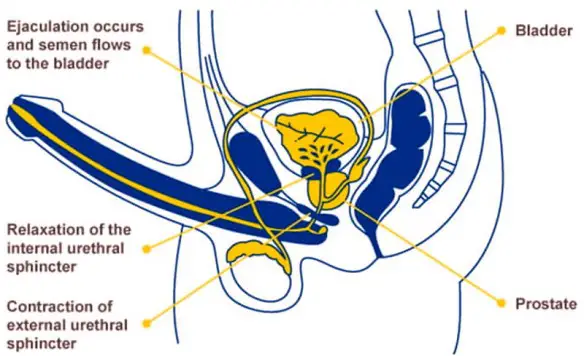 L’eiaculazione retrograda (retrograde ejaculation in inglese) è una patologia in cui lo sperma, durante l’orgasmo maschile, viene eiaculato totalmente o in parte nella vescica urinaria anziché fuoriuscire dal meato uretrale (l’apertura all’apice del glande del pene) tramite l’uretra peniena. L’eiaculazione viene definita “retrograda” proprio perché l’emissione del liquido seminale avviene in direzione contraria a quella fisiologica, non verso l’esterno ma verso la vescica. L’eiaculazione “fisiologica”, invece, viene invece definita “anterograda”, appunto perché il liquido seminale viene espulso verso l’esterno.
L’eiaculazione retrograda (retrograde ejaculation in inglese) è una patologia in cui lo sperma, durante l’orgasmo maschile, viene eiaculato totalmente o in parte nella vescica urinaria anziché fuoriuscire dal meato uretrale (l’apertura all’apice del glande del pene) tramite l’uretra peniena. L’eiaculazione viene definita “retrograda” proprio perché l’emissione del liquido seminale avviene in direzione contraria a quella fisiologica, non verso l’esterno ma verso la vescica. L’eiaculazione “fisiologica”, invece, viene invece definita “anterograda”, appunto perché il liquido seminale viene espulso verso l’esterno. L’amore percorre vie strane e per ogni donna esiste almeno un uomo al mondo che la renderà felice, il problema è trovarlo, dal momento che in giro ci sono tanti uomini che sembra si divertano a far soffrire le donne (e viceversa!). Eccovi una lista di tipologie di uomo da evitare accuratamente in una relazione, se volete evitare di soffrire.
L’amore percorre vie strane e per ogni donna esiste almeno un uomo al mondo che la renderà felice, il problema è trovarlo, dal momento che in giro ci sono tanti uomini che sembra si divertano a far soffrire le donne (e viceversa!). Eccovi una lista di tipologie di uomo da evitare accuratamente in una relazione, se volete evitare di soffrire.
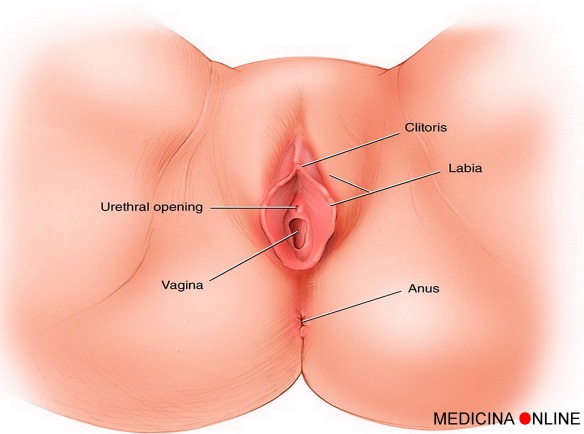 Quando si parla di sessualità femminile, spesso di finisce a discutere sul fatto che esistano “orgasmo clitorideo” ed “orgasmo vaginale” nella donna, come due entità separate, piuttosto che come due facce della stessa medaglia. Esistono davvero due diversi tipi di orgasmo nella donna? Per la verità non tutti gli studi scientifici a riguardo vanno nella stessa direzione. Cerchiamo di analizzare la questione.
Quando si parla di sessualità femminile, spesso di finisce a discutere sul fatto che esistano “orgasmo clitorideo” ed “orgasmo vaginale” nella donna, come due entità separate, piuttosto che come due facce della stessa medaglia. Esistono davvero due diversi tipi di orgasmo nella donna? Per la verità non tutti gli studi scientifici a riguardo vanno nella stessa direzione. Cerchiamo di analizzare la questione.