 Moltissime persone fanno confusione tra allergia alimentare ed intolleranza alimentare, anche perché alcuni sintomi sono effettivamente comuni ad entrambe queste condizioni. Cerchiamo quindi di spiegare la differenza in maniera semplice, magari troppo semplicistica per gli addetti ai lavori, ma estremamente chiara per la maggior parte delle persone che poi è l’obbiettivo che mi sono prefissato con questo sito!
Moltissime persone fanno confusione tra allergia alimentare ed intolleranza alimentare, anche perché alcuni sintomi sono effettivamente comuni ad entrambe queste condizioni. Cerchiamo quindi di spiegare la differenza in maniera semplice, magari troppo semplicistica per gli addetti ai lavori, ma estremamente chiara per la maggior parte delle persone che poi è l’obbiettivo che mi sono prefissato con questo sito!
L’allergia alimentare è una forma specifica di intolleranza a componenti alimentari che attiva il sistema immunitario, in che modo? Una proteina (detta allergene) contenuta nell’alimento a rischio, innesca una catena di reazioni del sistema immunitario tra cui la produzione di anticorpi. Tale allergene nella maggior parte delle persone è del tutto innocuo e non determina sintomi mentre nella persona ad esso allergica determina i fastidiosi sintomi. Gli anticorpi, stimolati dall’allergene, scatenano il rilascio di potenti sostanze organiche, come l’istamina, che provocano vari sintomi: naso che cola, tosse, affanno, l’orticaria (prurito e ponfi come punture di zanzara), talora con gonfiore delle palpebre, delle labbra o della lingua, l’asma, il raffreddore allergico, la diarrea e in casi gravi importanti e improvvisi cali della pressione arteriosa. Le allergie agli alimenti o ai componenti alimentari sono spesso ereditarie e vengono in genere diagnosticate nei primi anni di vita.
Nell’intolleranza alimentare l’attore principale non è il sistema immunitario, ma il metabolismo. Un tipico esempio è l’intolleranza al lattosio: le persone che ne sono affette hanno una carenza di lattasi, l’enzima digestivo che scompone lo zucchero del latte. L’intolleranza può provocare sintomi simili all’allergia (tra cui nausea, diarrea e crampi allo stomaco), ma la reazione non coinvolge nello stesso modo il sistema immunitario. L’intolleranza alimentare si manifesta quando il corpo non riesce a digerire correttamente un alimento o un componente alimentare.
LA DOSE E’ IMPORTANTE
Mentre i soggetti allergici devono in genere eliminare del tutto il cibo incriminato (perché basta l’introduzione dell’allergene a far sviluppare i sintomi, a prescindere dalla quantità dell’alimento ingurgitato), le persone che hanno un’intolleranza possono invece quasi sempre sopportare piccole quantità dell’alimento o del componente in questione senza sviluppare sintomi. Per questo motivo si dice che l’intolleranza è dose dipendente mentre l’allergia non lo è. Fanno eccezione gli individui sensibili al glutine e al solfito.
DIFFERENTI TERAPIE
In caso di allergia una volta identificati gli alimenti, l’unico modo per prevenire la reazione allergica nei soggetti sensibili è eliminare tali alimenti dalla dieta o dall’ambiente. In caso di intolleranza alimentare, invece, il solo fatto di ridurre le porzioni può essere sufficiente ad evitare i sintomi. Di solito è il paziente stesso che, grazie alla propria esperienza, capisce da se quale sia la “dose soglia” che non deve superare per non incorrere nei sintomi. Tuttavia spesso questo non è sufficiente, pertanto si provvede all’esclusione dell’alimento intollerato e delle sue forme nascoste (es. siero di latte nel prosciutto cotto) per un certo periodo di tempo (2-3 mesi) avendo comunque cura di seguire un’alimentazione bilanciata. In questo modo si consente all’organismo di “disintossicarsi” dai cibi intollerati concedendogli un periodo di “riposo” oltre il quale è possibile poi reintrodurre gradualmente gli alimenti senza che si manifestino disturbi. In realtà il metodo che prediligo per trattare le intolleranze non è la dieta di eliminazione, che è comunque una possibilità da tenere in considerazione, bensì l’applicazione di uno schema di rotazione dei cibi appositamente studiato sul paziente.
LEGGERE LE ETICHETTE
In qualsiasi caso il concetto importante che cerco di far entrare nella testa del paziente è che è sempre necessario leggere attentamente le etichette dei prodotti che si mangiano, anche quelli insospettabili e all’apparenza innocui, per valutare l’eventuale presenza di sostanze a cui si è allergici o intolleranti. Tante volte il paziente viene da me con i classici sintomi, mi dice che non ha assunto l’alimento incriminato e poi andiamo invece a scoprire che parte di tale alimento era presente, magari in quantità minima, nel contorno che ha mangiato a pranzo!
Che poi leggere le etichette dei cibi è una buona abitudine che anche chi non ha problemi di allergia o intolleranza dovrebbe osservare: la vera dieta comincia dalle etichette dei cibi, impara a decifrarle per mangiare bene.
TEST PER RICONOSCERE LE ALLERGIE
1) Test cutanei (prick test): sulla base dell’anamnesi dietetica, gli alimenti sospettati di provocare reazioni allergiche sono inseriti nella serie utilizzata per i test cutanei.
I test consistono nell’inserimento sottocutaneo di estratti di un determinato alimento, mediante iniezione o sfregamento, per verificare l’eventuale comparsa di una reazione di prurito o di gonfiore.
2) Diete ad esclusione: il principio della dieta ad esclusione si basa sull’eliminazione di un alimento o di una combinazione di alimenti sospetti per un periodo di circa 2 settimane prima di effettuare una prova di verifica. Se in questo periodo i sintomi scompaiono, i cibi sospetti vengono reintrodotti nella dieta, uno per volta, in quantità ridotte e aumentate gradualmente fino a raggiungere la dose normale. Una volta verificati tutti i cibi sospetti, è possibile evitare quelli che causano problemi.
3) Test RAST (radioallergoassorbimento): in questo tipo di test si mescolano in una provetta piccoli campioni di sangue del paziente con estratti di alimenti. In una vera allergia, il sangue produce anticorpi per combattere la proteina estranea che può così essere rilevata. Il test può essere usato soltanto come indicatore di un’allergia ma non determina l’entità della sensibilità all’alimento nocivo.
4) Test in doppio cieco con controllo di placebo (DBPCF): in questo test allergologico, l’allergene sospetto (per es. latte, pesce, soia) viene inserito in una capsula o nascosto in un alimento somministrato al paziente sotto stretto controllo medico. Questi test permettono agli allergologi di individuare i più comuni alimenti e componenti alimentari che provocano effetti negativi.
TEST PER RICONOSCERE LE INTOLLERANZE
1) Test sul sangue: vengono effettuati su un campione di sangue. I tipi di test utilizzati sono il Citotest e la metodica Elisa.
Il primo si effettua ponendo il plasma sanguigno a contatto con estratti di Alimenti (cereali, verdure, frutta, ecc.) e, dopo un certo tempo di incubazione, venga valutato al microscopio da un tecnico se i Neutrofili (una categoria di Globuli Bianchi) hanno subito delle modificazioni in seguito al contatto con gli Alimenti esaminati. Il limite del test, oltre all’esperienza del tecnico, risiede nella parzialità della risposta. Infatti, per quanto appartenenti all’organismo preso in esame, le cellule Neutrofile non sono l’organismo e non sono più al suo interno, inoltre necessita di tempi lunghi se si vogliono valutare molti alimenti.
I test basati sulla metodica Elisa sono di tipo immunoenzimatico, cioè valutano la presenza di anticorpi IgG che si producono contro gli antigeni alimentari: più è elevata la quantità di anticorpi più è probabile l’intolleranza nei confronti dell’alimento
2) Test Kinesiologico: si avvale della misurazione della tensione muscolare prendendo in esame la muscolatura della mano (O Ring) oppure delle braccia e/o delle gambe. Quando assumiamo, ma anche solo quando teniamo in mano, un Alimento od una sostanza che ci disturba, la nostra forza muscolare diminuisce, talvolta in modo così importante che le persone provano un senso di spossatezza dopo averne assunto. Lo svantaggio di questo test sta nel possibile affaticamento del soggetto da testare se si vogliono valutare un numero elevato di alimenti che può portare a falsi positivi
3) Test DRIA: utilizza lo stesso principio del al metodo Kinesiologico ma le rilevazioni sono fatte tramite un sistema computerizzato. Questi 2 test sono validi perché prendono in considerazione tutto l’organismo. Il loro limite risiede nella manualità dell’operatore per quanto riguarda il Test Kinesiologico, e nell’estrema lunghezza del test DRIA (devono essere messe in bocca fialette con diversi Alimenti e sostanze chimiche per un totale di circa due ore di test).
4) TEAV (Elettro Agopuntura di Voll) e VEGA TEST: con appositi apparecchi può essere misurata, lungo i meridiani classici dell’agopuntura cinese od altri canali studiati successivamente, una microcorrente elettrica che attraversa la persona, ed all’uscita permette di derivare informazione su incidenti trovati lungo il percorso oppure sull’impatto che producono piccole quantità di Alimenti interposti tra la persona e l’apparecchio. Non possono essere effettuati dai portatori di Pace Maker.
5) Test sul Capello: si basa sul principio della Biorisonanza che deriva dalla fisica quantistica. Questa scienza afferma che tutto ciò che esiste nell’universo è sì materia, ma anche energia. Gli oggetti, gli animali, l’uomo e tutti gli esseri viventi sono costituiti da cellule, molecole, atomi e come tali sono un insieme di materia ma anche di energia. Tutti gli atomi hanno la capacità di emettere particolari frequenze, tipiche dell’atomo stesso; allo stesso modo anche le molecole (che sono insiemi di atomi), le cellule (che sono formate da molecole) e di conseguenza gli esseri viventi (costituiti da cellule) emettono frequenze tipiche che dipendono dall’insieme di elementi di cui sono costituiti. Quindi ogni essere emette frequenze uniche e tipiche di quell’organismo. Il capello, essendo una parte dell’organismo, emette anch’esso la frequenza specifica dell’individuo a cui appartiene. Ponendo il capello a contatto con le frequenze tipiche di alimenti, farmaci, minerali ecc. è possibile valutare se queste due frequenze sono tra loro compatibili oppure no.
Leggi anche:
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Bocca secca ed asciutta da ansia, diabete, malattie del fegato: diagnosi e cure
- Salivazione eccessiva dopo i pasti, in gravidanza, nei bambini: quali rimedi?
- Ghiandole salivari ingrossate: sintomi, cause, come si curano
- Ghiandole salivari: anatomia e funzioni in sintesi
- Tumore delle ghiandole salivari: sintomi, diagnosi e terapie
- Dolore alla mandibola: cause e sintomi
- Articolazione temporo mandibolare (ATM): anatomia e funzioni
- Sindrome temporo mandibolare: sintomi, diagnosi e cure
- Differenza tra mascella e mandibola: sono sinonimi?
- Di cosa è fatta la saliva, quanta ne produciamo, a che serve?
- Labbra blu: da cosa sono causate e come si curano in bimbi ed adulti
- Labbra screpolate e gonfie: cause e rimedi in bambini ed adulti
- Herpes labiale: cause, sintomi, rimedi e trattamento farmacologico
- Labbra gonfie (gonfiore labiale): possibili cause, sintomi e rimedi
- Cattivo sapore in bocca acido o amaro: rimedi e quando è pericoloso
- Denti sensibili: sbiancamento, caldo, freddo, collutorio ed altre cause
- Cibi che macchiano i denti: quali evitare ed i consigli per mantenerli bianchi
- Afte, nevralgia, herpes ed altre cause di dolore alla lingua (glossodinia)
- Dolore alla lingua ed alla bocca: cause, complicanze, dieta e terapia
- Alitosi: il tipo di odore del tuo alito cattivo rivela la patologia che hai
- Alito cattivo: tutti i rimedi migliori per combattere l’alitosi
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 Per comprendere la differenza tra carboidrati semplice e complessi, è necessario partire da una domanda apparentemente semplice: le parole “zuccheri” e “carboidrati” sono sinonimi? Molti pensano di si ma la verità non esattamente questa, quindi facciamo oggi un po’ di chiarezza.
Per comprendere la differenza tra carboidrati semplice e complessi, è necessario partire da una domanda apparentemente semplice: le parole “zuccheri” e “carboidrati” sono sinonimi? Molti pensano di si ma la verità non esattamente questa, quindi facciamo oggi un po’ di chiarezza.
 Alimentazione, dietologia ed alimentazione, non sono sinonimi, pur avendo un campo semantico che per certi versi è sovrapponibile. Cerchiamo oggi di fare un po’ di chiarezza su questi tre termini.
Alimentazione, dietologia ed alimentazione, non sono sinonimi, pur avendo un campo semantico che per certi versi è sovrapponibile. Cerchiamo oggi di fare un po’ di chiarezza su questi tre termini. Moltissime persone fanno confusione tra allergia alimentare ed intolleranza alimentare, anche perché alcuni sintomi sono effettivamente comuni ad entrambe queste condizioni. Cerchiamo quindi di spiegare la differenza in maniera semplice, magari troppo semplicistica per gli addetti ai lavori, ma estremamente chiara per la maggior parte delle persone che poi è l’obbiettivo che mi sono prefissato con questo sito!
Moltissime persone fanno confusione tra allergia alimentare ed intolleranza alimentare, anche perché alcuni sintomi sono effettivamente comuni ad entrambe queste condizioni. Cerchiamo quindi di spiegare la differenza in maniera semplice, magari troppo semplicistica per gli addetti ai lavori, ma estremamente chiara per la maggior parte delle persone che poi è l’obbiettivo che mi sono prefissato con questo sito!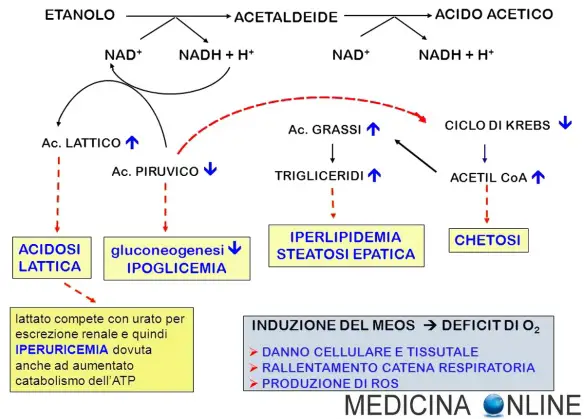 L’alcol etilico, anche chiamato “etanolo”, è una sostanza liquida estranea all’organismo, non essenziale, è tossica per le cellule ed è un potente agente tumorale. L’alcol etilico, oltre all’acqua, è il principale componente delle bevande alcoliche; queste ultime contengono altri principi nutritivi (vitamine, sali minerali, proteine, zuccheri) ma sono presenti solo in minime tracce, per questa ragione le bevande alcoliche non possono essere considerate un alimento infatti l’Organizzazione Mondiale della Sanità (OMS) classifica l’alcol fra le droghe; pur essendo una droga giuridicamente legale, è comunque una sostanza molto tossica che provoca danni diretti alle cellule di molti organi, tra cui il fegato e il Sistema Nervoso Centrale. Pur possedendo un elevato valore calorico (7 Kcal per grammo, inferiore solo ai grassi), non è utilizzabile dall’organismo per il lavoro muscolare, ma solo per il metabolismo di base, risparmiando sull’uso di altri principi nutritivi quali grassi e zuccheri (per questo gli alcolici fanno ingrassare).
L’alcol etilico, anche chiamato “etanolo”, è una sostanza liquida estranea all’organismo, non essenziale, è tossica per le cellule ed è un potente agente tumorale. L’alcol etilico, oltre all’acqua, è il principale componente delle bevande alcoliche; queste ultime contengono altri principi nutritivi (vitamine, sali minerali, proteine, zuccheri) ma sono presenti solo in minime tracce, per questa ragione le bevande alcoliche non possono essere considerate un alimento infatti l’Organizzazione Mondiale della Sanità (OMS) classifica l’alcol fra le droghe; pur essendo una droga giuridicamente legale, è comunque una sostanza molto tossica che provoca danni diretti alle cellule di molti organi, tra cui il fegato e il Sistema Nervoso Centrale. Pur possedendo un elevato valore calorico (7 Kcal per grammo, inferiore solo ai grassi), non è utilizzabile dall’organismo per il lavoro muscolare, ma solo per il metabolismo di base, risparmiando sull’uso di altri principi nutritivi quali grassi e zuccheri (per questo gli alcolici fanno ingrassare). Con “ittero” in medicina si intende un segno caratterizzato da colorazione giallastra della pelle, delle sclere e delle mucose causata dall’eccessivo innalzamento dei livelli di bilirubinemia, cioè della bilirubina nel sangue. Affinché l’ittero sia visibile il livello di bilirubina deve superare 2,5 mg/dL. Un ittero lieve (sub-ittero), osservabile esaminando le sclere alla luce naturale, è di solito evidenziabile quando i valori della bilirubina sierica sono compresi tra 1,5 – 2,5 mg/dl. L’ittero è una condizione parafisiologica nel neonato, mentre è frequentemente segno di patologia nell’adulto. La bilirubina deriva dal catabolismo dell’eme (molecola contenuta nell’emoglobina), ed è presente nel corpo umano in due forme: forma indiretta, che si trova normalmente in circolo ed è veicolata dall’albumina plasmatica; forma diretta, in cui la bilirubina è coniugata con l’acido glucuronico, indice che è stata glucoronoconiugata dal fegato e resa idrofila, adatta ad essere eliminata con la bile. L’identificazione di quale delle due forme di bilirubina è presente in eccesso dà un’indicazione sulle cause dell’ittero.
Con “ittero” in medicina si intende un segno caratterizzato da colorazione giallastra della pelle, delle sclere e delle mucose causata dall’eccessivo innalzamento dei livelli di bilirubinemia, cioè della bilirubina nel sangue. Affinché l’ittero sia visibile il livello di bilirubina deve superare 2,5 mg/dL. Un ittero lieve (sub-ittero), osservabile esaminando le sclere alla luce naturale, è di solito evidenziabile quando i valori della bilirubina sierica sono compresi tra 1,5 – 2,5 mg/dl. L’ittero è una condizione parafisiologica nel neonato, mentre è frequentemente segno di patologia nell’adulto. La bilirubina deriva dal catabolismo dell’eme (molecola contenuta nell’emoglobina), ed è presente nel corpo umano in due forme: forma indiretta, che si trova normalmente in circolo ed è veicolata dall’albumina plasmatica; forma diretta, in cui la bilirubina è coniugata con l’acido glucuronico, indice che è stata glucoronoconiugata dal fegato e resa idrofila, adatta ad essere eliminata con la bile. L’identificazione di quale delle due forme di bilirubina è presente in eccesso dà un’indicazione sulle cause dell’ittero. Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere:
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere:  E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche:
E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche:  Quando un farmaco viene assunto per via orale, ad esempio sotto forma di compressa, soltanto una piccola parte di esso arriva ad essere realmente assorbita dall’organismo e giunge quindi al sito d’azione. Continuando con l’esempio di una compressa, quest’ultima subirà notevoli disgregazioni a partire dalla bocca, per poi proseguire nello stomaco e intestino. A questo punto quel che resta del farmaco verrà assorbito e trasportato al fegato, dove subirà delle metabolizzazioni a causa del primo passaggio epatico. Al termine di tutte queste disgregazioni e metabolizzazioni, si avrà la distribuzione del farmaco nell’organismo e quindi al sito bersaglio. L’insieme di tutti questi fenomeni va a determinare la biodisponibilità del farmaco all’interno del nostro corpo (per definizione la biodisponibilità del farmaco è la frazione di farmaco non degradato che raggiunge la circolazione sistemica ed è in grado di distribuirsi in tutto il corpo).
Quando un farmaco viene assunto per via orale, ad esempio sotto forma di compressa, soltanto una piccola parte di esso arriva ad essere realmente assorbita dall’organismo e giunge quindi al sito d’azione. Continuando con l’esempio di una compressa, quest’ultima subirà notevoli disgregazioni a partire dalla bocca, per poi proseguire nello stomaco e intestino. A questo punto quel che resta del farmaco verrà assorbito e trasportato al fegato, dove subirà delle metabolizzazioni a causa del primo passaggio epatico. Al termine di tutte queste disgregazioni e metabolizzazioni, si avrà la distribuzione del farmaco nell’organismo e quindi al sito bersaglio. L’insieme di tutti questi fenomeni va a determinare la biodisponibilità del farmaco all’interno del nostro corpo (per definizione la biodisponibilità del farmaco è la frazione di farmaco non degradato che raggiunge la circolazione sistemica ed è in grado di distribuirsi in tutto il corpo).