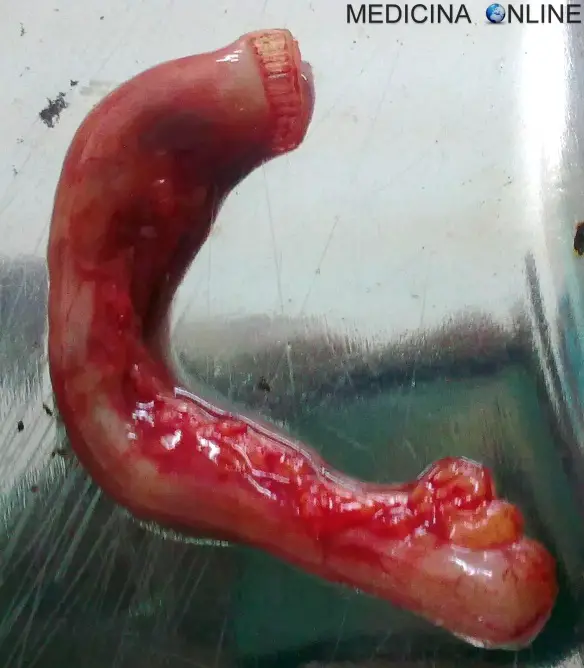
 Con appendicectomia in medicina si intende l’asportazione chirurgica dell’appendice vermiforme, che può avvenire tramite la chirurgia “open” (più invasiva) o mediante la più Continua a leggere
Con appendicectomia in medicina si intende l’asportazione chirurgica dell’appendice vermiforme, che può avvenire tramite la chirurgia “open” (più invasiva) o mediante la più Continua a leggere
Archivi tag: chirurgia
Addome acuto: linee guida, assistenza, come si indaga e trattamento
 Con “addome acuto” (in lingua inglese “acute abdomen”) in campo medico ci si riferisce ad un quadro clinico di dolore molto intenso ed improvviso che compare a livello dell’addome. In campo sanitario alcuni contestano il termine addome acuto, preferendogli quello di “dolore acuto addominale” (abdominal acute pain) per sottolineare il ruolo del sintomo principale, il dolore.
Con “addome acuto” (in lingua inglese “acute abdomen”) in campo medico ci si riferisce ad un quadro clinico di dolore molto intenso ed improvviso che compare a livello dell’addome. In campo sanitario alcuni contestano il termine addome acuto, preferendogli quello di “dolore acuto addominale” (abdominal acute pain) per sottolineare il ruolo del sintomo principale, il dolore.
L’addome acuto è un campanello d’allarme da non sottovalutare, visto che spesso compare in caso di gravi complicazioni nel corso di alcune malattie, non esclusivamente addominali, come le perforazioni intestinali, le emorragie endo-cavitarie e le pancreatiti acute necrotiche. Altre volte l’addome acuto può invece costituire uno dei momenti del decorso di un evento patologico presentandosi nel caso di colecistite acuta, coliche renali, appendiciti acute.
Classificazione delle cause
Pur manifestandosi a livello addominale non necessariamente l’addome acuto è legato a malattie degli organi contenuti in questa cavità e così è possibile distinguere cause:
- endo addominali: quando sono coinvolti gli organi che vi hanno sede: intestino, fegato, pancreas;
- extra addominali: a partenza da organi distanti: apparato renale, aorta toracica, cuore, polmone;
- sistemiche o generali: nel caso di patologie non specificamente legate a un organo ma che coinvolgono l’organismo nella sua totalità.
Una eziologia così varia spiega la frequenza, calcolata in oltre il 10%, con cui si osserva nelle prestazioni erogate in regime di Pronto Soccorso.
Può andare incontro a risoluzione spontanea o, nei casi di pertinenza internistica, dopo terapia farmacologica, ma il più delle volte richiede un trattamento chirurgico tempestivo e pertanto costituisce una delle cause più frequenti di ricovero nei reparti di chirurgia d’urgenza.
Leggi anche:
- Quadranti addominali: semeiotica, anatomia ed organi contenuti
- Regioni addominali: semeiotica, anatomia ed organi contenuti
- Come si chiama la parte inferiore dell’addome?
- Linea ombelicale trasversa: dove si trova e cosa delimita?
Sintomi legati all’addome acuto
L’addome acuto si manifesta con una sintomatologia in cui assume carattere predominante il dolore. Ad esso si associano variamente altri segni quale il vomito, i disturbi delle funzioni intestinali, l’irrequietezza motoria, la febbre, la tachicardia, la ipotensione fino allo shock.
Dolore
È il sintomo più importante e rappresenta la risposta a stimoli di natura:
- chimica: sostanze liberate nel corso dei processi infiammatori o necrotici o venute a contatto con il peritoneo a seguito di perforazioni o emorragie (acido cloridrico, sangue, bile, succo pancreatico)
- meccanica: per distensione della capsula degli organi parenchimatosi, per dilatazione acuta degli organi cavi o per spasmo della loro muscolatura liscia, per compressione e infiltrazione delle terminazioni nervose sensitive.
Può essere distinto in tre tipi:
| Viscerale Puro | Parietale | Riflesso |
| protopatico – mal definibile | epicritico – ben localizzato | irradiato |
| stimolazione delle fibre nervose del viscere | stimolazione delle fibre nervose della parete addominale | afferenza cerebrale |
| profondo e riferito alla linea mediana | circoscritto a un’area precisa | proiettato in un’area lontana |
Il dolore rappresenta un sintomo importante ma la complessità della sua genesi e la varietà delle sue manifestazioni lo rendono inaffidabile ai fini di una diagnosi di certezza. Deve comunque essere sempre attentamente indagato dal punto di vista anamnestico e clinico perché per alcune malattie le sue caratteristiche possono risultare patognomoniche:
- tempi e modalità di insorgenza: il dolore può comparire all’improvviso, con carattere brutale, raggiungendo rapidamente l’acme, come accade nel corso di una perforazione intestinale (il paziente spesso lo riferisce come un ‘colpo di pugnale’) o di un infarto intestinale, altre volte può avere carattere meno intenso e una evoluzione più graduale come nel caso di una infiammazione appendicolare.
- sede:
- Il dolore, nelle fasi iniziali, può essere localizzato nel quadrante che rappresenta la proiezione cutanea dell’organo coinvolto. Una colecistite acuta può esordire con un dolore circoscritto all’ipocondrio destro; la perforazione di un’ulcera duodenale con un dolore all’ipocondrio destro o all’epigastrio. Nella patologia ovarica il dolore sarà localizzato alla fossa iliaca corrispondente; a quella di destra, o fossa ileo-cecale, sarà riferita anche la sintomatologia dolorosa di una appendicite o di una calcolosi ureterale destra.
- In altri casi il dolore, inizialmente vago, profondo e riferito alla linea mediana, si localizzerà in un secondo tempo in una zona specifica. Ne è un esempio l’appendicite acuta che può presentarsi con un dolore diffuso, mal definibile, a sede periombelicale(dolore viscerale protopatico) per circoscriversi successivamente alla fossa iliaca destra, sua sede anatomica (dolore somatico parietale epicritico secondario al coinvolgimento del peritoneo parietale).
- Altre volte il riferimento spaziale del dolore può risultare fuorviante inducendo a errori diagnostici anche gravi. Una perforazione dello stomaco esordisce abitualmente con un dolore violento ‘a colpo di pugnale’ in regione epigastrica che, col passare del tempo, si può localizzare nella fossa ileo-cecale (dove il peritoneo viene stimolato dal succo gastrico che vi si è raccolto per gravità dopo essere fuoruscito dalla perforazione), simulando patologie più riferibili a quella zona come quelle appendicolari o ovariche. Nel corso di pancreatite o di colecistite il dolore può essere riferito rispettivamente al rachide o alla regione sottoscapolare destra. Le frequenti anomalie di posizione e morfologiche dell’appendice vermiforme sono responsabili di quadri appendicolari atipici con dolore all’ipocondrio destro che simula una colica biliare, o dolore localizzato in regione retro o sovrapubica che fa pensare ad una patologia vescicale o ginecologica, legate all’eccessiva lunghezza dell’organo che proietta la propria punta nelle regioni rispettivamente sottoepatica o pelvica.
- natura e tipologia: il dolore può essere continuo, tipico delle patologie infiammatorie o intermittente con i caratteri della colica, se legato a malattie dei visceri cavi come l’intestino, l’uretere, le vie biliari. Si presenta come crampiforme nelle forme iniziali di occlusione intestinale, a cintura o a a sbarra nelle pancreatiti o trafittivo ‘a colpo di pugnale’ nelle patologie perforative.
- intensità ed evoluzione: il dolore, essendo un sintomo soggettivo, è vissuto in modo diverso dai pazienti in relazione alla loro capacità di sopportazione o soglia percettiva. Tuttavia per alcune patologie, una pancreatite necrotica, la dissecazione di un aneurisma aortico, un infarto intestinale, il quadro doloroso è drammatico.
- evocabilità. Il dolore in quanto sintomo è soggettivo ma può essere valutato anche come segno obiettivo evocandolo con manovre particolari o esercitando pressioni in distretti specifici:
- manovra di Murphy. Consiste nella palpazione profonda dell’ipocondrio destro piegando i polpastrelli delle dita in modo da uncinare l’arcata costale. La inspirazione profonda cui viene invitato il paziente, abbassando il diaframma, consente il contatto delle dita con il bordo epatico e con la colecisti. In presenza di patologia della colecisti e delle vie biliari la manovra suscita dolore e costringe il paziente ad arrestare l’inspirazione. Si parla in questo caso di positività della manovra.
- manovra di Giordano. L’esaminatore percuote con il bordo ulnare della mano la loggia renale del paziente seduto e con il tronco flesso. Risulta positiva quando il colpo suscita un dolore violento e ciò accade in presenza di patologie renali o dell’uretere.
- manovra di Blumberg. Questo manovra consiste nel poggiare delicatamente le dita della mano sulla parete addominale del paziente affondandola gradualmente (prima fase) e sollevandola poi di colpo (seconda fase). Si dice positiva se il dolore che il paziente avverte durante la prima fase della manovra e che è modesto, nella seconda fase aumenta di intensità diventando violento. Costituisce un segno diretto di peritonite.
- manovra di Rovsing. Si esercita una pressione con le dita e il palmo della mano a livello della fossa iliaca sinistra. Quindi la mano viene spostata progressivamente verso l’alto a comprimere il colon discendente. Se la manovra evoca dolore nella fossa iliaca destra si dice positiva ed è un segno incostante di appendicite acuta.
- manovra dello psoas. Nei casi in cui il paziente tiene la coscia flessa sul bacino in posizione antalgica l’estensione forzata dell’arto suscita dolore nella fossa iliaca dello stesso lato. Un’altra manovra, positiva nell’appendicite, consiste nel comprimere la fossa iliaca destra sollevando contemporaneamente l’arto del paziente, a ginocchio rigido. La conseguente contrazione del muscolo psoas esercita una pressione sul cieco e sull’appendice infiammata suscitando dolore.
- pressione su punti specifici: sul punto di McBurney in caso di appendicite acuta, nello scavo del Douglas raggiungibile nella donna con una esplorazione vaginale e nel maschio con quella rettale, in caso di peritonite.
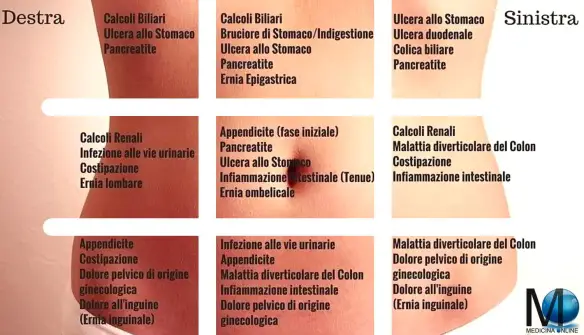
Nella tabella successiva sono riportate le principali e più frequenti cause di dolore addominale con le relative proiezioni topografiche.
| Ipocondrio Destro | Epigastrio | Ipocondrio Sinistro | Mesogastrio | Fianco e Fossa Iliaca Destra | Fianco e Fossa Iliaca Sinistra | Ipogastrio | Tutti i quadranti addominali |
| Colecistite, Colangite | Perforazione gastrica | Infarto splenico | Infarto intestinale | Appendicite acuta | Diverticolite del Sigma | Cistite | Occlusione intestinale |
| Ascesso subfrenico | Pancreatite | Perforazione della flessura splenica del colon | Dissecazione dell’aorta | Patologia ginecologica annessiale dx ed urologica | Patologia ginecologica annessiale sn ed urologica | Patologia utero annessiale | Peritonite diffusa |
| Perforazione della flessura epatica del colon | Infarto posteriore del miocardio | Polmonite basale o infarto polmonare sn | Appendicite in fase iniziale | Ileite terminale | Colica renale | Malattie mediche (porfiria, diabete) | |
| Appendicite (appendice sottoepatica) | Calcolosi ureterale sn | Appendicite (appendice pelvica) |
Altri sintomi
- Vomito.
- Può presentarsi come fenomeno neurovegetativo associato a nausea e sudorazione.
- Spesso si accompagna al dolore che, dopo l’episodio di vomito, si attenua. È un fenomeno tipico delle coliche biliari.
- In alcuni casi segna l’esordio sintomatico della malattia. Nausea e vomito rappresentano spesso i primi e unici sintomi di una appendicite in fase iniziale. Ciò può indurre a una frettolosa diagnosi di ‘indigestione’. Contribuisce a questo errore, che può avere gravi conseguenze, anche la comparsa in tempi successivi di un dolore del tipo che abbiamo definito viscerale protopatico e che quindi viene riferito come profondo e localizzato nella zona peri-ombelicale e non alla fossa iliaca destra sede anatomica dell’appendice!
- Può essere di natura ostruttiva. In questi casi il tipo, la quantità e la qualità del vomito serviranno ad identificare il livello dell’occlusione.
- Nelle occlusioni alte sarà precoce e costituito essenzialmente da succhi gastrici. La presenza o assenza di bile (che viene secreta a livello della II porzione duodenale) contribuirà a distinguere ulteriormente il livello di ostruzione.
- Nelle occlusioni medio basse, a livello intestinale e colico, il vomito interverrà più tardivamente assumendo spesso connotati fecaloidi per diventare più raro o mancare nelle ostruzioni a livello rettale.
- Può presentarsi come fenomeno neurovegetativo associato a nausea e sudorazione.
Il vomito è responsabile, nei casi più gravi, di squilibrio idro-elettrolitico e acido-basico.
- Alterazioni dell’alvo. Si possono riscontrare:
- diarrea: in alcune appendiciti e peritoniti
- chiusura a feci e gas: nelle occlusioni intestinali e in alcune peritoniti
- melena: nelle emorragie intestinali alte (stomaco, duodeno, intestino tenue)
- rettorragia: nelle emorragie intestinali basse (colon e retto)
- Shock. Può intervenire nel corso di un quadro addominale acuto scatenato da patologie particolarmente gravi o non trattate tempestivamente:
- cardio-vascolari come l’infarto del miocardio o l’infarto intestinale,
- emorragiche endo-addominali come la rottura di milza o la gravidanza extra-uterina
- emorragiche endo-luminali per sanguinamento a livello gastro-duodenale, intestinale, del colon.
- settiche e tossiche per riassorbimento peritoneale di alcune sostanze: pus (infezioni), materiale necrotico (infezioni e tumori), liquame enterico (perforazioni).
Leggi anche:
- La zona del dolore addominale indica la patologia corrispondente
- Appendicite acuta e cronica: cause, sintomi e terapie
- Differenza tra appendicite e colite: sintomi comuni e diversi
- Peritonite: tipi, cause, sintomi, diagnosi e terapie
Diagnosi di addome acuto
La diagnosi di addome acuto, ovvia in presenza di un quadro clinico localizzato all’addome e caratterizzato dalla sintomatologia dolorosa, rappresenta solo un punto di partenza di un percorso a volte anche molto complesso finalizzato a stabilire:
- se si tratta di un quadro addominale di natura medica o chirurgica e di conseguenza la destinazione del paziente che dal Pronto Soccorso va indirizzato ai reparti di competenza: medicina generale, chirurgia d’urgenza, unità di terapia intensiva coronarica, chirurgia vascolare
- se la situazione, nei casi di pertinenza chirurgica, consente di attendere la formulazione di una diagnosi eziologica e quindi di porre una indicazione chirurgica ‘mirata’ o piuttosto richiede un intervento urgente e indifferibile che prescinde dall’accertamento della causa scatenante. A tale indicazione chirurgica ‘generica’ si ricorre di solito in caso di:
- emorragia endocavitaria in atto: lesioni degli organi parenchimatosi milza e fegato, gravidanza ectopica
- perforazione dei visceri cavi:stomaco, duodeno, intestino, vie biliari
- sofferenza vascolare degli organi: strozzamento di ernie interne, volvolo, formazione di briglie cicatriziali, infarto intestinale.
Anche se oggi, nella maggior parte dei casi, sono le indagini strumentali e di laboratorio a fornire gli elementi decisivi per la diagnosi, la semeiotica classica conserva la sua importanza. È dall’osservazione del paziente e dal confronto tra i dati che essa offre con quelli forniti dalle ricerche strumentali che dipende l’impostazione di un corretto percorso diagnostico, la scelta di una terapia chirurgica urgente o l’impostazione di determinate terapie farmacologiche che, quando applicate tempestivamente, possono modificare la prognosi di gravi patologie come un infarto cardiaco o una chetoacidosi diabetica.
Leggi anche:
- Fare diagnosi in medicina: significato ed esempi
- Eziologia, patogenesi ed eziopatogenesi: definizione e significato
- Anatomia, fisiologia e fisiopatologia: definizione e significato
- Anatomia umana macroscopica, microscopica e patologica: cos’è ed a che serve
- Epidemiologia: definizione, significato, sinonimo, etimologia
- Differenza tra epidemia, endemia, pandemia, sindemia
- Comorbilità e comorbidità: significato e sinonimi in medicina e psicologia
- Prognosi: significato, tipi, etimologia, giorni, sinonimi
Anamnesi
I dati anamnestici possono essere raccolti direttamente dal paziente o, in caso di sua incapacità a renderli, dai familiari o eventuali accompagnatori. Fornisce indizi importanti: una storia di malattia peptica indirizzerà verso una possibile complicanza perforativa, una di aritmia cardiaca verso un infarto intestinale, un evento traumatico farà pensare lesione di organi interni con conseguente emoperitoneo.
Esame fisico
- Ispezione del paziente: consente di valutarne il colorito, l’aspetto, il decubito, il grado di sofferenza. In corso di una colica biliare o renale il paziente si mostrerà irrequieto e agitato, se in peritonite mostrerà un viso molto sofferente, la “facies peritonitica” e la posizione caratteristica in decubito laterale con le cosce flesse sul bacino.
- Semeiotica dell’addome.
- ispezione: consente di valutare il grado di distensione della parete, la presenza di eventuali ernie, laparoceli o aderenze intestinali con cicatrici da pregressi interventi chirurgici che per motivi diversi sono causa di occlusione intestinale.
- percussione: con la quale si possono evidenziare aree di ‘ottusità’ dovute a versamenti di liquido o di ‘timpanismo’ per presenza di aria, liberi in cavità o sequestrati in grande quantità nelle anse intestinali dilatate per fenomeni occlusivi.
- auscultazione: utile a determinare la presenza e l’entità della peristalsi intestinale e di eventuali rumori idro-aerei.
- palpazione: determinante nell’accertare:
- la positivizzazione di alcune manovre: segno di Murphy, di Blumberg, di Rovsing,
- la dolorabilità di alcuni punti: cistico, di McBurney
- la insorgenza della contrattura della parete che diventa rigida, di consistenza ‘lignea’ e che rappresenta un segno importante di peritonite.
- Esplorazione rettale e visita ginecologica. Con le quali si può evidenziare una spiccata dolorabilità alla pressione in corrispondenza dello scavo del Douglas.
- Rilevazione: della frequenza e dei caratteri del polso arterioso e della respirazione, della pressione arteriosa, della temperatura corporea.
Leggi anche:
- Cos’è l’anamnesi? Significato medico e come si fa con esempi
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Differenza tra anamnesi patologica prossima e remota
Diagnostica strumentale e di laboratorio
Alla risoluzione di molti dubbi contribuiscono in maniera decisiva le indagini strumentali e di laboratorio messe in atto fin dall’arrivo del paziente in Pronto Soccorso. Spesso da sole forniscono immediatamente gli elementi necessari alla diagnosi, altre volte hanno bisogno di essere ripetute nel tempo per delineare i contorni di una malattia e la sua evoluzione. Una semplice glicemia svela prontamente un diabete scompensato, una radiografia senza mezzo di contrasto evidenziando una “falce d’aria sottodiaframmatica”, e quindi la presenza di aria libera in cavità peritoneale, costituisce una valida indicazione all’intervento chirurgico, così come la presenza di liquido in addome facilmente evidenziabile con una ecografia. Esame che in condizioni favorevoli (assenza di meteorismo) può risultare determinante nello svelare patologie importanti a carico dell’aorta e del pancreas. Per altre situazioni patologiche come un quadro occlusivo, o una emorragia gastro-enterica è la ripetizione di una radiografia o un emocromo o un esameTC che permette di valutare l’andamento clinico e suggerisce la scelta terapeutica.
Si riportano di seguito gli esami di routine o più frequentemente impiegati:
Esami di Laboratorio
- Emocromo, ematocrito,
- Azotemia, glicemia,
- Dosaggio degli elettroliti,
- Emogasanalisi,
- Gruppo sanguigno e Fattore Rh,
- Test di gravidanza.
Esami strumentali
- Radiologia
- Radiografia del torace in due proiezioni
- Radiografia dell’addome senza mezzo di contrasto
- Radiografia dell’addome con mezzo di contrasto iodatonidrosolubile se si sospetta una perforazione
- Tomografia assiale computerizzata con mezzo di contrasto endovena
- Ecografia
Diagnosi differenziale
In presenza di un Addome acuto occorre prendere alcune decisioni importanti che si presentano generalmente in quest’ordine:
- Stabilire se si tratta di un quadro addominale chirurgico vero o falso, come spesso viene chiamato quello conseguente a patologie di pertinenza internistica:
- Porfiria, Malattie del collageno, Crisi emolitiche, Chetoacidosi diabetica, Patologie urologiche, Infarto polmonare, Distensione acuta della glissoniana
- Nell’ambito delle patologie di interesse chirurgico riconoscere le situazioni che richiedono l’intervento immediato:
- Peritonite in atto
- da processo flogistico a carico di un organo: appendice, colecisti, intestino, salpingi…
- da perforazione di un organo cavo: stomaco, duodeno, tenue, colon, colecisti, appendice…
- Emorragia endocavitaria: rottura di milza o di fegato, gravidanza ectopica…
- Sofferenza vascolare: infarto intestinale, strozzamento erniario, briglie aderenziali
- Peritonite in atto
- Per le altre decidere ‘se’ e ‘quando’ intervenire.
Un addome chirurgico infatti non implica necessariamente il trattamento operatorio, o quanto meno quello urgente. Per principio il ricorso alla terapia chirurgica di elezione è preferibile a quella di urgenza perché consente di pianificare l’intervento e quindi di ricorrere a laparatomie mirate ma soprattutto di preparare adeguatamente i pazienti. Inoltre molte patologie, anche gravi, possono andare incontro a risoluzione spontanea o dopo terapia medica. Un caso emblematico è quello della patologia appendicolare. Le appendiciti sono tra le prime cause di morbilità chirurgica, hanno un decorso imprevedibile, in molti casi sono di difficile inquadramento e richiedono una attenta valutazione diagnostica in senso differenziale; richiedono in definitiva una attesa vigile.
Alla diagnosi differenziale spetta quindi il compito più difficile. Fortunatamente essa si può giovare di numerose indagini strumentali, in particolare la TC, e di laboratorio ma certamente a fondamento di ogni decisione resta l’osservazione clinica del paziente perché permette di cogliere il momento in cui, come detto, un quadro acuto addominale diventa una emergenza addominale chirurgica: quando la contrattura della parete addominale è presente, non vi è più tempo di discutere sulla temperatura, che può essere normale, di prendere dieci volte un polso che sembra rassicurante, di rallegrarsi perché il vomito non è peggiorato. L’ora delle consultazioni e delle chiacchiere è passata quando, con tutta certezza, è l’ora del bisturi .
Terapia generale
Ogni addome acuto deve essere trattato, fin dall’inizio, con una serie di provvedimenti miranti a impedire o correggere gli squilibri idro-elettrolitici indotti da patologie come l’occlusione intestinale o dal vomito e dalla diarrea associate anche ad altre malattie, a sostenere l’attività cardiaca e la volemia, a fornire una adeguata copertura con antibiotici. Un discorso a parte merita la terapia del dolore in quanto, pur essendo opportuna e spesso inevitabile, va intrapresa con la consapevolezza che la somministrazione di questo tipo di farmaci può alterare la tipologia del dolore e mascherare situazioni gravi come la insorgenza di una peritonite.
Terapia specifica
Le patologie mediche capaci di determinare un addome acuto sono molteplici e ciascuna di esse richiede una sua terapia specifica. Per quanto riguarda quelle chirurgiche occorre distinguere tra gli interventi “esplorativi” e quelli “curativi”. Questi ultimi, finalizzati al controllo e alla eliminazione della causa scatenante, dipendono dalla patologia in essere: tumorale, infiammatoria, degenerativa. Gli interventi di laparotomia detti “esplorativi” comunque si propongono anche come curativi. Negli ultimi anni ha assunto una importanza sempre maggiore la chirurgia laparoscopica che da molti chirurghi viene preferita a quella aperta tradizionale. Essa infatti, essendo controindicata o inadatta in alcune situazioni come gli stati emorragici o perforativi e negli stati occlusivi avanzati, presenta molti vantaggi:
- Sotto l’aspetto diagnostico rappresenta la soluzione ideale perché consente di esplorare tutta la cavità addominale sfruttando una via di accesso minima.
- Essendo mini invasiva incide meno sulle condizioni generali del paziente ed evita gravi sequele legate alle laparatomie tradizionali come il laparocele.
- Dal punto di vista terapeutico consente di risolvere rapidamente alcune situazioni patologiche come la lisi di aderenze tra i visceri o l’asportazione di briglie stenotizzanti e di affrontarne adeguatamente tante altre che sono di sua competenza.
- Quando si riveli insufficiente o inadatta può essere rapidamente “convertita” in laparatomia tradizionale.
Altri articoli che potrebbero interessarti:
Semeiotica dell’addome:
- Appendice vermiforme: posizione, anatomia e funzione originaria
- Appendicectomia durata, tecnica, rischi, postoperatorio, convalescenza
- Punto di McBurney e segno positivo nell’appendicite
- Segno di Blumberg positivo o negativo: cos’è e cosa indica
- Manovra e segno dello psoas positivo o negativo: cos’è e cosa indica
- Punto di Morris, Munro, Lanz, Clado, Jalaguier e gli altri punti indicanti appendicite
- Manovra e segno di Rovsing positivo o negativo: cos’è e cosa indica
Semeiotica della colecisti:
- Manovra e segno di Murphy positivo o negativo: cos’è e cosa indica
- Colecistite acuta e cronica litiasica e alitiasica: cause, terapia, dieta e rimedi naturali
- Punti di dolorabilità di fegato, colecisti, stomaco e pancreas
- Ittero emolitico, colestatico, ostruttivo, neonatale: significato, occhi, cura
- Pelle gialla: differenza tra ittero e carotenodermia
Semeiotica del rene:
- Semeiotica dei reni: esame obiettivo renale
- Manovra e segno di Giordano positivo o negativo: cos’è e cosa indica
- Prova di Guyon (prova dei tre bicchieri): cos’è e cosa indica
- Manovra di Guyon: come si effettua ed a cosa serve
- Manovra del ballottamento renale: cos’è, come si esegue ed a che serve
- Manovra di Glenard: come si effettua ed a cosa serve
- Manovra di Petit: come si effettua ed a cosa serve
Semeiotica del cuore:
- Esame obiettivo cardiovascolare: guida completa all’esecuzione
- Semeiotica del cuore: i focolai di auscultazione cardiaca
- Semeiotica del cuore: i 4 toni cardiaci ed i toni aggiunti
- Semeiotica del cuore: i soffi cardiaci sistolici e diastolici
- Semeiotica del cuore: l’esame obiettivo cardiaco completo
- Elettrocardiogramma: posizionamento degli elettrodi dell’ECG
- Manovra di Valsalva in medicina (tachicardia e nervo vago)
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
Posizione del corpo:
- Decubito prono, supino, laterale: significato, posizione e lesioni
- Posizione laterale di sicurezza: come, quando e perché può salvare una vita
- Posizione di Trendelenburg (antishock): cos’è e quando è consigliata
- Posizione di Trendelenburg inversa: cos’è e quando è consigliata
- Differenza tra Trendelenburg e Trendelenburg inversa
- Differenza tra prono o supino: significato e posizione
Leggi anche:
- Le 7 fasi della deglutizione (volontarie ed involontarie)
- Acidità di stomaco e bruciore: tutti i farmaci antiacidi
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Differenze tra ileostomia, colostomia e urostomia
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Differenza tra vomito e rigurgito nel neonato
- L’apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Differenza tra emorroidi e ragadi
- Differenza tra emorroidi interne ed esterne
- Differenza tra emorroidi e fistole
- Differenza tra emorroidi e tumore
- Sindrome dell’intestino irritabile: cause, sintomi e diagnosi
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Differenza tra intestino tenue e crasso
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Cause di pancia gonfia: alimentazione ed emozioni
- Perché viene la diarrea? Quando diventa pericolosa? Cura farmacologica e rimedi casalinghi
- Segno della fovea in medicina: cos’è e cosa indica
- Differenza tra pube e inguine
- Differenza tra fonendo, fonendoscopio, stetoscopio e stetofonendoscopio
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Posizione di Trendelenburg (antishock): cos’è e quando è consigliata
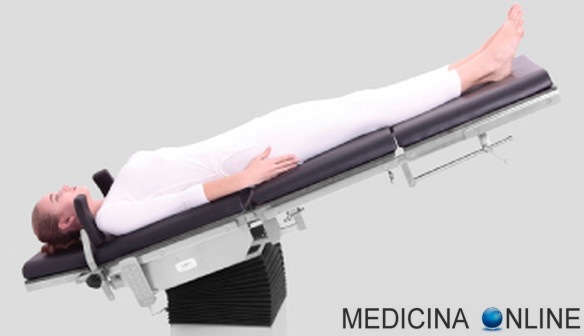 La posizione di Trendelenburg, o posizione anti-shock, è la posizione in cui è posto il paziente in caso di shock o durante l’esecuzione di particolari indagini radiologiche, nonché durante operazioni di chirurgia ginecologica e addominale. Il soggetto è supino, sdraiato in modo che il capo sia situato inferiormente a ginocchia e bacino. Questa posizione prende nome dal chirurgo tedesco Friedrich Trendelenburg, figlio dell’omonimo filosofo.
La posizione di Trendelenburg, o posizione anti-shock, è la posizione in cui è posto il paziente in caso di shock o durante l’esecuzione di particolari indagini radiologiche, nonché durante operazioni di chirurgia ginecologica e addominale. Il soggetto è supino, sdraiato in modo che il capo sia situato inferiormente a ginocchia e bacino. Questa posizione prende nome dal chirurgo tedesco Friedrich Trendelenburg, figlio dell’omonimo filosofo.
A che scopo si usa?
Lo scopo principale della posizione di Trendelenburg è quello di sfruttare la gravità per ottenere una migliore perfusione di organi vitali (detti anche nobili) quali encefalo, cuore e reni; quindi risulta utile in tutte quelle situazioni in cui l’afflusso di sangue è reso difficoltoso, ad esempio in alcuni traumi, nell’ipotensione, negli svenimenti, nello shock emorragico… Per tale motivo la posizione di Trendelenburg è definita anche posizione anti-shock. La posizione di Trendelenburg è molto utile anche in molte branche della medicina:
Diagnostica per immagini
Durante lo svolgimento di radiografia con mezzo di contrasto porre il paziente in tale posizione consente di valutare con discreta sensibilità la presenza di reflusso gastroesofageo. La maggior utilità nel far assumere al malato la posizione di Trendelenburg durante l’esame radiografico con mezzo di contrasto si riscontra però nella diagnosi di ernia iatale. Dagli ultimi studi risulta però concettualmente erronea per questo tipo di indagine, perché totalmente antifisiologica.
Chirurgia addominale
L’assunzione della posizione di Trendelenburg aiuta nella manovra di riduzione di ernia addominale.
Ginecologia
L’assunzione della posizione di Trendelenburg è indicata durante il parto complicato da mancata sufficiente dilatazione della cervice uterina, da presentazione podalica del nascituro o da prolasso di funicolo.
Altri articoli che potrebbero interessarti:
- Decubito prono, supino, laterale: significato, posizione e lesioni
- Posizione laterale di sicurezza: come, quando e perché può salvare una vita
- Posizione di Trendelenburg inversa: cos’è e quando è consigliata
- Differenza tra Trendelenburg e Trendelenburg inversa
- Differenza tra prono o supino: significato e posizione
Semeiotica dell’addome:
- Addome acuto: linee guida, assistenza, come si indaga e trattamento
- Quadranti addominali: semeiotica, anatomia ed organi contenuti
- Regioni addominali: semeiotica, anatomia ed organi contenuti
- La zona del dolore addominale indica la patologia corrispondente
- Come si chiama la parte inferiore dell’addome?
- Linea ombelicale trasversa: dove si trova e cosa delimita?
- Appendice vermiforme: posizione, anatomia e funzione originaria
- Appendicectomia durata, tecnica, rischi, postoperatorio, convalescenza
- Punto di McBurney e segno positivo nell’appendicite
- Segno di Blumberg positivo o negativo: cos’è e cosa indica
- Manovra e segno dello psoas positivo o negativo: cos’è e cosa indica
- Punto di Morris, Munro, Lanz, Clado, Jalaguier e gli altri punti indicanti appendicite
- Manovra e segno di Rovsing positivo o negativo: cos’è e cosa indica
Semeiotica della colecisti:
- Manovra e segno di Murphy positivo o negativo: cos’è e cosa indica
- Colecistite acuta e cronica litiasica e alitiasica: cause, terapia, dieta e rimedi naturali
- Punti di dolorabilità di fegato, colecisti, stomaco e pancreas
- Ittero emolitico, colestatico, ostruttivo, neonatale: significato, occhi, cura
- Pelle gialla: differenza tra ittero e carotenodermia
Semeiotica del rene:
- Semeiotica dei reni: esame obiettivo renale
- Manovra e segno di Giordano positivo o negativo: cos’è e cosa indica
- Prova di Guyon (prova dei tre bicchieri): cos’è e cosa indica
- Manovra di Guyon: come si effettua ed a cosa serve
- Manovra del ballottamento renale: cos’è, come si esegue ed a che serve
- Manovra di Glenard: come si effettua ed a cosa serve
- Manovra di Petit: come si effettua ed a cosa serve
Semeiotica del cuore:
- Esame obiettivo cardiovascolare: guida completa all’esecuzione
- Semeiotica del cuore: i focolai di auscultazione cardiaca
- Semeiotica del cuore: i 4 toni cardiaci ed i toni aggiunti
- Semeiotica del cuore: i soffi cardiaci sistolici e diastolici
- Semeiotica del cuore: l’esame obiettivo cardiaco completo
- Elettrocardiogramma: posizionamento degli elettrodi dell’ECG
- Manovra di Valsalva in medicina (tachicardia e nervo vago)
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
Leggi anche:
- Medicina d’emergenza-urgenza: obiettivi, esami, tecniche, concetti importanti
- Primo soccorso: definizione, significato, simboli, obiettivi, protocolli
- Pronto Soccorso, Dipartimento d’Emergenza e Accettazione, Sala Rossa
- Triage in Pronto soccorso: codice rosso, giallo, verde, bianco, nero, blu, arancione, azzurro
- Come svolgere il triage al Pronto Soccorso? Metodi START e CESIRA
- Codice nero al Pronto Soccorso: cosa significa in Italia e all’estero?
- Blocco barelle al Pronto Soccorso: cosa significa?
- Sala Rossa del Pronto soccorso: cos’è, a cosa serve, quando è necessaria?
- Regola ABC, ABCD e ABCDE in medicina d’urgenza: cosa deve fare il soccorritore
- Scala AVPU: significato e corrispondenza con Glasgow Coma Scale
- Supporto vitale di base (BTLS) e avanzato (ALS) al paziente traumatizzato
- Soccorso psicologico di base (BPS) negli attacchi di panico e nell’ansia acuta
- Dispositivo di estricazione KED per l’estrazione di traumatizzati
- Collarino cervicale nel traumatizzato in medicina d’urgenza
- Manovra GAS (Guardare Ascoltare Sentire) in medicina d’urgenza
- Manovra OPACS in medicina d’urgenza: significato, esecuzione e vantaggi
- AMPIA e SAMPLE in medicina d’urgenza: significato, esecuzione e vantaggi
- Medicina delle grandi emergenze e delle catastrofi: strategie, logistica, strumenti, triage
- Psicologia dell’emergenza: significato, ambiti, applicazioni, formazione
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Esame obiettivo generale: come farlo, importanza ed esempi
- Esame obiettivo: come si fa l’ispezione ed a cosa serve?
- Esame obiettivo: cos’è la percussione e perché si fa?
- Palpazione nell’esame obiettivo: cos’è ed a che serve?
- Auscultazione nell’esame obiettivo: cos’è ed a che serve?
- Appendicite acuta e cronica: cause, sintomi e terapie
- Segno della fovea in medicina: cos’è e cosa indica
- Differenza tra pube e inguine
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Dolore: cos’è, da cosa è causato, quanti tipi di dolore esistono?
- Cos’è l’anamnesi? Significato medico e come si fa con esempi
- Differenza tra anamnesi patologica prossima e remota
- Differenza tra fonendo, fonendoscopio, stetoscopio e stetofonendoscopio
- Dove finisce il torace ed inizia l’addome?
- Differenza tra malattia, sindrome e disturbo con esempi
- Differenza tra osso sacro e coccige
- Osso sacro e coccige: dove si trovano ed a che servono?
- Differenza tra muscoli volontari, involontari, scheletrici e viscerali
- Differenze tra muscolo striato, scheletrico, liscio, cardiaco, superficiale e profondo
- Osso omero: anatomia e funzioni in sintesi
- Costola incrinata: sintomi, terapia e tempi di recupero
- Quante ossa ed articolazioni abbiamo nel nostro corpo?
- Quanti muscoli abbiamo nel nostro corpo?
- Scapola: dove si trova ed a che serve?
- Terapia con Infrarossi per il dolore
- Differenza tra legamento e tendine con esempi
- Legamenti: cosa sono, dove si trovano ed a che servono?
- Differenza tra legamento ed articolazione con esempi
- Quanto pesano scheletro ed ossa?
- I muscoli: come sono fatti, come funzionano e cosa rischiano quando ti alleni
- Differenza tra osso compatto e spugnoso
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!
Ecco perché amo la medicina e la scienza
 18 novembre 2016: i gemelli Anias e Jadon McDonald (di 13 mesi) vengono separati al Montefiore Medical Center nel Bronx. L’operazione è iniziata nella mattina di giovedì 17 novembre ed è terminata il giorno dopo nel pomeriggio. La separazione ha richiesto circa 16 ore, a cui si sono sommate altre ore per ricostruire le parti mancanti della testa perse nella separazione. A distanza di quattro mesi i bimbi stanno bene e godono di perfetta salute.
18 novembre 2016: i gemelli Anias e Jadon McDonald (di 13 mesi) vengono separati al Montefiore Medical Center nel Bronx. L’operazione è iniziata nella mattina di giovedì 17 novembre ed è terminata il giorno dopo nel pomeriggio. La separazione ha richiesto circa 16 ore, a cui si sono sommate altre ore per ricostruire le parti mancanti della testa perse nella separazione. A distanza di quattro mesi i bimbi stanno bene e godono di perfetta salute.
Ecco perché amo la medicina e la scienza: sono in grado di ridare una vita normale a due sfortunati piccoli bimbi.
Per approfondire: Anias e Jadon McDonald: gli ex gemelli siamesi ora stanno bene
Leggi anche:
- Partorisce e abbandona il suo bimbo a morire in strada in una busta di plastica
- Il miracolo della bambina nata con mezzo cuore
- La sindrome che fa crescere il pene alle bambine di 12 anni
- Coppia di cannibali conservava i resti di 30 persone nel freezer
- Partorisce e tenta di buttare il neonato nella spazzatura chiuso in una busta
- Ragazza è sterile per un tumore: sua madre partorisce un figlio per lei
- Colleghi le donano le ferie per stare con la figlia malata: morta la bimba di 6 anni
- Trentunenne strangolato in casa dal suo pitone
- Tenuta in casa come una schiava e costretta a subire violenze per 8 anni
- L’infermiera cade in ospedale e schiaccia neonato che teneva in braccio
- Mamma va in coma dopo il parto: poi un’infermiera…
- Bimba nata con organi fuori dal corpo, glieli avvolgono con una pellicola
- Il dramma delle spose bambine: 70 mila all’anno muoiono di parto
- Marito e moglie da dieci anni e con una figlia, scoprono di essere fratello e sorella
- Gemelli siamesi: italiani, i più longevi al mondo, quelli divisi
- Rapisce, stupra ed uccide bimba di 4 anni: la folla inferocita lo strappa alla polizia e lo impicca
- Sua moglie di soli 12 anni è incinta: arrestato
- Muore bimba di 18 mesi dimenticata in auto quattro ore sotto il sole. La mamma: “Ho avuto un vuoto di memoria”
- Mette incinta sia la propria ragazza che sua madre
- Lo operano per un tumore e gli trovano 40 coltelli nella pancia
- Studentessa torturata, stuprata ed uccisa
- Lina Medina è la mamma più giovane al mondo: ha partorito il suo primo figlio a 5 anni
- Bambini scoprono per prima volta la loro ombra
- Arinia: la mancanza congenita del naso
- Il cardiochirurgo stremato dopo un trapianto cardiaco durato 23 ore
- Emette gas intestinali durante l’intervento chirurgico: i risultati sono disastrosi
- Trapianto di faccia: i casi più famosi al mondo
- Ipertimesia: la donna che ricorda tutto da quando è nata
- Ollie, il “bambino Pinocchio” nato con il cervello nel naso
- Sindrome del bambino scosso: i gravissimi danni della violenza sul neonato
- Bambina di 10 anni incinta al parco sta per partorire, poi arriva il “marito” e…
- Sposa bambina incinta a 15 anni muore durante il parto
- Neonato accoltellato 14 volte e sepolto vivo dalla madre
- Chirurgo va in sciopero durante l’operazione e abbandona il paziente con l’addome aperto
- Tra le tue braccia sono al sicuro, papà!
- Rarissimi bimbi nati senza rompere il sacco amniotico [FOTO]
- In Italia aumentano i neonati prematuri a causa dello stile di vita delle mamme
- Lettera di un cane al suo compagno di viaggio
- Ho trovato per strada questo cucciolo, ma non so che animale sia! Leggi la storia fino alla fine per scoprirlo
- Doping genetico: cos’è ed a quale rivoluzione porterà in futuro?
- Bodybuilder a tre anni: ecco il bimbo con addominali scolpiti
- Nel 2004 era il bambino più muscoloso al mondo, ecco com’è diventato ora
- Il bambino più forte del mondo: bodybuilder a soli 9 anni [VIDEO]
- Italia: secondo paese al mondo per casi di doping
- Brandon Blake, bambino culturista a 9 anni: 15 ore di allenamento
- Doping sempre più diffuso tra i giovani, anche sotto i 12 anni
- Doping a partire dai 7 anni di età: un problema in rapida espansione
- Il doping nei bambini e negli adolescenti: il ruolo dei genitori
- Doping nei bambini: perché è così diffuso e quali farmaci vengono usati
- Mi chiamo… Anzi non mi chiamo. Storia di un bambino mai nato
- La metà di noi al liceo ha sofferto di onicofagia e molti ne soffono tuttora senza saperlo, di che malattia si tratta?
- Dermatillomania: quella irrefrenabile voglia di stuzzicarsi la pelle
- Tricofagia e tricobezoario : cosa sono e quali sono le cure?
- Tricotillomania: cause, sintomi, diagnosi e terapia
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!
Si può vivere senza pancreas? Conseguenze della pancreasectomia
 Il pancreas assolve principalmente a due funzioni: la produzione di ormoni digestivi e la produzione di insulina. In caso di alcuni tipi di pancreatite o di adenocarcinoma del pancreas, il paziente viene sottoposto a pancreasectomia parziale o totale: in quest’ultimo caso compare il diabete, cioè un aumento della concentrazione degli zuccheri nel sangue. Da allora in poi sarà necessario limitare l’assunzione degli zuccheri con la dieta, e iniziare la somministrazione di insulina attraverso iniezioni sottocutanee. Soprattutto nel primo periodo dopo l’intervento, è necessario controllare frequentemente la glicemia, dato il maggiore rischio di episodi di ipoglicemia in questi pazienti. Inoltre il paziente dovrà assumere capsule di enzimi pancreatici per digerire e assorbire gli alimenti. Ciononostante, in un certo numero di pazienti, persistono alcuni disturbi intestinali (meteorismo, feci poco formate, aumento della frequenza dell’evacuazione), che sono comunque ben tollerati.
Il pancreas assolve principalmente a due funzioni: la produzione di ormoni digestivi e la produzione di insulina. In caso di alcuni tipi di pancreatite o di adenocarcinoma del pancreas, il paziente viene sottoposto a pancreasectomia parziale o totale: in quest’ultimo caso compare il diabete, cioè un aumento della concentrazione degli zuccheri nel sangue. Da allora in poi sarà necessario limitare l’assunzione degli zuccheri con la dieta, e iniziare la somministrazione di insulina attraverso iniezioni sottocutanee. Soprattutto nel primo periodo dopo l’intervento, è necessario controllare frequentemente la glicemia, dato il maggiore rischio di episodi di ipoglicemia in questi pazienti. Inoltre il paziente dovrà assumere capsule di enzimi pancreatici per digerire e assorbire gli alimenti. Ciononostante, in un certo numero di pazienti, persistono alcuni disturbi intestinali (meteorismo, feci poco formate, aumento della frequenza dell’evacuazione), che sono comunque ben tollerati.
Dopo l’intervento
Prima della dimissione il paziente sarà valutato da un diabetologo per impostare la terapia insulinica iniziale, ma è molto importante in questo periodo controllare frequentemente la glicemia e imparare a gestire la terapia insulinica. Oltre a questo, è normale sentirsi piuttosto debole, non avere appetito, avere nausea o anche qualche episodio di vomito. In questo periodo di convalescenza domiciliare è importante riprendere gradualmente l’attività fisica, cercare di fare brevi passeggiate, con l’obiettivo di fare ogni giorno qualcosa di più del giorno precedente. È importante anche fare pasti piccoli e frequenti, seguendo le istruzioni dietetiche ricevute alla dimissione.
In definitiva, si può vivere senza pancreas?
E’ certamente possibile vivere senza pancreas, controllando la dieta ed usando l’insulina.
Se mi viene parzialmente asportato il pancreas, diverrò automaticamente diabetico?
No. Il diabete segue solo se viene asportato dal 60 al 90% del pancreas.
Se sei qui per le recenti dichiarazioni del cantante Fedez, leggi anche: Fedez “Ho un raro tumore neuroendocrino del pancreas”. Ma le prospettive di sopravvivenza non sono così buone…
Leggi anche:
- Tumore al pancreas: aspettativa di vita, sopravvivenza, guarigione
- Si può vivere senza cistifellea?
- Dove si trova il pancreas ed a che serve?
- Glucagone: cos’è, a cosa serve, alto, adrenalina e diabete
- Somatostatina: cos’è ed a cosa serve? Efficacia come farmaco antitumorale
- Dolore nel lato sinistro e destro del corpo: a cosa corrisponde?
- Trapianto di cellule pancreatiche e pancreas artificiale per dire addio al diabete
- Sindrome post-colecistectomia: conseguenze dell’asportazione della cistifellea
- Cistifellea: cos’è, a cosa serve e dove si trova
- Apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Cosa succede al cibo nello stomaco dopo averlo ingerito?
- Differenza tra laringe, faringe e trachea
- Esofago: anatomia e funzioni in sintesi
- Esofago e trachea: zona, anatomia, rapporti e differenze
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Duodeno: anatomia e funzioni in sintesi
- Pancreas: anatomia e funzioni in sintesi
- Differenza tra intestino tenue e crasso
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Epicondilite: chirurgia, rischi, complicazioni, dopo l’intervento
 Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, leggi questo articolo: Gomito del tennista (epicondilite): cos’è, quanto dura e rimedi
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, leggi questo articolo: Gomito del tennista (epicondilite): cos’è, quanto dura e rimedi
Terapie chirurgiche della epicondilite
L’intervento è effettuato in anestesia generale, parziale o locale. Si pratica un’incisione sulla pelle che riveste l’epicondilo e il tendine infiammato viene “ripulito”.
Esiste anche un altro metodo: il chirurgo può decidere di staccare il tendine dall’osso e poi di riattaccarlo. Il chirurgo valuterà quale dei due metodi è più adatto per il vostro caso.
Dopo esservi risvegliati dall’anestesia rimarrete nell’apposita saletta, nella maggior parte dei casi l’operazione è eseguita in regime di day hospital, cioè potrete ritornare a casa il giorno stesso.
Rischi e complicazioni della epicondilite
L’intervento per la cura dell’epicondilite è estremamente sicuro e molto efficace, esistono però diversi rischi e complicazioni improbabili ma pur sempre possibili. È necessario informarsi sui rischi e sulle complicazioni ed essere pronti a riconoscerli, per poter comunicare efficacemente con il proprio medico. Tra i possibili ricordiamo quelli connessi all’anestesia e quelli connessi all’intervento in sé: tra i rischi connessi all’anestesia generale troviamo:
- nausea,
- vomito,
- ritenzione urinaria,
- secchezza delle fauci,
- fragilità dei denti,
- mal di gola,
- mal di testa.
L’anestesia generale può anche provocare infarto, ictus e polmonite. L’anestesista vi informerà dei rischi e vi chiederà se siete allergici a determinati farmaci. Alcuni dei rischi sono comuni a tutti gli interventi chirurgici. Tra di essi ricordiamo:
- infezioni, profonde o a livello della pelle,
- emorragia,
- cicatrici, che possono far male o avere un brutto aspetto.
Altri rischi e complicazioni sono connessi in modo specifico a questo tipo di intervento, sono molto rari ma è comunque importante essere informati. È possibile che i nervi siano lesionati e di conseguenza il braccio o la mano rimangano deboli, paralizzati o perdano sensibilità. Anche i tendini possono essere lesionati e di conseguenza la mano o il polso possono diventare più deboli. Inoltre c’è la possibilità che l’operazione si riveli inutile o che faccia addirittura peggiorare i sintomi. Infine, anche se l’intervento sembra riuscito, i sintomi dell’epicondilite potrebbero ripresentarsi ugualmente.
Leggi anche:
- Quanto dura l’epicondilite (gomito del tennista)?
- Epicondilite: cure, cosa fare, quando chiamare il medico?
- Gomito del tennista (epicondilite): come prevenire le recidive
- Differenze tra distorsione, lussazione, sublussazione e strappo muscolare
- Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Differenza tra frattura composta, composta, esposta e patologica
Dopo l’intervento
Il braccio sarà steccato e bisognerà tenerlo riparato e asciutto. I punti saranno tolti dopo dieci giorni o due settimane, poi bisognerà iniziare la fisioterapia. Il medico vi dirà quando potrete tornare al lavoro, a seconda della gravità dell’intervento. La maggior parte dei pazienti non può guidare per una settimana. Quattro o cinque settimane dopo l’intervento il paziente scopre se il dolore è completamente scomparso, anche a seguito di attività. Per poter parlare di guarigione completa e ritornare all’uso del gomito e del braccio che si faceva prima dell’intervento, possono passare diversi mesi.
L’intervento per epicondilite di solito è utile, ma in alcuni pazienti di fatto non allevia il dolore.
Leggi anche:
- Terapia con Infrarossi per il dolore
- Femore rotto: tipi di frattura, sintomi, intervento, riabilitazione e conseguenze
- Callo osseo e pseudoartrosi, quando la frattura non guarisce: cause, diagnosi e terapie
- Articolazione del ginocchio: com’è fatta, quali sono le patologie, i sintomi e gli esami da fare ?
- Dismetria degli arti inferiori: una gamba è più corta dell’altra
- Differenza tra femore e anca
- Sindrome del tunnel carpale: prevenzione, diagnosi e cura di una dolorosa patologia
- Sindrome del piriforme: sintomi, esercizi, cura e recupero
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Scapola: dove si trova ed a che serve?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Si può vivere senza stomaco? Conseguenze della gastrectomia
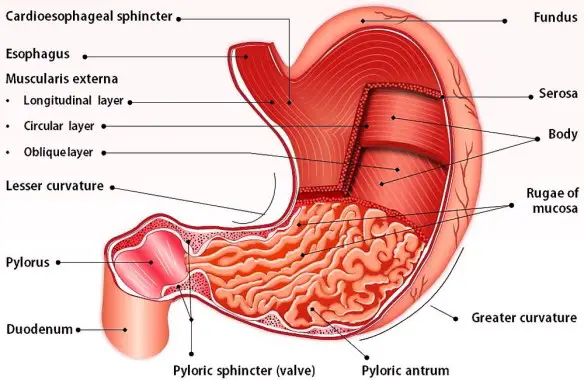 Lo stomaco ha varie funzioni tra cui quella principale è digerire in filamenti lineari le molecole proteiche ingerite con l’alimentazione (denaturazione), mediante l’azione dell’acido cloridrico e di alcuni enzimi, al fine di consentirne poi l’assorbimento al livello dell’intestino tenue. In caso di gastrectomia parziale o totale (rimozione chirurgica dello stomaco che si rende necessaria specie in presenza di cancro gastrico), la vita è possibile? La risposta è insita nell’intervento chirurgico che di fatto collega una parte dell’intestino (quasi sempre il digiuno) con l’esofago, ricreando quindi una continuità del tratto digerente. Aiutati dai succhi biliari e pancreatici, anche i gastrectomizzati riescono a digerire il cibo. Risulta anche importante una lunga masticazione. Certo, cambia il tipo di alimentazione: alcuni cibi diventano indigeribili, altri creano fastidi. Ma mangiando poco e spesso, e provando varie combinazioni si riesce quasi sempre a trovare una buona soluzione per la nuova alimentazione. L’aiuto più grande deve venire da un nutrizionista“esperto, che potrà fornire i consigli migliori su come adattarsi alla nuova alimentazione. Certamente la vita non sarà la stessa del pre-intervento in quanto ci si sentirà più spesso stanchi e si dovrà essere una costante integrazione vitaminica (Vit B, Vit. D, ferro, folina ecc ecc.) da valutare con il medico in base agli esami.
Lo stomaco ha varie funzioni tra cui quella principale è digerire in filamenti lineari le molecole proteiche ingerite con l’alimentazione (denaturazione), mediante l’azione dell’acido cloridrico e di alcuni enzimi, al fine di consentirne poi l’assorbimento al livello dell’intestino tenue. In caso di gastrectomia parziale o totale (rimozione chirurgica dello stomaco che si rende necessaria specie in presenza di cancro gastrico), la vita è possibile? La risposta è insita nell’intervento chirurgico che di fatto collega una parte dell’intestino (quasi sempre il digiuno) con l’esofago, ricreando quindi una continuità del tratto digerente. Aiutati dai succhi biliari e pancreatici, anche i gastrectomizzati riescono a digerire il cibo. Risulta anche importante una lunga masticazione. Certo, cambia il tipo di alimentazione: alcuni cibi diventano indigeribili, altri creano fastidi. Ma mangiando poco e spesso, e provando varie combinazioni si riesce quasi sempre a trovare una buona soluzione per la nuova alimentazione. L’aiuto più grande deve venire da un nutrizionista“esperto, che potrà fornire i consigli migliori su come adattarsi alla nuova alimentazione. Certamente la vita non sarà la stessa del pre-intervento in quanto ci si sentirà più spesso stanchi e si dovrà essere una costante integrazione vitaminica (Vit B, Vit. D, ferro, folina ecc ecc.) da valutare con il medico in base agli esami.
Pasti consigliati
Quasi tutti i pazienti dopo l’intervento si sentono meglio se consumano pasti piccoli e frequenti: poco e spesso. Tuttavia il poco, con il passare dei mesi, aumenterà sempre di più fino a consentire pasti quasi normali.
Se si fa un pasto eccessivamente abbondante, il cibo può rimanere nel neo-stomaco troppo a lungo causando nausea e gonfiore ed in qualche caso questa sintomatologia si risolverà solo dopo avere vomitato il cibo ingerito. Non esistono farmaci che evitino questi episodi ed è quindi molto importante che abbiate l’accortezza di limitare la quantità di cibo ingerita per ogni pasto.
In qualche altro caso, può capitare, subito dopo il pasto, di sentirsi male con vertigini, senso di calore, sudorazione abbondante, aumento della frequenza cardiaca (tachicardia) e quasi sempre forti dolori addominali accompagnati da episodi di diarrea. Questo corteo di sintomi viene definito “Dumping Syndrome”. La Sindrome Dumping è dovuta al fatto che il cibo a causa dell’operazione subita può passare troppo rapidamente attraverso il tubo digerente richiamando liquidi dal circolo e provocando un’ipoglicemia. Questa sintomatologia può essere di solito aggravata dall’assunzione di cibi dolci o bevande zuccherate. Questi episodi non devono comunque crearvi eccessivo allarme ed i dolori addominali non indicano nessun danno e normalmente scompaiono in % -1 ora circa. Per fare in modo che questi episodi non si ripetano mangiate lentamente e, soprattutto all’inizio, solo piccole quantità di cibo finché non conoscete le vostre capacità; ulteriore accorgimento sarà quello di evitare l’assunzione contemporanea di cibi liquidi e solidi: bevete dopo circa 15-20 minuti dal pasto!
Ricordate infine che le bevande gassate (dall’acqua minerale alla Coca Cola) sono da evitare. Mangiare spesso può essere anche un piacere. Caffè e biscotti la mattina; un dolcetto con il thè del pomeriggio; una piccola sosta tra il primo ed il secondo durante i pasti principali, uno spuntino prima di andare a coricarsi. Cercate di rendere il momento del pasto una piacevole attività, ora avete tutto il tempo per conversare, non c’è bisogno di arrabbiarsi se il servizio è lento quando uscite a cena.
Guadagnare peso
Mangiare tra un pasto e l’altro è ciò che normalmente si deve evitare quando si vuole dimagrire; ora, soprattutto nel primo anno dopo la gastrectomia, è quello che dovrete fare se volete guadagnare un po’ del peso che avete perso. E’ piuttosto frequente continuare a dimagrire anche dopo avere lasciato l’ospedale, spesso per alcuni mesi, fino a quando il nostro organismo non comincia a normalizzarsi ed un po’ alla volta il peso aumenta. Non preoccupatevi di tutto ciò. Generalmente non si guadagna mai il peso precedente, ma si arriva comunque ad un “nuovo peso forma”. E’ possibile che impieghiate anche un anno o più e l’abitudine a mangiare poco e spesso può essere di aiuto per raggiungere questo scopo.
Se nei primi giorni dopo l’intervento non avete appetito cercate almeno di assumere integratori alimentari ricchi di proteine, vitamine, carboidrati etc. (per esempio Fortimel, Meritene, Nutrikal, Nutridrink, ecc… ) che vi consentiranno di mantenere il peso senza introdurre quantità troppo abbondanti di cibo. Il personale medico ed infermieristico sarà felice di consigliarvi in proposito.
Il ristagno di cibo
Alcune volte può accadere che la guarigione delle anastomosi (giunzione fra esofago e digiuno o fra stomaco residuo e digiuno) possa provocare una zona di fibrosi sulla cicatrice, con conseguente restringimento del lume del viscere, per questo motivo il cibo potrebbe ristagnare provocando episodi di vomito alimentare. Se ciò dovesse accadere si procederà alla dilatazione dell’anastomosi per via endoscopica. Questa manovra viene eseguita ambulatoriamente e senza necessità di anestesia generale ma con solo una blanda sedazione (Valium e.v.). Qualora dovesse presentarsi questo problema di ristagno di cibo con vomito alimentare non aspettate troppo a lungo, ma contattate telefonicamente il reparto dove siete stati operati.
Il reflusso biliare
Dopo l’intervento, soprattutto se si è trattato di una gastrectomia totale, potreste avere un rigurgito amaro con un bruciore retrosternale intenso. Ciò è dovuto al reflusso di bile che risale l’ansa digiunale che sostituisce lo stomaco e va a bagnare l’esofago provocando questa spiacevole sensazione. La possibilità che questo inconveniente si verifichi si riduce con il passare del tempo (nella maggior parte delle persone entro i 6-8 mesi dall’intervento) anche se a volte può succedere a distanza anche di anni. Per evitare o ridurre questo fenomeno è importante che non passi molto tempo tra uno spuntino e l’altro (massimo 1 ora e mezza). Il cibo infatti nel vostro intestino neutralizza la bile e previene il rigurgito; questa azione possono averla anche alcuni farmaci antiacidi attualmente in commercio in forma di sciroppo o bustine (Maalox, Gastrogel, ecc…). Dal momento che il rigurgito biliare insorge spesso la notte, è consigliabile dormire con 2-3 cuscini sotto le spalle in modo da evitare la posizione orizzontale ed inoltre potrebbe essere utile l’assunzione di un piccolo spuntino prima di coricarsi.
Intolleranza al latte
Dopo una gastrectomia la digestione del latte può essere alterata ed i piatti che lo contengono possono provocare nausea o diarrea: Ricordate però che non tutti hanno questo problema: è consigliabile quindi fare dei tentativi ed in caso si presentassero disturbi sostituire il latte con altre bevande (thè al limone, caffè) e tenersi alla larga da creme e budini per almeno un paio di mesi. Trascorso tale periodo potete riprovare il tentativo magari con latte scremato o a basso contenuto di lattosio o ancora latte di soia.
Flatulenza ed eruttazione
Dopo questi interventi avrete una tendenza maggiore all’eruttazione ed alla flatulenza ed alcune volte ciò potrebbe essere imbarazzante, ma con il tempo si riesce a controllare il fenomeno.
Diarrea
Soprattutto nei primi mesi dopo l’intervento vi può essere una tendenza ad avere la diarrea. Spesso essa si presenta senza un motivo apparente e non ha alcun legame con ciò che avete mangiato. Come detto in precedenza (Sindrome Dumping) la diarrea potrebbe essere accompagnata da colica addominale.
Può essere saggio in tale evenienza ridurre i cibi ricchi di fibre (insalata, frutta,pane e pasta integrali, fagioli e piselli,eco…)e sarà utile attenersi ad una dieta ricca di carne, pesce, uova, patate fino a quando questi sintomi non si siano risolti. E’ senza dubbio una seccatura, ma non dovete preoccuparvi e piuttosto, imparate a controllare questa diarrea con i cibi. La diarrea può avere naturalmente anche altre cause e consultate quindi il medico se dovesse persistere.
Gli alcolici
Non c’è alcuna ragione per cui non si possano bere alcolici in moderata quantità, ma il loro effetto può essere sentito più rapidamente di prima e quindi bisogna essere attenti e moderati.
Ferro e Vitamina B12
Lo stomaco nell’uomo ha solo funzioni di contenitore e non ha quindi alcun ruolo nei processi digestivi che vengono effettuati dai succhi pancreatici e dalla bile. Questo fatto consente agli operati di gastrectomia di non avere alcuna limitazione di tipo qualitativo. Potete infatti mangiare qualsiasi alimento, esattamente tutto quello che mangiavate prima dell’intervento. L’unico accorgimento deve riguardare, come detto, unicamente la quantità che dovrà essere limitata per singolo pasto.
lo stomaco riveste però grande importanza per l’assorbimento del Ferro e della Vitamina B12. Per quel che riguarda il Ferro è comunque consigliabile un controllo semestrale dei valori di Sideremia, Tranferrina e soprattutto di Ferritina per poter valutare l’eventuale necessità di una terapia sostitutiva. Se siete stati sottoposti a gastrectomia subtotale si ha un recupero dei processi di assorbimento, per cui la carenza di Ferro diviene più rara. Diverso è il discorso per quanto riguarda la Vitamina B12 che non sarete più in grado di assorbire per tutta la vita in quanto è stato asportato il pezzo di stomaco dove viene prodotto il cosiddetto fattore intrinseco che, coniugato alla Vitamina B12, ne consente l’assorbimento. Per questo motivo ricordatevi che è necessario eseguire una volta all’anno un ciclo di 12 iniezioni di Vitamina B12 per via intramuscolare.
Leggi anche:
- Si può vivere senza pancreas? Conseguenze della pancreasectomia
- Si può vivere senza reni? Conseguenze della nefrectomia
- Si può vivere senza cistifellea?
- Glomerulo renale: schema, funzione e flusso ematico renale
- Com’è fatto un rene? [SCHEMA]
- Azotemia (Urea) alta o bassa: valori, cause, sintomi e cosa fare
- Azotemia alta e reni: cibi da evitare per abbassarla
- Clearance della creatinina: alta o bassa, valori, calcolo e sintomi
- Creatinina alta o bassa: cure e terapie per correggere i valori
- Sindrome post-colecistectomia: conseguenze dell’asportazione della cistifellea
- Cistifellea: cos’è, a cosa serve e dove si trova
- Apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Cosa succede al cibo nello stomaco dopo averlo ingerito?
- Differenza tra laringe, faringe e trachea
- Esofago: anatomia e funzioni in sintesi
- Esofago e trachea: zona, anatomia, rapporti e differenze
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Stomaco: anatomia e funzioni in sintesi
- Duodeno: anatomia e funzioni in sintesi
- Pancreas: anatomia e funzioni in sintesi
- Differenza tra intestino tenue e crasso
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Tumore maligno della prostata (carcinoma prostatico): cause, sintomi e terapie
 Per carcinoma della prostata si intende una categoria diagnostica che annovera le neoplasie maligne che si originano dalle cellule epiteliali della prostata, una ghiandola dell’apparato genitale maschile. Questa neoplasia può dare luogo a metastasi, con predilezione per le ossa e i linfonodi loco-regionali. Il tumore alla prostata può causare dolore, difficoltà alla minzione, disfunzione erettile e altri sintomi.
Per carcinoma della prostata si intende una categoria diagnostica che annovera le neoplasie maligne che si originano dalle cellule epiteliali della prostata, una ghiandola dell’apparato genitale maschile. Questa neoplasia può dare luogo a metastasi, con predilezione per le ossa e i linfonodi loco-regionali. Il tumore alla prostata può causare dolore, difficoltà alla minzione, disfunzione erettile e altri sintomi.
Eiaculazioni frequenti e cancro alla prostata
Uno studio del 2003 indica che eiaculazioni regolari possono avere un ruolo nella prevenzione del tumore della prostata. Altri studi, tuttavia: non rilevano un’associazione significativa tra i due fattori. Questi risultati hanno comunque contraddetto precedenti studi i quali suggerivano che aver avuto numerosi partner sessuali o comunque un’elevata attività sessuale incrementerebbe il rischio di carcinoma prostatico del 40%. Una differenza chiave può essere che questi precedenti studi definivano l’attività sessuale come il rapporto sessuale, mentre quelli più recenti si sono concentrati più sul numero di eiaculazioni avvenute con o senza rapporti sessuali. Un ulteriore studio risalente al 2004 riporta che: “La maggior parte delle categorie di persone con una elevata frequenza di eiaculazione si sono dimostrate non correlate al rischio di cancro alla prostata. Tuttavia, la frequenza di eiaculazione alta è correlata a diminuzione del rischio totale di cancro alla prostata”. L’abstract della relazione ha concluso che: “I nostri risultati suggeriscono che la frequenza di eiaculazione non è correlata a un aumento del rischio di cancro alla prostata”.
Leggi anche:
- PSA totale e free alto: capire i risultati dell’esame e rischio di tumore alla prostata
- Esplorazione rettale digitale della prostata: fa male? A che serve?
- Prostatite batterica ed abatterica: cause e cure dell’infiammazione della prostata
- Prostata: anatomia, dimensioni, posizione e funzioni in sintesi
- Peperoncino, sesso, testosterone e prostata: qual è il legame?
Cause
Le cause specifiche del cancro alla prostata rimangono ancora sconosciute. I primi fattori di rischio sono comunque l’età e la storia familiare. Il cancro alla prostata è molto raro negli uomini sotto i 45 anni, ma diventa più frequente all’aumentare dell’età. L’età media dei pazienti al momento della diagnosi è di 70 anni. Comunque molti uomini non vengono mai a conoscenza di avere questo tipo di tumore. Gli esami autoptici effettuati su uomini cinesi, tedeschi, israeliani, giamaicani, svedesi e ugandesi, morti per cause differenti, hanno evidenziato la presenza di un cancro alla prostata nel 30% dei casi sotto i 50 anni e nell’80% sopra i 70. Gli uomini che hanno un familiare di primo grado che ha avuto questo tipo di tumore, hanno il doppio del rischio di svilupparlo rispetto agli uomini che non hanno avuto malati in famiglia. Il rischio appare maggiore per gli uomini che hanno un fratello con questo cancro rispetto a quelli che hanno solo il padre.
Sintomi
Un carcinoma della prostata in fase precoce di solito non dà luogo a sintomi. Spesso viene diagnosticato in seguito al riscontro di un livello elevato di PSA durante un controllo di routine. Talvolta, tuttavia, il carcinoma causa dei problemi, spesso simili a quelli che intervengono nella ipertrofia prostatica benigna; essi includono pollachiuria, nicturia, difficoltà a iniziare la minzione e a mantenere un getto costante, ematuria, stranguria. Può anche causare problemi nella funzione sessuale, come difficoltà a raggiungere l’erezione, e eiaculazione dolorosa. In stadio avanzato può causare sintomi addizionali quando si diffonde ad altre parti del corpo. Il sintomo più comune è il dolore osseo, spesso localizzato alle vertebre, alla pelvi o alle costole, e causato da metastasi in queste sedi. La localizzazione vertebrale può indurre compressione al midollo spinale, causando debolezza alle gambe e incontinenza urinaria e fecale.
Screening
Lo screening oncologico è un metodo per scoprire tumori non diagnosticati. I test di screening possono indurre a ricorrere a esami più specifici, come la biopsia. Le scelte diagnostiche di screening nel caso del tumore della prostata comprendono l’esame rettale e il dosaggio del PSA. È controversa la validità degli esami di screening, poiché non è chiaro se i benefici che ne derivano sopravanzino i rischi degli esami diagnostici successivi e della terapia antitumorale. Il tumore della prostata è un tumore a crescita lenta, molto comune fra gli uomini anziani. Infatti in maggioranza i tumori della prostata non crescono abbastanza per dare luogo a sintomi, e i pazienti muoiono per cause diverse. Il dosaggio del PSA può svelare questi piccoli tumori che non avrebbero altrimenti avuto modo di manifestarsi; uno screening del genere può quindi condurre a un numero eccessivo di diagnosi, con la relativa sequela di test ulteriori e di terapie. La biopsia può causare dolore, sanguinamento e infezioni; le terapie possono causare incontinenza urinaria e disfunzioni erettili. Dunque è essenziale che vengano considerati i rischi e i benefici prima di intraprendere uno screening utilizzando il dosaggio del PSA. In genere gli screening iniziano dopo i 50 anni di età, ma possono essere proposti prima negli uomini di colore e in quelli con una forte storia familiare di tumori alla prostata
Esame rettale
L’esame rettale digitale è una procedura in cui l’esaminatore inserisce un dito guantato e lubrificato nel retto del paziente, allo scopo di valutare le dimensioni, la forma e la consistenza della prostata: zone irregolari, dure o bozzolute devono essere sottoposte a ulteriori valutazioni, perché potrebbero essere indicative di tumore. L’esame rettale è in grado di valutare solo la parte posteriore della prostata, ma fortunatamente l’85% dei tumori ha origine proprio in questa parte. In genere dà modo di apprezzare tumori già in stadio avanzato. Non è mai stato dimostrato che, come unico test di screening, l’esame rettale sia in grado di ridurre il tasso di mortalità.
Leggi anche:
- Visita andrologica completa di pene e testicoli [VIDEO]
- Esplorazione rettale digitale della prostata [VIDEO]
- Ecografia prostatica transrettale: come si svolge, è dolorosa, a che serve?
- Mi alzo spesso di notte per urinare: quali sono le cause e le cure?
- Ipertrofia o iperplasia prostatica benigna: cause, sintomi e cure
- Prostata ingrossata ed infiammata: ecco cosa fare per mantenerla in salute
- Uroflussometria: indicazioni, preparazione, come si esegue
Dosaggio del PSA
Il dosaggio del PSA misura il livello ematico di un enzima prodotto dalla prostata. Livelli di PSA sotto 4 ng/mL (nanogrammi per millilitro) sono generalmente considerati normali, mentre livelli sopra i 4 ng/mL sono considerati anormali (sebbene negli uomini oltre i 65 anni livelli fino a 6,5 ng/mL possono essere accettabili, in dipendenza dai parametri di riferimento di ciascun laboratorio). Livelli di PSA tra 4 e 10 ng/mL indicano un rischio di tumore più alto del normale, ma il rischio stesso non sembra direttamente proporzionale al livello. Quando il PSA è sopra i 10 ng/mL, l’associazione col tumore diventa più forte, tuttavia quello del PSA non è un test perfetto.
La valutazione del PSA può essere effettuata anche a casa, usando un test pratico ed affidabile come quello consigliato dal nostro Staff medico: http://amzn.to/2nV1m4h
Alcuni uomini con tumore prostatico in atto non hanno livelli elevati di PSA, e la maggioranza di uomini con un elevato PSA non ha un tumore. Oggi è possibile dosare un ulteriore marcatore per il carcinoma prostatico, il PCA3 (prostate cancer gene 3); l’iperespressione di questo gene (valutabile mediante dosaggio del mRNA nelle urine) è strettamente associata alla trasformazione maligna delle cellule della prostata. Il dosaggio è quindi particolarmente utile nei pazienti già sottoposti a biopsia, per predire l’evoluzione del tumore. Per approfondire leggi anche: PSA totale e free alto: capire i risultati dell’esame e rischio di tumore alla prostata
Cistoscopia e biopsia
Quando si sospetta un carcinoma prostatico, o un esame di screening è indicativo di un rischio aumentato, si prospetta una valutazione più invasiva. L’unico esame in grado di confermare pienamente la diagnosi è la biopsia, ossia l’asportazione di piccoli frammenti di tessuto per l’esame al microscopio. Tuttavia, prima che alla biopsia, si può ricorrere a metodiche meno invasive per raccogliere informazioni riguardo alla prostata e al tratto urinario: la cistoscopia mostra il tratto urinario a partire dall’interno della vescica usando un piccolo endoscopio inserito nell’uretra; l’ecografia transrettale disegna un’immagine della prostata tramite gli ultrasuoni emessi da una sonda inserita nel retto. Se si sospetta un tumore si ricorre alla biopsia. Con essa si ottengono campioni di tessuto dalla prostata tramite il retto: una pistola da biopsia inserisce e quindi rimuove speciali aghi a punta cava (di solito da tre a sei per ogni lato della prostata) in meno di un secondo. I campioni di tessuto vengono quindi esaminati al microscopio per determinare la presenza di tumore, valutarne gli aspetti istomorfologici (grading secondo il Gleason score system). In genere le biopsie prostatiche vengono eseguite ambulatorialmente e di rado richiedono l’ospedalizzazione. Il 55% degli uomini riferisce malessere durante la procedura. Uno studio portato a termine nel 2003 dall’Istituto scientifico universitario San Raffaele ha dimostrato l’efficacia dell’utilizzo della tomografia a emissione di positroni (PET) con il tracciante C-Colina, come esame per individuare recidive del tumore alla prostata. Questo esame è consigliato nei pazienti che hanno già subito un trattamento radicale del tumore e a cui si è rilevato un valore del marcatore PSA tale da far pensare a una ripresa della malattia. Grazie alla PET è possibile, inoltre, differenziare una diagnosi di cancro alla prostata da una iperplasia benigna, da una prostatite cronica e da un tessuto prostatico sano.
Stadiazione
Una parte importante della valutazione diagnostica è la stadiazione, ossia il determinare le strutture e gli organi interessati dal tumore. Determinare lo stadio aiuta a definire la prognosi e a selezionare le terapie. Il sistema più comune è il sistema a quattro stadi TNM (abbreviazione da Tumore/LinfoNodi/Metastasi), che prevede di considerare le dimensioni del tumore, il numero di linfonodi coinvolti e la presenza di metastasi.
La distinzione più importante operata da qualsiasi sistema di stadiazione è se il tumore è o meno confinato alla prostata. Diversi esami sono disponibili per evidenziare una valutazione in questo senso, e includono la TAC per valutare la diffusione nella pelvi, la scintigrafia per le ossa, e la risonanza magnetica per valutare la capsula prostatica e le vescicole seminali.
I risultati possono poi essere classificati grazie alla stadiazione TNM o di Whitmore-Jewett:
| Stadio | Descrizione |
|---|---|
| T1a | tumore in meno del 5% del parenchima (corrisponde allo stadio A1 di WJ). |
| T1b | tumore in più del 5% del parenchima. |
| T1c | come 1b + PSA elevato (questi 2 stadi corrispondono allo stadio A2 di WJ) |
| T2a | coinvolge 1 lobo (comprende gli stadi B1 e B2 di WJ) |
| T2b | coinvolge entrambi i lobi (stadio B3 di WJ) |
| T3a | oltrepassa la capsula prostatica da un solo lobo (stadio C1 di WJ) |
| T3b | oltrepassa la capsula da entrambi i lobi |
| T3c | invade le vescichette seminali (stadio C2 di WJ) |
| T4 | invade organi adiacenti (stadio D di WJ, diviso in ormono-sensibile e insensibile) |
| N1a | metastasi linfonodali non rilevabili |
| N1b | una sola minore o uguale a 2 cm |
| N1c | una sola fra 2 e 5 cm |
| N2a | oltre 5 cm o multiple |
| MX | metastasi a distanza non rilevabili |
| M0 | assenza di metastasi a distanza |
| M1a | linfonodi extraregionali |
| M1b | scheletro |
| M1c | altri siti |
Dopo una biopsia prostatica, un patologo esamina il campione al microscopio. Se è presente un tumore il patologo ne indica il grado; questo indica quanto il tessuto tumorale differisce dal normale tessuto prostatico, e suggerisce quanto velocemente il tumore stia crescendo. Il grado di Gleason assegna un punteggio da 2 a 10, dove 10 indica le anormalità più marcate; il patologo assegna un numero da 1 a 5 alle formazioni maggiormente rappresentate, poi fa lo stesso con le formazioni immediatamente meno comuni; la somma dei due numeri costituisce il punteggio finale. Il tumore è definito ben differenziato se il punteggio è fino 4, mediamente differenziato se 5 o 6, scarsamento differenziato se maggiore di 6.
| Grado | Descrizione |
|---|---|
| Grado 1: | altamente differenziato |
| Grado 2: | ben differenziato: |
| Grado 3: | moderatamente differenziato |
| Grado 4: | scarsamente differenziato |
| Grado 5: | altamente indifferenziato (cellule infiltranti) |
Un’appropriata definizione del grado di malignità del tumore è di importanza fondamentale, in quanto uno dei fattori utilizzati per guidare le scelte terapeutiche.
Terapia
La terapia del carcinoma prostatico può comprendere: l’osservazione in assenza di trattamento, la chirurgia, la radioterapia, gli ultrasuoni focalizzati ad alta intensità HIFU, la chemioterapia, la criochirurgia, la terapia ormonale, o una combinazione di queste. La scelta dell’opzione migliore dipende dallo stadio della malattia, dal punteggio secondo la scala Gleason, e dai livelli di PSA. Altri fattori importanti sono l’età del paziente, il suo stato generale, e il suo pensiero riguardo alla terapia proposta e agli eventuali effetti collaterali. Poiché tutte le terapie possono indurre significativi effetti collaterali, come le disfunzione erettile e l’incontinenza urinaria, discutere col paziente circa la possibile terapia spesso aiuta a bilanciare gli obiettivi terapeutici coi rischi di alterazione dello stile di vita.
Se il tumore si è diffuso esternamente alla prostata, le opzioni terapeutiche cambiano. La terapia ormonale e la chemioterapia sono spesso riservate ai casi in cui la malattia si è estesa esternamente alla prostata; tuttavia esistono delle eccezioni: la radioterapia può essere impiegata per alcuni tumori in fase avanzata, e la terapia ormonale per alcuni in fase precoce. La crioterapia, la terapia ormonale e la chemioterapia possono inoltre essere utilizzate se il trattamento iniziale fallisce e il tumore progredisce.
Integratori alimentari efficaci nel migliorare il benessere della prostata
Qui di seguito trovate una lista di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di diminuire infiammazioni e bruciori e migliorare la salute della prostata. Ogni prodotto viene periodicamente aggiornato ed è caratterizzato dal miglior rapporto qualità prezzo e dalla maggior efficacia possibile, oltre ad essere stato selezionato e testato ripetutamente dal nostro Staff di esperti:
- Serenoa Repens: http://amzn.to/2ykWFRs
- Saw Palmetto: http://amzn.to/2AxY7FT
- Arginina: http://amzn.to/2yc70Pv
- Citrullina: http://amzn.to/2ybVQtR
- Ortica a foglie: http://amzn.to/2iYLcBu
- Equilibra Top Prostata: http://amzn.to/2j0qNfJ
- Carnitina: http://amzn.to/2islmFV
- Zinco: http://amzn.to/2iupUvz
- Taurina: http://amzn.to/2AU6lrp
- Vitamine e sali minerali: http://amzn.to/2iXrBW4
- Acido folico: http://amzn.to/2ycaCRA
Osservazione
L’osservazione, una “sorveglianza attiva”, prevede il regolare monitoraggio della malattia in assenza di un trattamento invasivo. Spesso vi si ricorre quando si riscontra, in pazienti anziani, un tumore in stadio precoce e a crescita lenta. Può essere consigliabile anche quando i rischi connessi alla chirurgia, alla radioterapia, o alla terapia ormonale sopravanzino i possibili benefici. Si possono intraprendere gli altri trattamenti se si manifestano sintomi, o se appaiono indizi di un’accelerazione nella crescita del tumore. La maggioranza degli uomini che optano per l’osservazione di tumori in stadi precoci vanno incontro alla possibilità di manifestare segni di progressione del tumore, ed entro tre anni hanno necessità di intraprendere una terapia. Sebbene tale scelta eviti i rischi connessi alla chirurgia e alle radiazioni, il rischio di metastasi si può innalzare. I problemi di salute connessi all’avanzare dell’età durante il periodo di osservazione possono anch’essi complicare la chirurgia e la radioterapia.
Chirurgia
La rimozione chirurgica della prostata, o prostatectomia, è un trattamento comune sia per i tumori prostatici in stadi precoci, sia per i tumori non rispondenti alla radioterapia. Il tipo più comune è la prostatectomia retropubica radicale, in cui si rimuove la prostata tramite un’incisione addominale. Un altro tipo è la prostatectomia perineale radicale, in cui l’incisione è praticata a livello del perineo, la regione fra lo scroto e l’ano. La prostatectomia può risolvere, a cinque anni, circa il 70% dei casi di tumore della prostata; tassi di sopravvivenza più alti si sono trovati con un Gleason score inferiore a 3.
La prostatectomia radicale è stata tradizionalmente usata come unico trattamento per un tumore di piccole dimensioni. Tuttavia cicli di terapia ormonale prima della chirurgia possono migliorare le percentuali di successo, e sono correntemente oggetto di studio. La chirurgia può essere intrapresa anche quando il tumore non risponde alla radioterapia, tuttavia, poiché le radiazioni causano modifiche dei tessuti, in questa situazione aumentano i rischi di complicazioni.
Da uno studio comparativo condotto nel 2009 su un totale di 8.837 interventi di chirurgia radicali per tumore alla prostata, l’incidenza dell’incontinenza urinaria e impotenza, ha evidenziato che:
- Chirurgia con robot/laparoscopia:
- 15,9% di incontinenza urinaria
- 26,8% di impotenza e disfunzioni erettili.
- Chirurgia classica-tradizionale a “cielo aperto”:
- 12,2% di incontinenza urinaria
- 19,2% di impotenza e disfunzioni erettili.
La resezione transuretrale della prostata è una procedura chirurgica messa in atto quando l’uretra è ostruita a causa dell’ingrossamento prostatico; generalmente è riservata alle malattie prostatiche benigne e non è intesa come trattamento definitivo del tumore. Consiste nell’inserimento nell’uretra di un piccolo endoscopio, tramite il quale, con apposito strumento, si taglia via la parte di prostata che occlude il lume.
Prostatectomia radicale, nervi e disfunzione erettile
La prostatectomia radicale è molto efficace per i tumori limitati alla prostata, tuttavia può causare danni ai nervi in grado di alterare significativamente la qualità della vita dei pazienti. I nervi deputati all’erezione e alla minzione sono immediatamente adiacenti con la prostata, per cui le complicazioni più importanti sono l’incontinenza urinaria e l’impotenza. Circa il 40% degli uomini residuano incontinenza urinaria, di solito sotto forma di perdite quando starnutiscono, tossiscono o ridono. L’impotenza è anch’essa un problema comune: sebbene la sensibilità sul pene e la capacità di raggiungere l’orgasmo rimangano intatte, l’erezione e l’eiaculazione sono spesso compromesse; farmaci come il sildenafil (Viagra), il tadalafil (Cialis), o il vardenafil (Levitra) possono ristabilire un certo grado di potenza. In alcuni uomini con tumori più piccoli, una tecnica chirurgica meno invasiva può essere d’aiuto per evitare queste complicazioni.
Leggi anche:
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Micropene: quanto misura, complicazioni, c’è una cura?
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Fino a che età un uomo può avere figli?
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
Cure palliative
Una cura palliativa per i tumori prostatici in fase avanzata è rivolta al migliorare la qualità della vita attenuando i sintomi delle metastasi. La chemioterapia può utilizzarsi per ridurre la progressione della malattia e procrastinarne i sintomi. Il regime terapeutico usato più di frequente combina il chemioterapico docetaxel con un corticosteroide come il prednisone. I bifosfonati come l’acido zoledronico si sono dimostrati in grado di posticipare le complicazioni a carico dello scheletro come le fratture inoltre inibiscono direttamente la crescita delle cellule neoplastiche. L’utilizzo della radioterapia in pazienti con metastasi di carcinoma prostatico refrattarie alla terapia ormonale. Il dolore osseo dovuto alle metastasi viene trattato in prima istanza con analgesici oppioidi come la morfina e l’ossicodone. La radioterapia a fascio esterno diretta sulle metastasi ossee assicura una diminuzione del dolore ed è indicata in caso di lesioni isolate, mentre la terapia radiometabolica è impiegabile nella palliazione della malattia ossea secondaria più diffusa.
Prognosi
Nelle società occidentali i tassi di tumori della prostata sono più elevati, e le prognosi più sfavorevoli che nel resto del mondo. Molti dei fattori di rischio sono maggiormente presenti in Occidente, tra cui la maggior durata di vita e il consumo di grassi animali. Inoltre, dove sono più accessibili i programmi di screening, v’è un maggior tasso di diagnosi. Il tumore della prostata è il nono più frequente tumore nel mondo, e il primo, a parte i tumori cutanei, negli Stati Uniti per quanto riguarda gli uomini, dove nel 2005 ha colpito il 18% degli uomini, e causa di morte per il 3%. In Giappone, il tasso di morte per tumore della prostata era da un quinto alla metà rispetto agli Stati Uniti e all’Europa negli anni novanta; in India nello stesso periodo metà delle persone con tumore della prostata non invasivo morivano entro dieci anni. Gli afroamericani contraggono il tumore e ne muoiono 50-60 volte più frequentemente rispetto agli uomini di Shanghai, Cina. In Nigeria il 2% degli uomini sviluppano tumore prostatico e il 64% di essi muoiono entro due anni. Nei pazienti sottoposti a trattamento gli indicatori prognostici più importanti sono lo stadio di malattia, i livelli pre-terapia di PSA e l’indice di Gleason. In generale maggiore il grado e lo stadio peggiore è la prognosi. Si può ricorrere ad algoritmi per calcolare il rischio stimato in un determinato paziente. Le predizioni sono basate sull’esperienza su ampi gruppi di pazienti affetti da tumori in vari stadi.
Leggi anche:
- Due eiaculazioni consecutive sono possibili? Come funziona una eiaculazione?
- Prostata: ogni quanto tempo fare il controllo del PSA?
- Come aumentare il testosterone per migliorare muscoli e rapporti sessuali
- Cos’è il perineo maschile e femminile, dove si trova ed a cosa serve? Perché è così importante per la donna, specie in gravidanza?
- Vescica: dove si trova, anatomia, funzioni e patologie frequenti in sintesi
- Urodinamica: cos’è, a che serve e come funziona
- Finasteride per ipertrofia prostatica ed alopecia androgenetica
- Finasteride e disfunzione erettile: la Sindrome post finasteride
- Propecia (Finasteride): collaterali e foglietto illustrativo
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi Punto G maschile: trovare e stimolare il punto L per provare orgasmi più intensi ed aumentare la forza dell’eiaculazione
- Quanto deve durare un rapporto sessuale prima che si parli di eiaculazione precoce?
- Masturbazione compulsiva e dipendenza dalla pornografia online causano impotenza anche nei giovani: colpa dell’effetto Coolidge
- Cosa accade e cosa si prova quando si frattura il pene?
- Priapismo: quando l’erezione dura più di quattro ore
- Presenza di sangue nello sperma: cause e terapie dell’ematospermia
- Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
